Симптомы воспаления седалищного нерва симптомы

Частая проблема у взрослого населения — защемление седалищного нерва или ишиас, требующий серьезного подхода к лечению. Иначе последствия для здоровья серьезные: ограничение подвижности или инвалидность.

Пик заболеваемости приходится на возраст — 30-35 лет. Бывает, что дегенеративные изменения в мягких тканях вокруг позвоночного столбца начинают проявляться уже в более молодом возрасте.
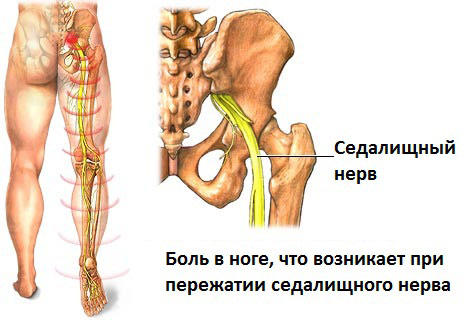
Анатомическое расположение седалищного нерва
Седалищный нерв — один из самых длинных, крупных стволов периферической нервной системы в организме взрослого человека. Берёт начало от пояснично-крестцового сплетения. Предназначение нерва — оснащение нервами органов и тканей, нижних конечностей.
Под воздействием ряда негативных факторов может быть защемлен, когда у пациентов возникает сильная жгучая боль, сковывающая движения.
Чаще всего диагностируется ишиас — воспаление нерва или синдром, способный привести к сбою функций многих систем и органов, дегенеративным процессам в позвоночнике, нарушению сгибательной функции в коленном суставе

Воспаление или защемление седалищного нерва
Защемление нерва нельзя считать отдельной патологией. Это – симптом, вызванный нарушением функций внутренних органов. Чаще всего наблюдается развитие болезни по типу люмбаго либо ишиаса с основным симптомом — боль в пояснице с отдачей в ногу.
Боль может возникнуть практически на любом участке в случае травмирования ноги, области таза, компрессии нерва, ущемления фиброзными тяжами. Провоцирующие факторы приводят к сдавливанию отдельного участка тканей.
Невропатия — заболевание нервной системы на периферии. Это синоним ишиаса либо радикулита в случае воспаления, повреждения, защемления корешков спинномозговых нервов. При невропатии формируется корешковый синдром, начинают развитие невропатические боли с локализацией в ягодицах, постепенной миграцией в нижние конечности сзади.
[adinserter block=»1″]
[adinserter block=»9″]
Симптомы и характер болей
При защемлении нерва основной синдром – болезненность в пояснице с отдачей в ногу.
По интенсивности бывает разной:
- жгучая и нестерпимая с трансформацией в поясничный отдел позвоночника при ишиасе
- сильная в голени, подколенной ямке бедра при развитии невралгии
- по типу прострела с отдачей ягодичную область.
Основные симптомы при защемлении нерва:
- При защемлении нерва сгибательная способность ног в коленном суставе нарушается. Конечность начинает плохо гнуться при ходьбе и выносится вперёд. В стопах и пальцах ног явно утрачивается двигательная способность мышц. Боль усиливается при опускании ноги вниз.
- При ишиалгии боль режущая, колющая, жгучая, с внезапным возникновением в тазобедренной области. Чаще приступы начинают проявляться после физической (эмоциональной) нагрузки в случае переохлаждения, увеличения нагрузки на позвоночный столб.
- При ишиасе явно снижается чувствительность кожных покровов. Дополнительные признаки – онемение, чувство покалывания и мурашек по телу в случае нарушений со стороны вегетативной системы, тяжесть в икроножных мышцах, боль по всей длине нерва, начиная от поясницы и до пяток.
- При невропатии болевой синдром – острый, стреляющий с локализацией вверху ягодиц либо в нижней части с постепенным спуском по задней поверхности бедер под колено, голени.
Характерные симптомы в случае развития воспалительного процесса:
- парестезия, снижение чувствительности в ноге с появлением покалывания кожи в области задней части, чувства онемения;
- иннервация работы органов таза в случае сдавливания волокон нервной системы (симпатическая, парасимпатическая, вегетативная);
- сбой двигательных функций на фоне защемления двигательных нервных волокон с возникновением чувства слабости в мышцах, голени, бедрах, ягодицах;
- пациент начинает прихрамывать, видоизменяется походка.
Прогрессирование патологии неизбежно ведет к усилению неприятной симптоматики, повышению интенсивности болевого синдрома.
Другими признаками являются:
- покраснение, отечность кожи;
- повышение потливости ног;
- усиление боли при длительной ходьбе, пребывании в долгом положении сидя, лежа на жесткой поверхности, когда пациент начинает принимать вынужденное положение;
- уменьшение икроножной ягодичной либо бедренной мышцы в размере при тяжелом течении патологии;
- трудности при сгибании голени, пальцев ног;
- временная обездвиженность мышечных тканей в задней части бедер.
Причины воспаления или защемления седалищного нерва
Иногда банальное переохлаждение поясницы или простуда приводит к ишиасу, если человек застудил спину при низкой температуре.
Спровоцировать могут разные факторы:
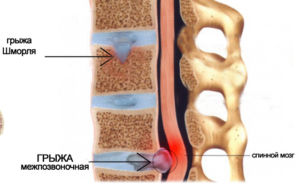
- опухоль позвоночника, сдавливание нервных волокон;
- остеохондроз поясничного отдела, межпозвоночная грыжа;
- травма позвонков со смещением позвонков либо подвывихом (вывихом);
- переохлаждение поясничной области или избыточный вес;
- опоясывающий герпес или алкоголизм;
- неврит на фоне воспалительного процесса в органах малого таза;
- сахарный диабет при нарушении нормальной подпитки нервных волокон;
- туберкулез позвоночника, рассеянный склероз.
Причины развития нейропатии — сахарный диабет, алкоголизм, т.е. метаболические нарушения под влиянием ряда токсических продуктов. Ишиас как раз и развивается на фоне нейропатии, поэтому перед лечением важно выяснять, какое именно заболевание привело к развитию патологии.
[adinserter block=»6″]
[adinserter block=»10″]
Диагностика
Прежде чем устранять защемление важно выявить провоцирующие факторы, этиологию развития болезни.
Лечит заболевание врач–невропатолог (невролог), к кому и нужно обратиться при подозрении на ишиас, появлении невыносимой боли. Для назначения эффективного лечения врач перенаправит на консультацию к нейрохирургу, физиотерапевту, вертебрологу, сосудистому хирургу.
В первую очередь врач проведет визуальный осмотр, проверит степень рефлексов на ногах постукиванием молоточка, выявить степень чувствительности кожи. Обследование – комплексное.
Основной метод диагностики — рентгенография с исследованием снимков для подтверждения (исключения) дегенеративных изменений костной ткани.
Дополнительные методы:
- радиоизотопное сканирование позвоночного столба при подозрении на онкологию;
- анализ крови, мочи;
- компьютерная томография;
- УЗИ.
Первая помощь при приступе в домашних условиях
В качестве оказания первой помощи при приступах ишиаса важно пациентам:

- устранить любые движения;
- лечь на жесткую поверхность;
- обездвижить полностью пораженную конечность;
- принять обезболивающий препарат (Спазмалгон, Но-шпа, Анальгин);
- соблюдать постельный режим, пока болевой синдром не пойдёт на спад.
ВАЖНО! Нельзя терпеть следующие симптомы: отечность кожи, жгучая и резкая боль с чувством онемения, скованности движений в ногах (бедрах, тазовой области), жжение при мочеиспускании, повышение температуры свыше 38 градусов.
Методы лечения
Только комплексная терапия позволит устранить неприятные проявления в седалищном нерве. Первичное лечение — медикаментозное для снятия воспалительного процесса, обезболивания.
Дополнительно показано физиолечение, электрофорез, аппликатор Кузнецова, фитотерапия, гирудотерапия и народные средства, мочегонные препараты при отечности пораженных участков.
Если лекарства становятся неэффективными, то ликвидировать защемления остается единственным вариантом – хирургией, проведением макродискэктомии, дискэктомии.
Препараты
В основе лечение – препараты группы НПВП для оказания противовоспалительного, анальгезирующего эффекта:
- Мелоксикам.
- Нимесулид.
- Мовалис.
- Напроксен.
- Диклофенак.
- Амелотекс.
Действие других препаратов направлено на снятие нейрогенного воспаления, нормализации местного кровообращения:
- кортикостероиды (Дексаметазон, Метипред) при невропатии с острым течением;
- противоотечные средства (Фуросемид, Сорбитол, Лазикс);
- миорелаксанты (Реланиум, Баклофен, Мидокалм, Фенибут);
- антиоксиданты ( Церебролизин, Актовегин) для нормализации реологических свойств крови;
- биогенные стимуляторы и вегетотропные средства(Плазмол, Пирогенал, Бийохинол, Эглонил, Платифиллин, Феназепам);
- мультивитаминные препараты с противовоспалительным эффектом (Тригамма, Нейровит, Мильгамма, Нейробион, Комбилипен).
При ишиасе для облегчения болей с разогревающим раздражающим эффектом помогают местные мази – Вольтарен, Эмульгель Апифор, Наятокс. Крема, гели с экстрактом стручкового перца, камфоры – Випросал, Капсикам, Финалгон, Нурофен.
Если беспокоят сильные боли, то назначаются отвлекающие противовоспалительные препараты – Эфкамон, Апизартрон, Меновазин, Димексид, Випраксин с местным применением.
При выраженных болях на фоне нейтропении, трофических нарушений в помощь – Пахикарпин, Бензогексоний для нормализации синаптической нейронной передачи. Если боль усиливается, то показаны гормональные стероидные средства.
[adinserter block=»2″]
Блокады
При невыносимых болях в суставах пациентам назначаются уколы анальгетиков (Трамадол, Ксефокам, Анальгин) с введением в виде уколов в инъекциях.
Если боли не купируются таблетками, то врач может принять решение о постановке блокад с курсом лечения в 3-4 дня, Это крайняя мера при приступообразных мучительных болях в ногах, после которой назначаются обезболивающие средства, но уже в таблетках.
Гормональные инъекции применяются в редких случаях при выраженном воспалении, отечности в области мягких тканей и малого таза. Возможно введение блокад из местных анестетиков (Ультракаин, Новокаин) в область пучка седалищного нерва либо в поясницу для полной блокировки нервных импульсов.
Лечебная физкультура и упражнения
ЛФК — незаменимая часть терапия при ишиасе, защемлении нерва. Проводится в период реабилитации, когда болевой синдром начинает идти на спад. Комплекс специальных упражнений разрабатывается лечащим врачом. Цель — распределение равномерной нагрузки на обе стороны тела.
Можно использовать авторские методики, направленные на решение конкретных задач. Доктором Бубновским разработан комплекс упражнений, который поможет избавиться от болей в пояснице.
Один из вариантов упражнением с выполнением до 10 раз, итак до 8-10 сеансов подряд с длительностью по 35 минут, постепенно увеличивая нагрузку:
- Подвести ноги к туловищу, обнять под коленями руками, прижав к себе. Зафиксировать положение на 35 секунд.
- Выровнять ноги по стойке смирно. Поднять носки вверх, руки по швам. Потянуться на пятках, покачаться в разные стороны, итак до 15 минут, Далее – расслабиться.
- Повернуться набок, притянуть ноги животу. Тянуть слегка носочки.
- Лежа на животе поднимать туловище с помощью рук, выполняя отжимания и не напрягая сильно ноги.
Неправильные манипуляции могут лишь ухудшить ситуацию, привести к усилению неприятных болевых симптомов.
Физиотерапия
Физиотерапия дает хороший эффект при ишиасе, основные разновидности:

- магнитотерапия и лазеротерапия;
- электрофорез с применением Диклофенака;
- ультразвук и ударно-волновая терапия;
- дарсонваль процедура и УВЧ;
- массаж и иглорефлексотерапия.
Цель физиопроцедур — устранить зажимы нервных корешков, восстановить чувствительность (подвижность) ног, предотвратить возможные рецидивы основного заболевания, поспособствовать расслаблению мышц.
При ишиасе хорошо помогает аппарат Алмаг. Если сочетать применение с массажем, то постепенно будут проходить боли, снижаться мышечный тонус, отечность и застойные проявления лимфы в области поражения.
Массаж и мануальная терапия
Массаж показан при ишиасе для ягодичной, поясничной части, голеней, стопы, бедер. Желательно провести 8-10 сеансов длительностью до 30 минут для достижения устойчивых результатов.
При проведении массажа можно обрабатывать участки поражения мазями или сочетать массаж с лечебной гимнастикой для нормализации кровообращения на пораженных местах. Рекомендуется массировать поясничную зону, бедра, голени и стопы.
В сочетании с лечебной гимнастикой и под руководством опытного инструктора массаж приносит вполне хорошие результаты.
Лечение народными средствами
При защемлении нерва поможет прикладывание сухого тепла в качестве отвлекающей процедуры. Тепло хорошо помогает устранить боль, снять спазмы мышц. Дополнительно желательно сочетать с рефлексотерапией, расслабляющим массажем.
В помощь при лечении в домашних условиях – компрессы, китайские средства, целебные растения:

- перцовый пластырь для приклеивания к пораженным участкам, оставляя на ночь;
- яблочный уксус для растираний;
- настойка восковой моли;
- солевые повязки;
- настой из корня лопуха, цветков календулы, конского щавеля, девясила.
Народные снадобья могут быть вполне эффективными для снятия боли.
Лечение при беременности
У женщин при беременности на поздних сроках часто случается ущемление (раздражение) нервного ствола. Причина — нагрузка возрастает на позвоночный столб.
Лечить беременную должен квалифицированный врач-невролог:

- Врач – вертебролог может назначить упражнения по растяжке позвоночника, расслабления мышц по окружности.
- Если боль вызваны невритом (ревматизм), то в помощь — лечебная гимнастика для укрепления мышц спины, травяные компрессы на спирту для нормализации кровотока, помогут ванны с растворением соли 12 кг на 135 л воды.
- Снять сильный болевой синдром поможет мануальная терапия, поскольку многие медикаменты для беременных женщин находятся под запретом. Терапия позволит улучшить микроциркуляцию тканей в пораженной области, снять спазм мышечный, нивелировать воспалительные проявления.
- В щадящем режиме, комфортных условиях назначаются физиопроцедуры (иглоукалывание, массаж).
Защемление нарушает связочные, мышечные костные структуры ног, но у будущих мам часто протекает в виде гриппа (туберкулёза, сифилиса, герпеса, опоясывающего лишая), что затрудняет постановку точного диагноза. Женщинам рекомендуется беречься, избегать физических нагрузок, при приступах воспаления нерва соблюдать постельный режим.
Лечение седалищного нерва по Неумывакину
По мнению доктора Неумывакина, лечить ишиас и сохранить при этом кислотно-щелочной баланс в организме аптечными препаратами практически невозможно. Шлаки, токсины в организме накапливаются годами, когда в итоге между кислотами и щелочами возникает особый дисбаланс.
В основе методики — перекись водорода и пищевая сода. Именно данное сочетание компонентов дает при ишиасе хорошие результаты. Неумывакин указывает, на то, что принимать перекись водорода нужно внутрь.Организм начнет получать изрядную порцию кислорода при разложении раствора H2O2 на отдельные элементы: свободный кислород и воду.
Методика проста в исполнении:
- Для поддержки иммунитета принимать перекись водорода внутрь необходимо натощак (за 1 час до еды).
- Начинать питье водного раствора перекись с 2 капель трижды в день, для чего 1 каплю перекиси развести в 350 мл теплой воды.
- Итак, постепенно увеличивать дозу до 10 капель, прибавляя по одной ежедневно.
- Через 10 дней сделать перерыв на 3 дня и продолжить прием, начиная уже с 10 капель и сводя до минимума, до 1 капли.
[adinserter block=»8″]
Осложнения и последствия болезни
Если начать лечение ишиаса вовремя, то прогноз – благоприятный.
Если бездействовать то воспалительный процесс при ишиасе продолжит свое пагубное действие и осложнения неизбежны:
- снижение подвижности, парапарез, паралич нижних конечностей;
- атрофия мышц;
- в итоге — инвалидизация.
Профилактика
Не допустить прогрессирования патологии, значит, соблюдать несложные правила:
- носить правильную удобную обувь;
- следить за осанкой, особенно при сидячей работе, долгом времяпрепровождении за компьютером;
- оснастить рацион витаминами, магнием, кальцием;
- укреплять мышечный корсет спины и корректировать с раннего детства, устраняя асимметрию.
Если дозировать физические нагрузки (поднятие тяжестей), то вряд ли неврит седалищного нерва начнет беспокоить уже в молодом возрасте.
Если появились первые звоночки защемления (воспаления) с болями в спине, то стоит пройти диагностику, лечение. Так развитие дегенеративных процессов в мягких тканях и снижение подвижности позвоночного столбца вполне можно будет избежать.
Отзыв о лечении воспаления седалищного нерва



Описание
Ишиас – это состояние, характеризующееся появлением болевых ощущений из-за раздражения или компрессии седалищного нерва.
Чаще всего ишиас развивается у лиц трудоспособного возраста после 40 лет, очень редко рассматриваемая проблема беспокоит людей младше 30 лет. К факторам, сдавливающим седалищный нерв, относятся любые воспалительные процессы в месте его прохождения, начиная от места его выхода из позвоночного канала. Поражения поясничного и крестцового отделов позвоночника, таза и ног могут спровоцировать развитие патологии нерва. К ним относятся:
- межпозвоночная грыжа поясничного отдела позвоночника;
- инфеционно-токсическое воздействие некоторых микробных агентов: возбудители туберкулеза, малярии, сифилиса, скарлатины, тифов и гриппа;
- токсическое действие алкоголя, солей тяжелых металлов, мышьяка;
- нарушения обмена веществ при сахарном диабете и подагре;
- местные костные разрастания (остеофиты) в области поясничных и крестцовых позвонков и остеоартроз;
- распространенный остеохондроз позвоночника;
- спондилез позвонков;
- наличие гематом или фиброзных тяжей в месте выхода корешков седалишного нерва;
- остеома, хондросаркома и другие онкологические заболевания или метастазы с локализацией очага в месте выхода седалищного нервного ствола;
- деформации или смещения позвонков в пояснично-крестцовом отделе;
- сколиоз;
- врожденная патология костно-мышечной системы;
- травматические повреждения позвоночника;
- ишиас у детей при ювенильном ревматоидном артрите;
- ишиас у женщин во время беременности вследствие физиологического смещения костей таза.
Патология седалищного нерва чаще всего отражается на двигательных функциях конечности на стороне поражения. Может возникнуть снижение чувствительности и тугоподвижность в коленном и голеностопном суставах (вследствие выраженной мышечной слабости). При выраженном патологическом процессе могут наблюдаться парезы и параличи на стороне поражения. Кроме того, может нарушаться работа внутренних органов – кишечника и мочевого пузыря. В результате этого у человека появляется недержание мочи и кала.
Симптомы
Фото: estet-portal.com
Основным проявлением ишиаса является болевой синдром, который значительно снижает качество жизни пациента. Изначально боль появляется в поясничном отделе позвоночника, однако по мере прогрессирования процесса пациент отмечает появление иррадиации боли в правую или левую ногу (крайне редко можно выявить иррадиацию в обе ноги). Распространяется боль вниз по ноге — к задней поверхности бедра, в подколенную ямку и вниз по задней поверхности голени, в некоторых случаях боль достигает стопу и кончики пальцев. Характер боли разнообразен, она может быть следующей:
- жгучей;
- ноющей;
- колющей;
- тупой;
- острой;
- стреляющей;
- саднящей.
Боль при ишиасе может иметь как хронический, так и непостоянный характер, что зависит от причины заболевания. В большинстве случаев боль иррадиирует от поясничной области по всей задней поверхности ноги, но в редких случаях пациент отмечает появление боли лишь в отдельной части ноги. Степень интенсивности боли различая. В некоторых случаях болевой синдром слабо выражен, что незначительно влияет на состояние человека. Другое дело, если у человека отмечаются выраженные боли, которые значительно влияют на жизнедеятельность человека.
Помимо основного признака ишиаса – боли, человека могут беспокоить парестезии. Данное определение обозначает один из видов расстройства чувствительности, характеризующийся появлением ощущения покалывания, жжения, «ползания мурашек» по коже. Также пациента могут беспокоить онемение конечностей, снижение чувствительности, небольшие отеки. В редких случаях поступают жалобы на покраснение кожи, отсутствие потоотделения или, наоборот, чрезвычайная потливость.
Диагностика
Фото: simptomy.ru
Диагностикой ишиаса занимается врач-невролог, поэтому если у Вас возникла боль в пояснице, иррадиирующая в ногу, необходимо обратиться именно к этому специалисту. Невролог в ходе беседы с пациентом устанавливает характер боли, ее продолжительность, время возникновения, а также факторы, способствующие появлению боли. Далее врач проверяет у пациента некоторые симптомы, появление которых обусловлено натяжением корешков спинномозговых нервов, самих нервов или окружающей ткани. К ним относятся:
- симптом Сикара (появление боли в подколенной ямке при сгибании или разгибании стопы);
- симптом Ласега (сгибание в тазобедренном суставе выпрямленной ноги вызывает боль в поясничной области и на задней поверхности бедра и голени. Сгибание ноги в коленном суставе устраняет возникшую боль).
Из инструментальных методов диагностики при ишиасе используются рентгенологические исследования, УЗИ, КТ и МРТ. С их помощью удается определить степень защемленности корешков спинномозговых нервов, а также оценить распространенность воспалительного процесса. Рентген поясничного отдела позвоночника не является высоко информативным, так как данное исследование помогает установить лишь спондилез, который, в свою очередь, может привести к развитию ишиаса. В остальном рентгенологическое исследование назначается в качестве дифференциальной диагностики ишиаса с заболеваниями другого рода. Ультразвуковое исследование (УЗИ) позволяет визуализировать структуру мягких тканей (сухожилия, связки, хрящи и так далее), в том числе выявить наличие новообразования, которое требует незамедлительного решения проблемы. Данный метод исследования имеет ряд преимуществ:
- отсутствие противопоказаний;
- возможность многократного применения УЗИ на протяжении курса лечения;
- достаточно хорошая визуализация мягких тканей.
Наибольшей информативностью обладают КТ (компьютерная томография) и МРТ (магнитно-резонансная томография). Предпочтение отдается МРТ, так как в настоящее время данное исследование считается наиболее эффективным, поскольку позволяет визуализировать не только костные структуры, но также и мягкие ткани. Несмотря на массу преимуществ, МРТ имеет ряд противопоказания:
- наличие в теле устройства медицинского назначения из металла, в том числе искусственного водителя ритма;
- наличие в теле каких-либо немедицинских металлических объектов;
- клаустрофобия (боязнь замкнутых пространств);
- эпилепсия;
- беременность.
Исследование не требует какой-либо предварительной подготовки, в том числе отсутствуют ограничения в приме пищи.
Если у пациента отмечается нарушение чувствительности, назначается ЭНМГ (электронейромиография) для определения состояния периферической нервной системы. В ходе исследования оценивается скорость проведения нервного импульса по нервным волокнам.
При слабо или умеренно выраженном болевом синдроме пациент может достаточно длительное время не обращаться за помощью к специалисту, так как их состояние оказывает незначительное влияние на повседневную жизнь. Однако внезапные приступы боли должны насторожить человека, поскольку их появление может свидетельствовать не только о защемлении нерва, но также о более серьезных проблемах, например, наличии новообразования. Именно поэтому рекомендуется незамедлительно обращаться к врачу при появлении первых симптомов заболевания и ни в коем случае не пренебрегать своим состоянием. Квалифицированный врач не только выставит точный диагноз, но также подскажет наиболее эффективные пути решения проблемы.
Лечение
Фото: youngsdentalpractice.co.uk
Медикаментозное лечение ишиаса заключается в назначении следующих групп лекарственных средств:
- нестероидные противовоспалительные средства, эффект которых заключается в уменьшении воспаления, а также купировании болевого синдрома;
- наркотические анальгетики. Могут использоваться при стойком болевом синдроме в тех случаях, когда использование ненаркотических анальгетиков не привело к уменьшению степени выраженности болевого синдрома.
- миорелаксанты и спазмолитики. Назначаются для снятия спазмов мышц;
- глюкокортикостероиды, которые обладают противовоспалительным действием, а также способствуют устранению боли;
- витаминные препараты, которые улучшают функционирование нервной системы, в том числе оказывают положительный эффект на проводимость нервного импульса по нервным волокнам.
Положительный эффект на состояние пациента оказывает физиотерапевтическое лечение:
- электрофорез (введение лекарственного средства через неповрежденную кожу с помощью воздействия постоянным электрическим током (гальваническим током));
- УВЧ (на область пораженного нерва воздействуют токами ультразвуковой частоты, в результате чего устраняется боль, уменьшается воспалительный процесс и отечность, улучшается кровоток в мелких сосудах);
- лазеротерапия (воздействие на ткани лазерным излучением, что способствует уменьшению интенсивности болевого синдрома, улучшению обменных процессов в тканях, улучшение кровообращения в месте воздействия лазерного луча);
- магнитотерапия (обладает обезболивающим, противовоспалительным, противоотечным эффектами, а также улучшает обменные процессы).
Кроме того, могут назначаться занятия лечебной физкультурой, которые проводятся в период стихания боли. В острый период заболевания лечебная физкультура противопоказана, так как пациенту необходим постельный режим. Также при ишиасе используется массаж поясничной и ягодичной областей, задней поверхности бедра и голени. В острый период заболевания, который сопровождается болевым синдромом, разрешается лишь легкое поглаживание и растирание, более интенсивные движения могут спровоцировать усиление боли.
Известны случаи использования гирудотерапии в лечении ишиаса. Гирудотерапия – это один из методов нетрадиционной медицины, который заключается в лечении некоторых заболеваний с помощью пиявок. Использование медицинских пиявок при ишиасе позволяет снять отек и устранить застой крови в области пораженного нерва. Помимо гирудотерапии, из нетрадиционных методов лечения используются баночный и точечный массажи, озонотерапия, мануальная терапия и иглорефлексотерапия. Последний метод лечения, несмотря на набирающую популярность в последнее время, до сих пор не имеет доказательный базы, объясняющей свою эффективность. Но в любом случае имеется большое количество практических примеров, подтверждающих эффективность иглорефлексотерапии. В первую очередь применение иглоукалывания способствует уменьшению степени выраженности болевого синдрома, улучшению кровотока в месте воздействия иглами, повышению защитных свойств и регенерации тканей. Важно отметить, что имеются следующие противопоказания к применению иглорефлексотерапии:
- поражение кожи на месте воздействия иглами;
- онкологические заболевания;
- острые инфекционные заболевания или хронически в стадии обострения.
В редких случаях используется хирургическое решение имеющейся проблемы. Показаниями к проведению операции являются:
- наличие доброкачественного или операбельного злокачественного образования;
- выраженный болевой синдром, который не уменьшается спустя 6 недель от начала лечения.
- выраженное нарушение работы тазовых органов.
Также имеются абсолютные противопоказания к проведению операции:
- беременность на любом сроке;
- декомпенсированный сахарный диабет;
- острые инфекционно-воспалительные процессы или хронические заболевания в стадии обострения;
- тяжелая степень дыхательной и сердечной недостаточностей.
Лекарства
Фото: mediad.publicbroadcasting.net
Нестероидные противовоспалительные средства (НПВС) назначаются для купирования болевого синдрома, а также для уменьшения воспалительного процесса. Данная группа препаратов обладает следующими эффектами: обезболивающим, жаропонижающим и противовоспалительным. Достигаются данные эффекты за счет угнетения циклооксигеназы 1 и 2, которые участвуют в синтезе арахидоновой кислоты, в результате чего снижается количество простагландинов, участвующих в процессе образования боли и воспаления. Наибольшей анальгезирующей активностью из группы НПВС обладает кеторолак. Данное средство достаточно мощное, в некоторых случаях по своей эффективности сравнивается с одним из наркотических анальгетиков – морфином. Не рекомендуется длительно использовать препарат, так как это может привести к развитию заболеваний желудочно-кишечного тракта (гастрит, дуоденит, язвенная болезнь желудка и двенадцатиперстной кишки). При пероральном использовании препарата допускается курс лечения, составляющий 1 – 2 недели, внутримышечное введение препарата не должно превышать 5 инъекций. Диклофенак – представитель группы нестероидных противовоспалительных средств, в равной степени обладающий обезболивающим и противовоспалительным эффектами. Он значительно меньше влияет на слизистую оболочку желудочно-кишечного тракта, однако при длительном приеме могут развиться следующие побочные эффекты: дискомфорт или боль в эпигастральной области (верхней части живота), вздутие живота, тошнота, диарея или, наоборот, запор и другие.
Глюкокортикостероиды обладают выраженным противовоспалительным действием, а также их назначение рационально для купирования выраженного болевого синдрома. Наиболее часто используется преднизолон, который может назначаться как в виде таблеток, так и в виде инъекций. При назначении таблеток преднизолона пациенту необходимо напомнить, что препарат следует принимать в утренние часы (7 – 9 часов). Это связано с ритмом работы надпочечников и выбросом гормонов в соответствии с циркадным ритмом. К сожалению, на фоне приема глюкокортикостероидов развиваются следующие побочные эффекты:
- повышение артериального давления, что особенно опасно для людей, страдающих артериальной гипертензией;
- увеличение массы тела;
- развитие остеопороза;
- увеличение содержания глюкозы в крови, что имеет определенную опасность для людей, страдающих сахарным диабетом;
- развитие стероидной язвы желудка с повышенным риском прободения и кровотечения.
Миорелаксанты (мидокалм, толперизон) назначаются для устранения мышечного спазма, возникающего при ишиасе. Препараты хорошо переносятся, лишь в некоторых случаях возможно развитие таких побочных эффектов, как снижение артериального давления, головная боль, тошнота, расстройство стула (диарея или, наоборот, запор), нарушение сна, общая слабость, тремор и так далее. Противопоказаны миорелаксанты при миастении, наличии аллергии на любой из компонентов препарата, во время беременности и лактации, а также в детском возрасте.
Из витаминных препаратов во время лечения ишиаса предпочтение отдается витаминам группы В (В12 (цианокобаламин), В1 (тиамина гидрохлорид) и В6 (пиридоксин)). Дело в том, что витамины группы В используются в лечении неврологических заболеваний из-за того, что они способствуют улучшению нервно-мышечного проведения, а также оказывают нейропротективное действие. Существуют комбинированные препараты, например, неуробекс нео, в состав которого входят витамины В1, В6 и В12. Однако стоит отметить, что лучше использовать инъекционные формы, которые назначаются специальным курсом, после чего пациент переводится на таблетированные формы препарата.
Народные средства
Фото: pozvonochnik.guru
Чтобы предотвратить появления такого неприятного заболевания, как ишиас, необходимо соблюдать некоторые профилактические меры. В первую очередь не следует забывать об умеренных физических нагрузках. Дело в том, что занятия спортом улучшают кровоток в позвонках, межпозвоночных дисках, а также в нервных корешках. В свою очередь, чрезмерные физические нагрузки, наоборот, могут поспособствовать развитию ишиаса и радикулита. Поэтому любые занятия спортом должны быть регулярны и при этом дозированы. Большую часть своей жизни человек проводит на работе, поэтому людям, имеющим сидячую работу, рекомендуется пользоваться специальными ортопедическими офисными креслами. Также не следует забывать о комфорте сна. Кровать должна быть не слишком мягкой и не слишком жесткой. Кроме того, следует позаботиться о покупке специальных ортопедическим подушек и матраса. Важным моментом, на который мало кто обращает внимание в своей жизни, является правильность поднятия тяжести. Во время поднятия тяжести следует помнить, что должны напрягаться мышцы рук и ног, но ни в коем случае не мышцы поясницы. Для этого рекомендуется слегка присесть и наклониться, после чего поднять груз, не сгибая при этом спину.
Также существуют средства народной медицины, использование которых не избавит от имеющейся проблемы, но облегчит общее состояние че?
