Справка с диагнозом по воспалению легких
Описание
Пневмония
— воспаление легочной ткани, как правило, инфекционного происхождения.
В зависимости от возбудителя пневмония может быть бактериальной, вирусно-бактериальной и грибковой.
Различают внебольничную и госпитальную пневмонию.
Внебольничная пневмония
— пневмония, которой человек заболел вне лечебного учреждения (синонимы: домашняя, амбулаторная), наиболее частая форма пневмоний.
В России внебольничной пневмонией заболевают более 1,5 млн. человек в год.
Госпитальная пневмония
— пневмония, которой человек заболел в больнице через 48-72 часа после госпитализации по поводу другого заболевания.
Госпитальная пневмония вызывается, как правило, более агрессивной и устойчивой к антибиотикам микрофлорой, что определяет ее тяжелое течение.
Внебольничная пневмония
Является одним из наиболее частых инфекционных заболеваний человека, с одинаковой частотой встречается у людей всех возрастных групп, особенно опасна для людей пожилого возраста и новорожденных.
Причина внебольничной пневмонии непосредственно связана с нормальной микрофлорой, которая заселяет верхние отделы дыхательных путей. Типичными возбудителями внебольничной пневмонии являются пневмококк и гемофильная палочка. В очень редких случаях внебольничную пневмонию могут вызвать синегнойная палочка и пневмоцисты (у ВИЧ-инфицированных и пациентов с другими формами иммунодефицита).
Выделяют 4 основных механизма, приводящих к развитию пневмонии:
- Заглатывание содержимого ротоглотки в дыхательные пути.
- Ингаляция аэрозоля, содержащего микроорганизмы.
- Распространение микроорганизмов с током крови из внелегочного очага инфекции (эндокардит, септический тромбофлебит) наблюдается редко.
- Непосредственное распространение инфекции из соседних пораженных тканей (гнойник в печени) или в результате инфицирования при проникающих ранениях грудной клетки.
- Клиника
Внебольничная пневмония характеризуется быстрым началом (в течение нескольких часов): повышение температуры до 39-40°С, озноб, быстро развивается интоксикация, одышка. При классическом течении внебольничной пневмонии на следующий день появляется кашель (сначала сухой, затем с кровянистой или слизисто-гнойной мокротой), развиваются боли в грудной клетке при дыхании.
Данные симптомы характерны для пневмонии, вызванной пневмококком. При пневмонии, вызванной другим возбудителями, клиническая картина может быть менее ярко выраженной.
Особо выделяют так называемую «атипичную пневмонию», вызванную атипичными микроорганизмами (микоплазмы и хламидии).
Начало «атипичной пневмонии» постепенное, иногда в течение нескольких дней, может сопровождаться симптомами инфекции верхних дыхательных путей (фарингит, ларингит, трахеит).
Для «атипичной пневмонии» характерны невысокая температура и сухой кашель.
- Диагностика
Подозрение на пневмонию должно возникнуть, если у больного имеется лихорадка в сочетании с жалобами на кашель, одышку, отделение мокроты и/или боли в грудной клетке. Кроме того, может наблюдаться выраженное потоотделение по ночам. В такой ситуации необходимо сделать рентгенографию органов грудной клетки для выявления или исключения пневмонии.
Основным методом диагностики является рентгенологическое исследование легких, основным методом лечения — антибиотики. Поздняя диагностика и задержка с началом антибактериальной терапии (более 8 часов) ухудшают прогноз заболевания.
Для диагностики пневмонии и оценки тяжести заболевания необходимо проведение лабораторного и инструментального обследования.
Амбулаторные больные:
Общий анализ крови
(гемоглобин, лейкоциты, формула крови).
- Рентгенография грудной клетки в 2-ух проекциях.
- Лечение
Основным методом лечения пневмонии является антибиотикотерапия.
При лечении внебольничной пневмонии в амбулаторных условиях предпочтение следует отдавать назначению антимикробных лекарственных средств внутрь. Препаратами выбора являются пероральные пенициллины или цефалоспорины II поколения.
Стандартные схемы лечения
Нетяжелая пневмония у пациентов до 64 лет без сопутствующих заболеваний:
Амоксициллин
(
Флемоксин Солютаб
,
Амоксициллин Сандоз
)
500 мг 3 р/сут. в течение 7-10 сут.Амоксициллин
/
клавуланат
(
Флемоклав Солютаб
,
Амоксиклав
,
Аугментин
,
Панклав
)
625 мг 3 р/сут. в течение 7-10 сут.Цефуроксим
(
Зиннат
,
Зинацеф
)
500 мг 2 р/сут. в течение 7-10 сут.Азитромицин
(
Зетамакс
,
Сумамед
,
Хемомицин
)
внутрь 5 сут. 500 мг в первые сутки, затем 250 мг 1 р/сут.Кларитромицин
(
Клацид
,
Фромилид
)
500 мг 2 р/сут. в течение 7-10 сут.Мидекамицин
(
Макропен
)
400 мг 3 р/сут. в течение 7-10 сут.Рокситромицин
(
Рулид
)
150 мг 2 р/сут. в течение 7-10 сут.Спирамицин
(
Ровамицин
)
3 млн. МЕ 2 р/сут. в течение 7-10 сут.- Гатифлоксацин (
Зарквин
) 400 мг в течение 7-10 сут.
Левофлоксацин
(
Таваник
,
Флексид
,
Хайлефлокс
,
Леволет
)
500 мг в течение 7-10 сут.Моксифлоксацин
(
Авелокс
)
400 мг в течение 7-10 сут.
Нетяжелая пневмония у пациентов старше 65 лет или с сопутствующими заболеваниями:
- Внутрь в течение 5-10 сут:
Амоксициллин
/
клавуланат
(
Флемоклав Солютаб
,
Амоксиклав
,
Аугментин
,
Панклав
)
625 мг 3 р/сут.- Гатифлоксацин (
Зарквин
) 400 мг 1 р/сут.
Левофлоксацин
(
Таваник
,
Флексид
,
Хайлефлокс
,
Леволет
)
500 мг 1 р/сут.Моксифлоксацин
(
Авелокс
)
400 мг 1 р/сут.Цефуроксим
(
Зиннат
,
Зинацеф
)
500 мг 2 р/сут.
Альтернативные лекарственные средства:
- Внутрь 7-10 сут:
Доксициклин
(
Юнидокс Солютаб
)
100 мг 2 р/сут.Цефаклор
500 мг 3 р/сут.
У госпитализированных больных подразумевается более тяжелое течение пневмонии, поэтому целесообразно начинать лечение с антибиотиков, применяемых в/м или в/в. Через 3-4 дня лечения при достижении клинического эффекта (нормализация температуры, уменьшение выраженности интоксикации и других симптомов заболевания) возможен переход с инъекций на антибиотиков в таблетках до завершения полного курса антимикробной терапии.
При легком течении пневмонии у госпитализированных больных допускается начинать терапию с приема антимикробных препаратов внутрь.
Кроме того, по показаниям применяются жаропонижающие препараты (
парацетамол
,
аспирин
), противокашлевые средства (
Синекод
) — при сухом кашле или отхаркивающие (
АЦЦ
,
Флуимуцил
) при кашле с отхождением мокроты.
На высоте температуры бывает полезно применение потогонных средств (цветы липы, мед, малина) в сочетании с жаропонижающими препаратами.
Жалобы. Перечислить жалобы
предъявляемые больным на момент осмотра.
Основные
жалобы:
— повышение температуры
тела, озноб;
—
появившийся или усиливающийся кашель сухой или с выделением
слизистой/слизисто-гнойной мокроты;
— одышка;
— боль в
грудной клетке, связанная с дыханием.
В
анамнезе должно быть отражено:
— с какого
времени (или в течение какого времени) ухудшение самочувствия;
— с каких
симптомов оно началось («Что раньше всего почувствовали?»);
— как давно
и до каких цифр повысилась температура, есть ли озноб, потливость (со слов
больного, родственников и т.п.);
— когда
появился или усилился кашель, если с мокротой, то какого она характера;
— была ли
боль в груди, связана ли она с дыханием, кашлем;
— принимал
ли пациент лекарства для уменьшения симптомов настоящего заболевания и за какое
время до бригады СМП (если не получал указать);
— обращался
ли пациент за медицинской помощью до вызова СМП;
— наличие
или отсутствие сопутствующих заболеваний (при наличии перечислить);
Эпидемиологический
анамнез:
— выезд
пациента за пределы города, когда, куда;
— контакт с
инфекционными больными;
Аллергологический
анамнез.
У женщин –
гинекологический анамнез.
В
объективных данных:
— оценить
тяжесть состояния;
— указать
положение пациента и состояние кожных покровов;
— измерение
температуры тела;
— указать
цифры ЧДД на момент осмотра, характер одышки;
— отразить
тип дыхания, наличие/отсутствие влажных хрипов, крепитации, шума трения плевры
над очагом поражения легких;
— отразить
перкуторный звук над очагом поражения легких;
— указать
цифры пульса, ЧСС, АД на момент осмотра, привычные и максимальные цифры АД,
данные пульсоксиметрии.
Провести терапию и инструментальные исследования в соответствии с
Алгоритмами (при проведении терапии учесть прием препаратов до «03»).
Указать
эффект от терапии включая динамику жалоб и состояния,
параметры гемодинамики и ЧДД.
В случае
медицинской эвакуации указать тяжесть состояния, динамику жалоб, параметры
гемодинамики и ЧДД в процессе и после неё.
При расширении терапии указывать эффект после каждого из этапов
терапии.
Пример:
«Внебольничная
пневмония»:
(Оформление
жалоб, анамнеза и особенностей отражения объективных данных).
Жалобы на озноб, повышение
температура тела до 38,5°С, сильный кашель с отделением небольшого количества
слизистой мокроты, одышку, слабость.
Анамнез: со слов больного 2
дня назад почувствовал резкий озноб, головную боль, слабость, недомогание,
повышение температуры тела 38,5°С. Принимал терафлю по 1 пакетику 2 раза в
день. Сегодня появился приступообразный кашель с трудноотделяемой
мокротой белого цвета, одышка. Боли в груди не отмечал. Температура тела 38,5°С
в течение 2-х дней. Заболевание связывает с переохлаждением. В поликлинику не
обращался. Самочувствие не улучшалось, вызвана СМП.
В анамнезе:
наличие хронических заболеваний отрицает. Врачом поликлиники не наблюдается.
Курит по 1-1,5 пачке сигарет в день. Последний месяц из Москвы не выезжал.
Контакт с инфекционными больными отрицает. Аллергологический анамнез не
отягощен.
Объективно: состояние средней
тяжести, положение активное, кожные покровы влажные, гиперемия щек; tо 38,5°С.
ЧДД 24 в мин. Одышка смешанная. Кашель сухой, мокрота белая, слизистая.
Аускультативно дыхание жесткое, звучные мелкопузырчатые хрипы справа в нижних
отделах. Крепитации, шума трения плевры нет. Перкуторный звук притупленный над
нижними отделами справа. Пульс 100 в 1 мин., ритмичный, удовлетворительного
наполнения. ЧСС 100 в 1 мин. АД 110/70, привычное 120/70, максимальное – не
знает. SpО2 – 94%.
Провести
инструментальные исследования и терапию в соответствии с Алгоритмами.
После
терапии одышка уменьшилась, состояние средней тяжести, ЧДД 20 в 1 мин., ЧСС 92
в 1 мин., АД 110/70 мм рт.ст., tо 38,0°С. SpО2 –
97%.
В случае
медицинской эвакуации указывается тяжесть состояния, динамика жалоб, ЧДД,
параметры гемодинамики, пульсоксиметрии во время транспортировки и после неё.
Министерство здравоохранения Российской Федерации направляет для использования в работе алгоритм оказания помощи взрослому населению с внебольничными пневмониями, разработанный совместно с главным внештатным специалистом пульмонологом Министерства здравоохранения Российской Федерации С.Н. Авдеевым.
Просим довести указанный алгоритм до медицинских организаций субъектов Российской Федерации, оказывающих медицинскую помощь взрослому населению, а также организовать обучение медицинских работников по вопросам оказания медицинской помощи взрослому населению с внебольничными пневмониями в соответствии с алгоритмом.
О принятых мерах доложить в Министерство здравоохранения Российской Федерации в срок до 20 марта 2020 г.
Приложение: указанное на 13 л. в 1 экз.
Алгоритм оказания медицинской помощи взрослому населению с внебольничными пневмониями
Пневмонии — группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
Наиболее важный с клинической точки зрения принцип предусматривает подразделение пневмонии на внебольничную пневмонию (ВП) и нозокомиальную пневмонию (НП).
Внебольничной считают пневмонию, развившуюся вне стационара, либо диагностированную в первые 48 часов с момента госпитализации.
ВП у пациентов с выраженной иммуносупрессией, включая лиц с ВИЧ-инфекцией, врожденными иммунодефицитами, получающих химиотерапию и/или иммунодепрессанты, реципиентов трансплантатов донорских органов и тканей отличаются от общей популяции по этиологии, характеру течения и прогнозу и не рассматриваются в рамках настоящего методического письма.
Тяжелая ВП — это особая форма заболевания, характеризующаяся развитием дыхательной недостаточности (ДН) и/или признаками сепсиса и органной дисфункции. Такие больные нуждаются в неотложной госпитализации в отделение анестезиологии и реанимации (ОАР).
Для выявления лиц, нуждающихся в неотложной госпитализации в ОАР, используются критерии Американского торакального общества/Американского общества по инфекционным болезням (ATS/IDSA).
В случае госпитализации прогностически важным является быстрое, не позже 4 часов после постановки диагноза, начало антибактериальной терапии (АБТ). В случае развития тяжелой ВП это время следует сократить до 1 часа.
Подозрение на пневмонию у врача должно возникать при:
1. Наличии у больного остро появившейся лихорадки (температура тела 38°С и выше) без признаков инфекции верхних дыхательных путей, в том числе:
— в сочетании с жалобами на кашель;
— одышку;
— ЧД 20/мин и выше;
— отделение мокроты;
— и/или при появлении боли в грудной клетке при дыхании.
Либо у больных острой респираторной вирусной инфекцией, у которых имеется повышенная температура несоответствующая тяжести течения ОРВИ (температура тела более 37,5°С), сохраняющаяся более 3-х суток, с кашлем с мокротой, локальными изменениями физикальных данных над легочными полями (см. ниже), появлением болей в грудной клетке при дыхании, симптомов интоксикации (снижение или потеря аппетита, повышенная утомляемость и потливость).
Всем таким пациентам должна быть выполнена рентгенография грудной клетки (не флюорография!), а также проведен общий анализ крови и биохимический анализ крови (в том числе определен уровень СРВ, креатинина и мочевины).
Наличие в общем анализе крови — лейкоцитоз > 10 х 109/л указывает на высокую вероятность бактериальной инфекции, а лейкопения < 3 х 109/л или лейкоцитоз > 20 х 109/л являются прогностически неблагоприятными признаками.
Физикальные признаки пневмонии:
— укорочение (притупление) перкуторного тона над пораженным участком легкого;
— локально выслушиваемое бронхиальное дыхание;
— усиление бронхофонии и голосового дрожания;
— локальные звучные мелкопузырчатые хрипы/крепитация.
У ряда пациентов (например, у пожилых) объективные признаки пневмонии могут отличаться от типичных проявлений заболевания или отсутствовать вовсе.
Рентгенологическая картина ВП:
Диагностика ВП практически всегда предполагает обнаружение инфильтративных изменений в легких.
При подтверждении диагноза пневмонии следует определить степень тяжести пневмонии:
Нетяжелое течение пневмонии — больные могут получать лечение амбулаторно или в стационарных отделениях общего профиля (терапевтических, пульмонологических),
Тяжелое течение пневмонии — больные лечатся только в стационаре, требуется неотложная госпитализация в ОАР.
Примечание: Самым важным является определение наличия органной дисфункции (дыхательной, сердечно-сосудистой, почечной или печеночной, церебральной недостаточности), при которой пациент немедленно должен быть госпитализирован в ОАР.
Для определения степени выбора места лечения необходимо использовать шкалу CURB-65.
Шкала CURB-65 включает анализ 5 признаков:
1) нарушение сознания, обусловленное пневмонией,
2) повышение уровня азота мочевины > 7 ммоль/л,
3) тахипноэ 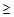
30/мин,
4) снижение систолического артериального давления < 90 мм рт.ст. или диастолического 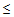
60 мм рт.ст.,
5) возраст больного 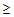
65 лет.
Наличие каждого признака оценивается в 1 балл, общая сумма может варьировать от 0 до 5 баллов, риск летального исхода возрастает по мере увеличения суммы баллов.
Группы CURB-65:
I группа (нетяжелое течение, летальность 1,5%) 0-1 балл: Амбулаторное лечение;
II группа (нетяжелое течение, летальность 9,2%) 2 балла: Госпитализация (предпочтительно) или амбулаторное лечение с ежедневным наблюдением;
III группа (тяжелое течение, летальность 22%) >3 баллов: Неотложная госпитализация.
У всех госпитализированных больных необходима оценка тяжести ВП по следующим критериям1:
Наличие одного «большого» или трех «малых» критериев являются критериями тяжелой ВП и показанием к немедленной госпитализации пациента в ОАР.
При наличии 0-1 баллов по шкале CURB-65 и отсутствии критериев тяжелой ВП следует учитывать наличие других прогностически неблагоприятных факторов, которые могут определять целесообразность госпитализации больного:
— Возраст >60 лет,
— Гипетрермия > 390С
— ЧД >24/мин, участие вспомогательной мускулатуры в акте дыхания
— Сатурация кислорода <93% при пульсоксиметрии
— лабораторные показатели: лейкопения (лейкоциты периферической крови < 3,0 х 109/л) или гиперлейкоцитоз (> 25.0 х 109/л), гематокрит < 30% или анемия (гемоглобин < 90 г/л),
— данные рентгенографии органов грудной клетки: инфильтрация, локализующаяся более чем в одной доле; наличие полости (полостей) распада, быстрое прогрессирование инфильтративных изменений в легких (увеличение размеров инфильтрации > 50% в течении ближайших 2-х суток,
— наличие сопутствующих заболеваний: ХОБЛ, злокачественные новообразования, сахарный диабет, ХБП, застойная сердечная недостаточность, алкоголизм, наркомания, цирроз печени, выраженный дефицит массы тела, цереброваскулярные заболевания.
Примечание: при нетяжелом течении пневмонии, но при следующих ситуациях:
1) неэффективность стартовой антибиотикотерапии,
2) невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях,
Пациент также может быть госпитализирован в стационар.
Всем больным ВП тяжелого течения рекомендовано выполнение компьютерной томографии.
Показаниями для компьютерной томографии также являются:
1) отсутствие изменений в легких на рентгенограмме при высокой клинической вероятности пневмонии,
2) выявление нетипичных рентгенологических изменений у больного с предполагаемой пневмонией (обтурационный ателектаз, инфаркт легкого на почве тромбоэмболии легочной артерии, абсцесс легкого и др.),
3) рецидивирующие инфильтративные изменения в той же доле легкого (сегменте), что и в предыдущем эпизоде заболевания, или при затяжном течении пневмонии (> 4 недель).
Антибактериальная терапия ВП в амбулаторных условиях
(Федеральные клинические рекомендации по внебольничной пневмонии, 2019 г.)
В амбулаторных условиях могут получать лечение пациенты с нетяжелой пневмоний, не требующие госпитализации.
Выбор АБ препаратов осуществляется с учетом следующий факторов риска:
1. Прием системных антибиотиков в течение 3 месяцев (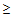
2-х дней)
2. Хронические заболевания (ХОБЛ; сердечная недостаточность; сахарный диабет; хроническая болезнь почек; цирроз печени; алкоголизм), наркомания, дефицит питания
3. Недавняя госпитализация (< 3 месяцев), пребывание в домах престарелых/интернатах, в/в введение лекарственных препаратов, гемодиализ, лечение ран в домашних условиях.
АБ у больных без факторов риска:
1. Амоксициллин 1000 мг внутрь 3 раза в день
АБ выбора у больных с факторами риска:
1) Амоксициллин/клавуланат внутрь 1000 мг 2 раза в день
2) Моксифлоксацин 400 мг внутрь 1 раз в день
3) Левофлоксацин 500 мг внутрь 2 раза в день
Примечание: все пациенты с температурой тела выше 38,00С должны на протяжении всего эпидимического сезона по заболеваемости ОРВИ и гриппа рассматриваться как потенциально страдающие высокопатогенным гриппом H1N1, коронаровирусной или вирусной пневмонией.
Отличительные особенности вирусных пневмоний:
1. На старте — типичная картина ОРВИ, минимальные аускультативные изменения, минимальные изменения при рентгенографии органов грудной клетки
2.»Стремительный» характер ухудшения течения заболевания
3. Развитие острого респираторного дистресс-синдром (ОРДС),
4. Отсутствие лейкоцитоза и значимого повышения СРБ.
Для верификации вирусного генеза пневмонии необходимо:
1) уточнить эпидемиологический анамнез (был ли пациент с ОРВИ в окружении, семье, находился ли больной или его окружение, родственники за рубежом в предшествующие 14 дней,
2) исследовать методом ПЦР мокроту (или, при ее отсутствии комбинированный респираторный мазок) на грипп и коронавирусную инфекцию для подтверждения и расшифровки вирусной этиологии заболевания (при госпитализации: всем обязательно в день поступления или на следующее утро после госпитализации)
Всем больным, при осмотре на дому, в приемном покое и т.д. необходимо измерять сатурацию с помощью пульсоксиметра, при подозрении на грипп, рекомендовать госпитализацию.
Всем пациентам, осмотренным на дому или обратившимся в приемный покой медицинской организации (в т.ч. в условиях инфекционного отделения) — выполнять рентгенографию органов грудной клетки (прямая + боковая проекция), пульсоксиметрию (с фиксацией результатов в медицинской карте больного!) и назначить общий анализ крови с лейкоцитарной формулой (для вирусной пневмонии характерны лейкопения, тромбоцитопения и лимфопения).
В случае отказа пациента от госпитализации (отказ фиксируется в медицинской документации и пишется рукой самого пациента!), назначить пациенту противовирусную и антибактериальную терапию внутрь:
1. Осельтамивир — 75 мг 2 раза в сутки,
2. Амоксициллин 1000 мг 3 раза в день, Амоксициллин/клавуланат 1000 мг 2 раза в день, моксифлоксацин 400 мг 1 раза в день или левофлоксацин 500 мг 2 раза в день (критерии выбора конкретного препарата см. выше)
Частота клинических осмотров больного пневмонией участковым терапевтом
Критерии эффективности антибактериальной терапии.
Первоначальная оценка эффективности терапии должна проводиться через 48-72 часов после начала лечения (повторный осмотр). Целесообразен телефонный контакт с пациентом на следующий день после начала терапии.
Основными критериями эффективности в эти сроки являются:
— снижение температуры,
— уменьшение симптомов интоксикации и выраженности основных симптомов пневмонии.
— Если у пациента сохраняется высокая температура тела и симптомы интоксикация, или симптоматика прогрессирует, то такого пациента следует госпитализировать в стационар.
— Порядок действий при оказании помощи больному с пневмонией:
— Бригада скорой медицинской помощи (далее — БСМП) или терапевт, направляющий больного в приемное отделение, сообщает по телефону в приемное отделение о прибытии пациента с признаками пневмонии. В талоне БСМП обязательно указывается сатурация на момент транспортировки.
— Получив информацию, диспетчер приемного отделения вызывает врача-терапевта, а при необходимости — врача анестезиолога-реаниматолога.
Показания для вызова врача анестезиолога — реаниматолога:
— ЧСС 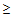
125 в минуту,
— ЧДД 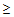
30 в минуту,
— SpО2 (на воздухе) < 90%,
— температура тела > 39.50С или < 35,5 0С,
— САД < 90 мм. рт. ст. или ДАД < 60 мм. рт. ст.
Врач анестезиолог-реаниматолог, получив информацию о прибытии пациента, прибывает в приемное отделение в течение 10-15 минут и ожидает пациента. Врач-терапевт также прибывает в приемное отделение сразу после получения информации и ожидает пациента. Бригада скорой медицинской помощи по прибытии в приемное отделение передает документы диспетчеру, а пациента — врачу-терапевту и врачу анестезиологу-реаниматологу.
При поступлении пациента в приемное отделение врач анестезиолог-реаниматолог оценивает его состояние. Если состояние пациента тяжелое — врач анестезиолог-реаниматолог выполняет мероприятия по восстановлению жизненно-важных функций и принимает решение о немедленной госпитализации в ОАР.
Если состояние пациента стабильное — врач-терапевт оценивает состояние пациента, выписывает назначение на исследование крови (развернутый общий анализ крови, биохимический анализ крови (креатинин, мочевина, АЛТ, ACT, общий белок, билирубин, СРБ, RW), и передает назначение медицинской сестре приемного отделения. Затем врач-терапевт осуществляет сбор анамнеза, производит осмотр пациента, измеряет сатурацию и делает назначение на рентгенографию органов грудной клетки. SpО2 в обязательном порядке фиксируется в медицинской документации, в том числе при первичном осмотре.
В то время как врач-терапевт собирает у пациента анамнез заболевания, медицинская сестра проводит забор крови и доставляет пробирки в клинико-диагностическую лабораторию.
Пациенту в стабильном состоянии проводится рентгенография органов грудной клетки в прямой и боковой проекциях. После получения описание рентгенограммы врач-терапевт оценивает необходимость назначения дополнительных исследований КТ, ЭХО-КГ, фибробронхоскопия) и консультаций узких врачей-специалистов.
Врач-терапевт на основании рентгенограммы, результатов исследования крови и дополнительных исследований (если они проводились) принимает решение о клиническом диагнозе и госпитализирует пациента в стабильном состоянии в отделение, а при наличии критериев тяжелого течения пневмонии — в АРО.
Лечение пациентов с пневмонией в отделении терапевтического профиля
При госпитализации пациента в терапевтическое отделение следует разделять больных на группы с учетом факторов риска:
Выбор АБ препаратов осуществляется с учетом следующий факторов риска:
1. Прием системных антибиотиков в течение 3 месяцев (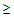
2-х дней)
2. Хронические заболевания (ХОБЛ; сердечная недостаточность; сахарный диабет; хроническая болезнь почек; цирроз печени; алкоголизм), наркомания, дефицит питания
3. Недавняя госпитализация (<3 месяцев), пребывание в домах престарелых/интернатах, в/в введение лекарственных препаратов, гемодиализ, лечение ран в домашних условиях.
1. АБ терапия у пациентов без факторов риска:
1.1. АБ выбора: амоксициллин/клавуланат 1,2 г в/в 3 раза в день или ампициллин/сульбактам 1,5 г 4 раза в день.
1.2. Альтернатива:
Левофлоксацин 500 мг в/в 2 раза в день или моксифлоксацин 400 мг в/в 1 раз в день
2. АБ терапия у пациентов с факторами риска:
2.1. АБ выбора: Амоксициллин/клавуланат 1,2 гр в/в 3 раза в день или ампициллин/сульбактам 1,5 г 4 раза в день, например, цефтриаксон 2,0 г в/в 1-2 раз в день или цефотаксим 2,0 г в/в 2-3 р/день), Левофлоксацин в/в 500 мг 2 раза в день или моксифлоксацин 400 мг в/в 1 раз в день;
2.2. Альтернатива: Цефтаролин 600 мг 2 раза в день
При наличии показаний, всем пациентам дополнительно к АБТ могут назначаться противовирусные препараты в соответствии с принятыми стандартами.
Оценивать эффективность антибактериальной терапии следует через 48-72 часа.
Контроль OAK, СРБ производится на 3-й сутки, при улучшении, далее на 10-14 сутки, перед выпиской.
Контроль СРБ производится только количественно (!).
Контрольная рентгенография органов грудной клетки выполняется при клиническом ухудшении больного немедленно
Критериями для выписки больного из стационара служат:
— Стойкая нормализация температуры тела (более 3-х суток),
— Отсутствие лейкоцитоза или лейкопении в OAK,
— Значимое снижение уровня СРБ (>50% от исходного)
— Убедительная положительная клиническая динамика (уменьшение выраженности или полный регресс симптомов и признаков пневмонии)
Примечание: в случае госпитализации пациента с подозрением на вирусную пневмонию или грипп лечебная схема должна включать в себя противовирусные препараты, в соответствии с разработанными Министерством здравоохранения Российской Федерации методическими рекомендациями.
При поступлении пациента в терапевтическое отделение необходимо выполнить общий анализ мокроты и бактериоскопию на БК, культуральное исследование мокроты, ЭКГ, по показаниям — ЭХО-КГ, УЗИ ОБП, почек, УЗДГ вен нижних конечностей
Оценка состояния пациента проводится: в 1-е сутки каждые 3 часа, далее — 2 раза в день, контролируются следующие показатели:
— сатурация кислорода,
— температура тела,
— артериальное давление,
— ЧДД
— ЧСС
— уровень сознания.
В случае ухудшения состояния пациента медицинская сестра отделения немедленно вызывает врача-терапевта.
Условием для вызова врача-терапевта являются следующие показатели:
— температура тела 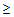
38°С,
— артериальное давление 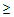
95/65 мм.рт.ст.,
— ЧСС>115/мин,
— любое нарушение сознания.
— цианоз
— ЧДД> 30/мин,
Врач-терапевт, получив вызов от палатной медицинской сестры, оценивает состояние пациента, назначает или корректирует лечение, а в случае необходимости вызывает врача анестезиолога-реаниматолога.
Показания для вызова бригады ОАР:
— САД 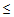
90 мм.рт.ст.,
— ДАД 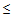
60 мм.рт.ст.
— температура тела 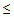
35,5 или 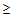
40°С,
— ЧСС > 125 ударов в минуту,
— сатурация кислорода 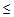
90% (у беременных 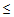
92%),
— ЧДД > 30 в минуту,
— любое нарушение сознания.
Получив вызов, врач анестезиолог-реаниматолог прибывает в отделение и выполняет мероприятия по восстановлению жизненно-важных функций. При наличии показаний, пациент госпитализируется в отделение ОАР.
При госпитализации больного в ОАР выбор режима антибактериальной терапии зависит от наличия следующих факторов риска инфицирования P. aeruginosa:
— муковисцидоз, бронхоэктазы,
— длительная терапия системными ГКС,
— недавний прием системных АБ (особенно нескольких курсов)
При переводе в ОАР важны своевременные переводы на ИВЛ и применение протективных режимов вентиляции. Коррекция лечения проводится по согласованию с реаниматологом.
Протокол ведения в АРО
——————————
1 Могут учитываться дополнительные критерии — гипогликемия (у пациентов без сахарного диабета), гипонатриемия, необъяснимый другими причинами метаболический ацидоз/повышение уровня лактата, цирроз, аспления, передозировка/резкое прекращение приема алкоголя у зависимых пациентов.
2 Остаточный азот мочевины = мочевина, ммоль/л.
Минздрав определил порядок оказания помощи взрослому населению с внебольничными пневмониями. Перечислены признаки заболевания.
