Тяжелое воспаление легких реанимация

Редактор
Неля Савчук
Врач высшей категории
Заболевания тяжелыми формами пневмонии и случаи летального исхода от нее сильно увеличились за последние несколько десятков лет. В зоне риска находятся как молодые люди с пониженным иммунитетом, так и пожилые пациенты старше 60 лет, имеющие нарушения функций дыхания.
Связан рост числа заболеваний с усилением устойчивости некоторых бактерий к большинству известных лечебных препаратов (антибиотиков). В связи с этим при диагностировании тяжелой формы пневмонии рекомендована незамедлительная госпитализация больного для лечения его в реанимации.
Призываем вас не заниматься самолечением и обращаться к врачу своевременно! Пожалуйста, не используйте описанные схемы лечения без консультации с врачом – это опасно для здоровья!
Этиология
Пневмония – это инфекционно-воспалительное заболевание легких. Под воздействием определенных патогенных микроорганизмов происходит воспаление интерстициальной и легочной ткани с поражением альвеол. При отсутствии своевременного и грамотного лечения болезнь приобретает тяжелое течение. Возбудителями госпитальной пневмонии могут стать: 
- Золотистый стафилококк (Staphylococcus aureus) – шаровидная грамположительная бактерия из ряда стафилококковых.
- Синегнойная палочка (Pseudomonas aeruginosa) – грамотрицательная, подвижная палочковидная бактерия, которая опасна для человека. Является возбудителем многих инфекционных болезней. Устойчива к антибиотикам.
- Палочка Фридлендера (Klebsiella pneumonia) – грамотрицательная, анаэробная, палочковидная бактерия.
- Кишечная палочка (Escherichia coli) – еще одна грамотрицательная палочковидная бактерия. Распространяется в нижней части кишечника человека.
- Протей мирабилис (Proteus mirabilis) – из ряда грамотрицательных, факультативно-анаэробных стержнеобразных бактерий. Способна вызвать различные инфекционные заболевания у человека.
- Гемофильная палочка (Haemophilus influenza) или палочка Пфайффера – грамотрицательные, неподвижные бактерии из семейства Pasteurellaceae. Являются возбудителем гриппа.
- Энтеробактерии (Enterobacter) – род грамотрицательных, факультативно-анаэробных, стержнеобразных, неспорообразующих бактерий из семейства Enterobacteriacaea. Находится в кишечнике у многих здоровых людей.
- Серрация (Serratia) – еще один род грамотрицательных, палочковидных бактерий семейства Enterobacteriacaea.
- Фузобактерии (Fusobacterium) – род грамотрицательных, анаэробных, неспорообразующих бактерий. Некоторые части бациллы выглядят, как тонкие, с заостренными кончиками, палочковидные клетки.
- Бактероиды (Bacteroides) – бактерии семейства Bacteroidaceae. Подобны Fusobacterium. Являются представителями нормальной микрофлоры кишечника человека.
- Легионеллы (Legionella) – грамотрицательная болезнетворная бактерия класса Gammaproteobacteria. Включает в себя множество патогенных видов бацилл.
Пульмонолог, врач высшей категории
Задать вопрос
Инфекционные заболевания, вызванные грамотрицательными бактериями, сложнее всего поддаются лечению и быстрее всех «приспосабливаются» к различным антибиотикам.
Критерии тяжелой формы болезни
Все пациенты с тяжелыми случаями пневмонии независимо от этиологии подлежат лечению в реанимации. Проявляются они симптомами септического шока или тяжелой формы сепсиса, дыхательной недостаточностью. В таких случаях необходимо проведение интенсивной терапии.
Тяжелые формы пневмонии имеют несколько характерных видов.
Внебольничная
Развивается на фоне попадания в организм патогенных микробов. При тяжелой форме течения заболевания больной госпитализируется. Лечение в таком случае возможно в отделениях реанимации (по показаниям). Основные проявления болезни:
- Выраженная дыхательная недостаточность.
- Внелегочные поражения (менингит, перикардит и многое другое).
- Острая почечная недостаточность.
- Сильная боль при кашле.
- Гнойные, иногда кровавые, выделения в мокроте.
- Нарушение сознания.
- Мучительная головная боль.
- Бессонница.
- Температура тела свыше 39 °C.
- Холодный пот.
- Пониженное давление.
- Нарушение желудочно-кишечного тракта (тошнота, рвота, понос).
- Почти постоянный кашель.
- Судороги.
- Хрипы при дыхании.
Лабораторные показатели:
- Лейкопения меньше 4*10⁹/л.
- Палочкоядерный сдвиг больше 20%.
- Гемоглобин меньше 100 г/л.
- Гипоксемия Pa02 меньше 60 мм рт ст, Sa02 менее 90 %.
Внутрибольничная или госпитальная
Инфицирование нижних дыхательных путей. Проявляется заболевание в течении 2-3 дней после попадания больного в медицинскую клинику. Может возникнуть в послеоперационный период.
Клинические проявления:
- Повышенная температура тела.
- Большое количество мокроты с гнойным запахом.
- Сильный кашель.
- Одышка.
- Боль в области грудной клетки.
- Тахикардия.
- Гипоксемия.
- Сердечно-сосудистая недостаточность.
- Дыхательная недостаточность.
- Влажные хрипы.
- Возникновение в легочной ткани новых инфильтратов.

Лабораторно патология проявляется таким образом:
- Лейкоцитоз больше 12.0*10⁹/л.
- Палочкоядерный сдвиг больше 10%.
- Артериальная гипоксемия Pa02 меньше 60 мм рт ст, Sa02 менее 90 %.
Иммунодефицитная
Развивается на почве ВИЧ-инфекции (СПИДа).
Диагностические критерии этой формы следующие:
- подострое начало;
- температура субфебрильная вначале болезни, со временем может повыситься до фебрильных цифр;
- непродуктивный навязчивый кашель приступообразного характера, который сохраняется недели, и даже месяцы;
- постепенно нарастающая одышка – вначале болезни во время физической нагрузки, со временем становится невыносимой, есть и в покое;
- аускультативно может не быть изменений или прослушиваться жесткое дыхание, иногда – сухие рассеянные хрипы;
- выделение пневмоцист из мокроты;
- в крови можно обнаружить анемию, тромбоцито- и лимфопению, снижение количества лейкоцитов;
- тяжелая гипоксемия;
- специфические ренгенологические изменения – по мере прогрессирования болезни усиливается интерстициальный рисунок, формируются облаковидные билатеральные инфильтраты, в разгаре заболевания – множественные очаговые тени.
Диагностика воспаления легких
Чтобы поставить точный диагноз тяжелых форм пневмонии, врач назначает лабораторные и лучевые исследования. К ним относятся:
- Рентгеновские снимки легких. Составляется подробный обзор органов грудной клетки пациента.
- Компьютерная томография легких. Проводится в случае отсутствия полной информации от рентгенографии. Также назначается при необходимости дифференциальной диагностики заболевания.
- Исследование ультразвуком. Проводится, чтобы оценить состояние плевральных полостей и плевры.
- Анализы крови: биохимический (проверка функциональности печени и почек), клинический (измерение уровня лейкоцитов) и микробиологический (глубокое исследование болезнетворных микробов).
- Биоанализ мокроты. С помощью этой диагностики определяют чувствительность бактерий к лекарственным препаратам.
- Серологическая диагностика. Проводится для изучения возбудителей.
- Спирография. Необходима для выявления изменений объема дыхания.
- Дифференциальный метод. Диагноз ставится посредством исключения клинических проявлений и полученных анализов.
Важно! Чтобы исключить возможное присутствие сопутствующих патологий и нарушений сердечной деятельности, пациенту обязательно назначается электрокардиограмма.
Лечение и искусственная кома
В зависимости от сложности и причины возникновения пневмонии, назначается определенный курс медикаментозной терапии. При начальном этапе болезни назначаются антибактериальные препараты широкого спектра действия.
Неадекватное применение антибиотика увеличивает риск неблагоприятного исхода пневмонии с тяжелым течением. Данная группа препаратов в таком случае вводится внутривенно. При тяжелой пневмонии показано использование цефалоспоринов 3 поколения и макролидов. Если у пациента наблюдается сильно выраженный болевой синдром, внутримышечно вводят болеутоляющие средства из группы НПВС. Также используются бронхолитики, антикоагулянты, при необходимости – оксигенотерапия.

В крайних запущенных случаях пневмонии доктор назначает пациенту искусственное (медикаментозное) введение в кому. Делается это редко из-за слишком высокого риска некроза мозга и отказа какого-либо внутреннего органа. Прямыми показаниями к проведению этой процедуры могут быть:
- Непереносимость пациентом наркоза (когда требуется срочное хирургическое вмешательство).
- Повреждение кровеносных сосудов (в этом случае кома назначается, чтобы избежать большой кровопотери во время операции).
- Опасность осложнений сопутствующих патологий.
- Слишком высокая температура тела (во время комы температура и артериальное давление резко снижаются).
- Необходимость в полном расслаблении мышц больного.
Введение и выход пациента из комы тщательно контролируются врачами. Весь период времени к больному подключен аппарат искусственной вентиляции легких. Во время медикаментозной комы замечено замедление метаболизма. Желудочно-кишечный тракт и рефлексы полностью останавливаются.
Осложнения
При отказе от лечения заболевания могут возникнуть серьезные осложнения как со стороны легочной системы, так и других органов и систем человека. Среди них следующие:
- абсцесс легких;
- эмпиема плевры;
- деструктивные изменения;
- отек легких;
- гангрена;
- острая дыхательная недостаточность;
- бронхообструктивный синдром;
- инфекционно-токсический шок;
- сепсис;
- энцефалит;
- менингит;
- респираторный дистресс-синдром;
- анемия;
- синдром системного воспалительного ответа;
- реактивный психоз (особенно у пациентов в преклонном возрасте);
- нарушение свертываемости крови;
- образование тромбов;
- сердечно-сосудистые нарушения;
- кома.
Справочные материалы (скачать)
Заключение
В нынешнее время тяжелые формы пневмонии занимают четвертое место по числу заболеваний, более 50 % случаев заканчиваются смертью пациента. Чтобы избежать страшного исхода, при первых признаках недомогания, повышении температуры тела и сильном кашле необходимо срочно обратиться в медицинское учреждение. Ни в коем случае нельзя допускать самолечение и самостоятельный прием антибиотиков, так как это может усугубить течение воспаления легких из-за потерянного времени.
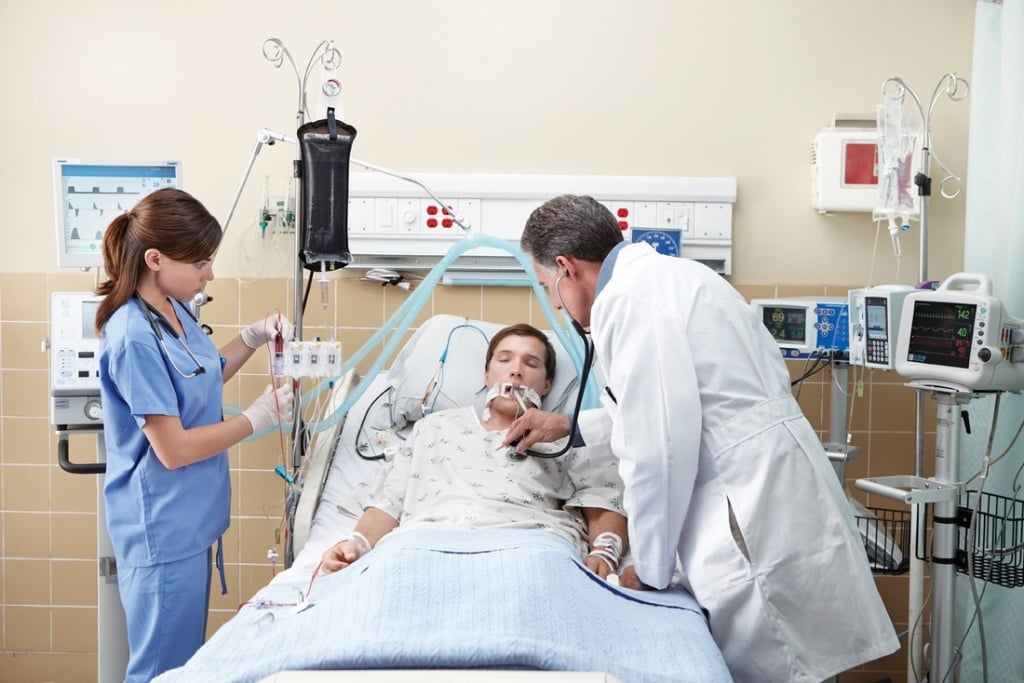
Пневмония – воспалительное заболевание лёгких, которое возникает под воздействием различных возбудителей. Тяжелая пневмония развивается, когда воспаление лёгких вызывают бактериально-бактериальные, бактериально-вирусные и бактериально-микозные ассоциации микроорганизмов. Лечение тяжёлой пневмонии у взрослых требует особых подходов. Пациентов с тяжёлым воспалением лёгких госпитализируют в отделение реанимации и интенсивной терапии Юсуповской больницы.
В палаты централизовано подаётся кислород. Врачи-реаниматологи постоянно наблюдают за функционированием дыхательной и сердечно-сосудистой системы с помощью кардиомониторов, определяют уровень кислорода в крови. Всем пациентам проводят кислородотерапию. Пациентам с выраженной дыхательной недостаточностью выполняют искусственную вентиляцию лёгких с помощью стационарных и переносных аппаратов.
В Юсуповской больнице работают кандидаты и доктора медицинских наук, врачи высшей категории.
Критерии тяжести течения пневмонии
Объективная оценка тяжести состояния пациента необходима для принятия решения о тактике ведения больного, его транспортировке, оптимальном месте проведения комплексной терапии. Различают 3 степени тяжести течения пневмонии. Лёгкое течение характеризуется невыраженными симптомами интоксикации, повышением температуры тела до невысоких цифр, отсутствием дыхательной недостаточности, нарушения гемодинамики и сопутствующей патологии. На рентгенограммах определяется легочная инфильтрация в пределах одного сегмента, в общем анализе крови отмечается увеличение количества лейкоцитов до 9,0-10,0 ×109/л.
Для средней степени тяжести течения воспаления лёгких характерны следующие признаки:
- повышение температуры тела до 38°С;
- умеренно выраженные симптомы интоксикации;
- наличие легочного инфильтрата в пределах 1-2 сегментов;
- частота дыхательных движений до 22 в минуту;
- увеличение частоты сердечных сокращений до 100 ударов в минуту;
- отсутствие осложнений.
Пневмония тяжелого течения проявляется выраженными симптомами интоксикации, тяжёлым общим состоянием пациента. Температура тела повышается до 38,0°С, имеют место признаки дыхательной недостаточности II- III степени. Отмечаются нарушения гемодинамики: артериальное давление ниже 90/60 мм рт. ст., частота сердечных сокращений более 100 уд/мин. У пациентов развивается септический шок, возникает потребность в применении вазопрессоров.
В клиническом анализе крови определяется снижение количества лейкоцитов менее 4,0 ×109 /л или лейкоцитоз 20,0 ×109/л с количеством незрелых нейтрофилов более 10%. На рентгенограммах видна многодолевая двусторонняя пневмоническая инфильтрация. Патологический процесс быстро прогрессирует – зона инфильтрации за 48 часов наблюдения увеличивается на 50%.
Развиваются следующие осложнения пневмонии: абсцессы, экссудативный плеврит, синдром диссеминированного внутрисосудистого свёртывания, сепсис, недостаточность других органов и систем. У пациентов нарушается сознание, происходит обострение сопутствующих заболеваний.
Причины тяжёлой пневмонии
Большинство тяжёлых пневмоний вызывает пневмококк и гемофильная палочка. Тяжёлое воспаление лёгких развивается при инфицировании дыхательных путей легионеллами, золотистым стафилококком, грамотрицательными бактериями, клебсиеллой. В зимнее время преобладают тяжёлые вирусные пневмонии. Довольно часто тяжело протекает воспаление лёгких, вызванное микоплазмами и хламидиями. Особое значение в происхождении тяжёлых пневмоний отводится устойчивым к антибиотикам штаммам бактерий.
Факторами риска для развития устойчивости пневмококков к антибиотикам являются:
- возраст пациентов менее 7 лет и более 60 лет;
- предшествующая антибиотикотерапия,
- наличие сопутствующих заболеваний;
- пребывание в домах ухода.
Более устойчивой к действию антибиотиков является синегнойная палочка.
Лечение тяжёлой пневмонии
Неадекватный выбор антибиотиков является независимым фактором риска неблагоприятного исхода тяжелых пневмоний. Врачи Юсуповской больницы для лечения тяжёлого воспаления лёгких применяют антибактериальные препараты, соответствующие следующим требованиям:
- широкий спектр противомикробной активности;
- способность вызывать гибель микроорганизмов;
- устойчивость к β-лактамазам;
- невысокий уровень невосприимчивости микроорганизмов;
- простота дозирования и применения;
- хорошее проникновение в легочную ткань;
- поддержание бактерицидных концентраций в течение всего интервала между введениями;
- хорошая переносимость;
- отсутствие токсичности.
Для лечения тяжёлой пневмонии применяют следующие антибиотики первого ряда: цефепим, клион или линкомицин, ванкомицин или рифампицин. В качестве альтернативных препаратов используют тикарциллин клавуланат или пиперациллин тазобактам. Препаратами резерва являются имипенем, фторхинолоны, меропенем.
Лечение острой дыхательной недостаточности, являющейся осложнением тяжёлой пневмонии, проводят в отделении реанимации и интенсивной терапии. При декомпенсированной форме дыхательной недостаточности кислород увлажняют и подают через носовые катетеры. В случае выраженной обструкции дыхательных путей, ателектазе лёгких пациентам выполняют лечебную бронхоскопию.
Клиническими показаниями к переводу пациентов с тяжёлой пневмонией на искусственную вентиляцию лёгких являются:
- возбуждение или потеря сознания;
- изменение величины зрачков;
- нарастающий цианоз;
- выраженная одышка (более 35 дыханий в минуту);
- активное участие в дыхании вспомогательной мускулатуры со сниженной вентиляцией.
Одна из сложных проблем является вентиляция пациента с асимметричным поражением лёгких. Для уменьшения риска развития баротравмы врачи Юсуповской больницы используют алмитрин. Периодически пациенту придают положения на здоровом боку.
При развитии у пациентов с тяжёлой пневмонией инфекционно-токсического шока врачи отделения реанимации и интенсивной терапии вводят назначают инфузии инотропных препаратов (допамина, добутамина, норадреналина или их комбинации), преднизолона или других кортикостероидов), проводят коррекцию метаболического ацидоза (сдвига кислотно-щелочного равновесия в кислую сторону).
Для предотвращения массивного распада микроорганизмов, высвобождения эндотоксинов и усугубления шока в начальном периоде лечения ограничивают антибиотики. При наличии сепсиса проводят антибактериальную терапию клавоцином, цефалоспоринами III—IV поколений в сочетании с аминогликозидами, имипенемом или меропенемом.
Наряду с синтетическими коллоидами вводят внутривенно капельно 25% раствор альбумина. Гепарином или низкомолекулярными гепаринами проводят коррекцию микроциркуляторных нарушений. Для подавления действия протеолитических ферментов внутривенно капельно вводят трасилол или контрикал. Повышает сократительную способность миокарда 0,05% раствор строфантина, допамин.
Позвоните по телефону Юсуповской больницы и вас запишут на прием к терапевту. Пациентов с тяжёлой пневмонией госпитализируют в отделение реанимации и интенсивной терапии круглосуточно 7 дней в неделю. Врачи-реаниматологи Юсуповской больницы применяют инновационные схемы лечения, используют новые наиболее эффективные препараты и методики лечения.
Тяжелая форма пневмонии, даже при своевременном и адекватном лечении, часто имеет неблагоприятный исход. Высокая распространенность, расширение спектра возбудителей, появлений таких форм, как тяжелый острый респираторный синдром, делают пневмонию одной из наиболее обсуждаемых тем в медицине.
Позднее обращение к врачу, сложная диагностика, частое самолечение приводит к тому, что только у 9% больных воспаление легких полностью разрешается в течение 3 недель. У остальных отмечается затяжное течение, наличие осложнений, переход в хроническую форму.
Пневмония тяжелого течения – это особая форма воспаления легких, которая проявляется значительной дыхательной недостаточностью, тяжелым сепсисом и инфекционным шоком, характеризуется чаще плохим прогнозом и требует незамедлительного лечения в условиях реанимации.
Почему заболевание переходит в тяжелую форму
Развитие тяжелой пневмонии зависит от многих факторов:
- особенности возбудителя;
- изначальное состояние иммунной системы и сопутствующие заболевания;
- условия развития пневмонии;
- своевременность установки правильного диагноза;
- назначение полноценного лечения.
В основном возбудителями пневмонии с тяжелым течением являются:
- Золотистый стафилококк.
- Легионелла.
- Синегнойная палочка.
- Клебсиелла.
Наиболее опасными являются грамотрицательные микроорганизмы, особенно синегнойная палочка. Частота летальных исходов при выявлении данных возбудителей доходит до 60%. В зимнее время до 5 % тяжелых форм течения приходятся на долю вирусных пневмоний.
Течение пневмонии и тактика лечения зависит от наличия осложнений. Выделяют следующие наиболее значимые:
- Острая дыхательная недостаточность;
- Экссудативный плеврит и эмпиема плевры;
- Абсцесс;
- Респираторный острый дистресс-синдром;
- Сепсис;
- Инфекционно-токсический шок.
Самым главным критерием является наличие и тяжесть дыхательной недостаточности, которая сопровождает тяжелое течение воспаления легких в 85% наблюдений. Острая ее фаза может развиться уже через несколько часов от начала пневмонии, что требует немедленного проведения искусственной вентиляции легких. Патогенетические механизмы связаны с гипоксией тканей из-за нарушения газообмена в альвеолах.
Плевриты и абсцессы удлиняют время приема антибиотиков и могут вызывать инфекционные осложнения. Развивающийся сепсис, который является генерализованным ответом на воспаление, приводит к полиорганной недостаточности.
Основные признаки сепсиса следующие:
- лихорадка выше 38°С или ниже 36°С;
- тахикардия боле 90 ударов в минуту;
- учащенное дыхание более 24 актов в минуту;
- количество лейкоцитов крови более 12 х 10⁹/л или менее 4 х 10⁹/л;
- выявление бактерий в крови (наблюдается в 30% наблюдений).
Снижение артериального давления, продолжающиеся нарушения всех органов, усиление интоксикации на фоне лечения свидетельствует о развитии септического шока.
Инфекционно-токсический шок – синдром, связанный с острой сосудистой недостаточностью, развивается у пациентов в результате токсического воздействия возбудителей на стенки сосудов. Происходит расширение сосудов, снижение объема циркулирующей крови, снижается кровоснабжение тканей, что приводит к полиорганной недостаточности.
Проявления инфекционно-токсического шока:
- резкая слабость;
- шум в ушах;
- головокружение;
- тошнота;
- сердцебиение;
- одышкаа;
- холодный пот;
- выраженная бледность;
- цианоз;
- тахикардия;
- снижение давления;
- нитевидный пульс.
В тяжелых случаях при инфекционных осложнениях нарушается сознание, вплоть до сопора и комы.
Синдром полиорганной недостаточности является терминальной фазой прогрессирования воспалительной реакции и часто служит причиной смерти больных в реанимации. Характеризуется синдром нарушением функции двух и более органов и систем, чаще всего почек, ЦНС, печени. Поражение одной из систем на фоне сепсиса увеличивает риск развития летального исхода на 15-20%.
Как вовремя распознать опасность
Основными синдромами, которые составляют клиническую картину пневмонии, являются следующие:
- интоксикация;
- поражение дыхательных путей;
- воспалительная инфильтрация легочной ткани;
- раздражение плевры;
- плевральный выпот;
- ателектаз;
- острая дыхательная недостаточность;
Объективная оценка степени тяжести пневмонии необходима для решения тактики ведения пациентов, вопроса о госпитализации в пульмонологические стационары или отделение реанимации и интенсивной терапии.
Существует несколько шкал, где в зависимости от баллов устанавливают тяжесть течения заболевания. Характеристики учитывают не только синдромы пневмонии, но и возраст, пол, сопутствующие патологии, лабораторные и инструментальные данные.
Критерии выбора типа медицинского вмешательства
Основные вопросы после установки диагноза, это: где проводить дальнейшее лечение пневмонии, требуется ли госпитализация в стационар или палату интенсивной терапии.
К критериям, требующим обязательной госпитализации при пневмонии относятся:
- возраст старше 65 лет;
- хронические инвалидизирующие заболевания;
- наркомания, алкоголизм;
- иммунодефицит;
- неэффективность антибиотикотерапии;
- снижение уровня сознания;
- высокая вероятность аспирации;
- нестабильная гемодинамика;
- значительный плевральный выпот;
- массивные очаги поражения;
Критерии, требующие лечения в отделении реанимации:
- потребность в искусственной вентиляции легких;
- падение давления;
- шок;
- полиорганная недостаточность;
- кома.
Прогноз тяжелой пневмонии зависит от множества факторов, но основные – это своевременная диагностика и лечение, поэтому при первых же симптомах следует немедленно обращаться к врачу.
