Воспаление царапины на пальце

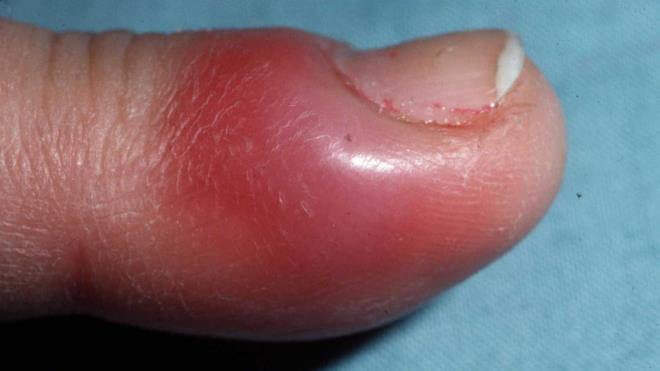
Панариций — инфекционное воспаление мягких тканей пальцев рук и ног. Это весьма распространенная и при этом опасная болезнь. Возникает в результате гнойного процесса, который может возникнуть даже после небольшой травмы, если в ранку попадает инфекция.
Панариций является сложной патологией. В зависимости от тяжести процесса, его лечение длится от двух недель до нескольких месяцев.
Это заболевание невозможно качественно вылечить в домашних условиях. При отсутствии квалифицированной медицинской помощи воспаление продолжит быстро прогрессировать и поражать ткани кисти. А это чревато развитием гангрены, флегмоны предплечья, остеомиелита и тяжелых деформаций пальцев. Вовремя не вылеченные абсцессы часто дают рецидив.
Как возникает панариций
Чтобы запустить патологический процесс, достаточно крошечной раны на пальце — например, от укола или занозы.
Небольшие раны быстро затягиваются, но инфекция остается внутри и продолжает размножаться. При этом организм человека распознает опасность и приступает к выработке фагоцитов (лейкоцитов). Строение соединительной ткани кистей рук специфично — она образует вертикальные фасциальные перегородки. Они идут от надкостницы к коже, разделяя на вертикальные ячейки. Таким образом инфекция удерживается от проникновения на другие участки, но возникают идеальные условия для возникновения абсцесса.
Когда в таких перегородках возникает отек и увеличивается давление в тканях — появляется изматывающая боль. Если панариций не лечат — инфекция прорывается в соседние ячейки, распространяясь на суставы и сухожилия.
Виды панариция
Панариций на пальцах рук встречается чаще, чем на стопах. Он может развиться у человека любого возраста, как у мужчин, так и у женщин. Однако чаще всего болезнь поражает пациентов 20-50 лет. У детей тяжелые формы панарициев диагностируют редко, у них обычно воспаляется только околоногтевой валик (паронихии).
Классификация панарициев:
- Околоногтевая форма или паронихий. Болезненный процесс захватывает край ногтевой пластины, переходит на околоногтевой валик. Причина возникновения такого панариция — микротравмы примыкающих к ногтю тканей, почти незаметные порезы — например, в результате непрофессионально сделанного маникюра.
- Подкожный панариций. Нагноение образуется с обратной стороны травмы, в подкожном гнойном пузыре накапливается экссудат, часто — с кровянистыми примесями. Примечательно, что такой нарыв не болит, человека может беспокоить только незначительное жжение. Кожа вокруг панариция краснеет. Если подкожный пузырь увеличивается в объеме — это значит, что болезнь прогрессирует. Именно эта форма заболевания легче других поддается лечению. Но в силу особенностей строения мягких тканей воспаление быстро распространяется на суставы и сухожилия.
- Подногтевой панариций. Очаг воспаления находится под ногтевой пластиной, в мягких тканях. Инфекцию можно занести при травме ногтя или занозе.
- Костный панариций. В этом случае воспаляется костная ткань пальца. Такое воспаление может возникнуть после глубоких травм и переломов.
- Суставная форма или гнойный артрит. Поражается сустав между фалангами, пальцы приобретают веретенообразную форму и любое движение становится болезненным.
- Комбинированная суставно-костная форма. Воспаление захватывает не только сустав, но и кость.
- Сухожильная форма. Самый сложный и болезненный вид панариция. Кроме кости и сустава воспаление перекидывается на сухожилия, пораженный участок опухает и из-за сильной боли становиться практически невозможно двигать пальцами и конечностью.

Внимание! Выявить подкожный панариций особенно сложно у людей с плотной малочувствительной кожей. Первые признаки воспаления начинают проявляться через 5-7 дней после травмы, когда человек уже почти не обращает внимания на первые неприятные ощущения. Без лечения воспаление захватывает сухожилия, суставы и фаланги приводя к осложненной форме болезни.
Симптомы панариция
Как будет протекать заболевание — зависит от возбудителя, типа воспаления и характера поражений тканей. Однако общие черты у разных типов панариция всё же есть. К ним относятся:
- отечность пальцев на тыльной стороне кисти;
- покраснение и чувство натяжения кожи;
- ограниченность движений, неловкость, скованность;
- неприятные ощущения или боль: от покалывания до резких пульсаций (в зависимости от глубины поражения).
При тяжелой форме панариция пациент будет страдать от высокой температуры, интоксикации, слабости.
Если возбудителем воспаления является стафилококк — яркой клинической картины с болью и повышением температуры может и не быть. В этом опасность такого панариция: при наличии стафилококка процессы распада развиваются очень быстро и развивается некротический очаг. Поэтому будьте внимательны — сильный отек кисти, сопровождающийся слабостью, сонливостью и отсутствием аппетита может свидетельствовать о разрушительной деятельности стафилококка. Срочно обратитесь к врачу!.
В случае, если внутри панариция работает анаэробная флора, рука будет не только отечной, но и багровой или даже синюшной. При этом типе поражения омертвение тканей тоже развивается очень быстро.
Стадии заболевания
Начальная стадия заболевания носит название серозно-инфильтративная. Спустя 2-3 дня после начала поражения она переходит в гнойно-некротическую стадию.
Для серозно-инфильтративной стадии характерны:
- умеренная боль;
- обострение неприятных ощущений, когда кисть опущена вниз;
- покраснение тыльной стороны кисти;
- отек пальцев и кисти;
- пораженный палец с трудом сгибается;
- температура тела колеблется в пределах 37-37,5 градусов;
- удовлетворительное самочувствие.
Когда заболевание переходит в гнойно-некротическую стадию, симптомы выражены ярко:
- пульсирующие или дергающие боли в пораженном пальце;
- пациент вынужден держать кисть приподнятой вверх;
- в центре покрасневших участков кожи просматриваются более бледные пятна;
- вены кисти расширены;
- лихорадка, общая интоксикация;
- в анализе крови высокий показатель СОЭ, повышено число лейкоцитов.
Факторы риска
Воспалительный процесс возникает, если в ранку попадают патогенные микроорганизмы. Ими могут быть:
- золотистый стафилококк;
- бета-гемолитический стрептококк;
- энтероккок;
- кишечная или синегнойная палочка;
- грибковая инфекция.
Нередко причиной воспаления становится комбинация нескольких видов аэробных и анаэробных микроорганизмов.
Открыть ворота инфекции люди могут в силу невнимательности или дурных привычек. Например, к микротравмам может привести привычка грызть ногти или срывать заусенцы, проведение маникюра у недостаточно добросовестного специалиста.
Факторы, при которых нужно быть предельно осторожными и беречь пальцы от микротравм:
- грибковая инфекция:
- дерматоз, осложненный бактериальной и грибковой микрофлорой;
- поражение ногтей в результате псориаза или экземы;
- сахарный диабет (особенно его декомпенсированная форма);
- поражение артерий и вен — оно приводит к нарушению микроциркуляции крови и нарушению трофики тканей;
- прием иммунодепрессанты или глюкокортикоиды;
- пожилой возраст, авитаминозы, истощение. гипопротеинемия;
- частый контакт с едкими химикатами;
- частое пребывание в условиях высокой влажности;
- работа связана с воздействием вибрации;
- синдром Рейно.
Диагностика панариция
Установить диагноз могут травматолог, ортопед и инфекционист. После осмотра и сбора данных анамнеза врач назначит:
- клинический анализ мочи;
- клинический анализ крови;
- бактериологический посев с пораженного участка:
- рентгенография.
Чтобы уточнить форму и локализацию воспаления, врач аккуратно пропальпирует больное место пуговчатым зондом.
Поскольку суставной панариций выявить сложнее — может возникнуть необходимость сделать сравнительные рентгенограммы одноименного пальца на правой и левой руках. По результатам обследования врач примет решение как лечить панариций.
Лечение панариция

Если пациент своевременно обратился за медицинской помощью, панариций может быть успешно вылечен при помощи консервативных методов лечения: местного и системного применения антибиотиков, анальгетиков, УВЧ терапии, электрофореза. Главное — обеспечить рассасывание инфильтрата.
На этой стадии лечения эффективны дополнительные процедуры: ванночки с солевым раствором или компрессы на место воспаления, применение ихтиоловой мази или мази Вишневского. В зависимости от площади поражения можно использовать мази и лосьоны с антибиотиками, антисептики, аппликации с димексидом.
Чтобы снять боль, вам предложат нестероидные противовоспалительные препараты.
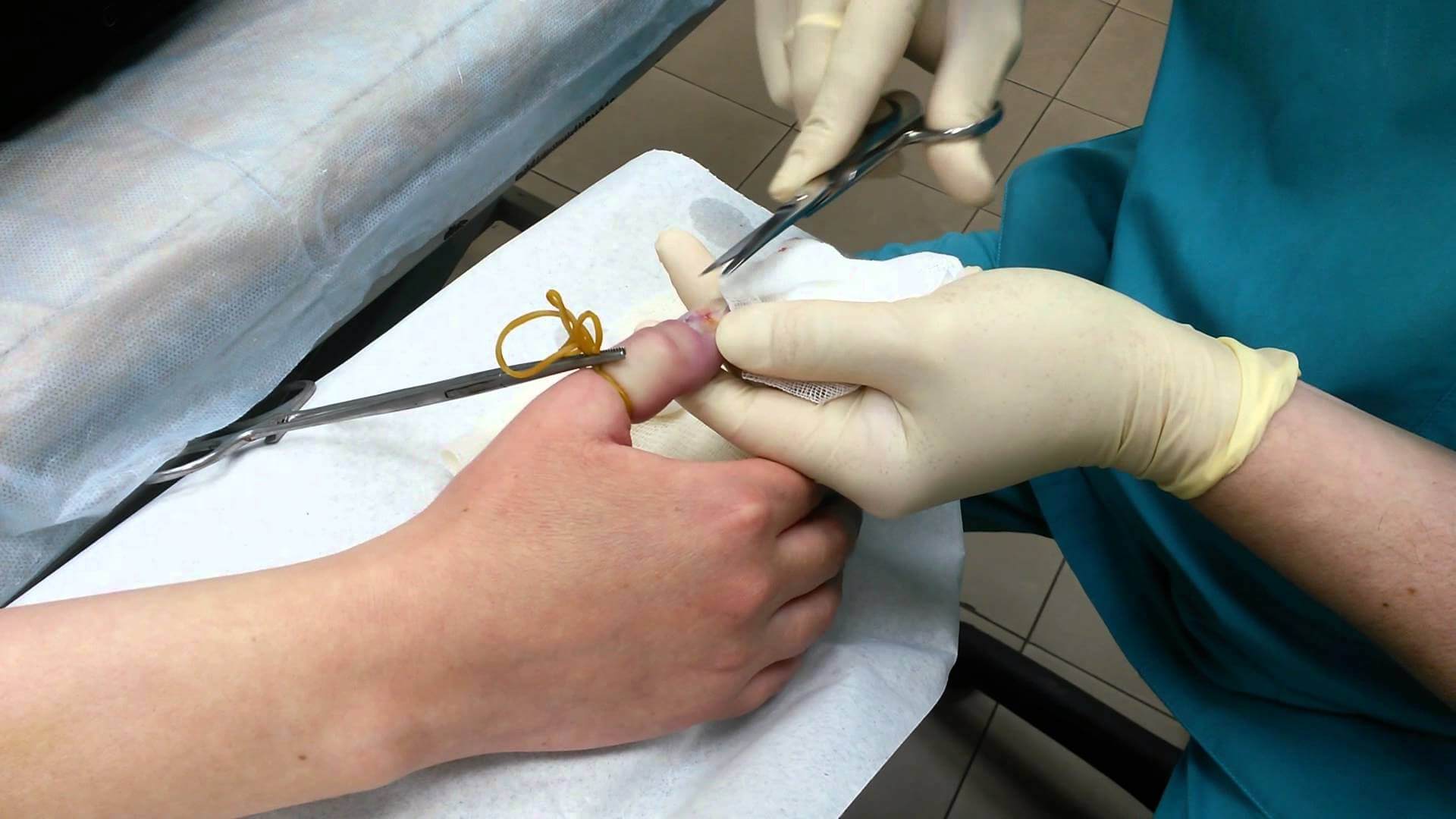
В случае, если воспаление переросло в гнойно-некротическое, наболевшую полость необходимо своевременно вскрыть, дренировать и промывать антисептическими растворами. На время интенсивного лечения на палец будет наложена повязка и лонгета. Скорее всего, врач назначит курс антибактериальных препаратов — в зависимости от результатов анализа на чувствительность к тому или другому виду антибиотиков.
Профилактика
Появление панариция предупредить не сложно. Для этого важно соблюдать следующие правила:
- при работе надевать защитные перчатки;
- соблюдать технику безопасности на работе и в быту;
- незамедлительно обрабатывать антисептиками любые повреждения кожи — в том числе уколы заноз и заусенцы;
- заклеивать травмированные участки защитным пластырем.
- следить, чтобы инструменты для маникюра были стерильны;
- избегать длительного воздействия воды — она ослабляет защитные качества кожи.
«Ñ îíêîëîãàìè ëó÷øå äðóæèòü, íåæåëè ëå÷èòñÿ ó íèõ»
Ñåãîäíÿ ðàññêàæó î ìàëåíüêîì íî î÷åíü âàæíîì ýïèçîäå â ìîåé æèçíè. ß î÷åíü íàäåþñü ÷òî ýòà ïèñàíèíà êîìó òî ïîìîæåò, ïî êðàéíåé ìåðå îíà ïîìîæåò ìíå, êàê ìèíèìóì ïîäâåñòè èòîã 3 ñëîæíûõ ìåñÿöåâ ìîåé æèçíè. Íå ñëåäóåò ðàñöåíèâàòü ýòîò êóñîê òåêñòà êàê íûòüå, ñïîñîá íàéòè ñî÷óâñòâóþùèõ è ò. ï. ÿ âñåãî ëèøü õî÷ó ïîäåëèòñÿ îïûòîì, äàòü ñîâåò è îáðàòèòü âíèìàíèå íà íåêîòîðûå ìîìåíòû èç ïîâñåäíåâíîé æèçíè.
Èòàê, ïðåäûñòîðèÿ: íà÷àëîñü âñå â ÿíâàðå 2019 ãîäà, òàê ñîøëîñü ÷òî îñåííÿÿ õàíäðà, êîòîðàÿ îáû÷íî áûâàåò ó ëþäåé îñåíüþ, ó ìåíÿ îáû÷íî ñëó÷àåòñÿ ïîñëå íîâîãî ãîäà. Íî à â ýòîì ãîäó îíà áûëà îñîáåííî çàòÿæíîé, åé ïîìîãàë ñòðåññ íà ðàáîòå, íåêîòîðûå íåáîëüøèå ïðîáëåìû ñî çäîðîâüåì(îñåíüþ ÿ îáíàðóæèë ÷òî ÿ íîñèòåëü ñèíäðîìà Æèëüáåðà).  èòîãå ÿ äîñòàòî÷íî ñèëüíî ñáðîñèë â ìàññå, ïîðÿäêà 10êã, è ñëó÷àéíî ñèäÿ íà ðàáîòå íàùóïàë øèøêó íà øåå, äîñòàòî÷íî áîëüøóþ è ïëîòíóþ. Ëèìôîóçåë? Íåà, òàì èõ íåò, òàì áûëà òîëüêî ùèòîâèäíàÿ æåëåçà. Ïîøåë íà ÓÇÈ, îíî ïîêàçàëî óçåë. Ïîøåë ê ýíäîêðèíîëîãó, àíàëèçû íà ãîðìîíû è íàïðàâëåíèå íà ïóíêöèþ óçëà â îíêîäèñïàíñåð. Âîò îòñþäà è íà÷èíàåòñÿ ìîé óâëåêàòåëüíûé òðèï
×àñòü 1: Íå ñòîèò âîëíîâàòüñÿ
Îïóùó ðàçíûå áþðîêðàòè÷åñêèå çàòûêè è ïåðåéäó ê äåëó, ïîïàë ÿ íà ïóíêöèþ. Ãäå äîáðîæåëàòåëüíûé è êðàéíå ïðèÿòíûé â îáùåíèè âðà÷ ñêàçàë ÷òî âîëíîâàòüñÿ íå ñòîèò, òàê êàê 90% óçëîâ â ùèòîâèäíîé æåëåçå äîáðîêà÷åñòâåííûå, âçÿë ïóíêöèþ è ñêàçàë ïðèåõàòü çà ðåçóëüòàòîì ÷åðåç 10 äíåé. 90% ýòî âûñîêàÿ âåðîÿòíîñòü, íî âñå æå ÿ âîëíîâàëñÿ ïî ïîíÿòíûì ïðè÷èíàì.
Ïðèåõàë ÿ ÷åðåç 10 äíåé, áîëüøàÿ ÷àñòü âîëíåíèÿ ïðîøëà, ó ìåíÿ áûëè ïëàíû íà ýòîò äåíü, è âîîáùå âñÿ ýòà ñèòóàöèÿ ñî ñòðåññîì ñòàëà óòèõàòü è ÿ íà÷àë âõîäèòü â îáû÷íûé ðèòì æèçíè. Çàõîæó â êàáèíåò â ïîëíîé óâåðåííîñòè ÷òî âñå íîðìàëüíî è íåò, áèîïñèÿ ïëîõàÿ, òî÷íåå íå áèîïñèÿ à ðåçóëüòàò. Íåïåðåäàâàåìûå îùóùåíèÿ! íèêîìó áû íå èñïûòûâàòü ýòó ðàäóãó îùóùåíèé: âîò åñëè áû âî âðåìÿ êîíòðàñòíîãî äóøà âàì äàëè ïîä äûõ, è òóò æå ïàëåíîì â òåìå÷êî, íó è äëÿ ïîëíîòû îùóùåíèé åùå ïíóëè â ïðîìåæíîñòü ïðèìåðíî òàê, íî è òî ýòî íå îïèøåò è ïîëîâèíû òîé ãàììû. Ìàñëà â îãîíü äîáàâëÿëî îñîçíàíèå òîãî ÷òî ìíå òîëüêî èñïîëíèëîñü 29 ëåò, 29 ëåò ÊÀÐË!! äàæå ññàíóþ òðèäöàòêó íå ïðåîäîëåë, ê òîìó æå äî÷åðè íåäàâíî èñïîëíèëñÿ ãîä, è âîîáùå ÿ òàêîé âåñü ÇÎÆíèê: íå ïèë, íå êóðèë, ñïîðòîì çàíèìàëñÿ, ñòàðàëñÿ ïðàâèëüíî ïèòàòüñÿ. È âîò òóò óæå ìîæíî ñôîðìèðîâàòü ñîâåò íîìåð ðàç.
Ñîâåò ¹1: «Åñëè âàì ïîñòàâèëè äèàãíîç ðàê íå íàäî ïðÿòàòüñÿ, ðàññêàæèòå ðîäíûì è áëèçêèì, âàì ïîìîãóò, à ïîìîùü âàì òî÷íî íóæíà»
Ìíîãèå îíêîáîëüíûå áîÿòñÿ ñâîåãî äèàãíîçà òàê, ÷òî äàæå íå ãîâîðÿò ñâîèì ñàìûì áëèçêèì ëþäÿì, ýòî îøèáêà. Âî ïåðâûõ îíêîëîãèÿ íå ðàçáèðàåò ìîëîäûõ è ñòàðûõ, õîðîøèõ è ïëîõèõ, áåäíûõ è áîãàòûõ îíà ìîæåò áûòü ó êàæäîãî, ýòîé ãàäîñòè âñå âîçðàñòû è âñå ëþäè ïîäâëàñòíû. Ïîýòîìó íå íóæíî ñòåñíÿòñÿ ýòîãî, äàæå îò òîãî ôàêòà ÷òî âû ñ êåì òî ïîäåëèòåñü ñâîåé áåäîé âàì ñòàíåò ëåã÷å, ïîâåðüòå ýòî ðàáîòàåò. È çäåñü óæå ìîæíî ïåðåéòè ê ñîâåòó íîìåð äâà.
Ñîâåò ¹2: «Íàéäèòå ïñèõîëîãà»
Ñðàçó ïîñòàâèì òî÷êè, ïñèõîëîã ýòî íå âðà÷, ïñèõîëîã è ïñèõóøêà ñâÿçàíû òàê æå êàê âåðòîëåò è âåëîñèïåä. Ýòîò ñïåöèàëèñò ïîìîæåò âàì áûñòðî(åñëè ñïåöèàëèñò íîðìàëüíûé) âûéòè èç ñòàäèè «âñå ïëîõî, ìåíÿ çàâòðà çàêîïàþò» äî ñòàäèè «âñå ëå÷èòñÿ, íè÷åãî ôàòàëüíîãî íåò».  ìîåì ñëó÷àå ìíå ïîâåçëî, òàêîé ñïåöèàëèñò áûë. Íàì ïîíàäîáèëîñü âñåãî 3 äíÿ, ÷òîáû âûéòè èç ïîëíîãî ôàòàëèçìà. Ñïåöèàëèñò èç Èðêóòñêà, åñëè êîìó íàäî îáðàùàéòåñü â ëè÷êó ÿ äàì êîíòàêò.  îáùåì ñëó÷àå ýòîò ñïåöèàëèñò âàì íóæåí äàæå åñëè ó âàñ íåò ñòîëü òÿæåëîãî äèàãíîçà, ïðîñòî ïîòîìó ÷òî ìíîãèå ïðîáëåìû ðàñòóò èç äåòñòâà, è åñëè èõ íå ðàçðåøàòü òî ìåøàòü îíè âàì ìîãóò â òå÷åíèå âñåé âàøåé æèçíè.
È ñðàçó æå ñîâåò íîìåð 3.
Ñîâåò ¹3: «Íå íàäî ëå÷èòñÿ ñîäîé, îáðàùàéòåñü â ñïåöèàëèçèðîâàííóþ êëèíèêó»
Ýòî îòíîñèòñÿ íå òîëüêî ê ñîäå, à òàêæå ÷åñíîêó, ìóõîìîðàì, ãðèáàì, ìîëèòâàì, ñâÿòîé âîäå, ÁÀÄàì, öåëèòåëÿì, çíàõàðÿì, áàáêàì è ò. ï. âñå ÷òî òèïà äîëæíî ëå÷èòü ðàê. Ðàê ëå÷àò âðà÷è, èñïîëüçóÿ ìåòîäû ïðîâåðåííûå ãîäàìè, äà íåêîòîðûå èç íèõ î÷åíü âðåäíûå è íå ïîëåçíûå(òèïà õèìèîòåðàïèÿ), íî ýòî ðàáîòàåò. Âñå îñòàëüíîå íå ðàáîòàåò, ïîòîìó ÷òî åñëè áû ðàáîòàëî òî òðàäèöèîííàÿ ìåäèöèíà èñïîëüçîâàëà áû ýòî íà âñå 100%.
Äà âû òî÷íî çíàåòå ÷òî òåòå Ëþñå èç 5 ïîäúåçäà ÷åñíîê ïîìîã â áîðüáå ñ ðàêîì, íî âû òî íå òåòÿ Ëþñÿ. Ñàìîå ãëàâíûé ðåñóðñ ÷òî ó âàñ åñòü ýòî âðåìÿ, ïîýòîìó åãî ëó÷øå íå òåðÿòü â ïóñòóþ, íå õîäèòü ïî öåëèòåëÿì ìàãàì è ïðî÷èì øàðëàòàíàì, ïîòîìó ÷òî ïîêà âû õîäèòå âàø ïðåêðàñíî ïîääàþùèéñÿ ëå÷åíèþ ðàê 1 ñòàäèè, ìîæåò çàïðîñòî ñòàòü íåîïåðàáåëüíûì ðàêîì 4 ñòàäèè.
Äàëåå ÿ îïÿòü æå îïóùó êó÷ó áþðîêðàòè÷åñêèõ ïðîöåäóð òèïà ïîëó÷åíèÿ ñïðàâîê â ìåñòíîé áîëüíèöå. Íóæíî áûëî ïîäãîòîâèòü êó÷ó àíàëèçîâ è èññëåäîâàíèé, ÷åì ÿ ñîáñòâåííî è çàíÿëñÿ. Äåëàë ÿ ýòî âñå çà äåíüãè, ïîòîìó ÷òî ýòî áûñòðî è êà÷åñòâåííî, à âðåìÿ ñàìûé öåííûé ðåñóðñ.  èòîãå íàñòàë ÷àñ ÕÝ — ñòîþ â áîëüíèöå ãîòîâûé ëå÷ü â ñòàöèîíàð.
×àñòü 2: Îíêîäèñïàíñåð
Ïîïàë ÿ â ýòî ìåñòî19 ìàðòà ó ìåíÿ çàáðàëè äîêóìåíòû è îïðåäåëèëè ïàëàòó. Îòäåëåíèå î÷åíü äàæå â îòëè÷íîì ñîñòîÿíèè, ÿ áûë â îòäåëåíèè ãîëîâà-øåÿ (ÎÍÊÎ-3). Íàñ áûëî 3: ìîëîäîé ïàðåíü ñòàðøå ìåíÿ íà 3 ãîäà ñ ïîäîáíûì äèàãíîçîì, ìóæ÷èíà â âîçðàñòå ñ ëèïîìîé íà øåå.  ýòîò æå äåíü ÿ ïîçíàêîìèëñÿ ñ àíåñòåçèîëîãîì, îíà ïðîâåëà îïðîñ è ñêàçàëà ÷òî îïåðàöèÿ ó ìåíÿ çàâòðà… î÷åíü áûñòðî.
Ñ ëå÷àùèì âðà÷åì ÿ âñòðåòèëñÿ âî 2 ïîëîâèíå äíÿ, îí ïðîâåë îïðîñ ïîñìîòðåë ãîëîñîâûå ñâÿçêè, ðàññêàçàë ïðî îáúåì îïåðàöèè — ìåíÿ æäàëà òèðåîèäýêòîìèÿ. ß áûë ãîòîâ! ÿ ìîæíî ñêàçàòü æàæäàë êîãäà ýòîò êóñîê äåðìîâîé ïëîòè âûðåæóò èç ìåíÿ. Äà! îòðåæòå åãî, ýòî íå ìîå! ÿ áóäó óëûáàòüñÿ è áóäó äîâîëåí êàê äèòÿ ñîëíöà, êîãäà åãî âî ìíå íå ñòàíåò!
20 ÷èñëà ñ óòðà ÿ ñäàë àíàëèçû, ìíå äàëè õàëàò è ÿ ñòàë æäàòü. Âîëíîâàëñÿ êîíå÷íî èáî ÿ íè ðàçó íå áûë ïîä îáùåé àíåñòåçèåé. Îòâåëè â îïåðàöèîííóþ, ïîäêëþ÷èëè äàò÷èêè, ïðèøëà àíåñòåçèîëîã, ÷òî òî ñäåëàëà è ìíå ñòàëî ïëîõî… òîøíîòî, ðâîòà è ãàëàçà çàêðûâàþòñÿ.
Øëåï è ÿ ïðîñûïàþñü, ïðîñíóëñÿ íî ãëàçà çàêðûòû âî ðòó ÷òî òî ìåøàåò — òðóáêà äëÿ èíòóáèðîâàíèÿ(ìåíÿ î íåé ïðåäóïðåäèëè).. óñíóë — ïîòîì ïðîñíóëñÿ îò òîãî ÷òî åå âûòàùèëè, ïîòîì óñíóë, ïîòîì êòî òî ñïðàøèâàåò êàê çîâóò — îòâåòèë. Äàëåå êóäà òî âåçóò — àãà â ïàëàòó. Ñêàçàëè ÷òîá ÿ ïåðåëåç íà êðîâàòü — ÿ ñäåëàë, ïîñòàâèëè êàïåëüíèöó. Ïðîñíóëñÿ óæå â ñîçíàíèè ÿ ãäå òî ê ÷àñàì 6 âå÷åðà. ß äóìàë áóäåò áîëåòü øåÿ, íî íåò áîëåëà ñïèíà — àäîâî áîëåëà! òåðïåë ñêîëüêî ìîã, ïîïðîñèë ïîçâàòü ìåäïåðñîíàë — ïðèøëà æåíùèíà ñêàçàëà ïîñòàâèò îáåçáîëèâàþùåå, ïîñòàâèëà è ÿ óñíóë. Ïðîñíóëñÿ áëèæå ê íî÷è, îïÿòü ñïèíà íûëà. Âñå ýòî âðåìÿ íåëüçÿ áûëî ïèòü, âñòàâàòü. Ïðîñíóâøèñü íà ñëåäóþùèé äåíü ÿ îòíîñèòåëüíî íåïëîõî ñåáÿ ÷óâñòâîâàë, ñïèíà íå áîëåëà, øåÿ òîæå. Áûëà íåáîëüøàÿ ñëàáîñòü, íî àïïåòèò ïðèñóòñòâîâàë. Ïîñëå îñìîòðà âðà÷è, îí ñêàçàë ÷òî âñå ïðîøëî óñïåøíî, ìåíÿ ïåðåâÿçàëè îáðàáîòàëè øîâ è ÿ ñòàë æäàòü.
×àñòü 3:  îæèäàíèè
Äàëåå íåîáõîäèìî áûëî îæèäàòü ãèñòîëîãèè. Ýòî ïðîöåäóðà êëþ÷åâàÿ âî âñåé ýòîé èñòîðèè, êîãäà áåðóò áèîïñèþ òî êîëè÷åñòâî êëåòîê òàì î÷åíü ìàëî è ñïåöèàëèñòó ïîðîé òðóäíî ïîñòàâèòü òî÷íûé äèàãíîç. À âîò êîãäà òêàíü óæå óäàëèëè òî çäåñü ìîæíî ðàçâåðíóòüñÿ ïî ïîëíîé: óäàëåííóþ ÷àñòü îáåçâîæèâàþò, çàòåì «ìóìèôèöèðóþò» ñïåöèàëüíûìè âåùåñòâàìè òèïà ïàðàôèíîâ, à çàòåì î÷åíü òîíêî íàðåçàþò, è ñïåöèàëèñò îáñëåäóåò ýòî ïðè ïîìîùè ìèêðîñêîïà(ÿ íå âðà÷, ïîýòîìó ïðèâåäåííàÿ ïðîöåäóðà îïèñàíà òàê, êàê ÿ åå ïîíÿë íà ñâîåì îáûâàòåëüñêîì óðîâíå). Êñòàòè ïîäîáíûå èññëåäîâàíèÿ äåëàåò âðà÷ ïàòîëîãîàíàòîì)) äà-äà îíè íå òîëüêî àóòîïñèåé çàíèìàþòñÿ, áîëüøàÿ ÷àñòü äèàãíîçîâ ñòàâèòñÿ êàê ðàç òàêè ýòèìè ñïåöèàëèñòàìè åùå ïðè æèçíè ïàöèåíòà. Òàê ÷òî ïàòîëîãîàíàòîìû áîëüøèå ìîëîäöû, îãðîìíîå èì ñïàñèáî çà ðàáîòó. Ïî ðåçóëüòàòàì ãèñòîëîãèè ñòðîÿòñÿ âñå äàëüíåéøèå ïðîãíîçû è ñõåìû ëå÷åíèÿ.
Æäàòü ïðèøëîñü ïîðÿäêà 10 äíåé, âñå ýòî âðåìÿ ñìûñëà îïèñûâàòü íåò, âñå äíè êàê îäèí: çàâòðàê, îñìîòð, îáðàáîòêà øâà, èçìåðåíèÿ òåìïåðàòóðû, îáåä, óæèí è ò.ï. Åäèíñòâåííîå ÷òî ÿ ïîñòîÿííî õîäèë, íà ñëåäóþùèé äåíü ïîñëå îïåðàöèè ÿ èçìåðèë äëèíó êîðèäîðà, îíà áûëà ïðèìåðíî 50 ìåòðîâ, è ÿ õîäèë.  ïåðâûé äåíü ïðîøåë âñåãî 200ìåòðîâ, ñ îòäûõàìè. Íà 10 äåíü ÿ õîäèë óæå ïî 2-2.5êì çà äåíü. Òåìïåðàòóðà íå ïîäíèìàëàñü, âîñïàëåíèÿ íå áûëî, øâû ñíÿëè íà 7 äåíü. È åùå ïîñòîÿííî õîòåëîñü êóøàòü)) Áîëüíè÷íûå ïàéêè î÷åíü ñêóäíûå, ïîýòîìó äîìàøíèå ïîäêàðìëèâàëè ìåíÿ ôðóêòàìè è ñëàäêèì.
Êîãäà ïðèøëè ðåçóëüòàòû ãèñòîëîãè÷åñêîãî èññëåäîâàíèÿ îíè ïîêàçàëè ÷òî ó ìåíÿ ìèêðîôîëëèêóëÿðíàÿ àäåíîìà, ÿ âûäîõíóë… ÿ áûë ãîòîâ ê ðàçíûì èñõîäàì, íî òàêîãî íå îæèäàë. Âåäü åùå íà ýòàïå ïîäãîòîâêè ÿ ñïðàøèâàë ó âðà÷åé ìîæåò ëè ýòî áûòü àäåíîìà, íà ÷òî ïîëó÷àë îòâåò «ìîæåò, íî â âàøåì ñëó÷àå ìàëîâåðîÿòíî, ïîòîìó ÷òî óçåë áîëüøîé è î÷åíü ïëîòíûé». Ñ îäíîé ñòîðîíû ïîâåçëî! Äàëåå ïðåäñòîÿëî åùå ìíîãî òðóäíîñòåé, íî íà òîò ìîìåíò ÿ áûë ñ÷àñòëèâ, ìîæíî ñêàçàòü êàê 2 ðàç ðîäèëñÿ.
Ïðèêëàäûâàþ 2 êóñêà ñïðàâêè, èçíà÷àëüíîãî è îêîí÷àòåëüíîãî äèàãíîçîâ.
Íà ýòîì ïåðâóþ ÷àñòü äóìàþ ìîæíî çàêîí÷èòü, èòàê äëèííîïîñò ïîëó÷èëñÿ. Åñëè áóäåò æåëàíèå òî âîçìîæíî íàïèøó 2 ÷àñòü, ïîòîìó ÷òî äàëüøå áûëî òîæå èíòåðåñíî, âåäü î÷åíü ñëîæíî îòîéòè îò ìûñëåé ÷òî «ïðîíåñëî» è íà÷àòü æèòü ïðåæíåé æèçíüþ(ìíå ïîíàäîáèëñÿ ãîä).
