Воспаление глазного дна симптомы
Каждые 5 лет динамика появления болезней глаз увеличивается до 10%. Патологии зрительного нерва по данной статистике занимают далеко не самое последнее место, а наиболее распространенной среди них является неврит зрительного нерва — заболевание, при котором воспалительный процесс распространяется на оптический (зрительный, глазной) нерв.
Воспаление глазного нерва чаще отмечается у взрослых (от 20 до 40 лет), однако это не исключает его выявления как у детей дошкольного и школьного возраста, так и у пожилых людей. Причины его возникновения обширны, и именно от них зависит определение диагноза.
Виды неврита и причины его появления
Так как же отличить разновидности неврита друг от друга? Существует большая классификация невритов зрительного нерва. Она во многом связана не только с причинами их образования, но и с рядом других показателей. Так, формы болезни могут различаться по следующим факторам:
- По течению заболевания. Выделяют острый и хронический неврит. Первый (наиболее распространенный) отличается высокой скоростью проявления первичных симптомов и их яркой выраженностью, в то время как для второго характерно замедленное развитие отличительных признаков заболевания.
- По распространенности воспаления. Невриты принято разделять на интрабульбарный (при котором поражение приходится на внутреннюю часть оптического нерва, т.е. в пределах глазного яблока) и ретробульбарный (отличающийся воспалением той части нерва, что располагается за глазом или в полости черепа).
- По источнику возникновения болезни. Невриты могут быть вызваны воспалительными заболевания головного мозга и его оболочек, патологиями глаз (кератиты, флегмоны орбиты и ее травмы, иридоциклит), ушей, горла, зубов, носа и носовых пазух (гайморит, фронтит, синусит, фаринголарингит, кариес), а также общими инфекциями (вирусные, бактериальные, грибковые, паразитарные) и токсико-аллергическими реакциями (алкогольные или алкогольно-табачные).

Как можно видеть из вышесказанного, развитию воспаления оптического нерва способствует огромное количество различных причин. Именно поэтому диагностика определенного типа патологии значительно затруднена, а эффективность лечения полностью зависит от способности врача-офтальмолога грамотно провести диагностическое обследование, оценить имеющиеся признаки заболевания и найти различия между ними.
Невриты бактериального происхождения
Наиболее широко распространенным источником развития воспаления глазного нерва среди бактериальных заболеваний считается наличие воспаления близлежащих тканей. Это могут быть гнойные риниты, фарингиты, гаймориты, пульпиты или менингиты.
Симптомы бактериальных невритов зрительного нерва:
- Снижение качества зрения;
- Уменьшение способности к различению цветов (особенно — красного и синего);
- Увеличение так называемого «слепого пятна» — участка, находящегося вне поля видимости.
Реже встречаются воспаления на фоне сифилиса, туберкулеза, тифа, бруцеллеза или хламидиоза. Течение таких форм болезни бывает непредсказуемо: к перечисленным признакам могут присоединяться и другие симптомы, индивидуальные для той или иной инфекции.
Вирусные невриты
Вызывать неврит могут не только бактерии, но и всем известные вирусные патологии. Например, корь, герпес, респираторно-вирусная инфекция (она же ОРВИ) или грипп.
Симптомы вирусных невритов зрительного нерва:
- Повышение температуры, кашель, насморк, недомогание и другие клинические проявления, характерные для вирусных заболеваний;
- Головные боли, светобоязнь, тошнота и рвота, изменения в работе сердца, параличи гладких мышц и конечностей;
- Жалобы на появления пятен или тумана перед глазами (часто поражается только один из них), отек оптического нерва, появление слепого участка в поле зрения;
- Резкое снижение зрительной функции.
Особенность такой разновидности болезни заключается в том, что она имеет две степени поражения глаз: тотальную и частичную. При тотальном поражении наступает полная слепота, в случае частичного вирусного неврита зрение может сохраняться вплоть до 1.0, но вместе с тем снижается способность к видению в темное время суток, ухудшается цветовосприятие.
Вторичные невриты

Помимо инфекционного происхождения, это заболевание может возникать как осложнение при ряде других болезней. Среди них рассеянный склероз (на него приходится около 50% всех пациентов с диагностированным невритом оптического нерва), заболевания головного мозга или его оболочек (в частности менингит), а также авитаминозы, вызванные голоданием (определенными разновидностями диеты), беременностью, кормлением грудью или тяжелыми физическими нагрузками.
При рассеянном склерозе неврит имеет острое течение, и отмечаются следующие признаки:
- Спад зрительной способности при избытке физического напряжения, при утомлении, во время приема пищи;
- Скачкообразное нарушение зрения: оно то понижается, то вновь восстанавливается;
- Продолжительное течение болезни, которое может достигать 3-х месяцев.
В случае менингита или энцефалита заметны следующие отличительные особенности:
- Внезапное двустороннее развитие болезни (поражаются оба глаза);
- Неожиданное резкое снижение зрительной функции глаз.
От голодания или недостаточного потребления витаминов В1, В2 и никотиновой кислоты, а также при беременности или вскармливании возможно появление таких дополнительных симптомов неврита:
- При недостатке витамина В2 — ярко-красный оттенок губ, трещины на их поверхности, сухой алый язык и постепенное снижение видимости;
- При отсутствии в рационе никотиновой кислоты — развитие дерматита, нарушения в работе желудочно-кишечного тракта (часто — диарея) и общие клинические проявления заболевания.
Неврит на почве авитаминоза сложно спутать с каким-либо другим: он всегда сочетается со значительным упадком сил, нарушениями в деятельности всех органов и систем и влечет за собой появление других патологических отклонений в функционировании глазного аппарата.
Токсико-аллергические невриты
Данная форма заболевания приобретает все большее распространение. Из-за того, что в основе острого токсического воспаления оптического нерва оказывается алкогольная или алкогольно-табачная интоксикация (а иными словами — отравление), данное заболевание имеет сходные с отравлением симптомы. Они могут выражаться в головной боли, тошноте, рвоте и желудочно-кишечных расстройствах. Кроме того, острый токсический неврит часто приводит к частичному поражению зрения, а в особенно тяжелых случаях не исключается наступление комы. Особенно опасна интоксикация, возникающая при отравлениях метиловым спиртом. Даже после однократного употребления метилового спирта очень быстро развивается двусторонний воспалительный процесс с классическими признаками неврита: зрачки заметно увеличиваются и не реагируют на свет.

При подозрении на алкогольно-табачную интоксикацию стоит обращать внимание на такие предвестники двустороннего хронического воспаления глазного нерва, как медленное ухудшение видимости при ярком освещении и ее улучшение в сумерках или при слабом свете.
Способы диагностики невритов глазного нерва
Ввиду сильной схожести симптоматики различных видов болезни проведение грамотной своевременной диагностики имеет очень важное значение. Современная офтальмология располагает следующими методами:
- Клиническая оценка состояния глаз больного — она подразумевает первичный осмотр и сбор данных о жизни и болезни пациента. Таким путем устанавливают возможность появления инфекционного либо другого типа неврита.
- Офтальмоскопия — это способ осмотра глазного дна при помощи специальных инструментов. Она позволяет дифференцировать патологию и дать оценку состоянию сетчатки, диска зрительного нерва или сосудов.
- МРТ — посредством магнитно-резонансной томографии получают томографические изображения оптического нерва, позволяющие сделать вывод о его изменениях (утолщении или дистрофии) и заподозрить начальную стадию рассеянного склероза.
Необходимо помнить, что эффективную диагностику воспаления глазного нерва может провести только опытный специалист при своевременном обращении в клинику.
Лечение
Как и при любых других патологиях, основная цель лечения всякого из перечисленных видов глазного неврита — это устранение причины его возникновения. Для этого назначают определенную терапевтическую схему, которая должна включать в себя препараты в зависимости от конкретного вида заболевания:
- При бактериальном неврите — антибиотики широкого спектра действия (подбираются офтальмологом индивидуально, все зависит от разновидности возбудителя, вызвавшего воспаление);
- Сульфаниламидные препараты;
- Антигистаминные средства;
- При авитаминозе — введение недостающих витаминов (витамины группы В и никотиновая кислота);
- Кортикостероидная терапия;
- В случае воспаления носовых пазух и носовой полости — адреналин, тампонада носовых ходов, прокол пазух и отсасывание из них гноя;
- Оксигенотерапия, применение ультразвука или рефлексотерапии;
- В тяжелых случаях назначают спазмолитики и физиотерапию (магнитотерапия, лазерная стимуляция);
- При поражениях мозга — симптоматическое лечение, в случае необходимости (при обширных поражениях) может быть назначено хирургическое лечение;
- При острой алкогольной интоксикации назначают промывание желудка, солевое слабительное и введение антидота;
- Для устранения признаков алкогольно-табачного отравления — отказ от алкоголя и курения, курс витаминотерапии и других поддерживающих препаратов.

Такая схема лечения является наиболее полной и способствует предотвращению развития осложнений. Как показывает практика, у многих пациентов с типичными симптомами неврита зрительного нерва при условии отсутствия основных, или системных, заболеваний (таких как туберкулез, рассеянный склероз и др.) зрение постепенно восстанавливается.
Однако последствий воспаления зачастую избежать не удается: с течением времени возникают повторные вспышки болезни. С каждым разом они становятся все более затяжными, а воспалительные реакции затрагивают уже не один глаз, а оба. При отсутствии необходимого лечения не исключена частичная утрата зрительной функции, а в отдельных ситуациях — полная потеря зрения.
Во избежание нежелаемых последствий и осложнений настоятельно рекомендуется не прибегать к самостоятельному лечению, подходить к вопросу диагностики и терапии неврита глазного нерва со всей разумностью и осторожностью. Только врач способен установить точный диагноз и назначить соответствующую ему терапевтическую схему лечения.
Ангиопатия глазного дна – патологическое нарушение в кровеносных сосудах глаз, спровоцированное расстройством нервной регуляции. Это нарушение не классифицируется как самостоятельное заболевание, а только лишь как симптоматическое проявление других патологических процессов, при которых поражаются кровеносные сосуды.
Нарушение функции сосудов и изменение в их стенках может привести к ухудшению зрения, в том числе дистрофии сетчатки, близорукости, затуманиванию зрения. В результате протекания болезни может произойти гибель тканей, получающих кровь от пораженных сосудов. В запущенной стадии болезнь способна спровоцировать слепоту.
Важно своевременно определить наличие болезни, провести диагностику и лечение, чтобы предотвратить развитие серьезных осложнений.
Особенности болезни
Ангиопатия (МКБ 10: H35) – патологическое изменение вен и артерий, пронизывающих глазное дно. Подобные изменения могут быть спровоцированы ухудшением тонуса сосудов или органическими их поражениями.
Нужно отметить, что ангиопатия не относится к самостоятельной болезни, а только лишь выступает признаком первичной патологии. То есть существуют определенные нарушения, провоцирующие проблемы с кровеносными сосудами.

На ранних стадиях патология является вполне обратимым состоянием. Если своевременно устранить причину поражения, то ретинопатия пройдет самостоятельно без дополнительного лечения. Однако если болезнь не будет вовремя распознана или лечение не назначено, то ангиопатия со временем будет только прогрессировать. В итоге подобное проявление приводит к постепенной утрате зрения вплоть до наступления полной слепоты.
Классификация
Во время приема врач не только устанавливает диагноз, но и определяет вид ангиопатии сосудов глазного дна. Среди основных видов подобной патологии нужно выделить, такие как:
- гипотонический;
- гипертонический;
- дистонический;
- смешанный;
- фоновый;
- диабетический;
- травматический;
- венозный.
Гипертонический тип ангиопатии глазного дна образуется при затяжной гипертонии, провоцируется подобная патология переполненными кровью сосудами. Это приводит к различного рода дегенеративным изменениям сетчатки. При этом зачастую понижается острота зрения, и возникает ощущение затуманенности. Состояние человека начинает постепенно усугубляться.
Ангиопатия глазного дна по гипотоническому типу наступает в результате пониженного тонуса сосудов и застаивания в них крови. Подобная патология провоцирует тромбирование капилляров. При этом возникает кровоизлияние в сетчатку и глазное яблоко. В результате изменений зрение сильно падает.
Смешанный тип патологии спровоцирован наличием системных болезней, поражающих сосуды, а капилляры глазного дна страдают в первую очередь. Подобное нарушение в основном наблюдается у людей старше 30 лет. Оно может приводить к серьезному ухудшению зрения или его полной потере. Основными проявлениями служит появление боли, пелены перед глазами, кровоизлияния в сетчатке.
Диабетическая ангиопатия сосудов глазного дна возникает в основном у диабетиков. Недостаточное количество инсулина при диабете провоцирует нарушение обмена глюкозы. При этом сильно сужаются и поражаются сосуды по всему организму. Глаза поражаются в первую очередь, что проявляется в виде близорукости и даже слепоты.
Фоновая ангиопатия глаз появляется на фоне протекания других болезней. При этом типе патологии в сетчатке возникают опасные процессы дистрофии. Спровоцировать ее могут травматические поражения, гипертония, сахарный диабет, повышенное давление, работа с постоянным зрительным напряжением.
Венозная ангиопатия возникает как осложнение других болезней, связанных с нарушением кровообращения. При этом кровь течет намного медленнее, что приводит к кровоизлиянию и образованию тромбов. Постепенно вены становятся извилистыми и несколько расширенными. В результате наблюдается помутнение зрения или развивается близорукость.
Травматическая ангиопатия начинает развиваться в результате сдавливания грудной клетки, травм головного мозга, шеи, а также отеков после контузии.
Ангиопатия глазного дна у ребенка грудного возраста зачастую считается нормой. Нередко такой диагноз ставят сразу же после рождения малыша. Однако патология может сигнализировать о наличии врожденных неврологических проблем. Нередко она образуется после различных травм головы при тяжелых родах. При этом заметно помутнение глаз и проявление выраженной сосудистой сеточки.
Основные причины
Среди основных причин возникновения ангиопатии глазного дна нужно выделить такие, как:
- Гипертония.
- Диабет.
- Васкулит.
- Остеохондроз.
- Травмы.
- Болезни кровеносной системы.
- Врожденные патологии сосудов.
- Пожилой возраст.
- Атеросклероз.
В независимости от причин возникновения патологии, ангиопатия сосудов глазного дна, развивается одинаково и при отсутствии своевременного лечения может привести к полной утрате зрения. При травмировании нарушение возникает только с одной стороны. Во всех остальных случаях наблюдается ангиопатия обоих глаз. Особенно быстро прогрессирует диабетическая и гипертензивная форма патологии.
Характерные признаки
Главная опасность ангиопатии глаз заключается в ее практически бессимптомном течении. Зачастую патологию выявляют совершенно случайно при проведении осмотра у офтальмолога. Когда признаки становятся хорошо заметными, то такая стадия болезни требует продолжительного и дорогостоящего лечения. Обязательно нужно обратиться к врачу при возникновении таких признаков, как:
- резкое ухудшение зрения;
- частое покраснение глаз;
- появление точек и пелены перед глазами;
- уменьшение поля зрения;
- ощущение пульсации;
- частые глазные заболевания.

Первые признаки протекания патологии редко вызывают беспокойство, и человек практически не обращается к врачу, поэтому болезнь продолжает прогрессировать. Самыми частыми симптомами ангиопатии дна глаза, протекающей в более поздних стадиях, являются, такие как:
- снижение остроты зрения и четкости;
- ухудшение цветовой чувствительности;
- появление перед глазами точек.
При наличии системных болезней ангиопатия может возникать по причине ломкости сосудов. При этом у пациента наблюдаются незначительные кровотечения или кровоизлияния.
Проведение диагностики
Сейчас вполне возможно определить наличие патологии на первоначальной стадии. При ангиопатии сетчатки, глазное дно обследуют комплексно, для этого применяются такие методики, как:
- офтальмоскопия;
- лазерная томография;
- визометрия;
- тонография;
- компьютерная периметрия.
Дополнительно может потребоваться рентгенография, допплерография и МРТ. Это позволяет составить оптимальную схему проведения терапии.
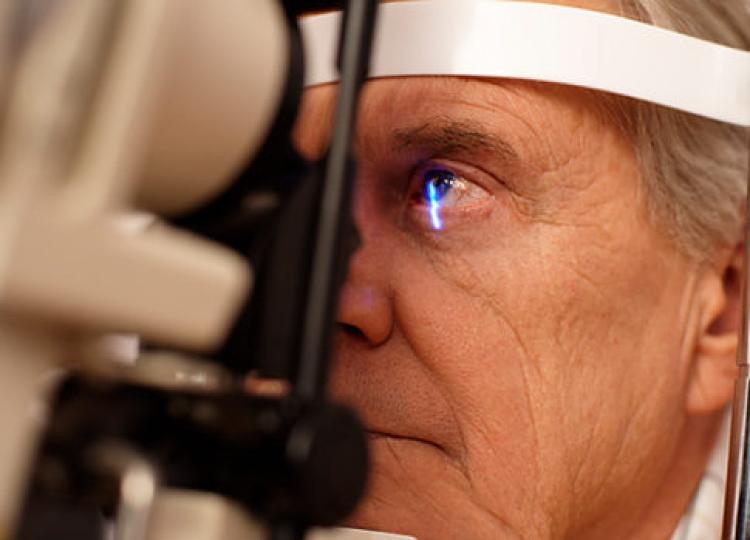
Ангиоскопия диагностируется довольно просто, намного сложнее обнаружить основную причину ее возникновения. Чтобы рассмотреть сосуды глазного дна, врачи проводят офтальмоскопию, которая может быть прямой и непрямой. Никакой особой подготовки не требуется. В некоторых случаях врач закапывает капли для расширения зрачка, чтобы намного лучше рассмотреть глазное дно.
Особенности лечения
После диагностики врач назначает лечение, которое во многом зависит от особенностей протекания болезни и причины, которая ее спровоцировала. Изначально нужно устранить провоцирующие факторы. При продолжительной гипертензии врач назначает препараты, которые понижают давление до оптимального уровня. Если патология была спровоцирована диабетом, то нужно принимать лекарства, контролирующие показатели сахара. При наличии атеросклероза сосудов требуется применение статинов.
Лечение ангиопатии нужно проводить комплексно с применением консервативных и хирургических методик. Для повышения результативности терапии требуется консультация у других специалистов. При проведении консервативной терапии применяются препараты:
- для улучшения микроциркуляции крови;
- предотвращающие тромбообразование;
- уменьшающие проницаемость глазных сосудов;
- витаминотерапия.
Препараты назначаются только лечащим врачом, самолечение недопустимо, так как оно может нанести непоправимый вред здоровью. Неотъемлемой частью терапии являются сеансы физиотерапии, в частности, лазерное облучение и магнитно-резонансная терапия. Если вазопатия продолжает все больше прогрессировать, то проводится хирургическое вмешательство.
Медикаментозная терапия
Основой проведения лечения является устранение основной болезни. При активном развитии нарушения в сосудах дополнительно назначается офтальмологическая терапия. Обязательно требуются глазные капли при ангиопатии, которые помогают нормализовать кровообращение в сосудах. В частности, применяются такие средства, как «Вазонит», «Трентал», «Эмоксипин», «Арбифлекс». Эти лекарства противопоказаны при беременности и для лечения детей (могут назначаться в самых крайних случаях). Глазные капли при ангиопатии сетчатки глаза помогают нормализовать зрение и устранить имеющуюся симптоматику.

Также требуются препараты, препятствующие тромбообразованию, такие как «Лоспирин», «Тромбонет», «Аспирин». Обязательно нужно провести курс витаминотерапии, а также требуются препараты, укрепляющие и тонизирующие стенки сосудов, например, «Добезилат кальция», «Пармидин».
Продолжительность терапии, схема лечения, а также применяемые препараты подбираются индивидуально для каждого пациента. Все терапевтические мероприятия определяются лечащим врачом. При беременности существует риск разрыва или опасного повреждения сосудов сетчатки во время схваток и родов. Поэтому ангиопатия становится показанием к кесареву сечению.
Народные средства
Методики народной медицины обязательно должны применяться в комплексе с традиционным лечением. Перед приемом нетрадиционных средств требуется консультация врача, чтобы предотвратить возникновение осложнений. Лечение проводится при помощи отваров и настоев лекарственных трав.
Для очищения сосудов нужно приготовить настой из березовых почек, тысячелистника, бессмертника. Нужно перемешать травы в равных пропорциях, затем взять 1 ст. л. готовой смеси, залить 0,5 л кипятка и оставить настаиваться 15 минут. Затем процедить готовое средство и разбавить кипяченой водой до первоначального объема. Одну часть лекарства принять перед сном, а вторую рано утром. Курс проведения терапии продолжается 10 дней.

Для укрепления сосудов нужно перемешать горец почечуйный, хвощ полевой, боярышник. Необходимо взять 2 ч. л. готового средства, залить 200 мл кипятка и оставить настаиваться 30 минут. Настой нужно принимать по 1 ст. л. 3 раза в сутки. Курс проведения терапии составляет 20 дней.
Ежедневно рекомендуется потреблять чай, приготовленный из ягод рябины, листьев смородины, а также сок петрушки. Хорошими очищающими сосуды качествами обладают стебли василька, семена укропа, лавровый лист.
Возможные осложнения
Нарушение функционирования сосудов может привести к различного рода дистрофическим изменениям сетчатки глаза. Помимо ухудшения зрения или близорукости, подобная патология может привести к полной его утрате. Если своевременно не провести лечение, то это может спровоцировать такие осложнения как:
- быстрое ухудшение зрения;
- глаукома;
- кровоизлияния в сетчатку;
- прогрессирование близорукости;
- катаракта;
- снижение функционирования зрительного нерва;
- отслойка сетчатки;
- полная слепота.
В запущенных стадиях протекания болезни лечение может быть недостаточно результативным. Важно вовремя распознать протекание патологии, пока не начали возникать непоправимые опасные изменения в сетчатке.
Прогноз
Прогноз при ангиопатии напрямую зависит от правильности и своевременности проведения лечения. Если вовремя обратить внимание на наличие проблемы, то патологические процессы, протекающие в сосудах глаз, можно приостановить или предотвратить развитие осложнений.

Однако в запущенных стадиях ангиопатия может привести к частичной или полной утрате зрения. Кроме того, существует высокий риск отслоения сетчатки. В таком случае лечение проводится путем лазерной коагуляции.
Проведение профилактики
Ангиопатия сетчатки возникает в случае уже имеющихся проблем со здоровьем, именно поэтому очень важно комплексно заниматься своим организмом в целом. Окулисты советуют, не перегружать глаза продолжительным сидением за компьютером, чтением книг, рукоделием. Для лучшего функционирования органов зрения нужно делать паузы людям умственного труда, а также проводить специальную гимнастику для глаз.
Так как на первоначальных стадиях протекания болезни она никак себя не проявляет, то важно проводить комплексное профилактическое обследование у офтальмолога каждый год. Состояние пораженных сосудов зачастую необратимо, и со временем подобная патология может привести к полной слепоте.
Нужно регулярно посещать врача людям старше 40 лет и тем, кто имеет какие-либо хронические болезни. Выбор правильного метода терапии и коррекция образа жизни позволяет приостановить прогрессирование болезни.
Сосудистые патологии глаз ни в коем случае нельзя игнорировать. При наличии нарушений со стороны глаз обязательно нужно обратиться к врачу. Лечить ангиопатию должен только квалифицированный офтальмолог.
Соблюдая меры профилактики, можно предотвратить образование опасной патологии.
