Воспаление глубокого слоя кожи
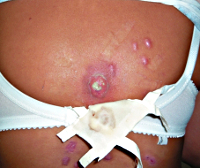

Глубокая пиодермия – группа гнойно-воспалительных поражений кожи (преимущественно ее глубоких слоев – дермы), обусловленных инфицированием тканей стафилококками, стрептококками или смешанной микрофлорой. Симптомы заболевания различаются в зависимости от выраженности воспаления и характера возбудителя, но обязательно включают в себя отек, болезненность, покраснение и образование гноя. Диагностика глубокой пиодермии основывается на внешних кожных проявлениях и микробиологических исследованиях для идентификации возбудителя. В лечении широко применяются хирургические приемы для обеспечения оттока гноя, местные и общие антибиотики, противомикробные и антисептические средства.
Общие сведения
Глубокая пиодермия – гнойное заболевание кожных покровов, особенностью которого является поражение дермы, подкожной клетчатки, глубоко расположенных волосяных фолликулов, потовых и сальных желез. Это состояние является одной из наиболее распространенных патологий в дерматологии – по разным данным, на нее приходится от 30 до 40% всех дерматологических заболеваний. Практически каждый человек минимум несколько раз в жизни страдал от проявлений различных форм глубокой пиодермии. Это объясняется высокой распространенностью возбудителей (стафилококков и стрептококков), их вирулентностью, огромным разнообразием штаммов. В большинстве случаев глубокая пиодермия не угрожает жизни человека и даже излечивается самостоятельно без специальной терапии, но иногда она может быть причиной интоксикации, источником метастатических гнойных очагов и даже причиной сепсиса.

Глубокая пиодермия
Причины глубокой пиодермии
В широком плане, глубокая пиодермия – поражение кожи, обусловленное гноеродной микрофлорой, к которой относят стафилококков, стрептококков, синегнойную палочку и некоторые другие микроорганизмы. Однако более 95% случаев заболевания вызываются именно кокковой флорой, так как она широко распространена в окружающей среде и отчасти представлена даже на поверхности кожи здорового человека. При проникновении в ткани кожи через микротрещины, повреждения эпидермиса, вдоль волосяных стержней и по протокам кожных желез микроорганизмы начинают бурно размножаться. Выделяемые ими в процессе жизнедеятельности ферменты и различные токсины вызывают деструкцию клеток кожи. В результате этих процессов формируется первичный очаг, расположенный в дерме – симптомов глубокой пиодермии на этом этапе не наблюдается.
Сами микроорганизмы и выделяемые ими ферменты обладают сильными иммуногенными свойствами, поэтому практически сразу после формирования первичного очага происходит незамедлительная реакция иммунной системы. Традиционно первыми на инфицирование реагируют тканевые макрофаги, затем путем хемотаксиса в будущий очаг глубокой пиодермии попадают нейтрофилы, а затем и другие иммунокомпетентные клетки. Выделяемые ими биологически активные вещества приводят к местному отеку, покраснению, появлению болезненных ощущений. Клинически это соответствует первой стадии глубокой пиодермии – образованию воспалительного очага, который может иметь тенденцию к расширению.
На определенном этапе иммунитету удается локализовать воспаление, и его распространение в тканях останавливается. Нейтрофилы атакуют патогенные микроорганизмы и отчасти собственные ткани (вторичная альтерация) в очаге с формированием гноя – субстанции, состоящей из «осколков» возбудителей, разрушенных собственных клеток и погибших нейтрофилов. Развитие глубокой пиодермии облегчается при ряде обстоятельств – пониженном иммунитете, сахарном диабете, истощении, гиповитаминозах и других ослабляющих организм состояниях. Немаловажную роль играет пренебрежение правилами личной гигиены, избыточная продукция кожного сала, местное переохлаждение кожи. Для лиц с пониженным иммунитетом глубокая пиодермия опасна тем, что способна вызывать сильные поражения, стать причиной различных осложнений, некоторые из которых могут напрямую угрожать жизни человека.
Симптомы глубокой пиодермии
Существует несколько клинических разновидностей глубокой пиодермии, которые характеризуется разными возбудителями, выраженностью симптомов и типом поражаемых тканей. Все формы этого заболевания по характеру микрофлоры, вызвавшей воспаление, делят на стафилодермии, стрептодермии и смешанные разновидности, которые иногда называют стрептостафилодермиями. К глубоким пиодермиям, вызванным стафилококками, относят фурункулы, карбункулы, гидрадениты и глубокий фолликулит. Глубокие стрептодермии представлены вульгарной эктимой, а воспаления из-за смешанной микрофлоры – хронической язвенно-вегетирующей пиодермией.
Фурункул – разновидность глубокой пиодермии, особенностью которой является поражение волосяного фолликула гнойно-некротического характера с переходом на окружающие ткани. Его развитию может предшествовать поверхностное гнойное воспаление (фолликулит), однако возможно и первичное развитие глубокого процесса. На участке кожи, окружающей волос, формируется сначала очаг багрового цвета размером от нескольких миллиметров до 1-2 сантиметров, болезненный и плотный, его температура заметно выше окружающих кожных покровов. Затем глубокая пиодермия такого типа сопровождается появлением гноя, в центре которого будет стержень из некротизированной ткани. Гнойно-некротическое содержимое отторгается через 3-10 дней, на месте поражения кожи формируется небольшая язва, которая быстро рубцуется.
Карбункул – более тяжелая разновидность глубокой пиодермии, вызываемая стафилококковой флорой и характеризующаяся поражением глубоких слоев дермы и подкожной жировой клетчатки. В глубине кожи возникает плотный инфильтрат, кожные покровы над ним приобретают синюшно-багровый оттенок, становятся горячими и болезненными. Через несколько дней в очаге глубокой пиодермии начинают формироваться пустулы, происходит выделение гноя и некротических стержней, на месте поражения образуется язва. Все это сопровождается выраженными общими симптомами – интоксикацией, лихорадкой, болями стреляющего характера в месте карбункула. Отмечается регионарный лимфаденит и лимфангит. После разрешения этой формы глубокой пиодермии на месте поражения остается заметный рубец.
Гидраденит – форма глубокой пиодермии, при которой поражаются апокриновые потовые железы с развитием гнойного воспаления. Из-за этого характерная локализация патологических очагов – подмышечные впадины, околососковая и аногенитальная области. Гидраденит начинается с развития болезненного узла синюшного цвета, который за несколько дней значительно увеличивается в размерах и самопроизвольно вскрываются с выделением обильного количества гноя. Затем происходит постепенное заживление, рубцы образуются в крайне редких случаях. При этой форме глубокой пиодермии также отмечается регионарный лимфаденит и лимфангит, но общие симптомы выражены слабо. Гидрадениты, особенно в области подмышечных впадин, склонны к частым рецидивам.
Глубокий фолликулит – одна из наиболее легких форм глубокой пиодермии, которая отличается от обычного фолликулита более выраженным поражением волосяных луковиц. Симптоматика в целом сходна с фурункулом, однако проявления менее выраженные, общих симптомов практически никогда не наблюдается. Главный диагностический критерий, позволяющий дерматологу отличить фурункул от глубокого фолликулита – отсутствие гнойно-некротического воспаления, так как не образуется характерный некротический стержень.
Вульгарная эктима – форма глубокой пиодермии, вызываемая стрептококковой микрофлорой. Чаще всего поражает кожу голени у ослабленных больных, в крайне редких случаях возникает у здоровых людей. Эктима начинается с образования на поверхности кожных покровов пустулы с мутным содержимым серозного, иногда геморрагического характера. Затем пустула исчезает и на ее месте формируется типичный очаг глубокой пиодермии – болезненная язва с выраженным воспалительным ободком вокруг, дно образования покрыто слоем гноя. Через 2-3 недели после появления язвы начинается ее постепенное рубцевание с развитием заметного шрама.
Хроническая язвенно-вегетирующая пиодермия – кожное заболевание, возбудителями которого является смешанная микрофлора, наибольшую роль в развитии патологии играет золотистый стафилококк и стрептококки группы А. Глубокая пиодермия такого типа чаще всего развивается у ослабленных больных – истощенных лиц, страдающих алкоголизмом, пожилых людей. Характеризуется образованием на нижних конечностях эрозий неправильной формы с рваными краями, окруженных воспаленной кожей. Дно язвенных образований покрыто гноем, часто возникают выделения с неприятным зловонным запахом. Эрозии длительное время не заживают и склонны к частым рецидивам или поражению других участков кожных покровов.
Осложнениями любой разновидности глубокой пиодермии могут быть метастатические гнойные поражения регионарных лимфатических узлов и отдаленных органов. Особенно опасны в этом отношении глубокие фолликулиты и фурункулы, возникающие в пределах носогубного треугольника – имеющиеся там анастомозы кровеносных сосудов способствуют заносу инфекции в головной мозг и его оболочки. У ослабленных больных на фоне глубокой пиодермии могут возникать флегмоны и сепсис, являющиеся жизнеугрожающими состояниями. В редких случаях возможно развитие токсического шока.
Диагностика глубокой пиодермии
Диагностика различных форм глубокой пиодермии осуществляется посредством осмотра дерматолога (иногда может потребоваться консультация хирурга). Из дополнительных методов исследования наиболее часто применяют посев гноя для определения характера возбудителя и для выяснения его чувствительности к антибактериальным средствам. При развитии общих симптомов также в ряде случаев необходимо проведение общего анализа крови, в самых тяжелых случаях – бакпосев крови для диагностики сепсиса. Результаты осмотра зависят от формы глубокой пиодермии и стадии ее развития – это может быть просто воспалительный очаг, сформировавшийся гнойник, ранка или язва с гнойным отделяемым. При посеве определяются стафилококки или стрептококки, может обнаруживаться смешанная микрофлора. Микробиологические исследования посевов могут определить вид и штамм возбудителя, а также его чувствительность к антибиотикам.
Если имеется повышение температуры, головная боль, слабость то необходимо проведение общего анализа крови. Обычно при глубокой пиодермии определяются легкие неспецифические признаки воспаления – повышение скорости оседания эритроцитов, небольшой лейкоцитоз. В более тяжелых случаях наблюдаются уже выраженные изменения – значительный рост СОЭ, выраженный лейкоцитоз, выявляются изменения в распределении нейтрофилов. В крови появляется множество юных форм этой фракции лейкоцитов, что носит название нейтрофильного сдвига влево. Если есть подозрения, что глубокая пиодермия стала причиной сепсиса, производят посев крови на питательные среды – в норме кровь человека абсолютно стерильна, рост культур говорит о наличии возбудителя в крови. Для диагностики таких осложнений, как метастатические гнойные очаги могут применяться ультразвуковые, рентгенологические и другие методы клинических исследований.
Лечение глубокой пиодермии
При незначительных по выраженности гнойных поражениях без общих проявлений интоксикации рекомендуется ждать самопроизвольного разрешения глубокой пиодермии. Лечебные мероприятия сводятся к недопущению осложнений. При наличии волос вокруг гнойного очага их нужно аккуратно состричь – использование бритвы может привести к распространению инфекции. Мыть участок с очагом глубокой пиодермии не рекомендуется, допустимо только протирать кожу вокруг него дезинфицирующими растворами (хлоргексидином, раствором салициловой кислоты). Строго запрещается без участия дерматолога или хирурга самостоятельно вскрывать гнойник или каким-либо способом ускорять отделение гноя – это может привести к диссеминации возбудителя.
Если глубокая пиодермия характеризуется развитием крупных очагов с появлением общих симптомов (лихорадка, слабость, головные боли), то необходимо назначение антибактериальных средств, таких как эритромицин, тетрациклин, линкомицин – предварительно желательно сделать бактериальный посев и определить препарат, к которому наиболее чувствителен данный микроорганизм. Также при глубокой пиодермии применяют и противомикробные средства из группы сульфаниламидов – например, сульфаметоксазол+триметоприм. В последние годы в тяжелых случаях гнойных поражений кожи используют и иммунологические препараты – стафилококковый анатоксин, антистафилококковую гипериммунную плазму и ряд других.
При глубоком расположении значительного по размерам очага пиодермии прибегают к хирургическому вскрытию полости гнойника для формирования дренажа и оттока гноя. Кроме того, это позволяет доставлять антисептические и антибактериальные препараты непосредственно в область поражения, что ускоряет лечение. Вскрытие очага глубокой пиодермии должно происходить в стерильном помещении и осуществляться квалифицированным гнойным хирургом.
Прогноз и профилактика глубокой пиодермии
В большинстве случаев прогноз при развитии различных форм глубокой пиодермии благоприятный – после отделения гноя происходит заживление очага, довольно часто с образованием рубцов. Однако у ослабленных больных с низким уровнем иммунитета возможно развитие осложнений, некоторые из которых могут угрожать жизни и требуют лечения в условиях стационара. Для профилактики развития глубокой пиодермии необходимо придерживаться правил личной гигиены, своевременно обрабатывать кожные повреждения (ссадины, порезы) антисептиками. Кроме того, важно устранять возможные источники инфекции в организме – кариозные зубы, хронические инфекции ЛОР-органов.
Кожные заболевания характеризуется появлением папул, пустул, бородавок и других патологических образований. В большинстве случаев язвенное поражение кожи возникает на фоне воспаления, инфекционного процесса или аллергической реакции. Иногда пациенты жалуются на появление множественных гнойников на теле. Чаще всего это пузыри и фурункулы, содержащие жидкость. Пиодермия приводит к деформации кожного покрова и другим осложнениям, вроде интоксикации организма. Важно вовремя обнаружить причину этого заболевания.
Общая информация
В дерматологической практике пиодермией называют группу воспалительных и инфекционных болезней кожи, проявляющихся образованием гноя (экссудата). Это могут быть самостоятельные патологии или осложнения заболеваний внутренних органов. К характерным симптомам разных видов пиодермии относят покраснение кожи, появление фурункулов и карбункулов. Если заболевание обусловлено инфекцией, существует риск проникновения патогенных микроорганизмов в кровь с развитием тяжелой интоксикации организма. Кроме того, пиодермия может осложняться нарушением функций почек.
Гнойный дерматит относится к наиболее распространенным заболеваниям кожи. Дерматологи постоянно сталкиваются с одиночными фурункулами и множественными гнойниками. Воспаление кожи с образованием экссудата, сопровождающееся деформацией эпидермиса, также является косметической проблемой. Без лечения воспалительный процесс может проникать в глубокие слои кожи и провоцировать рубцевание тканей. Лечение пиодермии обычно проводится с помощью топических средств и противомикробных препаратов.
Кожа как орган
Кожа представляет собой плотный наружный покров человека. Это самостоятельный орган, выполняющий специфические функции. В первую очередь кожный покров необходим для защиты внутренних органов от физического, химического и микробиологического воздействия. Кроме того, в коже содержится большое количество рецепторов, обеспечивающих тактильную, температурную и болевую чувствительность. Повреждение покровных тканей всегда увеличивает риск развития инфекции или воспалительного процесса. Заболевания внутренних органов также могут стать причиной поражения кожи.
Отделы покрова:
- Эпидермис – самый наружный участок кожи, образованный пятью слоями клеток. Верхний слой эпидермиса представлен мертвыми (ороговевшими) клетками, необходимыми для образования биологического барьера. Нижние слои обеспечивают обновление клеточного состава эпидермиса.
- Дерма – срединный слой кожи. Это область расположения гладкомышечных волокон, кровеносных сосудов, нервов, желез, волосяных луковиц и других структур.
- Жировая клетчатка – наиболее глубокий слой кожи, преимущественно состоящий из жировой ткани. Этот отдел органа обеспечивает защиту нижележащих тканей от перепада температуры и внешних физических воздействий.
К дополнительным функциям кожи ученые относят внешнее дыхание, водно-солевую регуляцию, образование витамина D и депонирование крови. В разных частях тела строение кожи отличается. Так, более толстая кожа подошвы ступней не содержит волосяных фолликул. На кончиках пальцев формируются ногти, являющиеся производными кожного покрова. Также разные участки кожи отличаются количеством потовых и сальных желез.
Классификация
Пиодермия не является отдельным заболеванием. В медицине этот термин используется для обозначения любых патологий, проявляющихся гнойным поражением кожи. Разные виды пиодермии отличаются глубиной повреждения кожного покрова и возбудителем инфекции. Наиболее распространенным вариантом пиодермии является фурункул, представляющий собой гнойное воспаление волосяной луковицы.
Другие виды патологии:
- Стрептодермия – поверхностная пиодермия, при которой на поверхности лица, туловища и конечностей пациента появляются множественные гнойники. Буллезная сыпь возникает из-за инвазии стрептококков в кожный покров.
- Вульгарная эктима – стрептококковое поражение глубоких слоев кожи. На поверхности кожи формируются пузыри с гноем и глубокие язвы.
- Фолликулит – гнойничковое воспаление волосяных луковиц, обусловленное грибковой или бактериальной инвазией. В области роста волос появляются беловато-желтые гнойники. Выход экссудата при разрыве оболочки гнойника приводит к появлению язвы.
- Интертриго – поражение кожных складок, характеризующееся отечностью, покраснением и деформацией тканей. Также на поверхности кожи появляются пузыри, заполненные гноем.
- Карбункул – инфекционное поражение кожного покрова. Карбункул представляет собой гнойно-некротическую язву, быстро распространяющуюся в периферическом направлении. Воспалительный процесс достигает подкожной жировой клетчатки.
- Фурункулез – гнойное поражение сразу нескольких волосяных луковиц. Такая форма пиодермии может возникать на фоне хронической инфекции.
- Сикоз – стафилококковое поражение волосистой части кожи при инвазии бактерий в волосяные луковицы. Зачастую при этом множественные гнойники появляются в области роста бороды у взрослых мужчин.
- Гангренозная пиодермия – появление глубокой гнойно-некротической язвы, достигающей подкожной клетчатки. Крупные язвы могут достигать 20 см в диаметре. В области повреждения кожи могут образовываться кровоизлияния. Эта патология обычно не связана с инфекцией.
Только опытный дерматолог может определить вид заболевания по внешним признакам. Некоторые патологии проявляются одновременно несколькими формами поражения кожи.
Причины возникновения
На коже человека постоянно находятся нейтральные, условно-патогенные и патогенные микроорганизмы. Это грибки и бактерии, не проникающие в глубокие ткани и не провоцирующие развитие инфекции. Постоянство микрофлоры кожного покрова и сдерживание жизнедеятельности микроорганизмов позволяет сохранять целостность тканей. Ослабление защитных систем организма может спровоцировать размножение патогенных и условно-патогенных микроорганизмов с повреждением различных слоев кожи. В некоторых случаях гнойники не связаны с инфекцией.
Главный механизм формирования пиодермии обусловлен инфекционным процессом. Болезнетворные бактерии начинают активно размножаться и продуцировать токсины, повреждающие кожный покров. Иммунная система сразу же начинает бороться с инфекцией путем активации воспалительных процессов и защитных клеток. Высвобождение медиаторов воспаления приводит к еще большему повреждению кожного покрова. Разрушенные клетки и мертвые микроорганизмы образуют гнойный экссудат, скапливающийся в различных полостях.
Возможные причины болезни:
- Повреждение покровных тканей при порезах, расчесывании, а также при химическом и термическом воздействии. Нарушение целостности эпидермиса обуславливает проникновение патогенных микроорганизмов в менее защищенные участки кожи. Кроме того, порезы и ожоги сами по себе вызывают воспалительную реакцию.
- Нарушение работы защитных систем организма. В некоторых случаях клетки иммунитета начинают атаковать здоровые ткани. Наиболее тяжелой формой аутоиммунного поражения покровных тканей является гангренозная пиодермия. Кроме того, аллергические и аутоиммунные процессы увеличивают риск инфицирования тканей.
- Проникновение паразитов в кожный покров. Это редкий вариант этиологии болезни. Паразитарная инвазия также может приводить к гнойно-воспалительному процессу.
Уточнение причины заболевания необходимо для подбора метода лечения и предотвращения рецидивов.
Факторы риска
Этиология пиодермии не ограничивается механизмами образования гнойно-воспалительного процесса. Дерматологам известны формы предрасположенности к этому заболеванию, связанные с образом жизни, наследственностью и индивидуальным анамнезом пациента.
Известные факторы риска:
- Несоблюдение правил личной гигиены. Постоянное загрязнение кожи увеличивает риск инфекции.
- Перегревание или переохлаждение покровных тканей. Перепады температуры нарушают функции местного иммунитета. Зачастую после переохлаждения кожный покров становится воротами инфекции.
- Возраст. У новорожденных и пожилых людей чаще всего возникает пиодермия из-за недостаточной эффективности местного иммунитета.
- Наличие большого количества аллергических реакций и аутоиммунных заболеваний (особенно у ребенка.)
- Патологии эндокринной системы. Состояние кожи в значительной степени зависит от гормональных влияний.
- Заболевания обмена веществ: сахарный диабет и ожирение.
- Врожденные и приобретенные иммунодефицитные состояния.
- Неправильное питание, приводящее к дефициту определенных витаминов и микроэлементов в организме.
- Неблагоприятная семейная наследственность. Кожные заболевания могут быть связаны с передачей генетических мутаций.
Возбудители пиодермического дерматита находятся в окружающей среде и на поверхности покровных тканей. Это стафилококки, стрептококки и некоторые патогенные грибки. Часто люди заражаются гноеродными бактериями в больничных условиях.
Симптомы
Внешние проявления пиодермии зависят от глубины поражения кожного покрова, возбудителя инфекции и других факторов. Многие дерматиты проявляются сразу несколькими видами кожных образований. Дополнительные симптомы могут быть обусловлены первопричиной патологии и влиянием бактериальных токсинов на организм.
Симптомы интоксикации организма:
- головокружение и слабость;
- тошнота и рвота;
- нарушение сна;
- повышение температуры тела;
- снижение аппетита;
- головные боли;
- озноб.
При появлении перечисленных выше симптомов следует сразу же обратиться к врачу. Инфекция, вызвавшая пиодермию, может распространяться через кровь и повреждать внутренние органы. Самостоятельное удаление кожных образований увеличивает риск возникновения сепсиса.
Диагностика
Для прохождения обследования необходимо записаться на прием к дерматологу. Врач расспросит пациента о жалобах и изучит анамнестические данные для выявления факторов риска болезни. Следующим этапом диагностики является первичный осмотр поврежденной кожи. Дерматолог оценивает форму и размер гнойников, а также определяет глубину повреждения тканей. Для уточнения причины возникновения пиодермии и тяжести состояния пациента назначаются инструментальные и лабораторные обследования.
Дополнительные методы диагностики:
- Дерматоскопия – метод визуального обследования очагов повреждения тканей. Для определения типа болезни врач использует оптический или цифровой аппарат, позволяющий многократно увеличивать изображение (фото). Дерматоскопия используется для поиска специфических признаков разных видов пиодермии и дифференциальной диагностики.
- Микробиологическое исследование содержимого пузырей, фурункулов и других патологических структур. Врач осторожно прокалывает оболочку пузыря и собирает экссудат в стерильную емкость. В лаборатории специалисты проводят посев материала на различные питательные среды для идентификации возбудителя болезни. После уточнения типа возбудителя дерматита специалисты проводят тест на чувствительность микроорганизмов к антибиотикам. Бактериальный посев является наиболее надежным способом диагностики инфекционной формы недуга.
- Анализ крови. В процедурном кабинете медсестра производит забор венозной крови и отправляет материал в лабораторию. В первую очередь специалисты оценивают соотношение и количество форменных элементов крови. Иммунологический тест позволяет обнаружить признаки аутоиммунного заболевания. Также при необходимости проводится серологическая диагностика: специалисты ищут в крови специфические антитела, вырабатываемые организмом в ответ на инфекцию. Часто требуется исключение венерической инфекции.
При неспецифических симптомах врачу необходимо исключить наличие других заболеваний с похожей симптоматикой. Для этого проводится дифференциальная диагностика токсидермии, буллёзного эпидермолиза, вегетирующей пузырчатки и грибкового поражения кожи. Исключается наличие ВИЧ-инфекции. При необходимости назначается консультация иммунолога, аллерголога, ревматолога и врача-инфекциониста.
НАШИ ПРОГРАММЫ
Мы разработали для Вас специальные годовые программы наблюдения за здоровьем.
Услуги каждого пакета ориентированы на поддержание здоровья и профилактику болезней.
Годовые медицинские программы для детей
Детские годовые программы НИАРМЕДИК созданы для того, чтобы помочь родителям вырастить здорового ребенка! Программы разработаны для детей разного возраста и гарантируют качественную медицинскую помощь без очереди.
Подробнее
Годовые медицинские программы для взрослых
Взрослые годовые программы «С заботой о себе» разработаны для тех, кто ответственно подходит к своему здоровью. Программы включают: консультации терапевта, а также самых востребованных врачей-специалистов.
Подробнее
Программа ведения беременности
Сеть клиник НИАРМЕДИК предлагает будущей маме программу ведения беременности «Жду тебя, малыш!». Программа разработана с учетом передовых международных стандартов здравоохранения.
Подробнее
Лечение
Метод лечения зависит от глубины поражения покровных тканей, выявленной причины пиодермии, распространенности процесса и возникших осложнений. Чаще всего достаточно местного лечения. Врач вскрывает гнойники, удаляет экссудат и обрабатывает пораженную кожу антисептическими растворами. При необходимости применяются топические средства на основе антибиотиков. Тяжелое состояние, сопровождающееся интоксикацией организма и повреждением внутренних органов, требует госпитализации.
Дополнительные методы лечения:
- Назначение антибиотиков в виде таблеток, внутримышечных или внутривенных инъекций. Как правило, такое лечение необходимо при системной инфекции. До получения результатов теста на чувствительность к препаратам врач назначает противомикробные средства широкого спектра действия.
- Использование кортикостероидов в виде топических средств или таблеток. Эти лекарственные средства необходимы для подавления аутоиммунного процесса и облегчения воспаления. При необходимости назначаются иммуномодуляторы и цитостатические медикаменты.
- Физиотерапия. Воздействие электрического тока ультравысокой частоты на кожу улучшает состояние тканей.
- Назначение дополнительных медикаментов, вроде противогистаминных средств и обезболивающих препаратов.
Во время лечения врач может назначить специальную диету и витаминные добавки. При назначении курса антибиотиков специалист постоянно контролирует состояние пациента.
Профилактика
Самостоятельное предотвращение инфекционных и воспалительных заболеваний кожи не является сложной задачей.
Основные методы профилактики:
- гигиенический уход за кожей;
- своевременная обработка порезов и ожогов;
- лечение хронических инфекций;
- регулярные обследования у дерматолога при хронических кожных заболеваниях;
- контроль уровня сахара в крови при диабете.
Консультация дерматолога и иммунолога поможет пациенту узнать больше о методах профилактики и лечения пиодермии.
