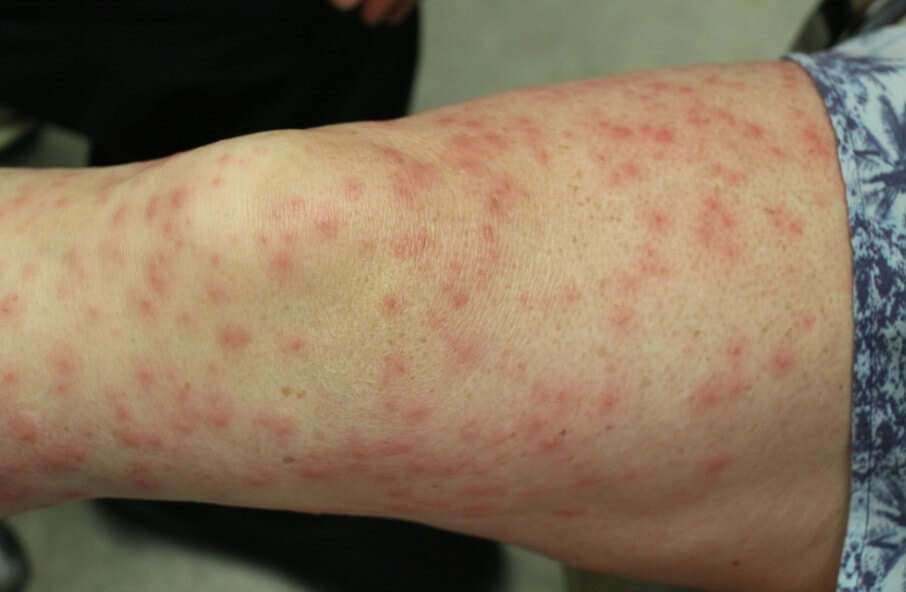
Воспаление капилляров на стопах
Нарушения в работе сосудистых структур, системе кровообращение приводит к катастрофическим последствиям при несвоевременном лечении или неграмотной помощи больным.
Согласно статистическим оценкам, диагноза подобного профиля выставляются часто, на долю названной категории приходится порядка трети всех случаев тяжелых состояний, с которыми пациенты обращаются лично или поступают в стационар по скорой.
Васкулит — одно из возможных заболеваний, суть его заключается в воспалении сосудистой стенки изнутри с последующей деструкцией тканей, структур эндотелия, рубцеванием и критическим нарушением питания клеток, которое должен обеспечивать пораженный сосуд.
Основной контингент больных — лица детского и пожилого возраста, есть два пиковых периода: с года до 15 лет и с 55 до 70.
Это не единое заболевание, а целая группа патологических процессов. Конкретное наименование зависит от типа пораженного сосуда: вена, артерия, капилляр и др.
Васкулит на ногах — это неправильная формулировка. Речь идет о поражении сосудов нижних конечностей. Внешне оно проявляется обильными красными или пурпурными высыпаниями, которые ошибочно и называют васкулитом на ногах. На деле же это геморрагическая сыпь, типичный внешний признак васкулита.

Диагностика не представляет больших трудностей. Лечение срочное, обычно в стационарных условиях. Заболевания крайне чувствительно к моменту оказания помощи и ее качеству, в плане прогноза.
Механизм развития
Точный путь становления патологического процесса не известен. Вопрос изучается теоретиками и практиками. Однако можно сказать, по меньшей мере о двух ключевых факторах становления проблемы.
- Первый и основной — аутоиммунная реакция. Собственные защитные силы организма человека, которые призваны оказывать противодействие вторженцам: вирусам, бактериям и прочим начинают разрушать собственные клетки тела.
В частности страдает внутренняя выстилка сосудов. Почему так происходит тоже до конца непонятно. Предполагается, что сбой провоцируется приемом препаратов, перенесенными инфекциями.
Также имеет место гиперсенсибилизация в результате текущих или хронических аллергических реакций, отравлений токсинами (например, продуктами жизнедеятельности глистов). Иными словами, организм становится слишком чувствительным.
- Второй весомый фактор — вирусное, бактериальное, грибковое поражение. Насколько большую роль играет этот момент точно также сказать пока нельзя. При этом он не исключает аутоиммунного происхождения. Вполне возможно, что два механизма уживаются в одном пациенте мирно.
Далее патологический процесс двигается по стандартному сценарию. Развивается воспаление, затрагивающее внутреннюю выстилку того или иного сосуда — интимы, эндотелия. Сам по себе диаметр просвета суживается.
Формируется выраженная ишемия с недостаточным питанием структур. При этом остаточные явления всегда тяжелы. Стенки рубцуются, эпителизируются, возможно развитие фибриновых образований (спаек).
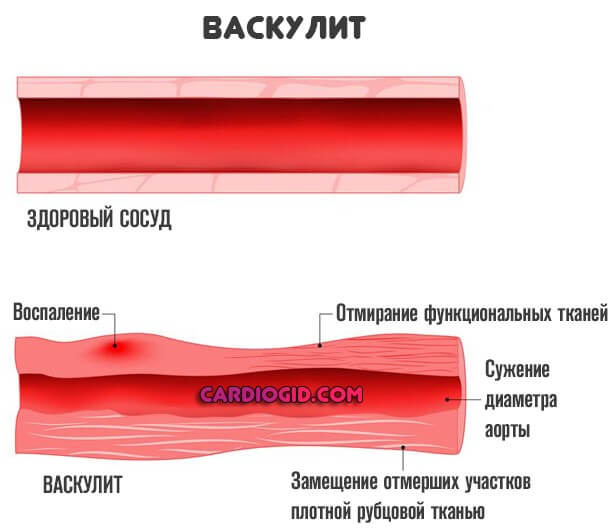
Все это создает механические препятствия. Сосуд теряет былую эластичность, не может нормально расширяться и выполнять свою основную функцию по проведению крови. Итогом оказывается хроническая ишемия.
Осложнения не заставляют себя ждать. В отсутствии грамотной помощи смерти почти не избежать.
Васкулит нижних конечностей может закончиться гангреной, согласно статистическим данным, именно эта локализация является наиболее характерной для патологического процесса.
Классификация
Типизировать расстройство можно по нескольким критериям. Первый — вид сосуда.
- Артериит. Воспаление магистральных структур, обеспечивающих организм насыщение кислородом и питательными веществами (например аорты). При поражении таковых стремительно нарастают нарушения функционирования тканей, потому помощь требуется незамедлительно. Счет идет на дни, в некоторых случаях на часы.
- Артериолит. Поражаются сосуды более мелкого калибра. В основном страдают конечности и глаза.
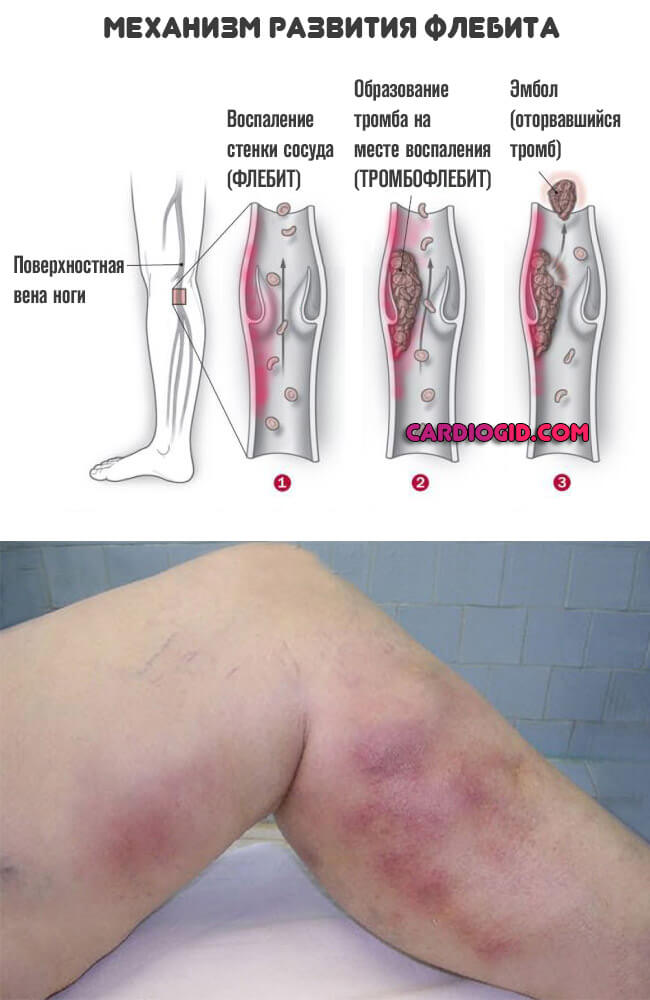
- Флебит. Воспаление вен. Протекает сравнительно вяло, но почти всегда в итоге заканчивается катастрофическими инвалидизирующими последствиями. Времени на раздумья также не много. Требуется госпитализация в профильный стационар и начало терапии.
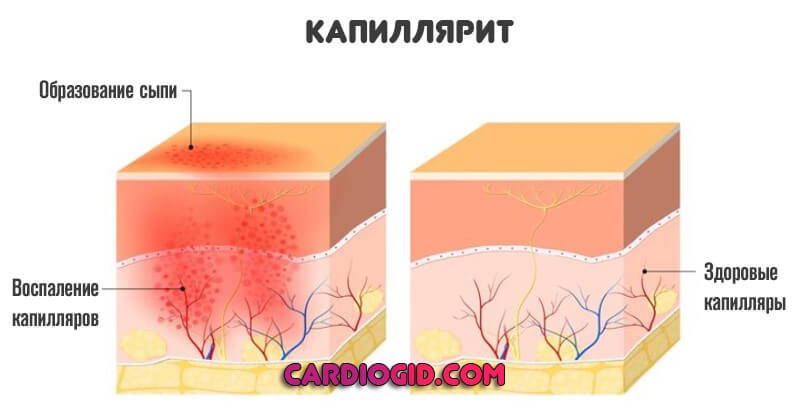
- Капиллярит. Сопровождается минимально выраженными симптомами. Но при поражении большого количества мелких, поверхностных сосудов возможны опасные осложнения. Какого именно рода — зависит от локализации и трудности случая.
Формы
Второй критерий классификации — происхождение патологического процесса. Выделяют две основных формы:
- Первичная. Причины точно не известны. Имеет в большинстве своем идиопатический характер, врачи не способны выявить конкретный фактор. Предполагается, что проблема имеет аутоиммунный генез, что подтверждается результатами лабораторных тестов.
Но и здесь доктора приходит в тупик: не известно, почему защитные силы начинают неадекватно реагировать на собственные ткани. Остается строить предположения.
Проблема первичной формы заключается в невозможности повлиять на первопричину, а значит и вылечить такой васкулит полностью. Приходится бороться с симптомами в периоды обострения и угнетать иммунитет.
- Вторичная. Развивается на фоне перенесенных инфекционных заболеваний, глистных инвазий. Как исход системных расстройств. Причину можно выявить довольно легко.
Это дает большие надежды на качественную коррекцию. Но полного излечения при хронизации добиться не получается.
Стадии
Третий критерий классификации — тяжесть течения патологического процесса. Васкулит подразделяется на 3 стадии:
- Легкая. Симптомов как таковых нет или они ничтожно малы по интенсивности. Пациент зачастую даже не подозревает, что имеется какая-то проблема. Проходит самостоятельно в большинстве случаев. Редко прогрессирует и осложняется. Может перейти в хроническую стадию. Выраженность рецидивов далеко не всегда такая же малозаметная.
- Средняя. Обнаруживается выраженная клиническая картина. Состояние умеренно-тяжелое. Требуется срочная терапия, потому как самостоятельный регресс патологии практически невозможен.
- Тяжелая. Сопровождается выраженными симптомами. Пациент находится в критическом положении. Без стационарного лечения в экстренном порядке выживаемость чуть больше 1%.
Помимо симптомов со стороны собственно сосудов, дермального слоя развиваются кишечные кровотечения, почечная недостаточность. Поражаются внутренние органы. Что и становится в конечном итоге причиной гибели человека.
Можно также выделить системные формы васкулитов (встречаются сравнительно редко, поражают множество сосудов одновременно) и очаговые, локализованные в отдельных структурах: органах, конечностях.
Тяжесть протекания мало зависит от типа по этому критерию. Нужно рассматривать каждую ситуацию в отдельности для получения точной информации.
Симптомы
Признаки патологического процесса многообразны. Существенно зависят от локализации поражения. Типичным и основным проявлением выступает сыпь. Она присутствует практически всегда.
Образование таковой происходит в первые же моменты от старта патологического процесса.
Выраженность зависит от агрессивности состояния. Как правило, на начальной стадии речь идет о малом количестве сыпи. Затем папул, пятен или других видов становится больше, они сливаются в единые очаги.
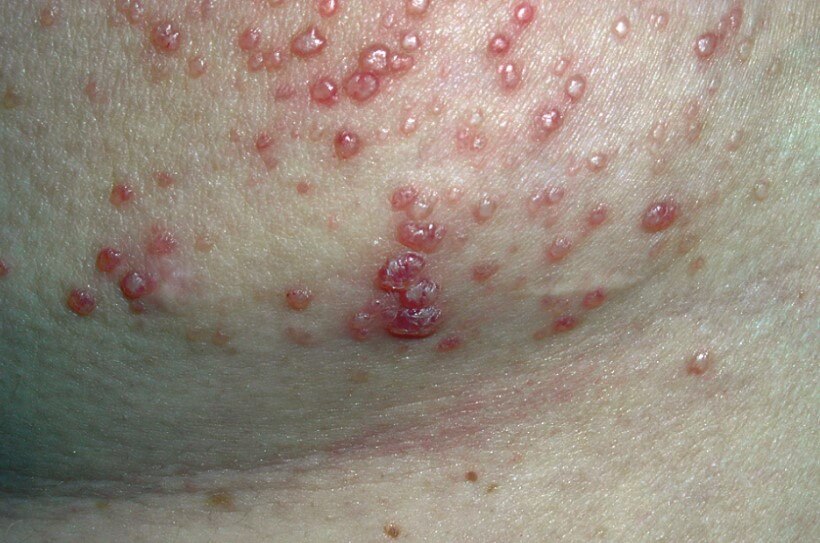
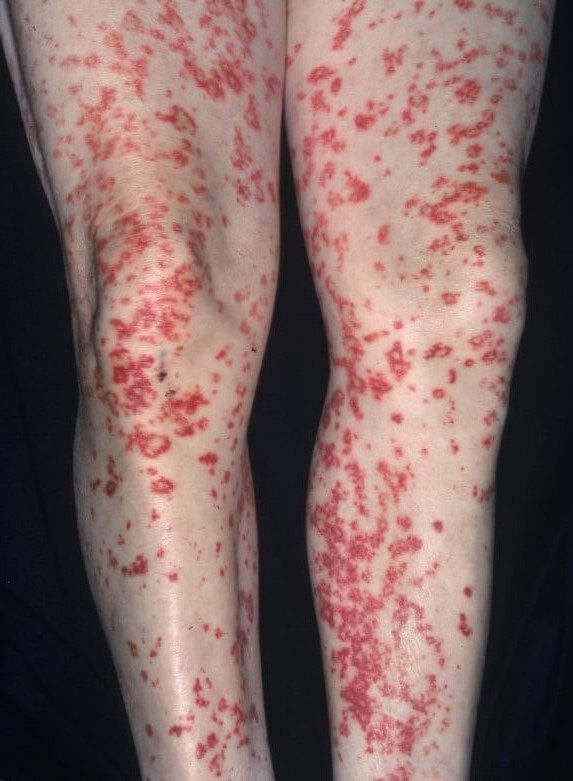
В подавляющем числе случаев сначала вовлекаются ноги. Потом высыпания экспансивно распространяются на другие части тела.
По характеру это могут быть стандартные розоватые округлые пятна, пурпурные образования, папулы, пузыри, крапивница, язвы.
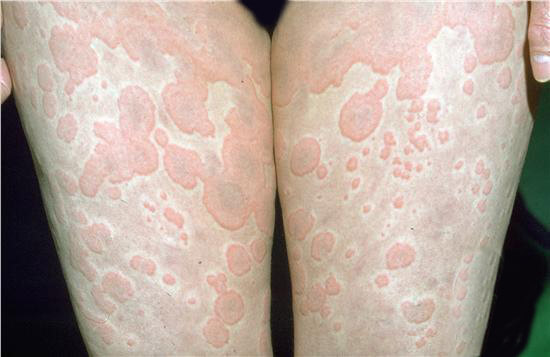
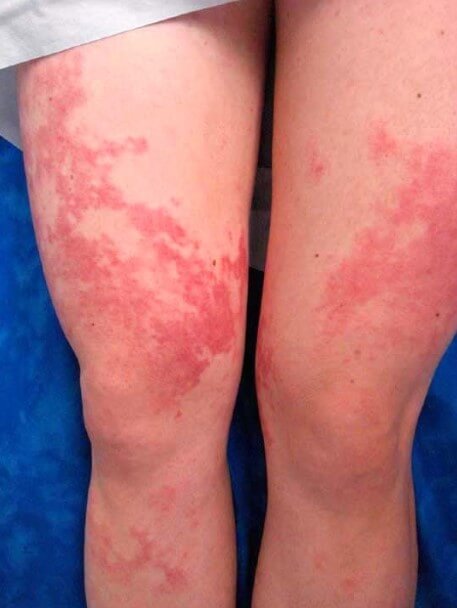
Независимо от типа сыпи все подобные кожные дефекты в конечном итоге склонны к развитию эрозии (язв), деструкции (разрушению) и некрозу (отмиранию). Это вопрос времени.
Васкулит ног — не вполне точное описание. Ошибочный термин. Вернее было бы назвать этот симптом геморрагической сыпью (ревматической пурпурой).
Далее развиваются признаки общей интоксикации организма с головной болью, тошнотой, рвотой, слабостью, сонливостью, астеническими проявлениями. Возможен рост температуры тела до выраженных отметок, выше 38-39 градусов. Признак присутствует не всегда.
Внимание:
Геморрагические пятна на ногах и проявления общей интоксикации не способны к самостоятельному регрессу. Они существуют на протяжении всего течения патологии.
Это типичные составляющие клинической картины. Далее все зависит от конкретной формы расстройства, его локализации.
- Поражение дыхательной системы сопровождается множеством вариантов течения. От бронхиальной астмы до пневмонии. Причина заключается в нарушении нормальной трофики структур. Вероятны застойные явления и косвенное деструктивное влияние на сердца.
- Вовлечение нервной системы. Обнаруживается судорогами. Психическими отклонениями разной степени тяжести, параличами, парезами, слабостью. Возможен геморрагический инсульт. Развивается он спонтанно без предшествующей стадии.
- Поражение суставов. Вторичный артрит, воспаление структур. Сначала вовлекаются колени, затем процесс переходит на другие хрящи. Без лечения возможны инвалидизирующие результаты.
- Нарушение работы почек. По типу тотальной дисфункции, недостаточности. Сопровождается болями в области поясницы, отеками, тошнотой, ростом артериального давления (вплоть до злокачественной гипертензии).
- Зрительная дисфункция. В легких случаях сопровождается снижением остроты, в тяжелых полной слепотой. Преходящей или постоянной. Зависит от течения патологического процесса.
- Поражение пищеварительного тракта. Дает выраженную диспепсическую картину с тошнотой, рвотой, вздутием и метеоризмом, проблемами со стулом, болями в животе разлитого характера.
Конкретизировать перечень симптомов возможным не представляется. Потому как существует огромное число клинических вариантов васкулита в контексте поражения той или иной системы. Признаков будет еще больше.
Причины
Точные факторы не известны. Врачи строят определенные предположения и делают выводы из данных наблюдений.
Основных момента два:
- Гиперсенсибилизация организма на фоне перенесенного инфекционного заболевания, текущей аутоиммунной патологии, врожденных особенностей. Сопровождается неадекватной реакцией защитных сил на ткани тела.
- Поражение вирусом, бактерией, грибком.
Факторы риска — детский возраст, склонность к аллергии и текущие хронические реакции, пожилые годы. Большего сказать на данный момент невозможно.
Диагностика
Проводится под контролем сосудистого (или общей практики, если нет такого) хирурга, флеболога. Это основные доктора, которые работают с пациентами подобного профиля.
Васкулит — проблема междисциплинарная, потому может потребоваться помощь сторонних врачей. Типично ведение больных ревматологом.
Перечень мероприятий стандартный:
- Устный опрос. Нужно выявить жалобы, зафиксировать все симптомы письменно и проанализировать данные. Затем подвести клиническую картину под конкретные существующие диагнозы и сделать предположения.
- Сбор анамнеза, направлен на выявления предполагаемого происхождения патологического процесса. Оба этих рутинных исследования играют ключевую роль в дальнейшей работе специалиста. Потому пациентам нужно знать — скрывать что-либо нельзя. Рассказывать стоит по существу, но максимально подробно, в деталях.
- Визуальная оценка высыпаний, проявлений со стороны органов и тканей. Эта информация используется для определения типа расстройства, локализации, тяжести течения и прочих моментов.
- Допплерография сосудов. В рамках оценки скорости и качества кровотока в конкретной области, предположительно пораженной васкулитом.
- Ангиография. Рентген. Направлен на исследование анатомических особенностей, структурных характеристик артерий, вен и прочих.
- Обязательным этапом выступает лабораторная оценка крови. Общий и биохимический анализы показывают повышение концентрации лейкоцитов, высокую скорость оседания эритроцитов, выраженный рост СРБ, C-реактивного белка, что однозначно указывает на воспаление, с большой вероятностью аутоиммунного генеза.
В основном этого достаточно. Для определения проблем со стороны органов и систем применяются дополнительные методики. Например, рентгенография грудной клетки и другие способы.
Вопрос решается на усмотрение специалиста. Медлить нельзя, потому в основном рекомендуется госпитализация. В стационарных условиях удается добиться результата быстрее.
Лечение
Терапия по преимуществу консервативная. При необходимости проводятся очищающие кровь процедуры.
Задач несколько. Первая — купирование симптоматики. Вторая — торможение деструктивных процессов и хотя бы частичное восстановление кровотока.
Также обязательна превенция нежелательных последствий, опасных для жизни.
Применяются медикаменты ряда фармацевтических групп:
- Противовоспалительные нестероидного происхождения. НПВП. Нимесулид, Кеторолак и прочие. Вызывают массу побочных явлений, потому требуют осторожного применения.
- Глюкокортикоиды. Обладают тем же действием. Однако в несколько раз мощнее. Соответственно и риски от применения таковых куда больше.
- Цитостатики. В наиболее сложных случаях, когда не помогают прочие препараты. Это средства используются не только в рамках химиотерапии, но их эффект проявляется особенно ярко именно тут. Они замедляют деление быстрых клеток, в частности иммунных, реакция становится менее агрессивной, купируются проявления.
- Антиагреганты. Предотвращают сгущение крови. Нормализуют ее текучесть и реологические свойства. Аспирин и его более современные аналоги для продолжительного использования. В рамках срочной помощи вводится Гепарин (антикоагулянт).
- Сорбенты. Тиоверол и аналоги. Применяются для быстрого выведения опасных веществ их организма.
- По необходимости — антибиотики, противогрибковые, стимуляторы выработки интерферона или антитела (борются с вирусами).
В основном перечень ограничивается этими группами. Что касается экстренных случаев, может потребоваться очищение крови посредством плазмафереза, гемо- и иммуносорбции.
Лечение васкулита нижних конечностей проводится с применением препаратов, хирургические вмешательства не практикуются, не считая критических случаев.
В дальнейшем показана диагностика у аллерголога-иммунолога, выявление ответов на те или иные вещества и коррекция образа в жизни в связи с новыми условиями.
Например, исключение контакта с пылью, некоторыми животными, отказ от определенных продуктов с изменением рациона, если это нужно и т.д.
Лечение васкулита на ногах требует от 3 недель до 3 месяцев. Полный восстановительный период близится к полугоду. Бывает чуть больше.
Прогноз
Выживаемость при своевременной медицинской помощи составляет 96% и выше. Но только при условии начала терапии в ранний период.
Запущенные формы, тем более, если присоединились осложнения, дают летальность практически с той же цифрой. Шансы остаться на этом свете чуть более 3%.
Потому не стоит рассчитывать на спонтанное восстановление. Подобное практически нереально. Рекомендуется обращаться к врачам.
Полностью вылечить хронические васкулиты невозможно. Излечению поддаются только начальные формы вторичного васкулита (возникшего на фоне перенесенных инфекционных заболеваний).
Возможные осложнения
Среди последствий:
- Геморрагический инсульт.
- Слепота в результате нарушения питания сетчатки глаза и зрительного нерва.
- Почечная недостаточность.
- Кишечное кровотечение.
- Выраженный неврологический дефицит.
- Дыхательная дисфункция с вероятным становлением асфиксии.
- Поражения суставов с деструкцией и деформацией хрящей.
Результат — инвалидность или, намного чаще, гибель.
В заключение
Васкулит сосудов нижних конечностей — критически опасный патологический процесс.
Требует срочной медицинской помощи. В противном случае шансов на выживание практически нет. Особенно при вовлечении органов.
Диагностируется отклонение достаточно легко, потому смысла медлить нет. Профильные специалисты — хирурги (сосудистые, но поскольку таких немного, особенно вне столиц государств СНГ и бывшего Союза, то и общей практики), ревматологи.
Появление множества мелких сосудов на ногах в большинстве случаев не воспринимается как нечто серьёзное, тем более что эта патология не сопровождается болевыми ощущениями и протекает практически бессимптомно. Единственным поводом для беспокойства, особенно у представительниц прекрасного пола, является неэстетичный внешний вид участков ног, покрытых капиллярной стекой.
Между тем капилляры на ногах, представляющие собой тончайшие кровеносные сосуды, могут привести к развитию варикозного расширения вен – а это уже достаточно серьёзное заболевание, вылечить которое удаётся не всем и не всегда.
Рост количества капилляров обычно происходит постепенно, поэтому вовремя заметить отклонение удаётся только самым наблюдательным. Капиллярные сетки разрастаются, процесс часто сопровождается вздутием вен, пациент начинает ощущать тяжесть в ногах при хождении, и это первые клинические признаки варикоза. Чтобы не допустить такого сценария, следует обратиться к врачу, как только вы заметили, что на ногах начинают проступать мелкие кровеносные сосуды.
Причины проявления капиллярной сетки
Мужчины не слишком много внимания уделяют своим ногам, чего не скажешь о женщинах: для них свойственно выставлять напоказ свои красивые ножки, и заботятся они об этой части тела ничуть не меньше, чем, скажем, о руках.
Но тот факт, что у женщин синие или красные капилляры на ногах появляются чаще, чем у мужчин, объясняется не отсутствием ухода за ногами (или чрезмерным увлечением этим занятием), а другими, более объективными причинами.
Прежде всего – гормональным сбоем, который характерен для периода вынашивания плода и родов: это самая частая причина возникновения данной патологии. Среди других факторов, приводящих к росту количества поверхностных сосудов, относят следующие:
- венозная недостаточность;
- тромбоцитопения, последствием которой является повышенная ломкость кровеносных сосудов;
- гипоксия;
- влияние ультрафиолета;
- воздействие низких температур;
- остеохондроз;
- генетическая предрасположенность.
Вторичными факторами можно назвать гиподинамию, большое количество времени, проводимого в положении стоя, частое нахождение в стрессовых ситуациях, несбалансированное питание.
Когда сетка капилляров начинает разрушаться – это уже чёткий сигнал, посылаемый организмом. Он свидетельствует о начале необратимых процессов, происходящих в кровеносных сосудах с локализацией в поверхностном слое кожи (эпидермисе). Конечно, такие процессы могут наблюдаться и на других частях тела – лице, спине, руках.
Начинать лечить симптомы капилляров на ногах нужно как можно раньше, не дожидаясь, пока они начнут лопаться, что обычно становится причиной недостаточности кровообращения в нижних конечностях со всеми вытекающими последствиями.
Наиболее частые причины перерастяжения и разрыва мелких поверхностных кровеносных сосудов, расположенных на ногах – проблемы с кровообращением, усугубляющиеся тем фактом, что отток венозной крови в сердце осуществляется против силы земного притяжения. Так что если вы привыкли сидеть, скрестив ноги, помните, что это может спровоцировать появление капиллярной сетки.
Появление на ногах купероза (мелких красных или синих прожилок) часто провоцируется возрастными изменениями в организме, злоупотреблением алкоголем и курением, чрезмерными и постоянными физическими нагрузками.
Классификация сосудистых сеточек
Для правильного диагностирования патологии (а видимые капилляры на ногах могут свидетельствовать и о других болезненных состояниях) необходимо ориентироваться в классификации прожилок.
Мелкие кровеносные сосуды бывают:
- венозными;
- артериальными;
- капиллярными.
Тип кровеносных сосудов определяет их цвет: синий характерен для венозных, тёмно-красный – для артериальных, светлые оттенки – для капиллярных. При этом сами рисунки капиллярных сеток могут быть разнообразными: линейными, древовидными, паутинообразными, в виде мелких часто разбросанных точек. Это абсолютно никак не влияет на схему лечения, позволяя судить разве что о запущенности процесса.
Как правило, сосудистые звёздочки на ногах неприятными или болезненными симптомами не проявляются, за исключением редкой формы патологии, появляющейся исключительно во время месячных.
Локализация их также носит случайный характер, паутинки могут возникнуть в любом месте ног, но чаще всего они появляются с внутренней стороны коленного сустава.
Появление сосудистой сеточки может прогрессировать, а со временем такие капилляры начинают лопаться, образуя обширные гематомы – это свидетельство сосудистых проблем и явный повод для того, чтобы обратиться за консультацией к врачу.
Медикаментозное лечение капилляров
Как правило, желание избавиться от капилляров на ногах появляется из-за нежелания выставлять на всеобщее обозрение эту проблему, характеризующуюся, мягко говоря, неэстетичным видом. Однако следует учесть, что многие причины такой патологии не исключают перерастания болезни в варикозное расширение вен, а это уже сосудистое заболевание с не очень хорошими прогнозами. В любом случае, появление мелкососудистой сеточки свидетельствует о наличии нарушений кровообращения, что часто приводит к началу серьёзного сердечно-сосудистого заболевания.
Следует приготовиться к тому, что потребуется тщательное обследование организма – лечение капилляров на ногах без этого не назначит ни один квалифицированный специалист ввиду разнообразия причин, обусловивших их появление.
В зависимости от результатов диагностики врач может назначить медикаментозное лечение, предполагающее использование следующих медпрепаратов:
- «Аскорутин» – комплексное средство с рутином и витаминами Р и С в качестве основных действующих веществ. Обладает способностью укреплять стенки кровеносных сосудов, уменьшает ломкость капилляров и их проницаемость. Способен улучшать реологические характеристики крови (увеличивать её текучесть).
- «Троксевазин» – ещё один препарат на основе рутина (вернее, гидроксиэтиловых производных рутина). Обладает капилляротоническим эффектом, способствует уменьшению ломкости и проницаемости капилляров, снимает воспаления, локализующиеся в околовенозных тканях, характеризуется антиагрегантным действием. Выпускается в разных формах, наиболее эффективная схема приёма – комплексная, в виде таблеток и мази, наносимой на поражённые участки ног. «Троксевазин» можно применять и как профилактическое средство, в особенности для женщин, предпочитающих носить обувь на высоких каблуках.
- Венотоники – группа препаратов растительного происхождения, действие которых заключается в увеличении мышечного тонуса стенок сосудов, включая капилляры, что способствует сохранению их эластичности, позволяя привести в норму кровообращение на ногах в месте локализации купероза.
Следует отметить, что медикаментозное удаление капилляров на ногах – метод достаточно консервативный. А что делать, когда купероз перешёл в стадию лопающихся капилляров? В таких случаях используются косметологические процедуры с хирургическим вмешательством, позволяющие быстро и эффективно избавиться от мелких сосудистых сеток.
Хирургические методы
Радикальные способы устранения капилляров на ногах обычно рекомендуются в случаях запущенности болезни, когда куперозу подвержены большие участки поверхности ног.
Косметическая коррекция капиллярных сеток предполагает использование нескольких аппаратных методов:
- С помощью лазера. Один из наиболее эффективных способов избавления выступающих сосудов. Для направленного пучка световых волн с большим энергетическим потенциалом слой эпидермиса не является препятствием, лазер способен проникать в глубоко расположенную подкожную клетчатку, разрушая повреждённые сосуды. На протяжении первой недели после прохождения подобной процедуры цвет подвергшихся обработке участков может отличаться от оттенка здоровой кожи, но это только временный эффект. Как правило, для ускорения заживления назначают непродолжительную медикаментозную терапию. Главный минус этого способа – высокая стоимость.
- Принцип действия озонотерапии – глубокая заморозка повреждённых сосудов с помощью озона. Таким методом можно убрать капилляры на ногах посредством биохимических процессов, вызывающих разрушение сосудистых стенок в результате их окисления медицинским озоном.
- Склеротерапия – процедура, заключающаяся во введении в мелкие капилляры специального вещества, вызывающего склеивание сосудов. Поскольку для этого используется очень тонкая игла, метод не относится к болезненным, хотя неприятные ощущения всё же будут.
- Термокоагуляция – метод запайки стенок капилляров посредством воздействия высоких температур (высокочастотными токами), его основной недостаток – образование рубцов. Именно такой способ применяют, если имеются лопнувшие капилляры.
Народные средства
Лекарственная терапия будет более эффективной, если дополнить её лечением с использованием народных средств:
- капилляры на ногах в домашних условиях убирают посредством укрепляющих ванночек (настойка липы и мелиссы, заваренная в кипятке в течение 10 – 15 минут с последующим добавлением отвара валерианы;
- яблочный уксус – хорошее средство для обработки проблемных мест, если область локализации небольшая, противопоказаний нет, поэтому использовать натирание можно длительное время;
- в числе эффективных народных методов лечения капилляров можно назвать и отвар корня петрушки – такое средство действует не хуже дорогостоящих мазей.
Независимо от вида терапии капилляров лечение должно сопровождаться соблюдением бессолевой диеты, исключающей также употребление модифицированных жиров.
Витаминные комплексы позволяют повысить иммунитет, поэтому их приём является обязательным, причём желательно в форме БАДов.
Противопоказания при лечении купероза на ногах
Косметологические методы имеют множество достоинств, однако для большинства из них безусловными противопоказаниями являются периоды беременности и лактации. При использовании медикаментозной терапии возможны аллергические реакции.
Термокоагуляция – метод удаления сосудистых сеток, для которого явным противопоказанием является наличие металлических деталей (скоб, винтов, штырей), скрепляющих кости после переломов.
Лазерное удаление капилляров не назначают тем пациентам, которые имеют смуглую (как вариант – загорелую) кожу из-за высокой концентрации меланина, поглощающего большую часть энергии лазерного пучка, что приводит к местному перегреву ткани и появлению ожога.
Ещё одним противопоказанием для медикаментозной терапии (которая назначается и в тех случаях, когда лопаются капилляры на ногах), является одновременный приём некоторых типов антибиотиков (чаще всего – тетрациклинового ряда).
В тех случаях, когда хирургическое вмешательство по ряду причин невозможно или нежелательно, а приём медицинских препаратов также не рекомендован или противопоказан, единственным способом избавиться от сосудистых звёздочек остаётся консервативное лечение с использованием кремов, мазей, витаминных комплексов. Их действие обычно намного мягче, но и лечение потребуется более длительное.
Профилактика купероза на ногах
Предупредить развитие купероза намного легче, чем заниматься лечением, которое в ряде случаев бывает дорогостоящим. Основная цель профилактики появления капилляров – укрепление сосудов, улучшение их эластичности, исключение провоцирующих факторов.
Для этого необходимо придерживаться следующих рекомендаций:
- свести к минимуму воздействие ультрафиолета, а если в силу объективных причин этого сделать нельзя – использовать защитные мази и кремы;
- для обеспечения нормального водного баланса, являющегося необходимым условием профилактики любых сосудистых патологий, следует ежедневно употреблять не менее 2 литров жидкости;
- утренние и вечерние водные процедуры следует заканчивать контрастным душем – средством массажа и закаливания проблемных участков кожи;
- заведите за правило перед завтраком делать небольшую разминку – комплекс из физкультурных упражнений, которые повысят тонус организма после пробуждения;
- курение и злоупотребление алкоголем – факторы, способствующие снижению эластичности кровеносных сосудов, что приводит к развитию атеросклероза со всеми вытекающими последствиями;
- стараться исключить из своего гардероба тесно облегающую одежду;
- от обуви на высоких каблуках также придётся полностью отказаться;
- огромное значение для поддержания в норме сердечно-сосудистой системы имеет сбалансированный рацион питания с ограничением потребления солёной, жирной, острой и жареной пищи;
- привычка закладывать при сидении ногу на ногу – также провоцирующий купероз фактор;
- во время сна ноги должны быть не стеснёнными;
- старайтесь каждый день принимать на 15 – 30 минут позу, в которой ноги будут находиться выше головы.
