Воспаление кости у мизинца ноги

Косточка на ноге на мизинце (деформация Тейлора) – искривление основания пятого пальца. Встречается реже вальгуса первого пальца, часто сочетается с другими патологиями ступни. На начальных стадиях лечится консервативно, в запущенных случаях иссекается оперативным путем. Об этих методах терапии, избавлении от боли в мизинце и причинах образования шишки поговорим в статье.
Симптомы и вид косточки на мизинце ноги
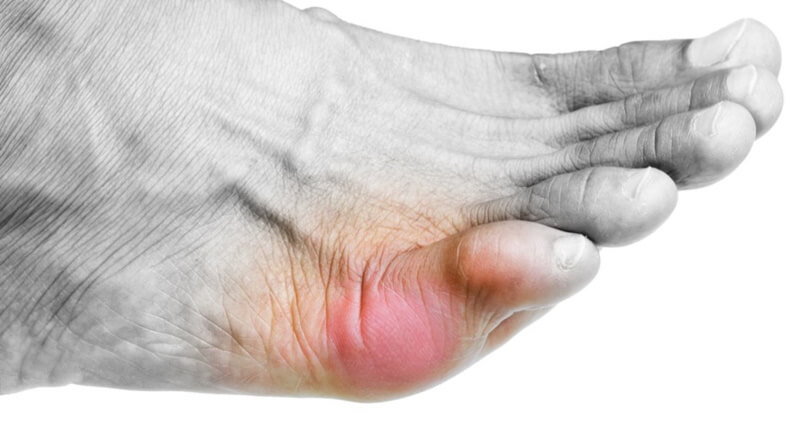 Опухший и покрасневший мизинец с шишкой у основания.
Опухший и покрасневший мизинец с шишкой у основания.
Основное проявление болезни – шишка по наружному краю ступни возле основания мизинца. Обычно образуется с двух сторон. Из-за постоянного давления кожа около косточки распухшая, утолщенная, красная, отечная. На выступающем месте образуются омозолелости. Нога нередко распластана, расширена в поперечном направлении. Может наблюдаться сочетание с вальгусной деформацией большого пальца.
На начальном этапе больных беспокоит:
- косметический дефект;
- быстрая утомляемость;
- локальные боли в мизинце при ходьбе в тесной обуви.
В последующем боли в пальцах становятся жгучими, длительными, возникают при использовании любой обуви. Мизинец опухает, болит, выпирает, искривляется, загибается крючком, заходит под четвертый палец или ложится на него. Между 4 и 5 пальцем появляются незаживающие болезненные трещины. Под основанием мизинца формируются стержневые мозоли.
Причины появления шишки на мизинце
Специалисты считают, что шишка на мизинце ноги может развиться под влиянием нескольких факторов:
- Поперечное плоскостопие. Из-за слабости связок плюсневые кости «расходятся» в стороны. По внутренней поверхности ступни образуется вальгусная деформация 1 пальца, по наружной – косточка на мизинце.
- Индивидуальные анатомические особенности. Возможно врожденное отклонение 5 плюсневой кости кнаружи или нетипичное прикрепление приводящей мышцы пальца ноги, из-за которого головка кости выпирает в сторону.
- Другие патологии. Даже при незначительной косолапости нагрузка на наружный отдел ноги увеличивается, в зоне давления образуются экзостозы. Иногда косточка появляется после переломов.
Перечисленные факторы усугубляются лишним весом, тесной обувью и хождением на высоких каблуках. Нагрузка на переднюю часть и наружный край стопы при этом повышается, косточка на маленьком пальце ноги компенсаторно увеличивается, чтобы выдерживать давление.
Лечение выпирающей косточки
 Рентген при деформации мизинца выполняется с нагрузкой в двух проекциях.
Рентген при деформации мизинца выполняется с нагрузкой в двух проекциях.
Лечение проводится врачом-ортопедом. Тактика зависит от тяжести искривления и особенностей строения стопы. Косточка на мизинце ноги нередко сочетается с другими патологиями, поэтому исследуют всю ступню.
Применяют следующую терапию:
- Рентгенография. В ходе исследования выявляют отклонения осей стопы от нормы, оценивают величину углов между костями ноги и размеры экзостоза.
- Плантография. Используется для изучения распределения нагрузки в дистальной части ступни и диагностики поперечного плоскостопия.
С учетом обнаруженных изменений назначают ортопедическую коррекцию, физиотерапевтические методики или оперативное лечение косточки.
Как убрать шишку ортопедически
Ортопедическое лечение косточки на мизинце ноги комплексное, подбирается индивидуально. Для уменьшения шишки и устранения неприятных симптомов пациентам рекомендуют носить свободную обувь с индивидуальными ортопедическими стельками. Стельки должны быть жесткими, с приподнятой наружной частью и сменным вкладышем, уменьшающим нагрузку на дистальные отделы ступни.
По показаниям дополнительно изготавливают вкладыш под пятку – он выравнивает положение пяточной кости, в результате снижается давление на область мизинца при ходьбе.
На косточку надевают мягкую шину из силикона. Шина оттягивает мизинец кнаружи, возвращая его в нормальное положение. Изделие используют в течение всего дня. Иногда применяют бурсопротекторы и разделители пальцев.
Избавление от нароста с помощью массажа
 Массаж деформированного мизинца.
Массаж деформированного мизинца.
Массаж укрепляет мышцы и связки ноги, улучшает кровообращение, способствует регенерации тканей в зоне косточки. Для достижения эффекта регулярно производят следующие манипуляции:
- Стопу предварительно разогревают в теплой ванночке с эфирным маслом, затем смазывают кремом.
- Ногу мягко растирают поглаживающими движениями.
- На подошву активно надавливают кулаком, используя круговые движения.
- Все пальцы растирают, разминают и потягивают от основания к ногтю, уделяя особое внимание мизинцу.
- Косточку аккуратно массируют сбоку, снизу и сверху, не допуская появления резкой боли.
- Ногу снова мягко растирают, продвигая ладони снизу вверх до коленного сустава.
Процедуру дополняют перекатыванием мячика, ходьбой по массажному коврику или круглым камням и упражнениями, рекомендованными при плоскостопии. Массаж делают курсами по 10 сеансов с перерывами. Упражнения выполняют 1-2 раза в день в течение нескольких месяцев без перерывов.
Операция на вальгус мизинца стопы
Хирургическое удаление косточки показано при застарелой умеренной и тяжелой деформации, постоянных болях и выраженном уплотнении кожи. Вмешательство проводят под местной анестезией через обычный разрез или проколы (миниинвазивно). При двусторонних наростах одновременно оперируют правую и левую ногу.
При умеренно выраженной косточке и незначительном угле между костями убирают экзостоз. При большой шишке и значительном угле производят остеотомию плюсневой кости. Положение фрагментов изменяют, отломки скрепляют небольшими винтами, которые не ощущаются пациентом и могут оставаться в ноге в течение всей жизни. Иногда для фиксации используют прочные викриловые нити.
Что делать, когда мизинцы ног болят и опухают?
Если мизинцы на ногах опухли, следует использовать свободную обувь, по возможности держать ступни в возвышенном положении. Бинтовать ногу рекомендуют только на время ходьбы, в покое бинт снимают для улучшения кровообращения и уменьшения отека.
Народные средства:
- Йодно-солевая ванночка. 2 ложки соли и 10 капель йода смешивают с 1 литром теплой воды, ноги погружают на 15 минут.
- Ванночка из отвара картофельной кожуры. Кожуру кипятят, отвар разводят холодной водой до комфортной температуры и держат в нем ноги до полного остывания жидкости.
- Компресс из лопуха. На листья наносят скипидар, компресс накладывают на косточку, закрывают полиэтиленом и плотной тканью, держат 1-3 часа.
- Компресс из ореховых листьев. Листья сутки выдерживают в водке, затем прикладывают к ноге, обматывают пленкой и тканью, держат на протяжении 2 часов.
Все процедуры повторяют ежедневно в течение 10-15 дней.
От воспаления и болей в мизинце на ноге также помогают пластыри, аптечные мази с нестероидными противовоспалительными препаратами: диклофенак, ибупрофен и аналоги. При интенсивных болях принимают НПВС в таблетках.
Шишка на ноге возле мизинца, в связи с распространенностью патологии в последнее время, представляет не только медицинскую, но и социальную проблему. Это связано со снижением качества жизни: при появлении косточки возле мизинца страдает не только нога, когда пациент не может полноценно идти, но ухудшается общее состояние. У пациента появляется раздражительность, повышенная утомляемость, нарушается сон. Из-за позднего обращения к врачу патология прогрессирует. При отсутствии эффекта от применения любого назначенного медикамента остается единственный метод лечения — оперативный.
Причины возникновения шишки возле мизинца
Когда образуется и растет на ноге, увеличиваясь, косточка у мизинца, для проведения успешного лечения необходимо выяснить причину ее возникновения. Многочисленные наблюдения показывают, что шишка в стороне от мизинца по этиологии и патогенезу, а также по клиническим проявлениям является зеркальным отражением Hallux valgus.

Поэтому факторы риска при обеих патологиях сходны. Человек начинает заболевать при наличии одной или одновременном воздействии нескольких причин. К ним относятся:
- генетическая предрасположенность (шишки на ногах у ближайших родственников);
- женский пол в связи с преимущественным ношением узкой обуви на тонкой подошве и высоком тонком каблуке и развитием поперечного плоскостопия с вальгусной деформацией стопы. Это ортопедическое заболевание, распространенное преимущественно у женщин в связи с тем, что у них более мягкие хрящи, чем у мужчин;
- пожилой возраст;
- лишний вес, создающий повышенную нагрузку на ноги;
- эндокринная патология (беременность, климакс, сахарный диабет, гипотиреоз);
- особенности профессии (длительное пребывание на ногах);
- травмы (вывихи, растяжения связок, ушибы, переломы,когда развивается посттравматическая деформация после неправильно сросшегося перелома плюсневой кисти мизинца);
- подагра с избытоком мочевины в кровотоке (такая ситуация не редкость среди начинающих спортсменов, для которых важны показатели веса – принимая мочегонные препараты, они избавляются от лишних сотен граммов, нанося непоправимый ущерб здоровью);
- несбалансированное питание (постоянное употребление в больших количествах мяса, сахара и соли);
- бурсит (инфекционное воспаление синовиальной сумки);
- артроз (дегенеративное заболевание костной системы, поражающее все суставы);
- деформация Тейлора;
- остеопороз с недостатком кальция в костях;
- врожденная неустойчивость сустава.
Генетическая предрасположенность объясняет появление этой патологии у девочек, еще не носящих обуви на каблуках.
Деформация Тейлора
Деформация Тейлора, или стопа портного (Tailor в переводе с английского – портной), — это варусная деформации 5 пальца (в отличие от вагусной – большого пальца). Деформация Тейлора — патологическое состояние, при котором мизинец начинает выпирать внутрь, а плюсневая кость — кнаружи, в результате чего вырастает шишка у основания V пальца.
Название возникло сотни лет назад, когда портные целыми днями работали со скрещенными ногами, опираясь на наружные края стоп. Давление на кости стопы вызывало появление нароста в области мизинца, который начинал опухать, воспаляться и сопровождался болезненностью. В итоге стопа портного представляла собой выпуклость кнаружи у основания мизинца с отклонением самого пальца внутрь.

Палец при такой патологии палец иногда может смещаться вверх. Изменения являются врожденными или приобретенными. При врожденной деформации Тейлора выражен большой угол отклонения 5 плюсневой кости, или в дистальном отделе кость имеет вид коромысла. Возможно сочетание обоих факторов. При этом одновременно имеется Hallux valgus, что объясняется врожденной слабостью связок стопы.
Симптомы — стандартные, при разной этиологии шишки клиническая картина сходная:
- боль;
- гиперемия;
- отек.
Предвестником варусной деформации Тейлора является появление мозоли около мизинца. В некоторых случаях мозоль формируется на поздних стадиях, при выраженной деформации, когда плюсневая кость может выйти из сочленения. И тогда боль становится постоянной, даже в свободной обуви.
Гигрома
Шишечка, развивающаяся на мизинце, может быть гигромой. Это образование является доброкачественной опухолью (ее клетки отличаются от нормальных):
- со студенистой серозно-фибринозной или серозно-слизистой бесцветной жидкостью внутри;
- размером от 3-4 мм до 7 см;
- округлой формы;
- упругой консистенции;
- практически неподвижное, поскольку развивается на связке, но кожа и подкожная жировая клетчатка, расположенные над гигромой, сохраняют свою подвижность.
Она появляется в результате выпячивания (грыжи) суставной капсулы или оболочки сухожилия. При надавливании появляется боль. Растет очень медленно, для здоровья особой опасности не представляет, в злокачественные опухоли не перерождается.

Опухоль травмируется обувью и в процессе ходьбы. Это может привести к воспалению: появляется гиперемия, боль в суставе при ходьбе, кожа становится горячей.
Подагрический тофус
Образование, возникающее возле мизинца, может быть тофусом — узелком, который образуется при подагре. Тофусы — специфический признак заболевания. Подагрические узелки свидетельствуют о высоком содержании уратов в крови. Они представляют собой скопления солей мочевой кислоты, выглядят как узелки желтоватого цвета, плотные и упругие на ощупь. Размеры — от 3 мм до 8 см. Впоследствии узел приводит к искривлению сустава пальца.
Развитие подагры и тофуса, как ее проявления, происходит при повышенном образовании и недостаточном выведении мочевой кислоты. Возникает гиперурикемия — повышенное содержание в крови солей мочевой кислоты. Накопление уратов в области суставов связано также с недостаточным кровоснабжением опорно-двигательного аппарата, которое возникает вследствие возрастных изменений. В связи с этим повышается ее содержание в крови. Соли мочевой кислоты кристаллизируются в конечностях, где температура тела ниже. Их скопление на суставных поверхностях, в коже и в подкожно-жировой клетчатке в виде узелков называется тофусами.
При грубых нарушениях диеты (употреблении алкоголя, жирного мяса и рыбы, грибов) возникает острый приступ мучительной боли, который трудно купируется. Появляются все симптомы острого воспаления: палец становится ярко-красным, горячим на ощупь, резко отечным и болезненным — нельзя прикоснуться или надеть носок.
Во время ходьбы тофусы травмируются, инфицируются и нагнаиваются: образуется язва, затем свищ. Из него выходит желтоватая крошкообразная масса, содержащая соли мочевой кислоты.
Страдают в основном мужчины после 40 лет. Патологии подвержен большой палец стопы. Но при длительном течении подагры тофус может развиться и на мизинце: возникают характерные узелки примерно через 6 лет после первого подагрического приступа.
Прогрессирование болезни и недостаточное лечение приводят к росту подагрических узлов, сдавливанию окружающих тканей, воспалительному процессу и усилению болевого синдрома при любом расположении патологических образований.

Кроме шишки на пальце стопы, для подагры характерно образование камней в мочевыводящей системе, которые в тяжелых случаях приводят к развитию почечной недостаточности. Поэтому при подозрении на эту патологию необходимо обратиться за медицинской помощью.
Бурсит
Бурсит развивается преимущественно в области первого пальца стопы, но иногда поражает и зону мизинца. Это воспаление, возникающее в суставной сумке.
Острая форма проявляется типичными симптомами воспаления:
- болью;
- отеком;
- покраснением кожи;
- ограничением подвижности;
- повышением местной температуры;
- ухудшением общего состояния.
Возникшее уплотнение в дальнейшем увеличивается в размерах и сопровождается болью в покое и при движении, кожа над ним краснеет. Происходит резкое ограничение подвижности сустава. Отсутствие своевременного лечения приводит к хронизации процесса.
Перелом кости мизинца
Шишка в области мизинца может возникнуть после травмы (перелома). Появляется опухоль, имеющая сходство с шишкой. Перелом может быть:
- травматическим – при влиянии внешних факторов на палец;
- патологическим — при первичном поражении костной ткани (остеопороз, туберкулез, злокачественное новообразование).

Помимо боли, гиперемии, ограничения подвижности, возникает:
- гематома;
- отечность, напоминающая шишку;
- в дальнейшем — синяк.
Клиническая картина патологии
К симптомам, сопровождающим шишку в области мизинца стопы, относятся:
- боль;
- отек;
- расширение поперечного свода стопы;
- гиперемия;
- утолщение мягких тканей сустава;
- мозоль сбоку или с подошвенной поверхности в проекции головки пятой плюсневой кости.
Для проведения дифференциальной диагностики с заболеваниями, сопровождающимися тяжелой патологией суставов, необходимо точно описать жалобы на приеме у врача. От этого зависит назначение правильного и адекватного лечения. Помимо вышеперечисленных симптомов, проявлением шишки, в отличие от прочих наростов на ноге, являются:
- постоянные болевые ощущения в ступнях или жжение;
- судороги в ноге, преимущественно по ночам;
- натоптыши и мозоли;
- шишка возле мизинца.
Симптомы обостряются после продолжительного пребывания на ногах. К вечеру, в прямом смысле, становится невозможно стоять.
Лечение
Цели лечения патологического процесса на стопе:
- ликвидация воспаления в области шишек;
- купирование болевого синдрома;
- стабилизация процесса;
- восстановление функций;
- профилактика дальнейшей деформации.
Лечение шишки на мизинце зависит от причины ее появления и точно установленного диагноза. Чаще всего это результат прогрессирования поперечного плоскостопия. Поэтому терапия аналогична лечению вальгуса: ношение стелек, супинаторов и вкладышей. Ортезы препятствуют развитию дальнейшей деформации. Обязательным условием лечения считается регулярный массаж и лечебная гимнастика. Упражнения, установленные лечащим врачом, придется делать регулярно, чтобы не нарушить процесс реабилитации.

В большинстве случаев при имеющемся Hallux valgus лечение появившегося образования на мизинце консервативными методами малоэффективно.
Показано хирургическое вмешательство:
- удаление развившиейся шишки;
- реконструкция свода стопы.
В послеоперационном периоде проводится 8-недельная иммобилизация стопы. В дальнейшем назначается ношение ортезов, поддерживающих свод стопы.
Если косточка — проявление подагры или бурсита, лечат основное заболевание.
При подозрении на перелом необходимо сразу приложить холод к больному месту, выпить при необходимости обезболивающее лекарство, обездвижить палец и обратиться к травматологу.
В любом случае при отсутствии эффекта от консервативной терапии рекомендуется оперативное лечение.
Консервативная терапия
При любой этиологии образования косточки при первых признаках воспаления назначаются НПВП — нестероидные противовоспалительные препараты:
- Мовалис;
- Диклофенак;
- Нимесил;
- Ибупрофен и другие.
При выраженной боли и отеке применяют местные инъекции ГКС (глюкокортикостероидов):
- Преднизолон;
- Дексаметазон.

При приступе подагры проводится:
- стабилизации уровня мочевой кислоты (Аллопуринол);
- употребление НПВП для снятия воспаления, боли и отека;
- строгая диета (исключение острых блюд, наваристых бульонов, холодцов, жирного мяса, рыбы, переход на отварную и паровую пищу).
Убирать небольшие тофусы в дальнейшем помогает массаж и физиопроцедуры:
- грязелечение;
- ультрафорез;
- фонофорез с гормональными препаратами;
- сухое тепло.
Для снижения риска образования тофусов назначают препараты, улучшающие микроциркуляцию в тканях:
- Пентоксифиллин;
- Актовегин.
Лечение бурсита включает методы:
- местные;
- общие консервативные.
Назначаются:
- антибактериальные препараты;
- обезболивающие средства;
- ГКС;
- физиотерапевтические процедуры.
Если болезнь продолжает прогрессировать, показано оперативное вмешательство. При значительной деформации стопы изготавливают ортопедическую обувь по слепку ступни.
Хирургическое лечение
Показанием к радикальному лечению прибегают:
- при отсутствии эффекта от консервативных методов лечения;
- при второй-третьей степени выраженности патологии;
- при резком прогрессировании патологии;
- при плохо корригируемом нарушении опорно-двигательной функции стопы;
- при выраженных эстетических недостатках (желание избавиться от деформации и носить более элегантную обувь).

Оперативные вмешательства не показаны:
- пожилым и ослабленным больным;
- при тяжелых сопутствующих заболеваниях;
- при выраженных нарушениях кровообращения в нижних конечностях (сахарный диабет, атеросклероз).
При лечении гигромы самым надежным является хирургическое удаление образования. Существует 3 способа хирургического лечения шишки на мизинце ноги:
- посредством иссечения;
- эндоскопически;
- с помощью лазера.
Гигрому удаляют вместе с капсулой, промывают полость асептическим раствором и зашивают разрез. При эндоскопическом способе используют специальные инструменты, которые вводят в маленький разрез. При операции с помощью лазера наблюдаются минимальные потери крови. Лазерный луч вызывает нагрев и разрушение измененных тканей.
Более безопасным способом является пункция. Пункционную иглу вводят в кисту и удаляют из нее жидкость. В очищенную полость вводят склерозирующие лекарственные препараты (Доксициклин, спирт 96%). После процедуры удаления содержимого гигромы накладывают утягивающую повязку. Больному назначается покой на 1 неделю. Обездвиживание стопы помогает замедлить образование синовиальной (суставной) жидкости и минимизировать риск рецидива. После пункции киста может повторно вырасти, поскольку ее оболочка остается внутри.
Хирургическое лечение шишек на ногах показано:
- при поперечном плоскостопии II-III степени;
- при прогрессировании деформации, сопровождающемся стойким болевым синдромом.

Делается надрез, удаляется образование, проводятся процедуры для возвращения стопе прежней формы и функционала. После операции в течение 8 недель необходимо находиться в гипсе, затем длительно носить специальную ортопедическую обувь.
Разработано и применяется более 300 видов операций, направленных на исправление поперечного плоскостопия, осложнившегося образованием шишек на ногах. Некоторые из них широко применяются, другие использовались только авторами методик.
Народная медицина в борьбе с косточками
При помощи народных методов избавиться от шишек на ногах нельзя. Даже на ранних стадиях патологии необходимо проконсультироваться с ортопедом, который при необходимости назначит:
- правильную обувь (возможно, ортопедическую);
- специальный массаж;
- гимнастические упражнения, укрепляющие своды стопы.
Эти мероприятия помогут приостановить дальнейшее развитие патологии.
Некоторые средства народной медицины, которые получили хороший отзыв пациентов после их использования, применяются в комплексе с назначениями специалистов. Они помогают
- снять отек и воспаление;
- улучшить кровообращение в патологических участках;
- устранят боль и усталость.
Полезны:
- йодно-солевые ванночки для ног (на 1 л горячей воды 1 столовая ложка соли и 10 капель йода);
- компрессы с тертым картофелем, листом лопуха, отварами ромашки и зверобоя;
- нанесение на шишку йодно-уксусной смеси (10 капель йода на 2 чайные ложки столового уксуса);
- мази на основе медицинской желчи (продаются готовые аптечные формы);
- пихтовое масло местно в течение недели ежедневно;
- внутрь — настой из брусничных листьев (2 чайные ложки залить 2 стаканами кипятка, настоять 8 часов, принимать по 100 мл дважды в день).

Но такие рекомендации не являются официально признанными и отсутствуют в справочниках по использованию лекарственных трав.
Последствия пренебрежения лечением
Если при развитии шишки на стопе своевременно не обратиться к врачу и не выяснить причину, можно пропустить серьезную патологию, которая впоследствии может стать причиной инвалидизации. Прогрессирование изменений в стопе приведет к следующим последствиям:
- дальнейшей деформации;
- увеличению поперечного плоскостопия;
- усилению болей;
- ограничению физической активности;
- значительно снизит качество жизни.
На поздних стадиях из-за невозможности проведения консервативного лечения необходимо сложное оперативное вмешательство с последующей длительной реабилитацией.
Профилактика
Профилактика — это исключение всех факторов риска, приводящих к деформации стопы. Рекомендуется:
- отказаться от тесной обуви на высоком каблуке и тонкой подошве из искусственных материалов с узким носком (каблук должен быть устойчивым, не выше 4-5 см, чтобы соблюдалось правильное распределение нагрузки на стопу, не было препятствий движению пальцев, их сдавливания, не нарушалось кровообращение в стопах);
- регулярная гимнастика, ежедневная физкультура — для этого достаточно выделить 10 минут в домашних условиях;
- ходьба босиком по неровной поверхности;
- правильное питание с исключением жирных продуктов, злоупотребления пряностями, приправами, кофе, алкоголем;
- соблюдать правила гигиены.
При первых признаках нарушений в стопе необходимо обращаться к врачу, чтобы своевременно начать лечение и предупредить развитие тяжелых последствий.
