Воспаление костного мозга позвоночника что это такое

К числу болезней с осложненным течением относится воспаление костного мозга. При данном заболевании происходит поражение костей. Оно встречается в 6,65% случаев у пациентов с патологиями опорно-двигательного аппарата. Существует несколько видов остеомиелита, которые отличаются друг от друга клинической картиной и методом лечения.
Причины воспаления костного мозга

Затяжные депрессии и постоянные стрессы могут спровоцировать развитие воспалительного процесса в костном мозге
Привести к развитию патологии может заражение инфекционными возбудителями. Чаще всего в этом процессе участвуют стрептококки. Также провоцируют заболевание кишечные палочки, грибки, микобактерии и риккетсии. Любой из этих микроорганизмов вызывает воспаление, которое поражает структуру костей.
В международной классификации болезней воспаление костной ткани можно найти под кодом M86.
Привести к развитию воспалительного процесса могут следующие неблагоприятные факторы:
- Сбои в работе иммунной системы;
- Инфекционные патологии скрытого течения;
- Аллергия;
- Дефицит питательных компонентов из-за длительного отказа от пищи;
- Подверженность серьезным физическим нагрузкам;
- Патологии нервной системы и периферических сосудов;
- Зависимость от наркотических веществ;
- Авитаминоз;
- Перепады температурных режимов.
Воспаление провоцируется заболеваниями, которые отрицательно отражаются на работе иммунной системы. В результате этого ее функция угнетается. К такому исходу приводит СПИД, сахарный диабет, почечная и печеночная недостаточность, а также пересадка органов.
Кость коленного сустава или другой части тела человека поражается по причине получения механического повреждения, ожога, простудного заболевания или обморожения. В качестве провоцирующего фактора выступают стрессы и затяжные депрессии.
Классификация
Специалисты выделяют несколько форм воспаления костного мозга. Заболевание классифицируется по характеру течения патологического процесса. Выделяют следующие виды:
- Острый. Симптоматика болезни характеризуется стремительным течением. У пациента возникает яркая реакция воспалительного типа, которая сопровождается интоксикацией всего организма;
- Хронический. В эту форму перетекает острое воспаление. О развитии хронического остеомиелита говорит образование некрозных зон и свищей в костях.
Выделяют и другие виды воспалительного процесса в костном мозге, которые отличаются механизмом появления патологии. Болезнь может быть таких форм:
- Первичная. Это гематогенный или эндогенный тип остеомиелита. Патология вызывается гноеродными возбудителями. Они оказываются в кости, проникая в нее через кровь из очага поражения. Чаще всего это фурункулы, инфицированные ранки, синуситы, абсцессы или отиты. Больше всего подвержены первичной форме остеомиелита дети и подростки;
- Вторичная. Заболевание еще называют посттравматическим или экзогенным. Оно приводит к повреждению костных тканей. Причинами патологии являются хирургические вмешательства, пулевые ранения и переломы;
- Контактно-компрессионная. Еще одна форма остеомиелита, которая вызывается гнойной инфекцией, поразившей соседние участки. Это могут быть панариции, глубокие свищи или пролежни.
Только специалист может правильно определить форму патологии, от которой страдает пациент. После тщательной диагностики он подберет больному адекватное лечение, способствующее улучшению его общего состояния здоровья.
Симптоматика

Симптоматика воспаления костного мозга сопровождается сильными головными болями и возможной потерей сознания
Асептическое воспаление, из-за которого происходит поражение костного мозга, характеризуется соответствующей симптоматикой. Выраженность клинических признаков зависит от вида патологии и сложности ее течения.
Болезнь начинается с появления гнойного образования. Обычно пациенты обнаруживают его спустя 2-3 дня. К этому моменту возникает отечность тканей и явная припухлость. Пациент ощущает боль в момент прощупывания сустава.
Кожа, которая покрывает место, где локализуется инфекция, краснеет. Под пальцами прощупывается полость с гнойным содержимым. При остром течении остеомиелита клинические признаки сохраняются в течение 3 недель. В это время пациента тревожат следующие симптомы недомогания:
- Болевой синдром в месте инфицирования;
- Увеличение местной и общей температуры тела;
- Осложнения на внутренние органы;
- Головные боли;
- Потеря сознания;
- Повышенная потливость.
Больные начинают жаловаться на сильные боли ноющего характера в области пораженного позвонка. При помощи анальгетиков им не удается справиться с приступом. Боль начинает усиливаться в момент совершения движения. В состоянии покоя она не утихает.
Сложнее всего больным переносить симптомы спинномозгового расстройства неврологического характера. Появившийся в пораженной зоне абсцесс начинает давить на нервные окончания. Воспаление данных элементов отрицательно сказывается на функционировании внутренних органов. Без адекватного лечения ситуация продолжит ухудшаться, из-за чего человек может умереть.
Осложнения без лечения
Отсутствие лечения приводит к прогрессированию воспалительного процесса в костном мозге. В итоге у человека развиваются осложнения, нарушающие работу внутренних систем.
Без адекватной терапии остеомиелит приводит к следующим осложнениям:
- Абсцессы, которые сопровождаются гнойными скоплениями за пределами костной ткани;
- Артриты, которые приводят к выделению гноя в очаге воспаления и за его пределами;
- Остановка роста костной ткани и ее деформация (осложнение встречается у детей и подростков);
- Самопроизвольные переломы из-за низкой прочности костей;
- Полное обездвиживание суставов;
- Нарушенная подвижность из-за повреждения мышц;
- Появление злокачественных новообразований;
- Заражение системы кроветворения;
- Острые воспалительные процессы в почках;
- Анемия, вызванная продолжительным течением воспаления.
Каждое из осложнений требует дополнительной терапии, которая направлена на устранение патологического процесса.
Диагностика и нормы
Общий анализ крови обязателен для данного вида заболевания
Ни один специалист не может поставить правильный диагноз пациенту без проведения полноценного обследования. Медицинский осмотр позволяет определить очаг поражения. Точную информацию о состоянии больного дают результаты лабораторных и инструментальных методов диагностики.
При подозрении на воспаление в костных тканях требуется проведение следующих диагностических мероприятий:
- Общий анализ крови. С его помощью определяется наличие воспаления костного мозга. У здорового человека количество лейкоцитов не превышает отметки в 4-9, нейтрофилы находятся на уровне 2-5, а СОЭ – 5-10. Превышение данных показателей говорит о патологии;
- Биохимический анализ крови. На воспаление указывает уровень белка менее 60, реактивного белка больше 5, а альбуминов меньше 30;
- Общий анализ мочи. Основным признаком патологии является увеличенное количество эритроцитов, превышающее отметку в 10. Лейкоциты при этом достигают 7 и более единиц. Также в анализе будут присутствовать цилиндры.
Дополнительно проводится инструментальная диагностика, в которую включены:
- Ультразвуковое исследование (УЗИ);
- Рентгенография;
- Инфракрасное сканирование;
- Компьютерная томография (КТ).
В ходе постановки диагноза учитываются не только результаты анализов, но и текущее состояние пациента.
В обязательном порядке проводится дифференциальная диагностика. С ее помощью можно отличить воспаление от аллергического артрита, сильного ушиба, межмышечной флегмоны, костных опухолей, остеохондроза, сифилиса, гематомы с нагноениями, ревматизма и прочими патологиями с похожей симптоматикой
.
Виды лечения
Воспаление костного мозга в отделах позвоночника проводится строго в медицинском учреждении. Только под контролем специалиста можно рассчитывать на достижение выздоровления. Больным в зависимости от тяжести течения остеомиелита назначается медикаментозная или радикальная терапия. Лечение подбирается в соответствии с индивидуальными особенностями организма человека.
Медикаментозное
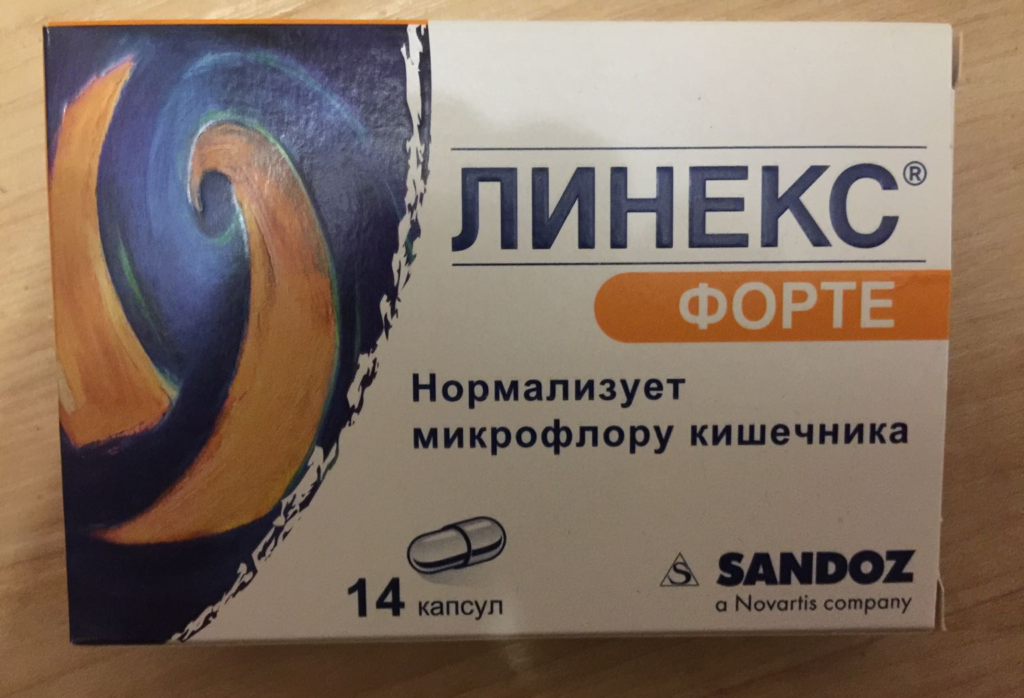
Взрослым внутрь по 2 капсулы 3 раза в день, запивая небольшим количеством жидкости; грудным детям и детям до 2 лет – по 1 капсуле 3 раза в сутки; детям от 2 до 12 лет – по 1-2 капсулы 3 раза в сутки вместе с чаем
Костную ткань, которая воспаляется, медики предлагают лечить медикаментозно. На выбор схемы терапии влияют результаты пройденных пациентом анализов. При остеомиелите принято назначать следующие препараты:
- Медикаменты для устранения гемодинамических и электролитных сбоев («Альбумин», «Плазма»);
- Препараты для выведения из организма токсических веществ («Нормо Соль», хлорид натрия);
- Антибиотики широкого спектра действия («Мефоксин», Гентамицин»);
- Иммуномодуляторы («Тимоген», «Амиксин»).
Медикаментозная терапия направлена на подавление активности возбудителя воспалительного процесса и повышение защитных сил организма больного. Во время приема антибиотика пациенту назначается препарат, который позволяет защитить микрофлору кишечника от отрицательного влияния сильнодействующих медикаментов. В таком случае принято давать «Бифиформ» или «Линекс».
Хирургическое вмешательство
Оперативное вмешательство должно быть назначено при наличии у пациента соответствующих показаний. Решение о необходимости проведения радикальной терапии с целью устранения воспаления костного мозга принимает лечащий врач.
Выделяют несколько видов хирургического вмешательства, направленных на устранение очага поражения в костной ткани:
- Операция в сопровождении с первичной обработкой пораженного места. В данном случае проводится удаление воспаленной ткани;
- Остеоперфорация. Лечение предусматривает процедуру дренирования очага поражения. Данная операция показана пациентам, у которых диагностировано острое течение остеомиелита. Дополнительно проводится терапия антибиотиками и обработка пораженного места антисептиками;
- Радикальное хирургическое лечение. Терапия показана больным, которые страдают от хронической формы воспаления костного мозга.
В отдельных случаях медики назначают больным восстановительную операцию.
В качестве вспомогательных мер пациентам предлагается посещение физиотерапевтических процедур. ЛФК (лечебная физкультура) благоприятно сказывается на улучшении функционирования пораженного болезнью опорно-двигательного аппарата и состояние мышц. К гимнастике можно приступать после снижения интенсивности болевого синдрома. Обязательно нужно получить перед этим разрешение на ЛФК у своего лечащего врача.
Физиотерапевтическое лечение рекомендуется сочетать с правильным питанием. Сбалансированная диета позволяет насытить организм ценными микроэлементами, которые положительно сказываются на костной ткани.
Народные средства
Нередко пациенты пытаются справиться с воспалением костного мозга при помощи средств, которые предложены народной медициной.
Нельзя рассматривать народную терапию как основной способ борьбы с патологией костной ткани. Ее применяют исключительно в качестве вспомогательного лечения только после получения на это разрешения со стороны лечащего врача.
Действие народной терапии при воспалении костного мозга направлено на улучшение общего состояния пациента, устранения приступов лихорадки, укрепления иммунной системы и снижения болевого синдрома.
Алоэ
Лекарственное растение отличается выраженным регенерирующим действием. Именно из-за этого действия народная медицина рекомендует использовать алоэ при воспалении костных тканей.
В чистую посудину необходимо положить сырье, после чего обдать его горячей водой. Обработанными руками требуется выжать из растения сок, процедить его через стерильный кусок марли. Готовым продуктом на основе алоэ необходимо смазывать пораженные места рядом с очагами поражения около 4 раз в день.
Грецкий орех

Большинство орехов, в том числе и грецкий, являются источником кальция, фосфора и калия – питательных веществ, необходимых для прочности и здоровья костей
Перегородки грецких орехов (200 г) необходимо залить 0,5 л самогона или качественной водки. Средство нужно настаивать в течение 14 суток. Лучше всего держать состав в темном прохладном месте.
Готовую настойку следует принимать по 15 мл 3 раза в день. Терапию продолжают до тех пор, пока не наступит заметное улучшение состояния здоровья больного.
Береста
Для приготовления рецепта потребуется вещество, которое находится в корнях березы. С их помощью можно бороться с токсинами и болевым синдромом. Корни дерева следует хорошо промыть и той частью, из которой выделяется целебная жидкость, приложить к месту поражения. Таким способом можно лечить даже маленьких детей, так как он не имеет серьезных противопоказаний.
Сирень
Цветки и почки сирены нужно залить водкой в соотношении 1:2. Банку требуется плотно закрыть и поставить в темное место сроком на 2 недели. После полученный состав нужно процедить через марлю. Готовую настойку используют в процессе наложения лечебных компрессов на больные места с целью купирования болей.
Барбарис
Для приготовления народного средства понадобится корень барбариса. Его промывают и измельчают. Далее требуется поместить сырье в чистую кастрюлю и залить холодной водой. Средство необходимо кипятить на огне в течение 30 минут. После его настаивают на протяжении 6-8 часов.
Готовый отвар рекомендуется пить по 10 мл перед приемом пищи в течение 3 месяцев. Разрешается хранить лекарство в холодильнике не дольше 5 суток.
Тысячелистник

Народная медицина утверждает, что полезные свойства тысячелистника таковы, что он может избавить человека от болезней вообще, даже если болезни мучили его годы
1 ст. л. травы тысячелистника необходимо тщательно измельчить и залить 200 мл воды, доведенной до кипения. Народное средство нужно накрыть крышкой и настаивать в течение получаса. Далее лекарство на основе натурального сырья процеживают и дают больному около 4 раз в день. Курс такого лечения необходимо продолжать в течение 7 суток. После обязательно нужно сделать недельный перерыв.
Еще одним эффективным вспомогательным методом является наложение на пораженные области компрессы с линиментом Вишневского. Аптечная мазь хорошо справляется с нагноениями, поэтому такая терапия при воспалении костного мозга является целесообразной. Терапию можно продолжать на протяжении 10 суток. Процедуру выполняют перед сном. Утром остатки средства нужно смыть теплой водой.
Прогноз
Врачи не всегда могут правильно спрогнозировать исход лечения воспаления костного мозга. Прогноз будет зависеть от степени развития патологического процесса, возраста пациента, наличия сопутствующих заболеваний и своевременности проведения терапии.
Пациент имеет возможность справиться с воспалением костного мозга, которое характеризуется хроническим течением. Чем раньше он приступит к терапии, тем выше его шансы на благоприятный прогноз. При застарелых формах заболевания могут быть проблемы с достижением ремиссии. Все потому, что пораженные места во время прогрессирования патологии деформируются. Не исключается появление дистрофии костей.
Остеомиелит позвоночника – заболевание, при котором внутри позвонков начинается воспаление и образуются гнойные скопления. Причина кроется в том, что бактерии, возбудители инфекции, заражают костную ткань. Симптомы включают сильные боли в районе возникновения остеомиелита, резкое повышение температуры тела. Операции можно избежать, если как можно раньше начать медикаментозное лечение остеомиелита.
Формы
Классификация форм остеомиелита позвоночника зависит от двух факторов: длительность течения заболевания и способ заражения тканей.
В зависимости от длительности течения болезни формы делятся на:
- острую или первичную – инфицирование происходит единично, развивается быстро, но при своевременной терапии удается полностью ликвидировать очаг бактерий;
- «первичная хроника» – заболевание протекает как в предыдущем пункте, но отличие в том, что при терапии не удается полностью уничтожить очаг инфекции, но при помощи профилактики и регулярных курсов антибиотиков больной может сдерживать рецидивы;
- хроническую – заболевание носит постоянный характер, в позвоночнике регулярно появляются очаги инфекции, например, из-за хронических патологий других систем органов или ослабленного иммунитета.
По способу заражения тканей отличают:
- эндогенный или гематогенный остеомиелит (бактерии попадают в тело позвонка или спинной мозг с током крови);
- экзогенный (инфекционные агенты проникают в кость при травмах позвонков или межпозвоночных дисков, во время хирургического вмешательства или в период реабилитации после него).
Возможные осложнения
Гнойный спондилит часто приводит к следующим негативным последствиям:
- сепсис с образованием гнойных очагов в других органах;
- неврологические расстройства (парез конечностей, нарушения чувствительности);
- распространение гнойного воспаления на соседние вертебральные отделы.
Самым опасным осложнением остеомиелита является легочно-сердечная недостаточность с возможным летальным исходом. Поэтому так важно начать лечебный процесс вовремя.
Исход заболевания
Прогноз развития патологического процесса и возможности полной реабилитации зависит от многих факторов: возраст, сопутствующие заболевания, степень выраженности и распространенности остеонекроза, экстренное адекватное лечение. Большое значение имеет позитивный настрой пациента и помощь семьи.
Чтобы избежать операции, консервативная терапия должна быть начата в максимально ранние сроки от начала болезни. Но в любом случае процесс реабилитации является длительным, иногда он занимает от 1,5 до 2 лет.
Причины
Остеомиелитическое поражение позвоночника развивается по разным причинам:
- травмы позвонков и межпозвоночных дисков в зонах позвоночника, возле которых расположены пораженные инфекцией ткани;
- несоблюдение мер асептики – предотвращения инфицирования во время операций на позвоночнике;
- инфицирование костных тканей в период реабилитации после операций или травм через медицинские катетеры (для диализа, отвода мочи или внутривенные) или другими путями;
- постоянное присутствие в организме патогенных микроорганизмов, которые вызывают воспалительные процессы в других органах (например, возбудители пневмонии или туберкулеза);
- постоянное снижение иммунной защиты на фоне тяжелых заболеваний: сахарный диабет, СПИД, гепатит, онкология, анемии;
- регулярное внутривенное введение наркотических веществ (повышает риск заражения разными инфекциями, снижает иммунную защиту организма, ускоряет гибель клеток).
Когда можно садиться после операции и прогноз заболевания
После операции по удалению абсцесса эпидурального пространства садиться можно не ранее, чем через 2 месяца. Первое время можно сидеть 10-15 минут, постепенно увеличивая периоды. Запрещается сразу вставать на ноги и пытаться ходить, даже при помощи посторонних.
Режим устанавливает врач, необходимо строго следовать рекомендациям во избежание смещений в позвоночнике, развития осложнений.
Летальный исход наступает у 20-25% заболевших. Из-за распространения абсцесса эпидуральной области спины в пожилом возрасте статистика полностью восстановившихся людей неутешительна. 15-20% выздоравливают, у 50-60% остаются нарушения двигательной функции.
Статья прошла проверку редакцией сайта
Симптомы
Если у больного развивается остеомиелит позвоночника, симптомы он заметит не сразу, первые признаки инфицирования появляются только через 1-3 недели. Симптоматика зависит от формы патологии и индивидуальных физиологических факторов. Например, у обладателей слабого иммунитета или аутоиммунных заболеваний наблюдаются резкие скачки температуры тела, но без влияния этих факторов гипертермия может быть выражена слабо.
В комплекс симптомов остеомиелита входят:
- стойкая гипертермия – температура тела может держаться в диапазоне 37,5-38 ºC, повышаясь после физических или эмоциональных нагрузок, или из-за усталости;
- тянущие или распирающие болевые ощущения в пораженной зоне спины;
- остеомиелит поясничного отдела позвоночника может ощущаться тянущими болями в почках или кишечнике, которые находятся в области поясницы;
- признаки интоксикации (желтый оттенок кожи и склер, постоянная тошнота и головные боли, слабость);
- если гной из скоплений внутри позвонков попадает с кровью в спинной мозг, то возможны нарушения со стороны нервной системы (обмороки, бред, судороги).
Клиническая картина
Первые симптомы — интенсивная боль в спине на уровне поражения, высокая лихорадка, озноб (на протяжении нескольких дней, недель). Отмечается разлитая интенсивная боль в области поражения с распространением в ноги, возникают чувства онемения или покалывания в течение 3–5 дней (80%). В последующем постепенно нарастает слабость в ногах (60%). Появлению слабости в конечностях, отсутствию движений в них часто сопутствуют онемение и расстройство тазовых функций (50%).
При объективном исследовании выявляют изменения:
- Общеинфекционный, общемозговой и менингеальные синдромы.
- В результате исследования чувствительности — болезненность при перкуссии остистых отростков позвоночника на уровне поражения и при пальпации соответствующих паравертебральных точек, симптомы натяжения (Нери, Ласега), гипестезия или анестезия по сегментарному типу, проводниковые нарушения чувствительности.
- Парез нижних конечностей до развития плегии, тазовые дисфункции.
- Локальные изменения в виде гиперемии и отека в области патологического образования.
Диагностика
Остеомиелит позвоночника не сразу дает свои симптомы, но при их обнаружении нужно сразу начать диагностику и дальнейшее лечение. Диагностирование этой патологии трудоемкое и длительное (может занять от 2 недель до нескольких месяцев).
В комплекс диагностических исследований входят:
- рентгенография;
- контрастное МРТ (более информативное и точное в сравнении с рентгеном);
- компьютерная томография;
- сцинтиграфия;
- бактериальный посев крови и мочи (позволяет определить возможных возбудителей остеомиелита);
- биопсия костной ткани для точного определения возбудителя (может быть открытой или закрытой);
- определение наличия маркеров воспаления (скорость оседания эритроцитов, уровень гистамина и другие).
Воспаление костного мозга позвоночника также отражает нарушение нормального содержания разных клеток в крови (тромбоцитов, эритроцитов и некоторых лейкоцитов), так как эта часть позвонков отвечает за «размножение» этих структур. Но заметные изменения появляются через несколько месяцев после начала патологии.
Как развивается дегенерация позвонков
При нарушении питания позвоночного столба развиваются различные дегенеративные заболевания, они ведут к снижению высоты межпозвонкового диска и нарушению движений в позвоночнике. Постепенно в процесс вовлекаются и окружающие структуры — суставы, мышцы, связки. Большую роль в патологическом процессе играет жировая дегенерация позвонков, вернее желтых связок, которые удерживают позвоночник. В результате, начинается сужение позвоночного канала, проходящего внутри позвонков. Именно этот стеноз (сужение) и является причиной болей в спине.
В связи с тем, что в позвонках нет собственной системы иннервации и кровоснабжения (она присутствует только во внешних пластинках фиброзного кольца), а также из-за того, что в течение жизни на позвоночный столб оказывается наибольшее давление, дегенеративные процессы в нем начинаются намного раньше, чем в других крупных суставах.
С этим фактом также связан и достаточно молодой возраст основного количества больных, постепенно этот процесс усиливается и ведет к тому, что к 60−70 годам больше половины население имеет в той или иной степени дегенерацию позвонков. Постепенное стирание границы между фиброзным кольцом и ядром ведет к снижению высоты позвоночника и ущемлению внутренней части межпозвоночного диска — студенистого ядра.
Кроме того, возрастные изменения происходят и в кровеносных сосудах, из-за чего ухудшается доставка необходимых веществ (протеингликанов) к внутренним структурам связочного аппарата позвоночника. Комплекс факторов — ухудшение трофики и сдавление позвонков, ведет к тому, что в студенистом ядре образовываются трещины, оно теряет влагу и снижаются его эластические свойства. Помимо этого происходит пролабирование (выпячивание) диска в позвоночный канал. Так развивается дегенерация межпозвонковых дисков, и теперь позвонки не достаточно амортизированы, любые неосторожные, и резкие движения могут доставлять боль.
Однако дегенерацией дисков позвоночника процесс не ограничивается. Снижение высоты позвоночного столба способствует вовлечению в процесс соседних образований — связок, фасеточных суставов, это ведет к их перенапряжению и усиленному выведению из них кальция и развитию остеопороза. Естественно, желтые связки, которые заполняют промежутки между позвонками и крепятся к дугам позвонков, ослабевают, ведь позвоночник стал короче. Желтые связки или как еще их называют — жировые, теряют свою эластичность, утолщаются и сморщиваются. За счет того, что происходит изменения в желтых (жировых) связках серьезные патологические процессы, заболевание получило название жировая дегенерация позвоночника.
В результате длительных исследований было доказано, что выпячивание диска в межпозвоночный канал не всегда является единственной причиной болей. В позвоночном канале проходит спинной мозг, который представлен корешками спинно-мозговых нервов. При выпячивании на каком-либо уровне межпозвонкового диска происходит сдавление корешка и вполне логичным будет появление боли. Однако ученые выяснили, что болевые ощущения также появляются вследствие «стерильного» аутоиммунного воспаления корешка. Источником воспаления служит раздавленный диск позвонка, который контактирует с корешком.
Главной причиной дегенерации межпозвоночных дисков является ухудшение питания их клеток — они в большей степени чувствительны к снижению количества кислорода, глюкозы и изменениям кислотно-щелочного равновесия в крови. Это в свою очередь инициализирует дегенеративные процессы в диске.
Из-за чего происходит нарушение питания? Причин очень много, сюда входят, помимо обменных изменений, различные заболевания крови, например, анемии, также атеросклеротические изменения, недостаточные или чрезмерные нагрузки на позвоночник, неправильное питание.
Лечение
Лечение остеомиелита делится на консервативное или безинвазивное и хирургическое. В первом случае для терапии используют:
- курс антибактериальных препаратов, зачастую их вводят внутривенно (Амоксиклав, Аугментин, Бактериофаг, Офлоксацин, Зинацеф, Линкомицин);
- иммуномодулирующие и иммуностимулирующие препараты для повышения защитной функции организма (Ехинацея, Максидин, Иммьюнити, Флараксин);
- гормональные или нестероидные противовоспалительные препараты (Напроксен, Ибупрофен, Ацеклофенак, Целекоксиб, Кеторолак);
- жесткий корсет для фиксации позвоночника (необходимо носить пока состояние здоровья пациент не станет стабильным, а рентген не покажет положительную динамику терапии).
Хирургическое лечение остеомиелита необходимо в тех случаях, когда очаги инфекции крупные, в них скапливается большое количество гноя, начинается абсцесс. Последний опасен тем, что может провоцировать сдавливание нервных окончаний, повышает риск заражения крови или попадания токсичных веществ в спинной мозг. Также операция требуется в случае значительного разрушения костной ткани, которую необходимо удалить и реконструировать.
Какие бывают опухоли спинного мозга
Существует несколько способов классификации опухолей спинного мозга. Все они основаны на различных принципах и имеют свое значение в плане диагностики и лечения.
В первую очередь, все опухоли спинного мозга делятся на:
- первичные: когда клетки опухоли по своему происхождению представляют собой собственно нервные клетки либо клетки мозговых оболочек;
- вторичные: когда опухоль лишь располагается в области спинного мозга, а сама по себе представляет метастатический процесс, то есть это «отпрыск» опухоли другой локализации.
По отношению к самому спинному мозгу опухоли могут быть:
- интрамедуллярными (внутримозговыми): составляют 20% от всех опухолей спинного мозга. Располагаются непосредственно в толще спинного мозга, состоят обычно из клеток спинного мозга;
- экстрамедуллярными (внемозговыми): на их долю приходится 80% всех опухолей спинного мозга. Они возникают из оболочек нервов, из корешков и рядом располагающихся тканей. А располагаются они непосредственно возле спинного мозга и могут врастать в него.
Экстрамедуллярные опухоли, в свою очередь, делятся на:
- субдуральные (интрадуральные): располагающиеся между твердой мозговой оболочкой и веществом мозга;
- эпидуральные (экстрадуральные): располагающиеся между твердой мозговой оболочкой и позвоночным столбом;
- субэпидуральные (интраэкстрадуральные): прорастающие в обе стороны относительно твердой мозговой оболочки.
Относительно спинномозгового (позвоночного канала) опухоли могут быть:
- интравертебральными: располагаются внутри канала;
- экстравертебральными: растут вне канала;
- экстраинтравертебральными (опухоли по типу песочных часов): половина опухоли располагается внутри канала, другая – снаружи.
По длиннику спинного мозга выделяют:
- краниоспинальные опухоли (распространяются из полости черепа на спинной мозг или в обратном направлении);
- опухоли шейного отдела;
- опухоли грудного отдела;
- опухоли пояснично-крестцового отдела;
- опухоли мозгового конуса (нижние крестцовые сегменты и копчиковый);
- опухоли конского хвоста (корешки четырех нижних поясничных, пяти крестцовых и копчикового сегментов).
По гистологическому строению выделяют: менингиомы, шванномы, невриномы, ангиомы, гемангиомы, гемангиоперицитомы, эпендимомы, саркомы, олигодендроглиомы, медуллобластомы, астроцитомы, липомы, холестеатомы, дермоиды, эпидермоиды, тератомы, хондромы, хордомы, метастатические опухоли. Наиболее часто встречающимися из этого списка являются менингиомы (арахноидэндотелиомы) и невриномы. Метастатические опухоли являются дочерними чаще всего по отношению к опухолям молочной железы, легких, предстательной железы, почек и костей.
Профилактика
Предсказать возможность появления остеомиелита достаточно сложно, поэтому правила профилактики носят общий характер:
- избегать травмирования спины, а при получении повреждений своевременно начинать терапию;
- вовремя начинать терапию инфекционных заболеваний других систем и органов;
- при наличии проблем с иммунной системой организма необходимо укреплять ее при помощи лекарств, диеты, здорового образа жизни;
- отказаться от внутривенного употребления наркотических веществ.
Остеомиелит тканей позвоночника опасен тем, что его симптомы проявляются не сразу, заболевание развивается, провоцируя скопление гноя в позвонках и гибель их клеток. Для диагностики используют разные инструментальные и лабораторные методы исследования, подтверждение диагноза и определение возбудителя может занять от нескольких недель до месяцев. Терапия остеомиелита зависит от формы и запущенности патологии, она может быть консервативной или хирургической.
Автор: Валентина Мельник, специалист, специально для Ortopediya.pro
Прогноз при остеомиелите
Выздоровление напрямую зависит от особенностей иммунитета, возраста и запущенности процесса. Восстановление функции пораженной конечности и выздоровление зависит от проведенного лечения. Хорошим считается результат, если после оперативного вмешательства в течение трех лет не было рецидива заболевания. По данным медицинской статистики в 70% случаев эффект положительный.
Длительность нетрудоспособности составляет 12 месяцев, зависит от быстроты закрытия дефектов и распространенности воспаления. Если нарушены функции опорно-двигательного аппарата, проводится экспертиза для присвоения группы инвалидности.
Самолечение в случае остеомиелита недопустимо. Достигнуть излечения без качественной санации инфицированного очага воспаления невозможно.
( 2 оценки, среднее 4.5 из
