Воспаление костной ткани что это

Воспалительный процесс может развиться в любой ткани или органе. Скелет человека – не исключение. Воспаление костной ткани появляется не так часто, но это крайне серьезная группа заболеваний, сложно поддающихся лечению в силу специфики костей, их строения и расположения. По этой же причине болезнь часто протекает с различными осложнениями: остеомиелитом, периоститом, мастоидитом и так далее.
Причины развития воспаления
Воспаление всегда вызывается инфекцией, как правило, бактериальной. А бактерии попадают в кость двумя путями, отсюда и классификация оститов: неспецифические и специфические.
Неспецифическое воспаление развивается вследствие инфицирования кости при переломе, хирургическом вмешательстве, ушибе или ином повреждении тканей. То есть, бактерии попадают в организм извне.
Специфический остит развивается из-за инфекции, находящейся в организме: туберкулезной, сифилитической, гонорейной и так далее. Известны случаи развития воспаления на фоне бруцеллеза, гонореи, паратифа, ревматизма.
В зависимости от течения заболевания, различают острое и хроническое воспаление костей.
Проявления остита
Симптомы болезни могут быть более или менее выражены, это зависит от локализации очага, его масштабов, а также от общего состояния здоровья человека. Часто процесс развивается практически незаметно до момента обострения.
Основными симптомами остита являются такие проявления:
- боль в месте поражения;
- небольшая отечность;
- изменение функционирования поврежденной области;
- возможно появление вторичной деформации или перелома;
- при воспалении позвоночного столба есть симптомы повреждения нервных волокон, спинного мозга.
При рентгенологическом исследовании выявляются деструктивные очаги компактного или губчатого вещества кости, может быть обнаружен остеосклероз или тень секвестра как реакция окружающей ткани на воспаление.
Что касается хронического остита, то он часто протекает вяло, и его симптомы проявляются только в период обострения из-за простуды, стресса и так далее. К тому же это заболевание протекает на фоне других, поэтому нередко выявляется лишь при рентгенографическом исследовании. Так, часто обнаруживают хроническое воспаление кости челюсти, которое развилось вследствие периодонтита – симптоматика смешивается, и без обследования сложно выявить истинную причину боли, беспокоящей пациента. На рентгене видно утолщение кости челюсти – это главный признак хронического остита.
Если очаг расширяется и затрагивает окружающие ткани, появляются свищи и флегмоны.
Различные виды специфического остита можно диагностировать по месту расположения очагов. Так, при туберкулезе чаще всего поражаются тела позвонков, бедренная, плечевая, большая берцовая, седалищная, лонная, подвздошная кости ближе к суставам.
Диагностика
Как и всегда, много информации можно получить при осмотре больного и сборе его анамнеза. Основным методом диагностики остита является рентгенография – она доступна и достаточно информативна. В отдельных ситуациях может назначаться МРТ, УЗИ. В дополнение проводят лабораторные исследования: развернутый анализ крови, бакпосевы, диагностические пункции и так далее.
Наиболее распространенные виды остита
У многих пациентов диагностируются такие заболевания, как остеомиелит, периостит, мастоидит, воспаление тазобедренного сустава, решетчатой кости, эпифизит.
Остеомиелит
Так называют воспаление, которое охватило кость. При распространении очага на костный мозг он увеличивается в размере с расширением твердой оболочки. Происходит пережатие сосудов, блокирование кровотока, что приводит к постепенному отмиранию тканей.
Остеомиелит чаще всего развивается из-за внутренней инфекции, причем всего за несколько дней. В первое время его симптомы не слишком выражены: могут возникнуть дискомфортные ощущения в суставе, мышечная боль, общее недомогание. Только потом повышается температура тела, появляется сильная боль, усугубляющаяся при движении, резко ухудшается общее состояние.
Наиболее часто диагностируется остеомиелит, вызванный золотистым стафилококком, однако причиной болезни может быть кишечная, синегнойная палочка, гемолитический стрептококк, риккетсии, некоторые виды грибков.
Если отсутствует лечение острой стадии, она переходит в генерализированную, а потом в хроническую тоже быстро, всего за неделю. Проявляется эта форма легким недомоганием, субфебрильной температурой. Но при этом образуются свищи и секвестры с выделением гноя, частиц отмерших тканей.
Остеомиелит это воспаление, которое часто воспринимается как несерьезное, хотя оно ведет к тяжелым осложнениям вплоть до деформации суставов и потери конечности. Поэтому при появлении вышеописанной симптоматики необходимо обратиться к ортопеду и пройти комплексное лечение.
Мастоидит
Так называют гнойное воспаление, развившееся в ячеистой ткани сосцевидного отростка височной кости, которое затрагивает и слизистую оболочку антрума. Как правило, заболевание возникает на фоне среднего отита при распространении инфекции на кость.
Воспаление сосцевидного отростка сопровождается ухудшением состояния больного, повышением температуры. В общем оно не сильно отличается от острого гнойного отита.
Дифференцировать заболевание можно только через 1 или 2 недели, когда на фоне улучшения снова ухудшается состояние. Возникает боль в ухе и кости, из уха вытекает гной при этом гноетечение пульсирующее, профузное. Снова повышается температура, хоть и незначительно. Больной может жаловаться на шум в ухе, снижение слуха. Визуально определяется покраснение и отечность кожи в области сосцевидного отростка.
Мастоидит требует серьезного лечения, так как вполне вероятна потеря слуха или распространение воспаления на другие кости черепа.
Периостит
При периодонтите воспаление может перейти на челюстную кость, и, если не проводить своевременное лечение, процесс затрагивает надкостницу – развивается периостит. Заболевание прогрессирует быстро, в течение 1-3 дней. Проявляется оно сильной, пульсирующей болью, которая обостряется под действием тепла, отеком десны и щеки.
Чем больше накапливается гноя, тем выраженнее симптоматика, и относительно хорошим исходом является образование свища, через который гной выходит наружу. В народе периостит называют флюсом.
Риноэтмоидит
Так называется воспаление решетчатой кости. Заболевание проявляется ощущением распирания в носу, глазницах, области лба. Развивается отечность, покраснение, повышенная чувствительность кожи век и основания носа. На этом же участке появляются неврологические боли, которые усиливаются ночью.
Воспаление решетчатой кости проявляется и светобоязнью, повышенной утомляемостью глаз. Страдает носовое дыхание, больной жалуется на обильные слизисто-гнойные выделения, высмаркивание не приносит облегчения. Может появиться ощущение инородного тела в носу. Кроме того, воспаление решетчатой кости вызывает нарушение обоняния вплоть до его полного исчезновения.
При воспалении решетчатой кости вероятно несколько исходов: спонтанное выздоровление, ликвидация заболевания или же его переход в хроническую форму.
Эпифизит
Это воспаление пяточной кости. Чаще всего оно возникает у мальчиков до 14 лет. Причиной этого является микротравма соединительной ткани, из которой состоит тело пяточной кости. Полностью хрящ замещается твердой тканью только после 7 лет, а до этого времени есть риск его повреждения, и, как следствие, развития воспаления.
Эпифизит может появиться и из-за неправильного формирования свода стопы, отчего пятка получает большую нагрузку. Кроме того, воспалительные процессы в пяточной кости часто развиваются у людей в северных регионах, где всегда наблюдается недостаток витамина D.
Проявляется это заболевание пяточной кости стандартно: болью в месте поражения, ограничением движения. Если возник разрыв хряща, наблюдается отек и гиперемия кожи.
Лечение остита
Независимо от того, где именно появилось воспаление костных тканей: в берцовой кости, лучевой, височной или любой другой, терапия должна быть комплексной. В нее всегда входят антибиотики и сульфаниламиды, антисептики, протеолитические ферменты. В тяжелых случаях показано хирургическое лечение, при котором проводится санация кости.
Если больной не получает адекватной терапии, возникают различные осложнения, например, при поражении большеберцовой кости может появиться воспаление тазобедренного сустава, которое приводит к инвалидности. При развитии патологического процесса в пяточной кости вероятна хромота, которую нельзя будет устранить.
Примеров много, и все они печальны, поэтому, если после перелома или ушиба, на фоне хронических заболеваний начала болеть рука, нога, позвоночник, это может быть воспаление кости, и стоит обратиться к ортопеду. Чем раньше это будет сделано, тем лучше.
Остит – это острое или хроническое воспаление костной ткани. Чаще поражает длинные трубчатые кости, реже возникает в коротких трубчатых костях и позвонках. Может быть острым или хроническим. Острый остит проявляется интенсивными разрывающими, дергающими болями, отеком, гиперемией, общей интоксикацией. При хроническом остите состояние удовлетворительное, болевой синдром выражен незначительно, имеется свищевой ход. Диагноз выставляется на основании жалоб, данных осмотра, результатов рентгенографии, фистулографии и других исследований. Лечение – хирургические вмешательства, антибиотикотерапия.
Общие сведения
Остит относится к распространенным патологическим состояниям, но изолированно почти не встречается, поскольку воспаление кости редко протекает без вовлечения соседних структур. В сочетании с воспалением надкостницы носит название остеопериостита, в комбинации с воспалением костного мозга – остеомиелита. Гематогенным оститом обычно страдают дети. Другие неспецифические формы болезни могут выявляться у людей любого возраста.
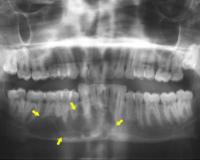
Остит
Причины остита
Непосредственной причиной воспаления кости является болезнетворная флора. В 80-85% случаев неспецифический остит вызывается стафилококками, в остальных случаях из очага высеваются пневмококки, стрептококки, синегнойная палочка, кишечная палочка, клебсиелла, вульгарный протей. Болезнь может развиваться при некоторых специфических инфекциях. Основные этиологические факторы остита:
- Гематогенное распространение инфекции. Характерно для детского возраста. Воротами для проникновения возбудителей становятся миндалины, слизистые оболочки ротовой полости, верхних дыхательных путей, раны и ссадины.
- Контактное поражение кости. Возникает при открытых переломах (в том числе – огнестрельных), после оперативных вмешательств на костях (обычно – остеосинтеза). Является следствием инфицирования раны. Иногда кость поражается в результате перехода гнойного воспаления с окружающих тканей (например, при флегмоне).
- Специфические инфекции. Возбудители попадают в кость из первичного очага. Наиболее распространенными вариантами специфического остита являются туберкулез костей и суставов, поражение костей при третичном сифилисе. Реже остит диагностируется при лепре и бруцеллезе.
Значимую роль в развитии инфекционного процесса играет общее состояние и уровень сопротивляемости организма. Гематогенный остит в 40-50% случаев манифестирует на фоне острой вирусной инфекции. Посттравматическая форма болезни чаще возникает при сочетанной травме, сопутствующей хронической соматической патологии.
Патогенез
Остит характеризуется процессами разрушения и пролиферации костной ткани. При острых процессах преобладает деструкция костного вещества. В результате жизнедеятельности болезнетворных микроорганизмов костная ткань рассасывается, в кости образуются полости с гнойным и некротическим содержимым. При хроническом воспалении грануляционная ткань, заполняющая полости, имеет преимущественно пролиферативный характер.
Классификация
Упрощенная классификация подразумевает деление остита на острый и хронический, гематогенный и негематогенный. Существует расширенная систематизация остита, составленная с учетом следующих факторов:
- Время возникновения: первичный (очаг образуется в кости) и вторичный (воспаление переходит на кость с соседних структур).
- Путь проникновения: эндогенный (гематогенное распространение), экзогенный (посттравматический), контактный (с соседних гнойных очагов), ятрогенный (послеоперационный).
- Тип микроорганизмов: гнойная флора (стафилококки, пневмококки и пр.), анаэробы (клостридии, неклостридиальная флора), возбудители специфических инфекций (палочки Коха, бледная спирохета и др.).
- Течение: острое, подострое, первично-хроническое, хроническое.
- Количество очагов: моно- и полифокальный, полилокальный.
- Внешний вид: без свища, со свищом, с мягкотканным дефектом и т.д.
Симптомы остита
Симптоматика определяется формой заболевания. Начало гематогенного остита острое. Температура тела пациента внезапно повышается до 39-40°C. Появляются слабость, разбитость, ознобы, тошнота, тахикардия. В пораженном сегменте возникает быстро нарастающая боль. Болевые ощущения становятся дергающими, сверлящими, распирающими. Болевой синдром настолько интенсивный, что пациент избегает любых движений.
Пораженный сегмент отечный, кожа гиперемированная. Выявляется резкая болезненность при пальпации и осевой нагрузке, ограничение движений. Существует три варианта течения гематогенного остита: с преобладанием местной симптоматики, в развернутой (септикопиемической) и токсической формах. В последнем случае болезнь развивается настолько бурно и быстро, что пациенты зачастую погибают еще до появления болевого синдрома.
Посттравматический и послеоперационный оститы формируются через некоторое время после травмы или оперативного вмешательства. Края раны краснеют, мягкие ткани отекают, появляется гнойное отделяемое. Общее состояние пациента ухудшается, отмечаются гипертермия, слабость, явления общей интоксикации, нарастающая анемия. Течение тяжелое, но клинические проявления обычно выражены не так ярко, как при гематогенном варианте заболевания.
Посттравматические оститы склонны к хроническому течению. Через несколько недель после манифестации перечисленных симптомов формируется свищ, из которого выделяется гной. Общая симптоматика стихает, состояние нормализуется, но свищевой ход с дурно пахнущим отделяемым может сохраняться в течение многих лет. Первично-хроническое течение характерно для специфических оститов, которые существенно различаются по своим проявлениям в зависимости от типа возбудителя.
Осложнения
Острый остит может осложниться сепсисом, представляющим угрозу для жизни больного. При хроническом воспалительном процессе формируются контрактуры, образуются ложные суставы, повышается вероятность возникновения злокачественных опухолей. При длительном течении остита развивается амилоидоз внутренних органов. Патология негативно влияет на все стороны жизни больного: снижается или утрачивается трудоспособность, из-за специфического резкого запаха отделяемого затрудняется социализация.
Диагностика
Заболевание диагностируют травматологи-ортопеды. Диагноз устанавливается на основании анамнеза, клинической картины и данных дополнительных исследований. План обследования может включать:
- Рентгенография. Основной метод инструментальной диагностики. Малоинформативен на начальных стадиях. В последующем подтверждает наличие костной полости, секвестров, участков склероза. В периоды обострений выявляет признаки периостита.
- КТ, МРТ. Требуются при неоднозначных данных рентгенографии вследствие небольших размеров очагов и обширных зон остеосклероза. Могут проводиться в период подготовки к оперативному вмешательству.
- Фистулография. Выполняется на этапе подготовки к операции, позволяет уточнить направление и особенности расположения свищевого хода, объем полостей и другие данные, необходимые для полного удаления гнойного очага.
- Лабораторные анализы. При остром остеомиелите подтверждают наличие признаков воспаления (повышение СОЭ, лейкоцитоз со сдвигом влево). При хроническом процессе дают возможность верифицировать обострение, оценить состояние внутренних органов.

МРТ коленного сустава. Остит и остеомиелит проксимального отдела большеберцовой кости (красные стрелки)
Лечение остита
Лечение комплексное, осуществляется в условиях травматологического отделения, включает консервативные мероприятия и хирургические вмешательства. Тактика терапии определяется типом остита.
Лечение острого остита
При поступлении пораженный сегмент фиксируют гипсовой или пластиковой повязкой. Пациентам назначают медикаментозную терапию, направленную на борьбу с инфекцией, устранение интоксикации, смягчение выраженности симптомов:
- Антибиотикотерапия. Применяют цефалоспорины, полусинтетические пенициллины, линкомицин. Препараты вводят внутривенно или внутримышечно.
- Дезинтоксикационные мероприятия. Осуществляют внутривенные инфузии плазмы, кристаллоидных растворов и кровезаменителей.
- Симптоматическая терапия. Для уменьшения выраженности болевого синдрома назначают болеутоляющие средства. При нарушениях функций органов и систем используют соответствующие медикаменты.
После формирования гнойной полости производят оперативные вмешательства. Кость вскрывают с помощью фрезы, полость промывают, организуют проточно-промывное дренирование. При затеках в мягких тканях выполняют широкие разрезы, устанавливают дренажи.
Лечение хронического остита
В период обострения схема лечения – как при остром остите. Назначают антибиотикотерапию и дезинтоксикационную терапию, вскрывают гнойные полости и межмышечные флегмоны. После устранения острых явлений осуществляют следующие вмешательства:
- Секвестрэктомия. Грануляции, участки некротизированной и склерозированной кости полностью иссекают. Проводят промывания и перевязки до полного очищения раны.
- Костная пластика. После очищения раны и устранения воспалительных явлений удаленные фрагменты кости замещают ауто- или гомотрансплантатами.
- Операции при ложных суставах. Измененные концы кости освежают, устанавливают костный трансплантат, выполняют фиксацию устройствами для остеосинтеза.
- Устранение деформаций. С учетом особенностей деформации производится остеотомия, резекция и пластика кости, коррекция с помощью аппаратов внешней фиксации, удлинение конечности.
В ряде случаев требуются сложные многоэтапные вмешательства. В послеоперационном периоде проводится длительная реабилитация, направленная на увеличение объема движений, восстановление функции конечности.
Прогноз
Прогноз при остите всегда серьезный. В остром периоде существует риск развития жизнеугрожающих осложнений. Полного выздоровления чаще удается добиться при остром процессе или недавно возникшем хроническом остите. При хронических оститах исход зачастую менее благоприятный из-за перестройки кости, образования обширных рубцов мягких тканей, возникновения трофических нарушений и других факторов.
Профилактика
Профилактические мероприятия включают раннюю обработку открытых повреждений костей с удалением нежизнеспособных мягких тканей и обильным промыванием раны, тщательное соблюдение правил асептики при проведении операций на костях. Значимую роль играет своевременное лечение инфекционных и воспалительных заболеваний, которые могут стать причиной болезни или повысить риск развития остита.
