Воспаление кожи возле уха

Обнаружив опухоль возле уха, часть людей описывают её следующим образом: «Появилась шишка возле уха на соединении нижней и верхней челюстей – не болит, не беспокоит при еде, температура не повышается». Чаще, однако, при той же локализации отмечается некоторая болезненность шишки около уха и ощущение движения «шарика» при пальпации. Схожим же образом может описываться и опухоль, возникшая перед козелком (хрящевым выступом в передней части ушной раковины) и чуть выше – в районе виска.
Увеличение лимфоузлов как признак воспалительных процессов
 Первое, что допускают врачи, – увеличение лимфоузлов на фоне воспалительного процесса, что предполагает обследование с подозрением на целый ряд заболеваний. Однако, кроме увеличения лимфатических узлов, без визуального осмотра, обязательно как варианты рассматривают и фурункул, и атерому. А отек ушной раковины у взрослого включает в список возможных патологий перихондрит.
Первое, что допускают врачи, – увеличение лимфоузлов на фоне воспалительного процесса, что предполагает обследование с подозрением на целый ряд заболеваний. Однако, кроме увеличения лимфатических узлов, без визуального осмотра, обязательно как варианты рассматривают и фурункул, и атерому. А отек ушной раковины у взрослого включает в список возможных патологий перихондрит.
В околоушной области располагается целая группа лимфатических узлов: предушные, околоушные, тонзилярные, заднеушные. Все они являются частью лимфосети: заднеушные узлы собирают лимфу в височной и теменной областях и взаимодействуют с узлами, расположенными в шейной слюнной железе, а также околоушными узлами. Сеть выступает естественным барьером на пути токсинов и инфекций, но у детей, в силу структурной незрелости лимфатической системы, воспаления возникают гораздо чаще, чем у взрослых – лимфоузлы лишены перегородок и плотной соединительной капсулы, что облегчает проникновение инфекции и способствует развитию лимфаденита.
Причины болезни и зоны инфицирования
Лимфатические узлы околоушной области инфицируются реже, чем подмышечные, паховые, шейные и подчелюстные, однако и возникновение шишки над и перед ухом может означать, что это воспалился лимфоузел. В околоушной области его увеличение в размерах гораздо чаще встречается при поражении лимфосистемы в целом, что происходит при заболевании краснухой, корью, инфекционным мононуклеозом, а также при возникновении аденовирусной инфекции и лимфомы.
 Изолированный лимфаденит может возникнуть и вследствие механических повреждений, способствующих проникновению инфекции: царапин от лап домашних животных, ран и ссадин, укуса в височную зону энцефалитным клещом. Среди прочих причин:
Изолированный лимфаденит может возникнуть и вследствие механических повреждений, способствующих проникновению инфекции: царапин от лап домашних животных, ран и ссадин, укуса в височную зону энцефалитным клещом. Среди прочих причин:
- фурункулы,
- отиты (наружный и средний),
- мастоидит – воспаление пористых структур височной кости в части сосцевидного отростка и слизистой выстилки антрума,
- лимфогранулематоз, или болезнь Ходжкина – опухолевое заболевание лимфосистемы,
- туляремия – зооантропонозная инфекция, возбудителем которой выступает бактерия Francisella tularensis,
- туберкулёз и в крайне редких случаях – сифилис.
Околоушные лимфоузлы могут поражаться инфекцией из различных источников. Этот критерий позволяет сформировать классификацию лимфаденитов:
- отогенный – спровоцирован распространением инфекции из структур уха,
- риногенный – из инфекционных источников в носовой полости,
- тонзилогенный – с центром распространения в миндалинах носоглотки,
- одонтогенный – развивается из ротовой полости,
- дерматогенный – связан с повреждением кожных покровов в теменной и височной областях.
Однако, несмотря на важность этой информации для дальнейшего лечения, в 50% случаев не удаётся определённо установить инфекционный источник.
Клинические проявления
Лимфаденит – следующая за разрушением структуры узла воспалительная реакция, для которой характерны такие признаки:
-
 Отёк и опухоль около уха. Видимое проявление отёка – увеличение размеров узла и появление шишки возле ушной раковины. Кроме того, нарушение функций лимфосистемы может спровоцировать задержку лимфы, что приводит к одутловатости.
Отёк и опухоль около уха. Видимое проявление отёка – увеличение размеров узла и появление шишки возле ушной раковины. Кроме того, нарушение функций лимфосистемы может спровоцировать задержку лимфы, что приводит к одутловатости. - Боль. Возникает как следствие сжатия отёком нервных рецепторов в коже и сухожилиях. Чувствительность рецепторов возрастает из-за воздействия биологически активных веществ, выделяющихся при разрушении клетки. В этот период боль может иметь пульсирующий и распирающий характер. Затем чувствительность снижается и ощущается только при надавливании на узел или при ощупывании места воспаления.
- Гиперемия. Визуально обнаруживается по покраснению кожи над увеличенным узлом, что связано с расширением кровеносных сосудов и застаиванием крови.
- Локальное повышение температуры. Усиленный приток крови и активизация клеточного процесса приводит к повышению температуры покровов в зоне поражения.
В зависимости от того, как именно развивается болезнь, наблюдается и разные клинические проявления, носящие как острый, так и хронический характер.
-
 Хронический продуктивный тип. «Шишка» растёт медленно и почти незаметно на протяжении нескольких месяцев (2-3). Течение процесса может то ускоряться, то замедляться, однако полностью опухоль не спадает. Вид кожного покрова остаётся неизменным, а ткань не спаяна с подлежащей. Лимфоузел подвижен и при нажатии на него почти или совсем не вызывает болевых ощущений.
Хронический продуктивный тип. «Шишка» растёт медленно и почти незаметно на протяжении нескольких месяцев (2-3). Течение процесса может то ускоряться, то замедляться, однако полностью опухоль не спадает. Вид кожного покрова остаётся неизменным, а ткань не спаяна с подлежащей. Лимфоузел подвижен и при нажатии на него почти или совсем не вызывает болевых ощущений. - Хронический абсцедирующий тип. Следующий этап развития заболевания. В толще лимфоузла возникает заполненная гноем ограниченная полость. Шишка уплотняется, становится болезненной и начинает срастаться с подлежащими тканями, что снижает её подвижность. Общее состояние больного на фоне интоксикации тоже ухудшается.
- Острый серозо-гнойный тип. Воспалившийся мягкий, эластичный лимфоузел увеличивается до полутора-двух сантиметров, что почти не сопровождается болезненными ощущениями и не отражается на состоянии кожи (может возникнуть незначительное покраснение). И сам «шарик», и кожа не спаиваются с подлежащими тканями, подвижны.
- Острый гнойный тип. Связан с абсцессом (заполнением гноем органической области). Болезненность – от умеренной до сильной. Кожный покров над образованием краснеет, и мягкие ткани вокруг отекают. Сама «шишечка» постепенно теряет подвижность, спаиваясь с подлежащими тканями. При этом общее самочувствие больного практически не претерпевает изменений.
- Острая аденофлегмона. Форма болезни, возникающая при вытекании гноя из капсулы в окружающие зоны. Сопровождается интенсивной пульсирующей болью, носящей разлитый характер. Ухудшается и общее состояние (повышение температуры, слабость, ломота, отсутствие аппетита).
Лечение лимфаденита
Начинается лечение лимфаденита с определения и устранения источника распространения инфекции, что предполагает проведение противовоспалительной и антибиотикотерапии с использованием антибиотиков широко действия (сульфаниламидов, цефалоспоринов).
Однако если после проведённых процедур состояние и размер «шишки» не изменились, следует на этом факте заострить внимание врача.
 Сопровождается лечение применением препаратов, которые:
Сопровождается лечение применением препаратов, которые:
- уменьшают острое и хроническое воспаление (антигистаминные),
- гармонизируют иммунный ответ (иммуномодуляторы),
- активизируют иммунные клетки (витаминные комплексы, в частности, содержащие витамин С).
Параллельно с этим при острой серозной и хронической формах проводятся физиотерапевтические процедуры, среди которых:
- препятствующий сращению тканей электрофорез с использованием протеолитических ферментов,
- гелий-неоновое лазерное облучение,
- воздействие ультравысокой электромагнитной волной.
Гнойные формы болезни лечатся хирургическим путём со вскрытием капсулы, удалением из неё гноя и антисептическим промыванием. При ушивании оставляют дренаж для отведения экссудата и гноя.
Фурункул
 Острое гнойное воспаление может локализоваться в волосяном фолликуле или распространяться на область кожи и подкожной сетчатки. Его возбудители – стрептококки стафилококки – в норме всегда присутствуют на коже, однако в случае снижения местного иммунитета мирное сосуществование перерастает в патологию. Снижение иммунитета в данном случае может произойти при хроническом отите, но микротрещины или расчёсы, вследствие нарушения барьера, тоже могут открыть путь патогенной флоре.
Острое гнойное воспаление может локализоваться в волосяном фолликуле или распространяться на область кожи и подкожной сетчатки. Его возбудители – стрептококки стафилококки – в норме всегда присутствуют на коже, однако в случае снижения местного иммунитета мирное сосуществование перерастает в патологию. Снижение иммунитета в данном случае может произойти при хроническом отите, но микротрещины или расчёсы, вследствие нарушения барьера, тоже могут открыть путь патогенной флоре.
Бактерия внедряется в волосяную сумку вблизи ушной раковины, что сопровождается покраснением и незначительной припухлостью. Отличительной особенностью фурункула здесь становится болевая реакция на надавливание или оттягивание кожи около воспаления. Выглядит созревший фурункул как коническое возвышение. Иногда сквозь просвечивающуюся кожу можно увидеть стержень.
Весь процесс – от бактериального заражения до вызревания воспаления с выходом гноя наружу – занимает около недели. Однако если за этот период фурункул не вскрылся естественным образом, не стоит самостоятельно искусственно ускорять процесс, поскольку выдавливание гноя, как правило, сопровождается распространение инфекции в соседние зоны.
Врачебная помощь оказывается по трём направлениям:
- Общеукрепляющее лечение.
- Подавление активности микроорганизмов. В этом случае применяют антисептики и антибактериальные препараты в виде эмульсий и растворов (местная терапия) или в виде таблеток и уколов антибиотиков (при осложнениях) – например, полусинтетические пенициллины: клоксациллин, диклоксациллин, амоксиклав. При непереносимости пенициллинов назначают макролиды (азитромицин, эритромицин), а при повышенной устойчивости микроорганизма – цефалоспорины и хинолы последнего поколения.
- Хирургическое вмешательство. Его безопаснее производить в условиях стационара с применением местной анестезии. После разреза и удаления гноя и стержня, полость обрабатывают 5% йодом.
Атерома (жировик)
 Заболевание представляет собой доброкачественное шаровидное образование, возникающее в результате закупорки сальной железы. Характерно преимущественно для людей среднего возраста (от 25 до 50 лет). Поскольку закупоренная железа продолжает продуцировать секрет, «шишка» постоянно увеличивается в размерах, без лечения достигая размеров в несколько сантиметров. При отсутствии инфицирования жировик не болит, имеет чёткие границы с гладкой поверхностью и подвижен при пальпации. Для атеромы характерен увеличенный выводной проток в центре «шишки».
Заболевание представляет собой доброкачественное шаровидное образование, возникающее в результате закупорки сальной железы. Характерно преимущественно для людей среднего возраста (от 25 до 50 лет). Поскольку закупоренная железа продолжает продуцировать секрет, «шишка» постоянно увеличивается в размерах, без лечения достигая размеров в несколько сантиметров. При отсутствии инфицирования жировик не болит, имеет чёткие границы с гладкой поверхностью и подвижен при пальпации. Для атеромы характерен увеличенный выводной проток в центре «шишки».
Если киста начинает болеть (сильнее – при прикосновении), это свидетельствует о начале воспалительного процесса. Его признаками становятся повышение температуры, увеличение кровенаполнения, однако проще и безопаснее избавиться от жировика в доинфекционный период. Для удаления кисты проводят хирургическую операцию с применением:
- радиоволнового метода, при котором высокочастотные волны испаряют содержимое жировика, не обжигая окружающие ткани,
- лазерного прижигания,
- традиционного хирургического иссечения.
Все народные методы (в том числе, попытка выдавить кисту) расцениваются как небезопасные, вредящие здоровью.
Отёк ушной раковины
 Если опухло около уха с распространением отёка на ушную раковину, высока вероятность проявления перихондрита. При диагностировании следуют обращать внимание на свойственные этому заболеванию:
Если опухло около уха с распространением отёка на ушную раковину, высока вероятность проявления перихондрита. При диагностировании следуют обращать внимание на свойственные этому заболеванию:
- неприятные ощущения при прикосновении к ушной раковине,
- припухлость и отёчность, распространяющаяся на все области, кроме мочки,
- боль в ухе, вслед за которой возможно выделение гноя.
Перихондрит – это общее название для заболеваний, связанных с поражением надхрящницы, воспалением хрящей среднего уха. Возбудители – синегнойная палочка (чаще), стрептококк, стафилококк. Инфекция может проникать как снаружи через кожные покровы с нарушенной целостностью (первичная), так и изнутри, с током крови, перемещаясь от заражённых органов (вторичная). Травму могут нанести насекомые, домашние животные, низкие и высокие температуры, пирсинг и косметические операции. Риск возникновения перихондрита увеличивается при любых хронических заболеваниях и инфекционных процессах.
При двух разных формах заболевания – серозной и гнойной – симптоматика имеет свою специфику.
- При серозной форме:
- глянцевый блеск лоснящейся поверхности ушной раковины,
- сначала увеличивающаяся, а затем уменьшающаяся опухоль, переходящая в болезненное уплотнение,
- местное повышение температуры кожи.
-
 При гнойной форме:
При гнойной форме:
- отёчность неравномерная и бугристая, распространяющаяся на ту область раковины, где есть хрящевая ткань,
- при развитии процесса краснота приобретает синюшный оттенок,
- локализованная боль при пальпации трансформируется в разлитую, переходя на виски, затылок и шею,
- до 38 0С повышается температура тела.
С помощью диафаноскопии (просвечивания тканей) перихондрит сначала отличают от других болезней со схожими на ранних стадиях проявлениями (например, от рожистого воспаления). Затем при подтверждении диагноза переходят к системному лечению антибиотиками и противовоспалительными средствами. Причём в зависимости от возбудителя подбор средств будет различаться.
Так, например, синегнойная палочка подавляется тетрациклином эритромицином, окситетрациклина, стрептомицином, полимиксином и др., поскольку она нечувствительна к пенициллину.
При серозной форме проводят физиотерапевтические процедуры, которые противопоказаны при гнойной форме. В первом случае зачастую бывает достаточно консервативного лечения, во втором – медикаментозное лечение возможно только на ранних стадиях, а на следующих показано хирургическое вмешательство.
Источники: medscape.com, health.harvard.edu,
medicalnewstoday.com.
Ушной дерматит — это воспалительное заболевание кожи уха и области вокруг него. Оно встречается у людей всех возрастов и может приносить значительный дискомфорт. Помимо зуда и боли пациентов может беспокоить и косметический дефект, так как уши часто бывают на виду.
Ушной дерматит 8 фото с описанием
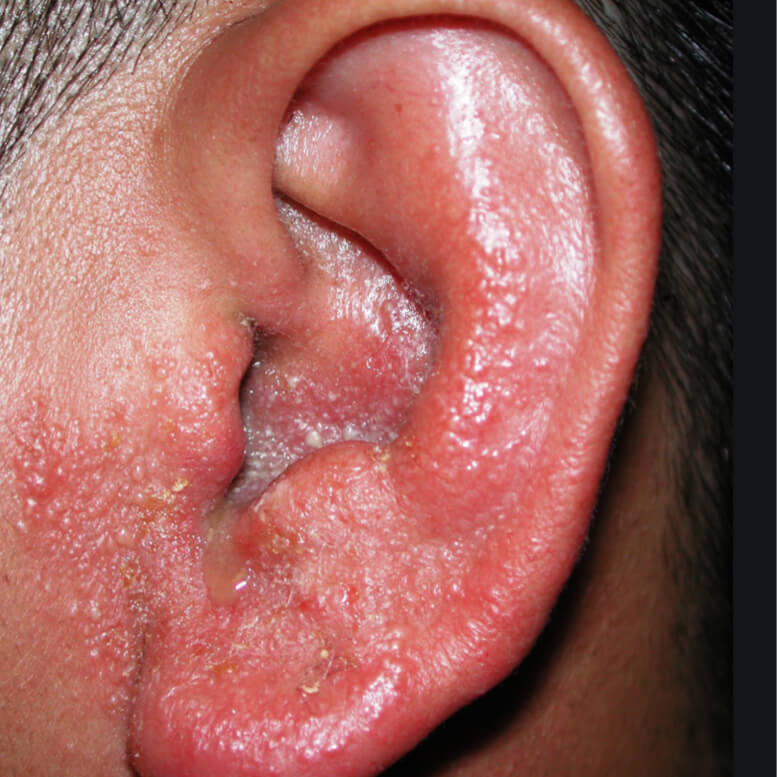
Аллергический контактный ушной дерматит
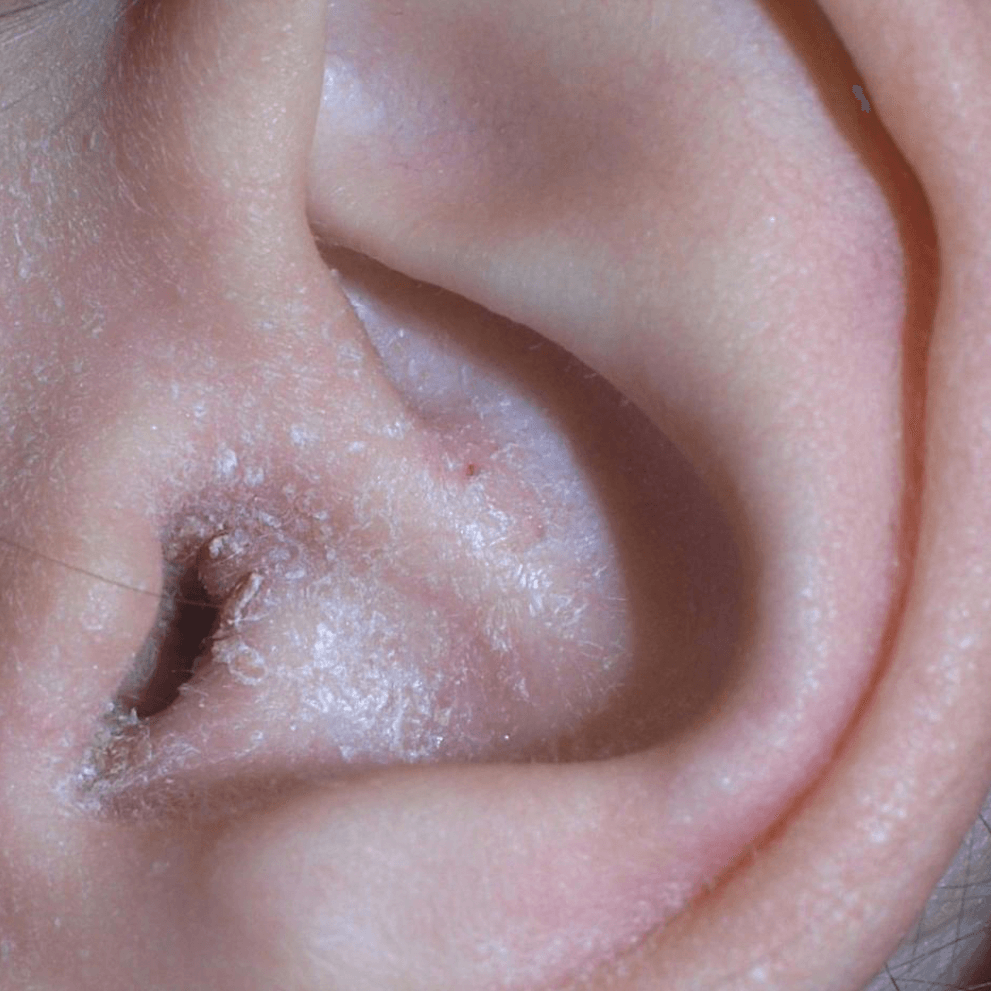
Атопический дерматит внутри уха
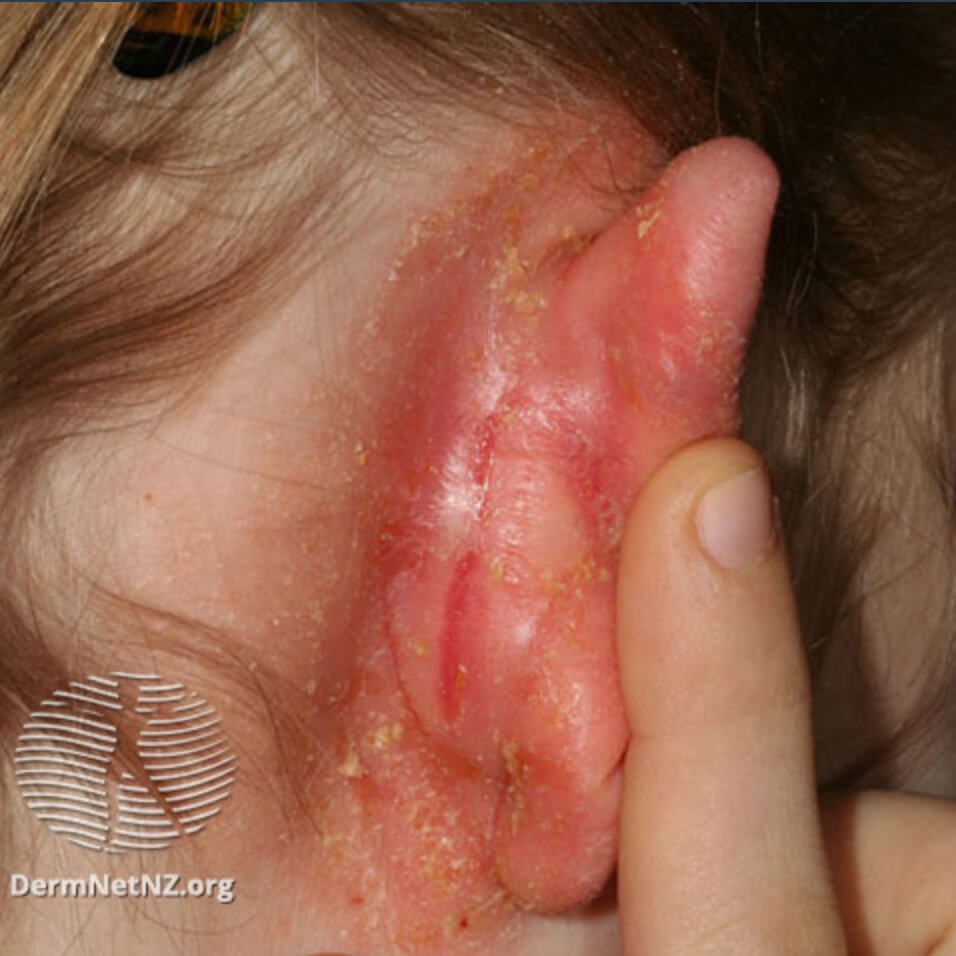
Атопический дерматит за ушной раковиной
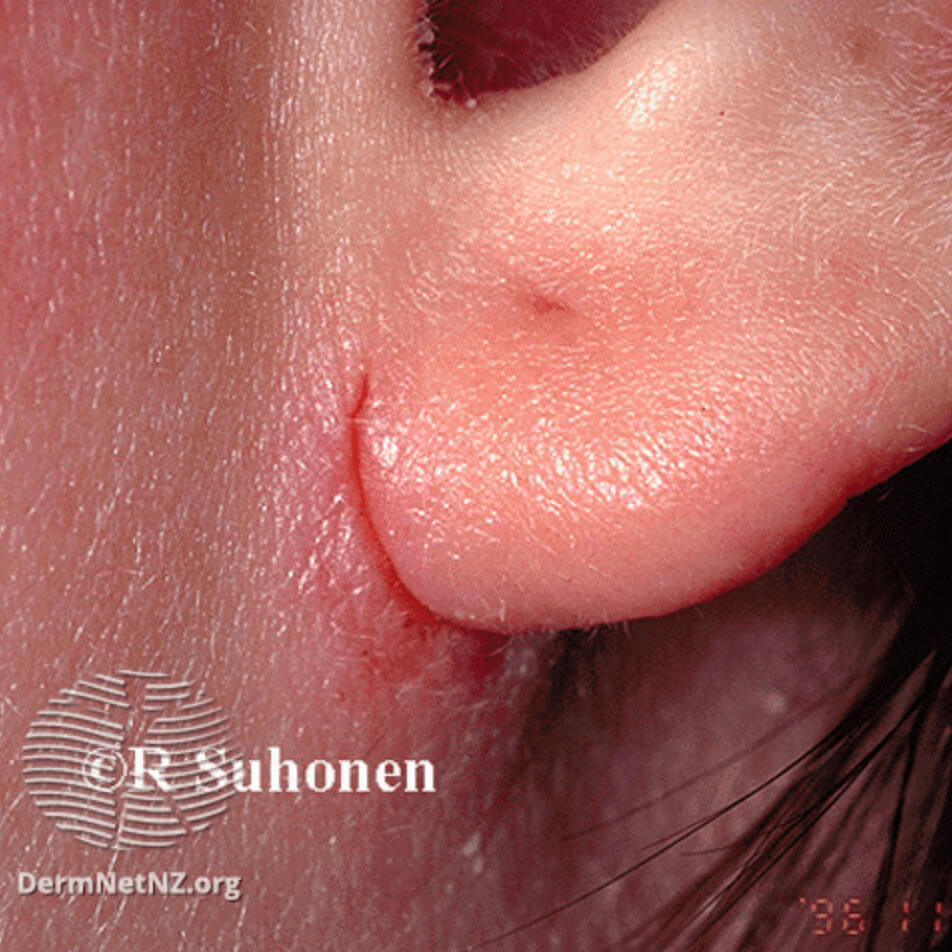
Атопический ушной дерматит
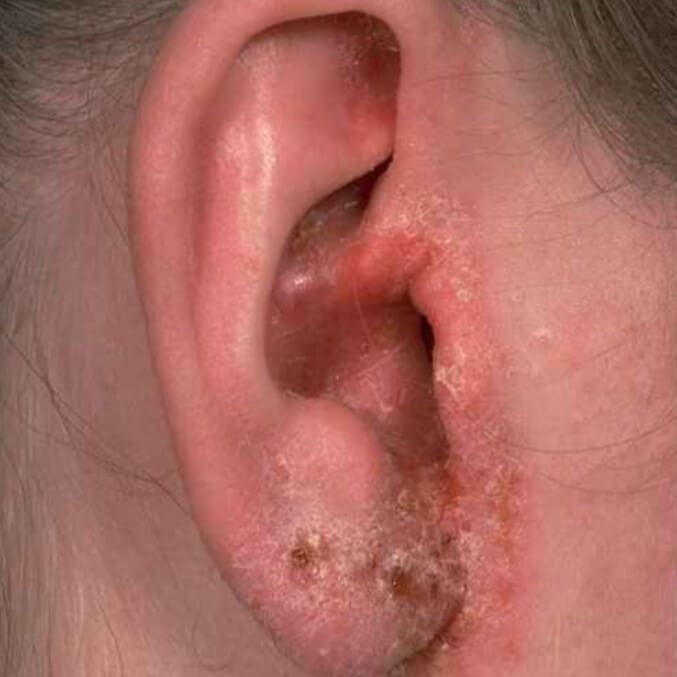
Контактный дерматит от пирсинга
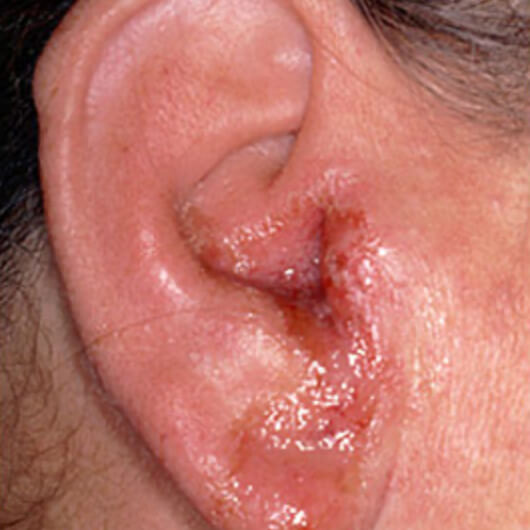
Наружный отит
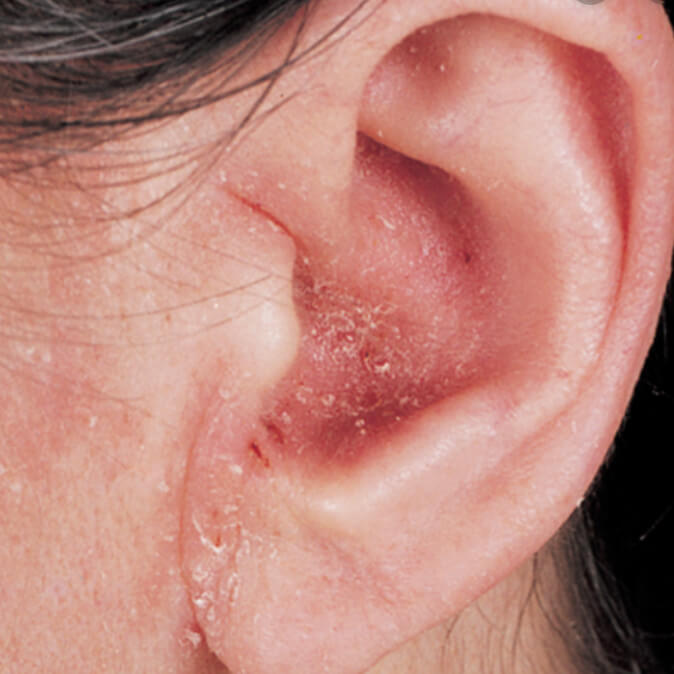
Себорейный дерматит внутри уха
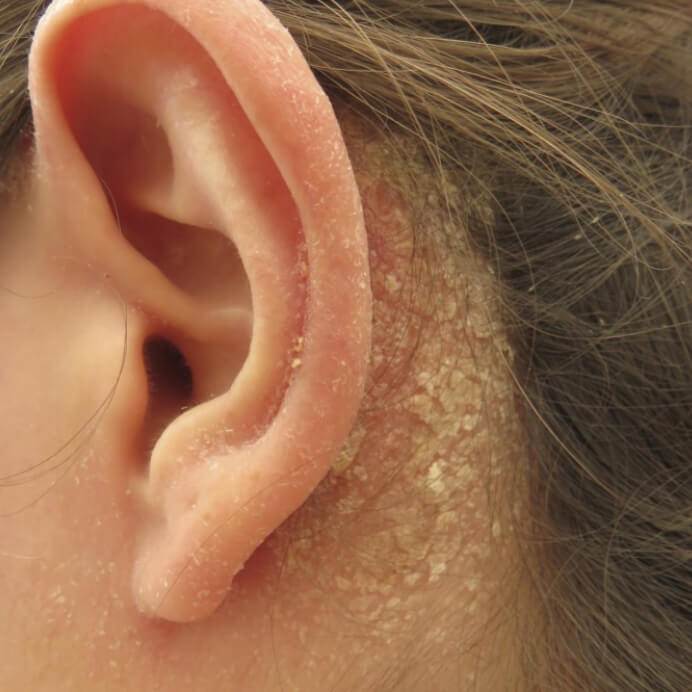
Себорейный ушной дерматит
Причины ушного дерматита
Существует несколько разных заболеваний, при которых может возникать дерматит ушной раковины или ушного прохода. У всех этих патологических процессов имеются свои провоцирующие факторы и триггерные условия.
- Атопическая экзема довольно часто локализуется в околоушной зоне. Если ушной дерматит появляется у ребенка, как правило, в его основе лежит атопический процесс. Заболевание вызывается наследственно обусловленными поломками в работе иммунной системы в сочетании с факторами внешней среды. Это приводит к нарушению защитного барьера эпидермиса, поэтому он становится уязвимым для инфекций и аллергии.
- Контактная реакция — это воспаление кожи в ответ на непосредственный контакт с раздражающим или аллергенным веществом.
- Себорейное поражение — состояние, связанное с неправильной работой сальных желез, которое часто вызывает ушной дерматит у грудничка.
- Наружный отит — бактериальный процесс, когда при длительном течении воспаления и плохом соблюдении правил гигиены присоединяется инфекция. Этот процесс бывает как острым, так и хроническим.
Основные провоцирующие факторы:
- Мыло, моющие средства, влажные салфетки,
- Пищевые аллергены, такие как соя, молоко, орехи, морепродукты, пшеница,
- Некоторые металлы: никель, хром,
- Парфюмированная уходовая косметика, мыло, духи,
- Грубые ткани, которые контактируют с телом: шерсть, синтетика,
- Антисептические продукты, дезинфектанты,
- Сигаретный дым
- Психо-эмоциональные стрессы,
- Сухость воздуха,
- Жаркий климат,
- Инфекциии.
Пирсинг в ушах
Сам по себе прокол уха не вызывает воспаление дермы, но экзема может развиться как осложнение от ношения сережек. Если присутствует отек и покраснение в месте прокола, особенно когда уши были проколоты недавно, или вы недавно начали носить новые украшения, следует думать о контактной аллергии, вызванной никелем в составе бижутерии. Также пирсинг — это нарушение целостности эпителия, поэтому есть вероятность развития бактериального воспаления в области прокола.
Симптомы ушного дерматита
Аурикулярная экзема вызывает симптомы, подобные проявлениям экземы на любой другой части тела. У пациентов могут быть:
- Сухая, шелушащаяся кожа вокруг наружного слухового прохода, на раковине и в околоушной области,
- Такие же изменения могут затрагивать и наружный проход слухового органа,
- Покраснение и отек уха и околоушной зоны,
- Зуд вокруг и внутри ушного канала,
- Прозрачные выделения из уха.
Часто эти изменения переходят и на область за ухом и поражают складку в месте присоединения уха к голове.
У большинства людей проявления экземы мягкие или умеренные. Но в некоторых случаях зуд бывает очень выражен, и тогда появляются также следующие симптомы:
- Кожа становится ярко-красной или темной,
- Появляется выраженный отек,
- Присутствуют области очень сухой и чувствительной кожи,
- Шелушащиеся участки приобретают огрубевший, кожистый вид,
- Воспаленная кожа мокнет, кровоточит и покрывается засыхающими желтоватыми корочками,
- Присоединяется инфекция наружного слухового прохода.
Инфекционные воспаления — особая группа заболеваний уха, которые требуют внимательного подхода к лечению, поэтому эти состояния нужно лечить под контролем врача. Инфекция может быть первичной, когда микроорганизмы поражают здоровое ухо, или вторичной, когда она развивается на фоне какого-то заболевания кожи. Часто наружный отит поражает пловцов. Вода в бассейне, попадая в ухо, вымывает защитную серу и провоцирует сухость.
Симптомы инфекционного наружного отита:
- Боль в ухе, которая может быть очень интенсивной,
- Зуд слухового прохода,
- Выделение жидкости или гноя из уха,
- Возможна некоторая степень легкого снижения слуха,
- Может повышаться температура.
При появлении этих проявлений нельзя заниматься самолечением, нужно, чтобы врач подобрал препараты.
Ушной дерматит у взрослого
Ушной дерматит часто встречается в старшем возрасте, и у взрослых, как правило, это контактная экзема или бактериальное воспаление. Контактнуюэкзему вызывают металлические ювелирные украшения, дужки очков, наушники, беруши, а также краска для волос, некоторые средства по уходу, парфюм, который иногда наносят на мочки ушей. Бактерии могут попасть в наружный слуховой проход при купании, плавании в бассейне и особенно в открытых водоемах, а также когда кожу внутри уха повреждают, например, при почесывании и при чистке ушей.
Ушной дерматит у ребенка
Ушной дерматит в форме себорейного и атопического (как показано на фото) — самые частые причины поражения кожи в области ушей у детей. Себорея затрагивает область за ушами, заушную складку и саму раковину. Появляется шелушение, накапливаются желтоватые жирные корки. Зуд выражен не сильно. При этом кожа головы также бывает значительно поражена. Иногда родители замечают связь патологии с погрешностями в диете. Лечение заключается в механическом удалении корок после размягчения миндальным маслом. Дети перерастают эту проблему, во взрослом возрасте уши поражаются намного реже.
Атопическая экзема проявляется интенсивным зудом с шелушением и мокнутием, и часто локализован в слуховом канале. Атопия часто бывает распространённой, когда экзема расположена у младенца на щеках, на шее, в кожных складках, и сочетается с бронхиальной астмой и сезонной аллергией на пыльцу.
Лечение ушного дерматита
В зависимости от исходной причины, лечение воспаления кожи вокруг уха может различаться. Однако в большинстве случаев оно начинается с общих домашних мер и изменений в режиме. Такой подход включает в себя:
- Обмывание ушей теплой (но не горячей) водой каждый вечер,
- Использование мягкого, гипоаллергенного увлажняющего средства сразу после водных процедур, чтобы «запереть» влагу и препятствовать обезвоживанию кожи,
- Устранение всех триггеров, которые контактируют с кожей. Так, состояние часто провоцируется металлическими сережками, в состав которых входит никель. Их нужно заменить на гипоаллергенные позолоченные или серебряные,
- Ношение шапки, закрывающей уши, в холодное время года, так как холод может послужить провоцирующим фактором для развития описанной патологии,
- Переход к использованию гипоаллергенных средств для ухода за кожей, не содержащих красители, отдушки, этиловый спирт и жесткие поверхностно-активные вещества,
В любом случае, прежде чем приступить к лечению любого поражения кожи в околоушной области, необходимо проконсультироваться с врачом. Только специалист может правильно поставить диагноз и подобрать нужное лечение, даже если терапию можно проводить домашними средствами.
Лечение ушного дерматита медикаментозными средствами
В некоторых случаях ушной дерматит не реагирует на такие способы, как смена режима и уход за кожей ушей, в таких случаях его необходимо лечить аптечными средствами.
Иногда приходится подбирать подходящее средство. Если назначенное первом лечение не показала ожидаемого эффекта, врач назначит альтернативный метод или новую комбинацию лекарств.
Лечение может включать в себя различные комбинации следующих средств:
- Стероидные гормоны в виде мазей наносятся на пораженные участки, которые зудят и мокнут. Часто ушной дерматит располагается в складке позади уха, в этом случае особенно показана мазь с глюкокортикоидом, и пациенты оставляют хорошие отзывы о ее эффективности. Препараты из этой группы снимают воспаление, устраняют зуд, отек, шелушение и другие симптомы. Если поражение кожи располагается внутри канала, стероиды применяются в виде капель.
- Антигистаминные средства — это препараты в таблетках, основное действие которых — противозудное.
- Противогрибковые средства эффективны при себорейном процессе, в развитии которого, как предполагают ученые, играет роль микроскопический грибок. Часто эти лекарства назначают одновременно с другими группами препаратов.
- Антибиотики показаны при бактериальном дерматите, или наружном отите.
- Негормональные мази и капли имеют различную направленность действия. Составы с увлажняющими добавками способствуют сохранению влаги в дерме и воздействуют на сухость и шелушение. Салициловая эмульсия отшелушивает и устраняет ороговевшие эпителиальные клетки. Экстракты трав и нафталанская нефть успокаивают и борются с воспалением. Натуральные масла (кокосовое, ши, миндальное) эффективно смягчают и «запирают» влагу. Оливковое масло, напротив, не рекомендовано, так как в исследованиях подтвердили, что оно нарушает барьерные функции эпителия.
Профилактика ушного дерматита
Правильная гигиена — залог здоровья кожного покрова ушей.
Эту часть тела необходимо аккуратно мыть с использованием воды и оптимально, мягкого увлажняющего моющего средства. Можно использовать ватный шарик, смоченный в воде, для чистки уха, но нельзя помещать его в наружный слуховой проход. Никогда нельзя пытаться промыть ушной канал — так можно повредить кожу.
После мытья полностью просушите уши. Очень важно удалить всю воду. Можно использовать фен для волос, настроив температуру, чтобы выдуваемый воздух был теплым, а не горячим.
Не чешите внутри уха! Категорически нельзя использовать спицы, шпильки для волос и спички. Это может привести не только к повреждению канала слухового органа и барабанной перепонки. Инородные предметы, особенно металлические, могут спровоцировать аллергическую реакцию и привести к контактному дерматиту.
Во время плавания используйте специальные беруши для бассейна. Препятствие к попаданию воды внутрь уха защитит как от экземы, так и от болезнетворных микроорганизмов, способных вызвать инфицирование. Беруши должны быть выполнены из гипоаллергенного материала, и лучше подбирать их индивидуально.
Нельзя пытаться удалить серу из наружного слухового прохода. Вода и размягчающие капли способны напротив, увеличить скорость появления серы и уплотнить отложения в ухе.
При правильном подходе к гигиене и соблюдении правил ухода можно предотвратить появление описанных проблем даже у людей, склонных к экземе и воспалительным состояниям покрова тела.
