Воспаление легких это тяжкий вред здоровью
Какой процент смертности от пневмонии? Обычно он достигает уровня 8–9%. Высокий риск летального исхода связан с тяжелым течением заболевания и несвоевременно оказанной медицинской помощи.
Причины воспаления легких
Воспаление легких возникает, когда их поражают определенные патогенные микроорганизмы. Чаще всего они проникают через дыхательные пути вместе с воздухом. Иногда возбудитель заболевания может переместиться из других очагов воспаления в организме.
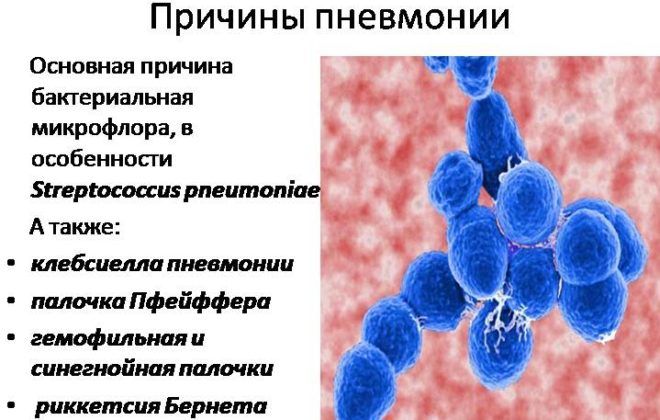
Самыми распространенными возбудителями пневмонии называют следующие бактерии:
- стрептококк;
- золотистый стафилококк;
- легионелла;
- гемофильная палочка.
Часто пневмония развивается как осложнение после перенесенного гриппа или оспы. В данном случае легкие поражают грибы.
Классификация пневмоний
Существует несколько классификаций пневмоний по разным признакам.
Классификация в зависимости от характера попадания инфекции в дыхательную систему
Воспаление легких может быть:
- внебольничным. Заболевание развивается в домашних условиях, чаще всего протекает благоприятно;
- внутрибольничным. Пневмония развивается в условиях стационара, существует большая вероятность летального исхода;
- аспирационным. Заболевание развивается после попадания в дыхательные пути посторонних предметов.

Формы пневмонии
Существуют следующие формы пневмоний:
- односторонняя. Происходит поражение только одного легкого;
- двусторонняя. Воспаление происходит в обоих легких;
- очаговая. Поражается лишь небольшая часть легочной ткани;
- сегментарная. Воспаляется один или несколько сегментов легкого;
- долевая. Воспаляется целая доля легкого;
- тотальная. Самая тяжелая форма пневмонии, когда происходит поражение практически всей легочной ткани.
Особенности развития геморрагической пневмонии
Геморрагическая пневмония сопровождается появлением большого количества эритроцитов в бронхиальном секрете. Особенностью заболевания считается его молниеносное течение. Воспаление легких сопровождается выраженной дыхательной недостаточностью, кровохарканием, отеком легких.
Заболевание имеет как бактериальную, так и вирусную природу происхождения. Часто оно развивается как осложнение после перенесенной чумы, оспы, гриппа (вызванного вирусом А/Н1N1).
Почему люди умирают от пневмонии
Гибель от пневмонии распространенное явление. Смерть наступает очень быстро, иногда всего за 2 дня после развития заболевания. Это происходит из-за наступления тяжелых осложнений. Риск смерти при воспалении легких существенно снижается, если своевременно провести соответствующее лечение.
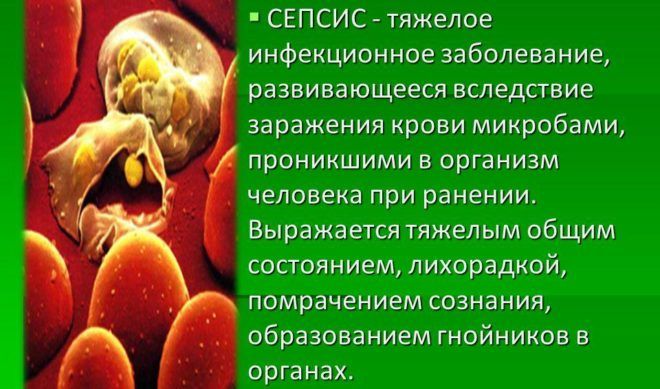
Сепсис
Смертельный исход пневмонии объясняется заражением крови. Болезнетворные микроорганизмы, поразившие легкие, проникают в кровоток и распространяются по всему организму. В результате у больного развивается септический шок, что и станет причиной неблагоприятного исхода. Несмотря на наличие большого количества антибиотиков последнего поколения, вероятность наступления сепсиса при воспалении легких довольно высока.
Инфекционно-токсический шок
Возникает, когда болезнетворные организмы в легких, выбрасывают в организм человека продукты своей жизнедеятельности. Они негативно сказываются на всех функционировании всех органов и систем, что приводит к следующим последствиям:
- критически снижаются показатели давления;
- нарушается деятельность сердца;
- останавливается фильтрация почек.

При развитии токсического шока из-за критического снижения давления нарушается кровообращение, останавливается дыхание и наступает клиническая смерть.
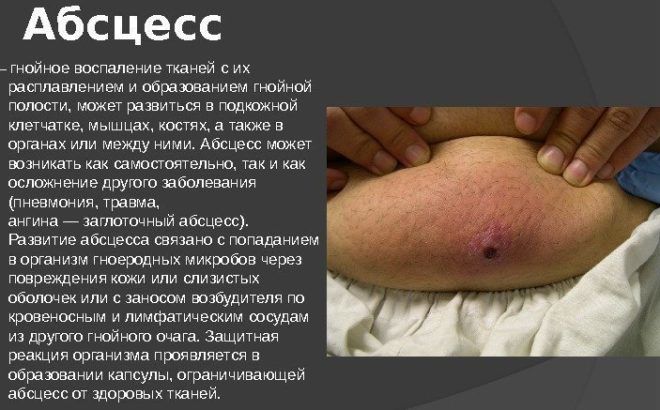
Абсцесс
Высокий уровень смертности от пневмонии объясняется развитием абсцесса. Он сопровождается образованием в легких ограниченных полостей, которые заполняются гноем. Характерный признак такого осложнения – выделение мокроты с неприятным запахом.
Лечение абсцесса может происходить хирургическим путем. Если своевременно не провести операцию, полости с гноем лопаются, и он распространяется по всей плевральной полости.
Дистресс-синдром
Смерть от пневмонии может наступить из-за резкого снижения уровня кислорода в крови и нарушением функционирования легких. На фоне таких негативных явлений развивается отек легочной ткани. Спасти больного можно только в том случае, если была своевременно выполнена искусственная вентиляция дыхания.

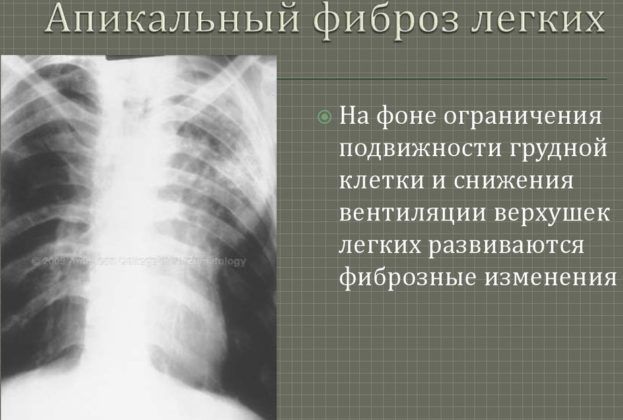
Фиброз
Смертельный исход пневмонии довольно распространен из-за развития фиброза. Он сопровождается замещением здоровой легочной ткани на соединительную. В таких условиях полноценное выполнение дыхательной функции невозможно. При развитии фиброза человек ощущает боль в груди, резкое ухудшение самочувствия.
Группы риска
 Риск смерти при пневмонии существенно выше у людей, достигших 60-летнего возраста. Это объясняется естественным износом всех органов и систем, которые неспособны эффективно противостоять негативному воздействию возбудителей заболевания. Около 15% случаев летального исхода при воспалении легких приходится на детей до 5 лет. Это объясняется несовершенностью их иммунной, дыхательной и прочих систем.
Риск смерти при пневмонии существенно выше у людей, достигших 60-летнего возраста. Это объясняется естественным износом всех органов и систем, которые неспособны эффективно противостоять негативному воздействию возбудителей заболевания. Около 15% случаев летального исхода при воспалении легких приходится на детей до 5 лет. Это объясняется несовершенностью их иммунной, дыхательной и прочих систем.
Молодые люди в возрасте 16–50 лет встречаются с пневмонией не так часто (5–10%). При этом риск летального исхода при таком заболевании не превышает 1–3%. Несмотря на данные показатели, молодые люди не должны пренебрегать обращением к врачу и своевременным лечением воспаления легких.
Какие люди чаще сталкиваются с осложнениями воспаления легких
В группе риска находятся люди, страдающие от следующих недугов:
- алкоголизм. Спиртные напитки нарушают работу всего организма, что делает его безоружным перед инфекциями;
- сердечные недуги – недостаточность, пороки, перенесенные инфаркты;
- сбои в работе дыхательной системы;
- сахарный диабет;
- иммунодефициты разной этиологии;
- выраженная почечная недостаточность;
- травматическое поражение грудной клетки.
Смерть от пневмонии чаще наступает у людей, которые по состоянию здоровья соблюдают постельный режим. Риск неблагоприятного исхода на фоне воспалительного заболевания выше у пациентов, проживающих в неблагоприятных условиях, имеющих вредные пристрастия.
Как предупредить развитие осложнений при пневмонии
Риск смерти при воспалении легких довольно высокий, несмотря на хорошо развитую медицину. Предупредить развитие опасных для жизни осложнений можно, если соблюдать следующие рекомендации:

Отказ от вредных привычек для предотвращения осложнений при пневмонии
- при появлении первых симптомов заболевания не стоит тянуть с обращением к врачу и сдачей необходимых анализов;
- не стоит пренебрегать рекомендациями специалистов относительно лечения;
- необходимо отказаться от всех вредных привычек – курения, злоупотреблением алкоголем и прочего;
- при наличии хронических заболеваний не нужно забывать об их лечении;
- на протяжении всего года необходимо закаливаться, заниматься физкультурой и постоянно двигаться;
- не следует пренебрегать рациональным питанием, что положительно сказывается на работе всех органов и систем;
- в холодное время года рекомендуется дополнительно принимать витаминно-минеральные комплексы;
- в период эпидемии гриппа рекомендуется не посещать мест большого скопления людей;
- следует постоянно гулять на свежем воздухе и регулярно делать проветривания.
Внимательное отношение к своему здоровью снизит вероятность гибели от пневмонии. Особенно это правило касается людей, находящихся в группе риска. При первых признаках респираторных заболеваний они должны обращаться к врачу, чтобы предупредить развитие тяжелых осложнений.
Видео по теме: Как не умереть от воспаления легких

Пневмония – это не всегда самостоятельная болезнь, иногда она выступает в качестве осложнения гриппа. Воспаление легких опасно для жизни, поэтому его нужно вовремя выявлять и лечить. Однако многие относятся к болезни несерьезно, так как считают, что они не в группе риска. Есть и те, кто думает, что справиться с пневмонией можно своими силами, не обращаясь к врачу. Но так ли это?
В РФ ее частота составляет 3,9 случаев на каждую 1000 взрослых людей, а в Европе от 2 до 15 случаев на 1000 человек. Женщины болеют реже, но умирают с такой же частотой, что и мужчины.
Пневмония может быть внебольничной и внутрибольничной (нозокомиальной). Отдельно рассматривают аспирационную пневмонию, которая развивается при попадании в легкие посторонних веществ, например, рвотных масс.
Тяжелую форму болезни всегда лечат в стационаре. Ее признаки:
Выраженная одышка с частотой дыхания более 30 в минуту.
Учащенное биение сердца (тахикардия).
Внезапная гипотония (менее 90/60 мм. рт. ст.).
Лихорадка.
Миф 1. Пневмония – неопасная болезнь
Не всем известно, что в начале прошлого века от пневмонии умирали 85% заболевших. С момента открытия антибиотиков ситуация изменилась, но считать болезнь неопасной – глубокое заблуждение.
Главный пульмонолог РФ, академик РАН А. Г. Чучалин причисляет воспаление легких к списку самых смертоносных инфекций в мире. ВОЗ утверждает, что она занимает 4 место среди причин смертности. Даже легкая пневмония приводит к гибели 5% пациентов, а при осложненной пневмонии погибает уж 25-50%! При этом смертность продолжает расти, виной чему становится резистентность бактерий к антибактериальным препаратам. Сейчас этот показатель увеличился еще на 9%.
Вовремя диагностированное воспаление в 80% случаев может быть пролечено дома, но лишь при строгом соблюдении всех врачебных рекомендаций. Однако каждый 5-ый заболевший попадет в стационар. Чаще всего это пожилые люди, с хроническими патологиями, которые значительно ухудшают прогноз. В этом плане особенно опасен сахарный диабет, поражение почек и печени, ХОБЛ, сердечно-сосудистые заболевания, алкоголизм.
Миф 2. Пневмония – это болезнь стариков и детей
На самом деле, люди старше 65 лет входят в группу риска (80/1000 случаев). Сюда же относятся дети (10-12/1000 случаев). Однако любой молодой и взрослый человек может заболеть пневмонией в любой момент, и исключать тяжелое течение болезни нельзя.
В группу риска входит практически все трудоспособное население. Это утверждение особенно справедливо в отношении лиц, ведущих сидячий образ жизни, часто испытывающих стресс, вынужденных работать в больших коллективах, в замкнутом пространстве.
Миф 3. Пневмония всегда лечится антибиотиками
Антибиотики эффективны, если болезнь вызвана бактериями. Чаще всего это на самом деле так, но нельзя забывать о вирусной (5-15% случаев) и грибковой пневмонии.
Главным виновником пневмонии является пневмококк (Streptococcus pneumoniae). Он высеивается в мокроте каждого 3 пациента, а у детей младше 5 лет – у 70-90% заболевших.
Около 10-20% случаев пневмонии вызваны бактериями Mycoplasma pneumoniae и Chlamydophila pneumoniae.
В 5% случаев возбудителями болезни становятся легионеллы. Эти микробы обитают в кондиционерах, которые не чистились долгое время.
Кроме того, спровоцировать воспаление легочной ткани может следующая патогенная флора: золотистый стафилококк, клебсиеллы, синегнойная палочка и пр.
Антибиотики при пневмонии действительно используют, но для каждого пациента составляют индивидуальную терапевтическую схему.
Миф 4. Температура – обязательный симптом пневмонии
Этот миф относится к наиболее опасным. Отсутствие температуры – самая частая причина постановки неверного диагноза, либо запоздалого выявления болезни. Подобная ситуация наблюдается в 30% случаев. В итоге у пациента развиваются тяжелые осложнения.
Скрытая бессимптомная пневмония часто поражает людей пожилого возраста, скрываясь некоторое время под маской других хронических болезней.
Пневмония может протекать без температуры. При этом она сопровождается такими симптомами, как: слабость, одышка, кашель, усиленное потоотделение.
Появление необычных реакций со стороны организма – это повод для обращения к специалисту.
Миф 5. При пневмонии всегда есть кашель

У детей кашель может отсутствовать, что связано с приемом противокашлевых препаратов и слабым иммунитетом. Родители не должны давать ребенку никаких лекарств от кашля, если они не рекомендованы врачом. Хотя не исключено, что кашлевой рефлекс может отсутствовать даже если больной не получал какие-либо таблетки.
Симптомы, которые должны настораживать:
Одышка.
Боль в груди, которая усиливается при повороте тела и при попытке сделать глубокий вдох.
Повышенная утомляемость, слабость.
Бледность кожных покровов на фоне яркого румянца на щеках.
Ребенка нужно немедленно показать врачу в следующих случаях:
Вдох сопровождается свистом.
Носогубный треугольник стал синего цвета.
Без видимых причин усиливается сонливость, плаксивость и раздражительность.
Кожа теряет упругость.
Миф 6. При пневмонии нужно греть грудь
Прогревание грудной клетки противопоказано. Нельзя ходить в баню и сауну, запрещено ставить банки или горчичники. Любая из этих процедур может привести к прогрессированию болезни и вовлечению в воспаление здоровой ткани легкого.
Миф 7. Вакцины от пневмонии не существует
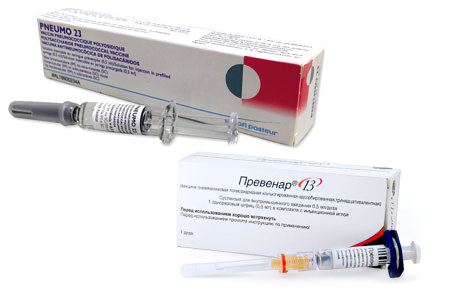
Прививка от пневмонии существует – это пневмококковая вакцина. На сегодняшний день именно она является самым эффективным методом профилактики бактериальной пневмонии. Совсем недавно в российской армии от пневмонии страдало до 40% призывников. После разработки и внедрения в практику вакцины, заболеваемость снизилась в 3 раза. Также, благодаря прививочной компании, сократилось число детей младше 5 лет, заболевших внебольничной пневмонией.
Вакцины, которые прошли регистрацию в РФ:
Превенар (Америка). Ее ставят детям старше 3 месяцев.
Пневмо 23 (Франция). Можно использовать для вакцинации детей старше 2 лет.
Помимо постановки прививки от пневмонии, важно защититься от гриппа, так как воспаление легких часто развивается именно на фоне этого заболевания, выступая в качестве осложнения. По статистике, от пневмонии, вызванной гриппом, погибает не более 12% привившихся, но заболевших людей.
Обязательно должны вакцинироваться лица, страдающие хроническими заболеваниями.
Вывод
Для постановки диагноза «пневмония» необходимо пройти обследование. В первую очередь – это рентген легких.
Не стоит отказываться от вакцинации (от пневмонии и гриппа). Обязательно прививают детей и пожилых людей.
Пневмония не проходит самостоятельно. Она может стать причиной летального исхода, поэтому нужно обращаться к врачу при появлении первых признаков болезни.
Самостоятельное лечение пневмонии опасно. Терапией и подбором препаратов должны заниматься доктора.
Пневмония – воспалительное заболевание лёгких, которое возникает под воздействием различных возбудителей. Тяжелая пневмония развивается, когда воспаление лёгких вызывают бактериально-бактериальные, бактериально-вирусные и бактериально-микозные ассоциации микроорганизмов. Лечение тяжёлой пневмонии у взрослых требует особых подходов. Пациентов с тяжёлым воспалением лёгких госпитализируют в отделение реанимации и интенсивной терапии Юсуповской больницы.
В палаты централизовано подаётся кислород. Врачи-реаниматологи постоянно наблюдают за функционированием дыхательной и сердечно-сосудистой системы с помощью кардиомониторов, определяют уровень кислорода в крови. Всем пациентам проводят кислородотерапию. Пациентам с выраженной дыхательной недостаточностью выполняют искусственную вентиляцию лёгких с помощью стационарных и переносных аппаратов.
В Юсуповской больнице работают кандидаты и доктора медицинских наук, врачи высшей категории.
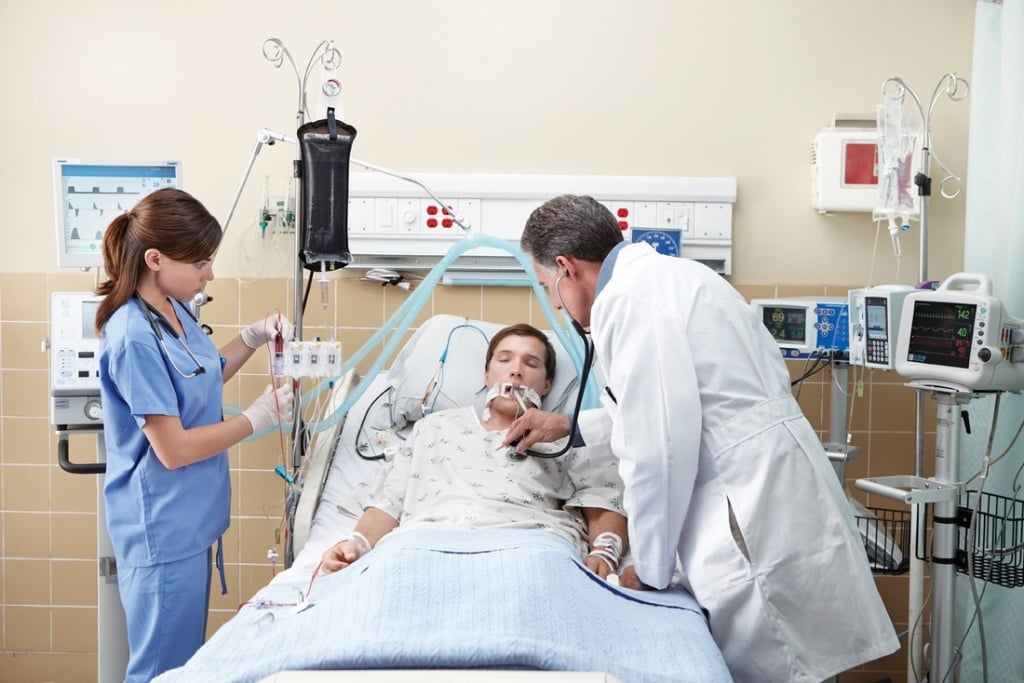
Критерии тяжести течения пневмонии
Объективная оценка тяжести состояния пациента необходима для принятия решения о тактике ведения больного, его транспортировке, оптимальном месте проведения комплексной терапии. Различают 3 степени тяжести течения пневмонии. Лёгкое течение характеризуется невыраженными симптомами интоксикации, повышением температуры тела до невысоких цифр, отсутствием дыхательной недостаточности, нарушения гемодинамики и сопутствующей патологии. На рентгенограммах определяется легочная инфильтрация в пределах одного сегмента, в общем анализе крови отмечается увеличение количества лейкоцитов до 9,0-10,0 ×109/л.
Для средней степени тяжести течения воспаления лёгких характерны следующие признаки:
- повышение температуры тела до 38°С;
- умеренно выраженные симптомы интоксикации;
- наличие легочного инфильтрата в пределах 1-2 сегментов;
- частота дыхательных движений до 22 в минуту;
- увеличение частоты сердечных сокращений до 100 ударов в минуту;
- отсутствие осложнений.
Пневмония тяжелого течения проявляется выраженными симптомами интоксикации, тяжёлым общим состоянием пациента. Температура тела повышается до 38,0°С, имеют место признаки дыхательной недостаточности II- III степени. Отмечаются нарушения гемодинамики: артериальное давление ниже 90/60 мм рт. ст., частота сердечных сокращений более 100 уд/мин. У пациентов развивается септический шок, возникает потребность в применении вазопрессоров.
В клиническом анализе крови определяется снижение количества лейкоцитов менее 4,0 ×109 /л или лейкоцитоз 20,0 ×109/л с количеством незрелых нейтрофилов более 10%. На рентгенограммах видна многодолевая двусторонняя пневмоническая инфильтрация. Патологический процесс быстро прогрессирует – зона инфильтрации за 48 часов наблюдения увеличивается на 50%.
Развиваются следующие осложнения пневмонии: абсцессы, экссудативный плеврит, синдром диссеминированного внутрисосудистого свёртывания, сепсис, недостаточность других органов и систем. У пациентов нарушается сознание, происходит обострение сопутствующих заболеваний.
Причины тяжёлой пневмонии
Большинство тяжёлых пневмоний вызывает пневмококк и гемофильная палочка. Тяжёлое воспаление лёгких развивается при инфицировании дыхательных путей легионеллами, золотистым стафилококком, грамотрицательными бактериями, клебсиеллой. В зимнее время преобладают тяжёлые вирусные пневмонии. Довольно часто тяжело протекает воспаление лёгких, вызванное микоплазмами и хламидиями. Особое значение в происхождении тяжёлых пневмоний отводится устойчивым к антибиотикам штаммам бактерий.
Факторами риска для развития устойчивости пневмококков к антибиотикам являются:
- возраст пациентов менее 7 лет и более 60 лет;
- предшествующая антибиотикотерапия,
- наличие сопутствующих заболеваний;
- пребывание в домах ухода.
Более устойчивой к действию антибиотиков является синегнойная палочка.
Лечение тяжёлой пневмонии
Неадекватный выбор антибиотиков является независимым фактором риска неблагоприятного исхода тяжелых пневмоний. Врачи Юсуповской больницы для лечения тяжёлого воспаления лёгких применяют антибактериальные препараты, соответствующие следующим требованиям:
- широкий спектр противомикробной активности;
- способность вызывать гибель микроорганизмов;
- устойчивость к β-лактамазам;
- невысокий уровень невосприимчивости микроорганизмов;
- простота дозирования и применения;
- хорошее проникновение в легочную ткань;
- поддержание бактерицидных концентраций в течение всего интервала между введениями;
- хорошая переносимость;
- отсутствие токсичности.
Для лечения тяжёлой пневмонии применяют следующие антибиотики первого ряда: цефепим, клион или линкомицин, ванкомицин или рифампицин. В качестве альтернативных препаратов используют тикарциллин клавуланат или пиперациллин тазобактам. Препаратами резерва являются имипенем, фторхинолоны, меропенем.
Лечение острой дыхательной недостаточности, являющейся осложнением тяжёлой пневмонии, проводят в отделении реанимации и интенсивной терапии. При декомпенсированной форме дыхательной недостаточности кислород увлажняют и подают через носовые катетеры. В случае выраженной обструкции дыхательных путей, ателектазе лёгких пациентам выполняют лечебную бронхоскопию.
Клиническими показаниями к переводу пациентов с тяжёлой пневмонией на искусственную вентиляцию лёгких являются:
- возбуждение или потеря сознания;
- изменение величины зрачков;
- нарастающий цианоз;
- выраженная одышка (более 35 дыханий в минуту);
- активное участие в дыхании вспомогательной мускулатуры со сниженной вентиляцией.
Одна из сложных проблем является вентиляция пациента с асимметричным поражением лёгких. Для уменьшения риска развития баротравмы врачи Юсуповской больницы используют алмитрин. Периодически пациенту придают положения на здоровом боку.
При развитии у пациентов с тяжёлой пневмонией инфекционно-токсического шока врачи отделения реанимации и интенсивной терапии вводят назначают инфузии инотропных препаратов (допамина, добутамина, норадреналина или их комбинации), преднизолона или других кортикостероидов), проводят коррекцию метаболического ацидоза (сдвига кислотно-щелочного равновесия в кислую сторону).
Для предотвращения массивного распада микроорганизмов, высвобождения эндотоксинов и усугубления шока в начальном периоде лечения ограничивают антибиотики. При наличии сепсиса проводят антибактериальную терапию клавоцином, цефалоспоринами III—IV поколений в сочетании с аминогликозидами, имипенемом или меропенемом.
Наряду с синтетическими коллоидами вводят внутривенно капельно 25% раствор альбумина. Гепарином или низкомолекулярными гепаринами проводят коррекцию микроциркуляторных нарушений. Для подавления действия протеолитических ферментов внутривенно капельно вводят трасилол или контрикал. Повышает сократительную способность миокарда 0,05% раствор строфантина, допамин.
Позвоните по телефону Юсуповской больницы и вас запишут на прием к терапевту. Пациентов с тяжёлой пневмонией госпитализируют в отделение реанимации и интенсивной терапии круглосуточно 7 дней в неделю. Врачи-реаниматологи Юсуповской больницы применяют инновационные схемы лечения, используют новые наиболее эффективные препараты и методики лечения.
