Воспаление легких отек легких

Содержание:
Отек легких – это патологическое состояние, при котором происходит резкое нарушение газообмена в легких и развивается гипоксия – недостаток кислорода в органах и тканях. Легкие отекают из-за резкого повышения давления в кровеносных сосудах, недостаточного количества белка или невозможности удерживать воду в жидкой части крови, которая не содержит клеток – плазме.
Термин «отек легких» используется для обозначения целой группы симптомов, которые наблюдаются при скоплении жидкости в легких за пределами кровеносных сосудов. Альвеола – это структурная единица легкого, которая имеет форму крошечного мешочка с тонкими стенками, оплетенного сетью мелких капилляров. Здесь постоянно происходит процесс газообмена – кислород поглощается кровью, выделяется углекислота, которую потом человек выдыхает наружу. Внутренняя поверхность легких устроена таким образом, что газообмен происходит очень быстро, этому способствуют и тонкие стенки каждой из альвеол. Но из-за строения легких происходит также и быстрое накопление жидкости, если произошло повреждение альвеол или по другим причинам. По сути, отек легких – это заполнение альвеол жидкостью из кровеносного русла вместо воздуха.
Виды отеков легких
Патологию принято разделять на два вида, в зависимости от причин, ее вызвавших:
- развивающийся вследствие воздействия токсинов, которые повреждают целостность стенок сосудов альвеол, что приводит к попаданию жидкости из капилляров в легкие – мембранозный отек;
- развивающийся вследствие болезней, при которых происходит увеличение гидростатического внутреннего сосудистого давления, при этом плазма выходит сначала в легкие, потом в альвеолы – гидростатический отек.
Причины отека легких
Легкие отекает не сами по себе, к этому приводят серьезные заболевания, а отек – следствие их. Основные причины это:
- воспаление легких (пневмония);
- сепсис;
- побочные эффекты приема некоторых лекарств (передозировка Фентанила, Апрессина);
- радиоактивное загрязнение;
- наркомания;
- тяжелые сердечно-сосудистые заболевания (при застое крови и левожелудочковой недостаточности — инфаркты, пороки сердца);
- хронические болезни легких (бронхиальная астма и эмфизема легких);
- ТЭЛА (тромбоэмболия легочной артерии, предрасположенность к образованию тромбов, например, при диагностировании варикозного расширения вен и гипертонической болезни);
- заболевания, при которых наблюдается снижение количества белка в крови (цирроз печени, болезни почек, сопровождающиеся нефротическим синдромом);
- внутривенные капельницы большого объема;
- травмы мозга (кровоизлияние в мозг).
Когда необходима помощь врача?
Врачебная помощь нужна в любом случае, при обнаружении первых признаков отека, независимо от того, какие причины его вызвали. В подавляющем большинстве случаев необходима срочная госпитализация.
Если у больного диагностируются заболевания сердечно-сосудистой системы и наблюдается хронический и длительный отек легких по причине сердечной недостаточности, необходимо постоянно наблюдаться у лечащего врача, выполнять все его рекомендации и регулярно проходить диагностические и лабораторные исследования.
По поводу хронического отека легких необходимо постоянное наблюдение у специалистов:
- по внутренним болезням (терапевт);
- по сердечно-сосудистым заболеваниям (кардиолог);
- по легочным заболеваниям (пульмонолог).
Симптомы отека легких
Отек легких имеет очень характерную симптоматику, которая появляется внезапно. Развитие отека происходит очень быстро, и клиническая картина подразделяется на этапы, в зависимости от того, как быстро начальная стадия переходит в альвеолярную.
Патология делится на периоды, которые выделяются в формы болезни, в зависимости от скорости ее развития:
Острая форма, при которой признаки отека альвеол наступают в среднем через два-три-четыре часа после появления первых признаков интерстициального отека. Для острой формы характерны следующие заболевания:
- Пороки митрального клапана. У больного развивается отек легких после сильного волнения или физической нагрузки.
- Инфаркт миокарда.
Подострая форма, при которой симптоматика развивается в течение четырех-двенадцати часов. Отеку подвержены больные, у которых диагностированы:
- острая печеночная недостаточность;
- почечная недостаточность;
- врожденные пороки сердца;
- пороки развития магистральных сосудов;
- поражения паренхимы легких (токсической или инфекционной природы).
Затяжная форма, для которой характерно длительное развитие симптомов в течение суток и более. Возникает у больных, имеющих в анамнезе:
- Хроническую почечную недостаточность.
- Болезни легких (хроническая форма);
- Системные заболевания соединительной ткани (например, склеродермия, васкулит).
Молниеносная форма, при которой после первого появления симптоматики через пару минут наступает смерть:
- при анафилактическом шоке;
- обширном инфаркте миокарда.
Важно! Отек легких у хронических больных обычно развивается в ночной период, так как горизонтальное положение тела в течение длительного периода времени – провоцирующий фактор. В случае тромбоэмболии легочной артерии отек может развиться в любое время суток.
Основные признаки:
- сильная одышка, даже если больной не двигается;
- частое, поверхностное и шумное с клокотом дыхание;
- мучительное удушье, которое усиливается в положении лежа на спине;
- интенсивная сжимающая боль в груди;
- учащенное сердцебиение (тахикардия);
- мучительный и очень громкий хриплый кашель;
- появление пенистой мокроты розового оттенка;
- бледность кожи или ее посинение (цианоз);
- обильный липкий пот;
- сильное возбуждение;
- страх смерти;
- спутанность сознания и галлюцинации;
- кома.
Диагностика
Диагностические мероприятия определяются в зависимости от состояния больного.
Внешний осмотр. Если больной находится в сознании, и может отвечать на вопросы адекватно, врач должен заняться сбором анамнеза. Необходим подробный расспрос для того, чтобы получить возможность установить причину развития отека.
В случае потери сознания врач обращает внимание на цвет кожного покрова, состояние пульсирующих вен шеи, дыхание, сердцебиение, наличие пота. Проводится перкуссия (простукивание) грудной клетки и аускультация (выслушивание при помощи фонендоскопа). Врач измеряет артериальное давление.
Лабораторные методы. Проводится общий анализ крови, биохимический анализ крови.
Инструментальные методы. При необходимости назначается пульсоксиметрия (определение степени насыщения крови кислородом), определение значений центрального венозного давления с помощью флеботонометра Вальдмана, электрокардиография (ЭКГ), эхокардиография (УЗИ сердца), рентгенография органов грудной клетки.
Лечение отека легких
Отек легких – это очень серьезная патология, которая требует немедленной квалифицированной врачебной помощи. При несвоевременно принятых мерах наступает смерть, потому при первых же симптомах нужно вызвать «скорую помощь».
Процесс транспортировки в лечебное учреждение требует соблюдения обязательных мероприятий. Врачи «скорой помощи» проводят комплекс лечебных мероприятий до прибытия в больницу, исходя их состояния конкретного больного:
- пациент должен находиться в полу сидячем состоянии;
- проводится оксигенотерапия (кислородная маска), интубация трахеи (по показаниям), искусственная вентиляция легких;
- больному дают нитроглицерин под язык;
- делается морфин внутривенно, если есть сильная боль;
- диуретик внутривенно.
Больничные лечебные мероприятия
Проводятся в отделении реанимации и интенсивной терапии.
Обязателен постоянный контроль состояния больного: пульс, артериальное давление и дыхание.
Медикаментозная терапия. Применяются специальные медикаменты, которые вводят чаще всего через катетер. Наиболее часто используются: препараты для уменьшения пены в легких, при высоком артериальном давлении и появлении характерной для ишемии миокарда симптоматики – нитраты, с целью выведения избыточной жидкости из тканей – мочегонные средства, при низком артериальном давлении – средства, которые активизируют сокращения миокарда, при сильном болевом синдроме – наркотические анальгетики, при развитии тромбоэмболии легочной артерии – антикоагулянты, при брадикардии – средства, активирующие сердцебиение, при спазме бронхов – стероидные гормоны, при присоединенных инфекциях – антибактериальные препараты широкого спектра действия, при низком содержании белка в крови (гипопротеинемии) – плазма.
Профилактические меры
Профилактические мероприятия — это диагностика и своевременное адекватное лечение заболеваний, которые способны спровоцировать отек легких.
Для этого необходимо: проводить долгосрочную профилактику сердечно-сосудистых заболеваний, избегать длительного и бесконтрольного приема медикаментов, выполнять предписания врача, вести здоровый образ жизни и исключить вредные привычки.
Существуют факторы, которые невозможно предупредить, это состояния, связанные с генерализованной инфекцией или тяжелой травмой.

Редактор
Наталья Лебедева
Врач-пульмонолог
Отёк легких – это острое состояние, которое характеризуется выходом жидкой части крови из сосудистого русла, сначала в межуточную ткань, а затем и в альвеолы легких, что в последствии приводит к нарушению вентиляционной и дыхательной функций.
Появление жидкости в легких является самым грозным и опасным осложнением пневмонии, особенно это касается пожилых людей. По разным данным процент встречаемости отека легких, как осложнения, составляет: 0,3 -1%. Такой маленький показатель связан с развитием медицины (выявлением заболеваний на ранней стадии, качественное лечение).
Этиология
Речь идет об отеке легких как осложнении пневмонии, следовательно, причиной его развития и является воспаление легких. Но, не у всех больных пневмонией развивается отек легких. Это связано с факторами, которые способствуют ухудшению течения заболевания и развитию осложнений. К таковым факторам относят:
- позднее обращение за медицинской помощью;
- длительная ингаляция чистым (100%) кислородом;
- проникающее ранение грудной клетки (посттравматическая пневмония);
- профессиональные заболевания легких;
- общее переохлаждение;
- вредные привычки (курение, токсикомания);
- аспирация содержимого носоглотки или рвотных масс;
- наличие злокачественных новообразований;
- острые и хронические заболевания (особенно сердца и легких);
- аллергическая реакция;
- шок, сепсис, ДВС (диссеминированное внутрисосудистое свертывание);
- переливание крови;
- эмболия ветвей легочных артерий;
- ожоговая болезнь.
У беременных женщин отек легких развивается на фоне эклампсии в следствии гормональных нарушений.

Выше перечислено огромное количество причин развития отека, но самая частая из них, это несвоевременное обращение за медицинской помощью.
Важно! Своевременное обращение к врачу предотвращает возникновение отека легких.
Причины
В развитии отека легких выделяют две стадии:
1. Интерстициальный отек легких (сердечная астма)
Все начинается с повреждения альвеолокапилярной мембраны. Нарушается ее барьерная функция и повышается проницаемость. Одновременно с этим, в ответ на повреждение, выбрасывается большое количество медиаторов воспаления (интерлейкины, ФНО, простогландины и другие), активируется система свертывания крови (тромбоциты, фибрин). Выброс медиаторов способствует еще большей проницаемости сосудов легких и угнетению защитного механизма “гипоксической вазоконстрикции”. Все это приводит к пропотеванию жидкой части крови в интерстиций легких.
2. Альвеолярный отек легких
Вместе с факторами воспаления активируется и иммунная система (комплемент, нейтрофилы, макрофаги), все они приводят к разрушению альвеолоцитов и проникновению жидкости в полость альвеол. Вместе с плазмой, через расширенные поры в сосудах, из крови выходят и белки (альбумины, глобулины), что приводит к повышению онкотического давления в интерстицеальном пространстве легких и снижению в крови. Экссудация жидкости в альвеолы и разрушение альвеолоцитов приводит к повреждению сурфактанта и утрате способности его синтезировать.
Отсутствие сурфактанта ведет к слипанию альвеол и образованию ателектазов легких. В других случаях происходит смешивание альвеолярного воздуха с транссудатом и образования пены. В любом случае, все эти процессы способствуют развитию острой дыхательной недостаточности.
Гипоксия органов и тканей, вызванная выключением из дыхания части альвеол, активирует реакции адаптации (тахикардия, тахипноэ). Это приводит к повышению давления в правых отделах сердца и еще большей экссудации жидкости в легкие (порочный круг).
Клиническая картина

Отек легких – это острое состояние, которое развивается в первые 12-24 часов (реже 1-2 часа или 2-3 сутки). Основные проявления болезни: ярко выраженная одышка, гипоксия, признаки инфильтрации на рентгенограмме, снижение артериального давления.
Все эти симптомы появляются сначала заболевания и неуклонно прогрессируют с его развитием. На стадии интерстициального отека состояние пациента тяжелое или средней тяжести. На данном этапе наблюдаются приступы сердечной астмы, для которых характерно:
- сильно выраженная одышка, вплоть до удушья;
- кашель;
- побледнение и цианоз кожных покровов;
- похолодание кожи и появление холодного пота;
- участие вспомогательных мышц в акте дыхания;
- тахипноэ 40-60 в минуту;
- тахикардия 120-200 в минуту;
- повышение артериального давления;
- чумное тяжелое дыхание (стридорозное), которое выслушивается без фонендоскопа;
- при аускультации слышны сухие свистящие хрипы.
Как правило, приступ застает больного в ночное или раннее утреннее время. Пациент обеспокоен, мечется в поисках удобного положения. Он занимает вынужденное положение “ортопноэ”, так как оно способствует участию вспомогательных мышц в дыхании и тем самым облегчает одышку. Приступ может возникнуть и в дневное время, провоцирующими факторами являются: физическая нагрузка, эмоциональное потрясение, резкие перепады температуры, смена положения тела и другие.
На стадии альвеолярного отека (собственно отек легких) состояние больного всегда крайне тяжелое. На этом этапе развивается острая дыхательная недостаточность, которая проявляется следующими признаками:
- удушьем;
- цианозом всего тела;
- набуханием шейных вен;
- отеком лица;
- АД снижено;
- пульс нитевидный;
- патологическим дыханием (Чейна-Стокса);
- дыхание больного слышно даже на расстояние (клокочущее);
- при аускультации слышны влажные хрипы;
- во время кашля отделяется пена алого цвета;
- больной находится в вынужденном положении “ортопноэ” или лежа с приподнятым изголовьем. Он заторможен, сознание спутанное, или отсутствует вплоть до комы.
Внимание! Данная стадия является предагональной и требует неотложной помощи.
Исход и лечение воспаления легких
Так как состояние острое и жизнеугрожающее, оно требует срочной терапии. Лечение должно включать в себя несколько основных этапов:
- воздействие на причину развития процесса (лечение пневмонии и устранение факторов риска);
- адекватная оксигенотерапия;
- инфузионная терапия;
- терапия постгипоксических изменений тканей и органов;
- профилактика присоединения вторичной инфекции.
Лечение пневмонии проводится в соответствии со стандартами с применением антибиотиков и других групп препаратов (подробно описано в другой статье).
Огромное значение имеет поддержание необходимого уровня кислорода в крови (SaО2 не менее 90%). Для этого используют ингаляцию увлажненного кислорода высокой концентрации (2-6 л/минуту). Это способствует адекватному газообмену и устранению гипоксии. Также, ингаляционно вводятся следующие лекарственные средства:
- бронходилататоры (бета-адреномиметики, метилксантины, глюкокортикостероиды) – они расширяют бронхи, облегчая тем самым отхождение пены и вентиляцию;
- пеногасители (этиловый спирт, антифомсилан) – разрушают пену и освобождают альвеолы;
- наркотические анальгетики (фентанил) – для устранения болевого синдрома, интубации.

Инфузионная терапия необходима для коррекции кислотно-щелочного состояния крови, уравновешивания гидростатического и онкотического давления плазмы и тканей, удаления лишней жидкости из организма. Для этого внутривенно вводят следующие группы препаратов:
- растворы с различной осмолярностью – для восстановления рН крови;
- диуретики (фуросемид, маннит) – выводят жидкость из тканей, а затем и из организма;
- сосудорасширяющие средства (нитраты, ганглиоблокаторы) – способствуют большему притоку крови к органам и тканям;
- наркотические анальгетики (морфин) – уменьшает пост и преднагрузку на сердце;
- инотропы (дофамин) – стабилизирует работу сердца;
- препараты для инфузионного питания – при невозможности энтерального питания.
Нутритивная поддержка также способствует скорейшему восстановлению органов после гипоксии. Профилактика нозокомиальной инфекции проводится антибиотиками.
Прогноз при отеке легких неблагоприятный. Все зависит от состояния, времени обращения и многих других факторов. Летальность составляет 20-50%.
Заключение

Пульмонолог, врач высшей категории
Задать вопрос
Отек легких является очень тяжелым осложнением, которое приводит к развитию острой дыхательной недостаточности и смерти. Вот почему так важно не затягивать с обращением в больницу. Своевременно начатое лечение пневмонии поможет избежать этого осложнения, а в случае его возникновения, будет оказана быстрая и квалифицированная помощь.
Осложнения пневмонии
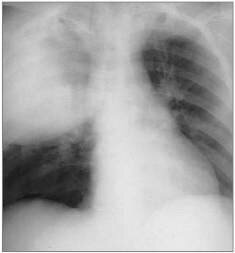 Пневмония (воспаление легких) является серьезным заболеванием, при котором происходит поражение легочной ткани. Пневмония очень часто дает осложнения.
Пневмония (воспаление легких) является серьезным заболеванием, при котором происходит поражение легочной ткани. Пневмония очень часто дает осложнения.
Различают легочные и внелегочные осложнения пневмонии .
К первым относят плеврит легких. бронхообструктивный синдром, деструкцию легких, дыхательную недостаточность, абсцесс легкого, гангрену легкого, эмпиему плевры, отек легких.
Пневмонии осложнения внелегочного характера это: воспаление сердечных оболочек (перикардит, эндокардит), сепсис, менингит, острая сердечная недостаточность, шок. Иногда пневмония может привести к поражениям органов желудочно-кишечного тракта (панкреатит, холецистит, желудочное кровотечение и др.).
Наиболее опасными считаются легочные осложнения пневмонии
Плевритом называется воспаление плевры. Чаще всего при пневмонии возникает экссудативный плеврит, при котором в плевральной полости скапливается экссудат. Разновидностью плеврита является эмпиема плевры (гнойный плеврит).
Бронхообструктивный синдром — это симптомокомплекс, связанный с сужением дыхательных путей и нарушением проходимости по ним воздуха. Синдром проявляется одышкой, удушьем.
Деструкция легких относится к гнойно-воспалительным легочным заболеваниям, при котором в ткани легких образуются полости, возможен сепсис.
Абсцесс легкого – формирование в легочной ткани полости, внутри которой содержится гной.
Гангрена легкого – является гнилостным распадом ткани легкого. Гангрена легкого является последствием крайне запущенной пневмонии в организме человека, страдающего сниженным иммунитетом.
Отек легких – это патологический симптом, обусловленный скоплением жидкости в легочной ткани.
Внелегочные осложнения пневмонии
Дыхательная недостаточность – это нарушение системы внешнего дыхания организма человека.
Сепсис — генерализированное распространение инфекции по организму человека. Сепсис очень опасен для жизни человека.
Отеки ног при пневмонии
14 Дек 2014, 11:03, автор: admin

Воспаление легких в большинстве случаев относится к инфекционным заболеваниям и вызывается различными возбудителями (пневмококки, стафилококки, стрептококки, микоплазмы, легионеллы, хламидии, анаэробные микроорганизмы, клебсиеллы, кишечная палочка, вирусы и др.). Характерные симптомы воспаления легких позволяют успешно диагностировать и лечить это заболевание. Хотя в последние десятилетия благодаря успехам антибактериальной терапии смертность от него значительно снизилась, большая распространенность заболевания, острота развития и выраженность многих симптомов начального периода болезни, возможность серьезных осложнений делают пневмонию нередким поводом обращения за неотложной помощью. Различают воспаления легких крупозные (долевые) и очаговые (бронхопневмонии).
Симптомы крупозного воспаления легких
Клиническая картина крупозной пневмонии характеризуется острым началом с резким повышением температуры до 39-40 °С, сочетающимся с ознобом и потливостью. Одновременно к симптомам воспаления легких присоединяются головная боль, значительная слабость, вялость. При выраженной гипертермии и интоксикации может наблюдаться церебральная симптоматика – сильная головная боль, рвота, оглушенность больного или спутанность сознания и даже менингеальные симптомы. Очень рано в грудной клетке на стороне воспаления возникает боль. Нередко при пневмонии плевральная реакция выражена настолько сильно, что боль в груди составляет основную жалобу и требует оказания неотложной помощи. Отличительная особенность плевральной боли при пневмонии – ее связь с дыханием и кашлем: резкое усиление при вдохе и кашлевом толчке. В первые дни может появиться кашель с выделением ржавой от примеси эритроцитов мокроты, иногда необильное кровохарканье.
При осмотре нередко обращает на себя внимание вынужденное положение больного: чаще он лежит на стороне воспаления. Лицо обычно гиперемировано, иногда лихорадочный румянец больше выражен на щеке соответственно стороне поражения. Характерным симптомом воспаления легких является одышка до 30-40 дыханий в 1 мин, сочетающаяся с цианозом губ, раздуванием крыльев носа. Нередко в ранний период болезни появляются пузырьковые высыпания на губах (herpes labialis). При обследовании грудной клетки обычно выявляется отставание пораженной стороны при дыхании. Из-за сильных плевральных болей больной как бы щадит сторону воспаления. Над зоной воспаления при перкуссии легких определяется укорочение перкуторного звука, дыхание приобретает бронхиальный оттенок, рано появляются мелкопузырчатые влажные крепитирующие хрипы. Характерны тахикардия до 100 ударов в 1 мин и некоторое снижение АД. Выраженная плевральная реакция иногда сочетается с рефлекторной болью в соответствующей половине живота, болезненностью при пальпации в его верхних отделах. Иктеричность кожных покровов и слизистых оболочек может появляться вследствие разрушения эритроцитов в пораженной доле легкого и, возможно, образования очаговых некрозов в печени.
Симптомы очагового воспаления легких
При очаговой пневмонии, часто возникающей у пациентов с хроническим воспалением верхних дыхательных путей и бронхов либо с сердечной недостаточностью и другими тяжелыми заболеваниями, симптоматика, как правило, менее выражена: лихорадка до 38-38,5 °С, кашель сухой или с отделением слизисто-гнойной мокроты, возможно появление боли при кашле и глубоком дыхании, объективно выявляются симптомывоспаления легочной ткани, выраженные в той или иной степени в зависимости от обширности и расположения (глубокого или поверхностного) очага воспаления, чаще всего выявляется фокус крепитирующих хрипов.
Общие признаки и симптомы воспаления легких
Признаки воспаления легких угрожающие жизни как в случае с крупозной, так и очаговой пневмонией, могут быть обусловлены развитием осложнений – септического шока, отека легких, психозов. Обычно шок и отек легких наблюдаются тогда, когда пневмония развивается у пожилых ослабленных больных с тяжелой сопутствующей сердечной патологией и нередко недостаточностью кровообращения. Предвестником шока при воспалении легких следует считать появление стойкой тахикардии, особенно свыше 120 ударов в 1 мин при малом наполнении пульса. Развитие шока сопровождается значительным ухудшением состояния, появлением резкой слабости, иногда снижением температуры. Кожа приобретает серый оттенок, черты лица заостряются, усиливается цианоз, значительно нарастает одышка, пульс становится частым и малым, АД падает ниже 90/60 мм рт. ст. прекращается мочеотделение.
Особенности течения воспаления легких у пожилых людей
Особенно неблагоприятен прогноз при сочетании острой сосудистой недостаточности с нарастающей сердечной слабостью, ведущей к отеку легких. В происхождении отека легких при воспалении легких, помимо сердечной недостаточности, имеет значение токсическое повреждение легочных капилляров с повышением сосудистой проницаемости. Об угрозе развития отека легких свидетельствует появление сухих и особенно влажных хрипов над здоровым легким на фоне усилившейся одышки и ухудшения состояния больного.
Развитие воспаления легких у лиц преклонного возраста с сопутствующими заболеваниями сердечно-сосудистой системы, эмфиземой легких, пневмосклерозом часто требует оказания неотложной помощи, но распознавание пневмонии в ранние сроки болезни у этих пациентов нередко затруднено в связи с отсутствием острого начала, слабовыраженной плевральной реакцией с болями в груди при дыхании, незначительным повышением температуры. Мысль о пневмонии у стариков и ослабленных больных должна возникать в тех случаях, когда без видимых причин значительно снижается активность больного, нарастает слабость, он перестает двигаться, все время лежит, становится безучастным, нередко сонливым, отказывается от еды. Внимательный осмотр выявляет иногда односторонний румянец щеки, сухой язык и всегда значительную одышку и тахикардию. Аускультация легких обычно обнаруживает фокус звонких влажных хрипов.
Весьма опасна острая форма воспаления легких у больных, страдающих хроническим алкоголизмом и вообще злоупотребляющих алкоголем. Обычно воспаление легких у них протекает тяжело, с выраженной интоксикацией и нередко осложняется развитием алкогольного психоза – «белой горячки». Психоз сопровождается зрительными и слуховыми галлюцинациями, психическим и двигательным возбуждением, неправильным поведением, дезориентацией во времени и пространстве. Нередко больные пытаются бежать и даже выбрасываются из окна, не дают осматривать себя и делать инъекции. Между тем очень часто пневмонии у больных в состоянии «белой горячки» осложняются развитием тяжелого шока.
Осложнения на фоне воспаления легких
Легочные осложнения воспаления легких (экссудативный плеврит, абсцедирование и особенно прорыв гнойника в плевральную полость с развитием пиопневмоторакса) также требуют оказания неотложной помощи больному. Экссудативный плеврит проявляется отставанием нижней части грудной клетки на пораженной стороне при дыхании, выраженной тупостью и ослаблением дыхания на пораженной стороне. Об абсцедировании следует думать в том случае, когда нарастает интоксикация, появляется обильный ночной пот, температура приобретает гектический характер с суточными размахами до 2 °С и более.
Прорыв гнойника в бронх при воспалении легких и отхождение большого количества гнойной зловонной мокроты делают диагноз абсцесса легкого очевидным. Резкое ухудшение состояния, усиление боли в боку при дыхании, значительное, бурное нарастание одышки, тахикардии, падение артериального давления могут свидетельствовать о прорыве гнойника в плевральную полость и осложнении пневмонии развитием пиопневмоторакса. Состояние больных с пиопневмотораксом всегда тяжелое. Обычно из-за боли они вынуждены занимать полусидячее положение. Дыхание, кашель и движение резко усиливают боль. Характерна одышка (свыше 40 в 1 мин). Над больной стороной дыхание проводится ослабленным. Перкуссия выявляет коробочный звук над верхними и тупость над нижними отделами легкого. Пульс частый, малый. АД низкое. Подобная грозная картина плеврального шока требует оказания экстренной помощи.
Диагностика воспаления легких
Обычно пневмония успешно распознается на основании характерной клинической картины болезни – совокупности легочных, внелегочных ее проявлений и рентгенологической картины. Симптомы воспаления легких позволяющие поставить диагноз на догоспитальном этапе:
1. Легочные симптомы – одышка, кашель, выделение мокроты (слизистой, слизисто-гнойной и др.), боль при дыхании, локальные клинические признаки (притупление перкуторного звука, бронхиальное дыхание, крепитирующие хрипы, шум трения плевры).
2. Внелегочные симптомы воспаления легких– лихорадка, ознобы и потливость, миалгии, головная боль, цианоз, тахикардия, herpes labialis, кожная сыпь, поражение слизистых оболочек (конъюнктивит), спутанность сознания, диарея, желтуха, токсические изменения периферической крови.
Некоторые особенности клиники воспаления легких позволяют проводить этиологическую диагностику пневмоний до получения результатов микробиологического исследования. Наиболее часто возбудителями «домашних» пневмоний у лиц моложе 60 лет без тяжелой сопутствующей патологии становятся пневмококки, при соответствующей эпидемиологической ситуации – микоплазмы и вирусы (табл. 7). Больные пожилого возраста, с тяжелыми соматическими заболеваниями и хроническим алкоголизмом особенно подвержены пневмонии, вызываемой грамотрицательными микроорганизмами (клебсиеллами, кишечной палочкой, протеем, энтеробактером), с частым развитием деструкции легочной ткани и образованием абсцессов легкого.
У больных пожилого возраста, страдающих тяжелыми соматическими заболеваниями или выраженным иммунодефицитом, воспаления легких могут протекать атипично. У таких пациентов нередко отсутствует лихорадка, преобладают внелегочные симптомы (нарушения со стороны центральной нервной системы и др.), мало выражены или отсутствуют физикальные признаки легочного воспаления, затруднена идентификация возбудителя пневмонии.
Важнейшим методом, подтверждающим диагноз пневмонии и уточняющим локализацию очага воспаления, является рентгенологическое исследование органов грудной клетки. Рентгенологические признаки воспаления легких появляются позднее клинических, что наряду с особенностями возбудителя и локализации процесса обусловливает случаи «рентгеннегативных» пневмоний.
Дифференциальный диагноз воспаления легких
Распространение болей на верхние отделы живота, сочетание их с болезненностью при пальпации, особенно правого верхнего квадранта живота, усиление болей при поколачивании по правой реберной дуге нередко затрудняют диагностику пневмонии. Все эти симптомы воспаления легких обусловлены вовлечением в воспалительный процесс плевры и раздражением заложенных в ней окончаний правого диафрагмального и нижних межреберных нервов, участвующих, кроме того, в иннервации верхних отделов передней брюшной стенки и органов брюшной полости. Этим объясняется частое появление различных симптомов со стороны живота (абдоминальных) при острых заболеваниях органов грудной клетки.
Выраженность болей в животе, сочетающихся с другими желудочно-кишечными расстройствами, часто служит причиной ошибочной диагностики острых заболеваний органов брюшной полости у больных крупозной пневмонией, а также плевритом, перикардитом, инфарктом миокарда. Нередко этих больных направляют в хирургические отделения с диагнозом острого холецистита, аппендицита, прободной язвы желудка; известны случаи, когда они подвергались оперативному вмешательству. В таких случаях диагностике воспаления легких помогает отсутствие у большинства больных напряжения брюшных мышц и симптомов раздражения брюшины, хотя и этот признак не является абсолютным.
Таблица 7
Дифференциально-диагностические признаки некоторых этиологических вариантов пневмоний
Пневмония и отек легких
Всем форумчанам доброй ночи,в расстерянности. Уже все что могла прочитала, но может есть знающие люди, которые помогут понять насколько все серьезно с близким человеком. Дедушку 7 мая забрали в больницу с резкими болями и подозрениями на пневмонию, и если сначала после уколов дедушке стало лучше, то сегодня приехав в больницу обнаружили, что он не встает, рвота, врач сказала, что состояние крайне тяжелое, отек легких и проблемы с тромбами. Кто сталкивался? Какие больницы порекомендуете? Не понимаем насколько все серьезно, прогнозы дали неутешительные( Дедушке 86 лет, паникует, хочет жить. что знаете про 81 больницу?
