Воспаление легких s10

Сегментарная пневмония – воспаление морфофункциональной единицы доли легкого – бронхолегочного сегмента. Заболевание чаще возникает у детей. Сегментарная пневмония характеризуется острым началом, высокой лихорадкой, выраженной интоксикацией, отрывистым кашлем, болью в грудной клетке или животе. Может принимать затяжное течение, приводить к формированию пневмосклероза и бронхоэктазов. Сегментарная пневмония диагностируется по клиническим, физикальным, рентгенологическим и лабораторным данным. Лечение сегментарной пневмонии складывается из антибиотикотерапии, дезинтоксикации, оксигенотерапии, устранения бронхообструкции и сердечно-сосудистых нарушений.
Общие сведения
Сегментарная пневмония – отграниченное воспаление, охватывающее легочную ткань в границах одного или нескольких анатомических сегментов. Сегментарной пневмонией чаще болеют дети дошкольного возраста (3-7 лет), однако заболевание может поражать и детей других возрастных групп, и даже взрослых. На долю сегментарной пневмонии приходится около 25% всех острых пневмоний у детей. По частоте развития уступает только очаговой пневмонии. При одновременном поражении нескольких сегментов говорят о полисегментарной пневмонии; части легочного сегмента – о субсегментарной пневмонии.
Различают первичную сегментарную пневмонию (возникает как самостоятельное заболевание) и вторичную (развивается на фоне ОРВИ). Ввиду того, что сегментарная пневмония склонна к торпидному и осложненному течению, ее своевременное распознавание и адекватная терапия являются актуальной задачей пульмонологии и педиатрии.
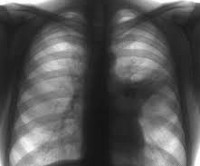
Сегментарная пневмония
Причины
Микробный пейзаж при первичной сегментарной пневмонии обычно представлен пневмококками, гемофильной палочкой, пиогенным стрептококком, стафилококком. Часто встречаются микст-инфекции (сочетание нескольких бактериальных агентов). Из атипичных возбудителей к формированию сегментарного воспаления легких могут приводить хламидия, микоплазма, легионелла. В этиологии сегментарной пневмонии существенное место занимают респираторные вирусы: гриппа, парагриппа, РС-вирус, аденовирус.
Пути проникновения и распространения инфекции типичные для других видов пневмоний – аэрозольный (при вдыхании возбудителей вместе с воздухом), аспирационный (при попадании возбудителей из носоглотки), гематогенный (при распространении возбудителей из других очагов инфекции в организме).
Фактора риска
Пневмонии сегментарного типа обычно поражают детей:
- имеющих склонность к гиперергическим реакциям
- страдающих проявлениями экссудативно-катарального диатеза.
У взрослых предрасполагающими факторами может выступать:
- курение
- хронический деформирующий бронхит
- переохлаждение
- снижение общей иммунной защиты.
Патанатомия
Бронхолегочные сегменты – это участки легочной ткани, входящие в состав доли, которые вентилируются собственными сегментарными бронхами и кровоснабжаются сегментарными ветвями легочной артерии. Сегменты имеют форму усеченного конуса, с верхушкой, обращенной к корню легкого. В каждом легком выделяют по десять сегментов (некоторые авторы в левом легком различают восемь сегментов). Верхняя доля правого легкого состоит из трех сегментов (верхушечного, заднего и переднего); средняя доля – из двух сегментов (латерального и медиального); нижняя – из пяти сегментов (верхнего, медиального базального, переднего базального, латерального базального, заднего базального). Верхняя доля левого легкого образована пятью сегментами (верхушечным, задним, передним, верхним язычковым и нижним язычковым); сегменты нижней доли левого легкого совпадают с таковыми в правом легком.
Локальное воспаление одного или нескольких из перечисленных анатомических участков дыхательных путей и вызывает развитие сегментарной пневмонии, т. е. поражение всегда охватывает менее целой доли. Вовлеченные в воспалительный процесс сегменты, как правило, находятся в состоянии ателектаза. Чаще возникает правосторонняя сегментарная пневмония. В 95% процесс носит односторонний характер, только в 5% легочные сегменты поражаются с двух сторон.
Симптомы сегментарной пневмонии
Заболевание манифестирует остро: температура тела достигает 39°С, возникает ярко выраженный интоксикационный синдром (разбитость, потливость, адинамия, ломота в теле, головная боль), тахипноэ, тахикардия. У детей может отмечаться спутанность сознания, судороги. На второй-третий день болезни присоединяется редкий отрывистый кашель, боли в грудной клетке и в эпигастральной области. При полисегментарной пневмонии перечисленные симптомы выражены в большей степени, быстро развивается дыхательная недостаточность.
При своевременном лечении клинические признаки сегментарной пневмонии регрессируют через 10-12 дней, однако рентгенологические изменения сохраняются длительнее – две-три недели. Поскольку пораженный легочный сегмент, как правило, находится в состоянии ателектаза, сегментарная пневмония может приобретать торпидное течение и затягиваться на 2-3 месяца. Неразрешившаяся острая сегментарная пневмония может приводить к развитию хронической пневмонии, локального пневмосклероза и бронхоэктазов.
Осложнения
В числе осложнений полисегментарной пневмонии встречаются обструктивный синдром, серозный и фибринозный плеврит, эмпиема плевры, абсцесс легкого. Накопление в крови и тканях вирусных и бактериальных токсинов оказывает повреждающее действие, прежде всего, на сердечно-сосудистую систему и ЦНС, вызывая осложнения токсического характера: острую сердечную недостаточность, артериальную гипотензию, коллапс, кардиоваскулярный синдром, нейротоксикоз.
Диагностика
Примерно у четверти пациентов в первые дни болезни аускультативные и перкуторные данные скудные. В остальных случаях педиатр или пульмонолог может заподозрить сегментарную пневмонию по сочетанию клинической симптоматики с физикальными изменениями: стойкими влажными мелкопузырчатыми хрипами, бронхиальным дыханием, укорочением перкуторного звука.
Диагностические предположения подтверждаются на основании данных рентгенографии легких: на снимках выявляются гомогенные интенсивные тени в форме треугольника, имеющие четко очерченные границы, снижение структурности корня. Иногда сегментарную пневмонию удается выявить только при динамическом исследовании, когда появляется ателектатический компонент, придающий границам поражения характерную четкость. В периферической крови определяются острые воспалительные изменения, включающие лейкоцитоз, сдвиг формулы влево повышение СОЭ, наклонность к анемии.
Сегментарную пневмонию дифференцируют с туберкулезом легких, первичным и метастатическим раком легкого, инфарктом легкого, облитерирующим бронхиолитом, инородным телом в бронхах, а также другими клинико-рентгенологическими формами пневмоний (очаговой, лобарной, интерстициальной).

КТ ОГК. Ограниченная воспалительная инфильтрация легочной ткани в 6 сегменте нижней доли левого легкого.
Лечение сегментарной пневмонии
Терапия сегментарной пневмонии направлена на борьбу с инфекционным началом, устранение дыхательной недостаточности, снижение токсической нагрузки, рассасывание воспалительных очагов в легких. Дети с отягощенным преморбидным фоном, тяжелым, осложненным и затяжным течением сегментарной пневмонии подлежат госпитализации, в остальных случаях терапия может проводиться амбулаторно.
- Этиотропная антибактериальная терапия начинается сразу после установления диагноза и продолжается 10-14 дней. Стартовая терапия проводится препаратами широкого спектра действия (полусинтетические пенициллины, цефалоспорины, фторхинолоны).
- Санация дыхательных путей. С целью ликвидации обструкции дыхательных путей назначаются отхаркивающие и муколитические средства, бронхолитические препараты, проводятся лечебные бронхоскопии, ультразвуковые ингаляции.
- Посиндромная терапия направлена на восстановление нарушенных функций, с использованием антипиретиков, седативных, сердечно-сосудистых, антигистаминных средств, глюкокортикостероидов. С дезинтоксикационной целью выполняются внутривенные вливания глюкозо-солевых растворов; рассасыванию инфильтративных изменений способствует введение хлорида кальция. При выраженной дыхательной недостаточности назначается систематическая оксигенотерапия.
- Физиотерапия. В периоде обратного развития сегментарной пневмонии медикаментозное лечение дополняется методами физиотерапевтического воздействия: УВЧ, индуктотермией, лекарственным электрофорезом, УФО на грудную клетку. Для улучшения дренажа бронхиального дерева показан вибромассаж, дыхательная гимнастика, массаж грудной клетки.
Прогноз
Легкие и среднетяжелые формы сегментарной пневмонии, как правило, заканчиваются полным выздоровлением в течение трех недель. Затяжное или осложненное течение обычно наблюдается при вирусной или бактериальной реинфекции, отягощенном преморбидном фоне, позднем или неадекватном лечении. При развитии токсических или гнойных осложнений прогноз сегментарной пневмонии может быть очень серьезным.
Легкие человека состоят из долей, которые, в свою очередь, состоят из сегментов: отдельные участки паренхимы, в каждом из которых присутствует сегментарный бронх и отдельная ветвь легочной артерии. Сегментарная пневмония подразумевает поражение целого сегмента легких. Заболевание характеризуется острым началом и тяжелым течением. Сегментарная пневмония требует срочного лечения, поскольку достаточно часто имеет серьезные осложнения. В Москве лечение сегментарной пневмонии успешно выполняют в Юсуповской больнице, терапевты и пульмонологи которой используют в своей работе современные эффективные методы терапии заболевания.

Сегментарная пневмония: особенности заболевания
При сегментарной пневмонии происходит развитие воспалительного процесса в одном из сегментов легких. Область поражения при этом будет значительно больше, чем при классической пневмонии. Сегментарная пневмония имеет острое начало и быстрое развитие симптоматики. Заболевание протекает в более тяжелой форме вследствие вовлечения в воспалительный процесс значительной области легочной ткани.
Пациент испытывает ярко выраженные симптомы интоксикации:
- слабость,
- сонливость,
- головную боль,
- ломоту в теле,
- боль в мышцах и суставах,
- бледность кожных покровов,
- потерю или расстройство аппетита,
- повышение температуры тела.
Температура больного может достигать угрожающих цифр, поэтому лечение сегментарной пневмонии необходимо начинать при возникновении первых симптомов:
- ухудшении самочувствия;
- сухом кашле, переходящим во влажный;
- боли в груди во время кашля и при дыхании;
- одышке;
- повышенном потоотделении;
- учащении частоты сердцебиения;
- нездоровом румянце.
Сегментарная пневмония развивается в организме с ослабленным иммунитетом, при наличии деформации в бронхах, у курильщиков вследствие спазма сосудов при воздействии никотина. В большинстве случаев пневмонию вызывают бактерии, такие, как пневмококк и стафилококк. Однако в случае сегментарной пневмонии воспаление провоцируют чаще хламидии, микоплазмы и легионеллы. Они поражают клетки дыхательного тракта и начинают активно размножаться, формируя обширную зону воспаления.
Развитие пневмонии вирусного характера имеет тенденцию к стремительному прогрессированию. Практика показывает, что очаговое вирусное воспаление может развиться до сегментарного менее чем за сутки. Правосторонняя сегментарная пневмония достаточно быстро распространяется на левое легкое, что вызывает выраженную дыхательную недостаточность.
Почувствовав первые симптомы недомогания, необходимо сразу обратиться к врачу. В Юсуповской больнице пациентам оказывают помощь круглосуточно, поэтому не следует откладывать визит на потом.
Сегментарная пневмония: диагностика
Для установления правильного диагноза, в первую очередь, врач-терапевт или пульмонолог проводит опрос и осмотр пациента. Врач знакомится с историей болезни пациента для выявления причин, способных вызвать сегментарную пневмонию. Опрос пациента поможет выяснить, когда появились первые симптомы, насколько они сильны. Это необходимо для определения тяжести протекания заболевания. Далее врач выполняет физикальный осмотр пациента:
- измеряет пульс и температуру тела;
- осматривает кожные покровы;
- уделяет внимание области грудной клетки (обращая внимание на равномерность и симметричность дыхания);
- выполняет аускультацию (при сегментарной пневмонии будут слышны характерные локальные хрипы в легких).
После осмотра для уточнения диагноза врач назначает лабораторные и инструментальные анализы:
- общий анализ крови;
- биохимический анализ крови;
- бактериологический анализ мокроты;
- рентгенография грудной клетки.
Данные диагностические мероприятия позволяют поставить правильный диагноз и исключить другие патологии органов дыхания. В Юсуповской больнице для диагностики применяют современные методы исследования с использованием высокоточной техники. Это позволяет получать достоверные данные, необходимые для выбора правильной терапии.
Сегментарная пневмония у взрослых: лечение
Лечение сегментарной пневмонии терапевты Юсуповской больницы рекомендуют выполнять в стационаре. Поскольку заболевание может стремительно прогрессировать и вызывать опасные осложнения, пациент должен находиться под постоянным контролем медицинского персонала. При возникновении критических ситуаций пациент получит профессиональную помощь своевременно. Нахождение пациента в больнице позволит отслеживать его состояние и скорректировать лечение при необходимости.
Терапия сегментарной пневмонии требует комплексного подхода. Лечение будет включать использование антибактериальных или противовирусных препаратов, в зависимости от природы инфекционного агента. Для улучшения отхождения мокроты применяют муколитики и отхаркивающие средства. Выполняют мероприятия для устранения интоксикационного синдрома.
Дополнительно к медикаментозной терапии, используют физиотерапевтические процедуры:
- лекарственный электрофорез;
- оксигенотерапию;
- массажи;
- дыхательную гимнастику.
В лечении сегментарной терапии важно точно выполнять назначения врача. Специалисты Юсуповской больницы используют в своей работе только эффективные методы доказательной терапии. Это позволяет получать наилучшие результаты в лечении патологии.
В процессе выздоровления пациент должен соблюдать постельный режим, отдыхать, пить больше жидкости и хорошо питаться. В стационаре Юсуповской больницы предусмотрены все условия для комфортного лечения больных пневмонией. Палаты оснащены центральной системой вентиляции и кондиционирования, которая позволяет устанавливать нужную температуру и влажность воздуха. Питание в больнице составляется диетологом с учетом состояния и вкусовых предпочтений пациента. В палатах есть спутниковое телевиденье, DVD, Wi-Fi, полный спектр бытовых удобств.
В Юсуповской больнице пациент получает качественное лечение, что способствует скорейшему выздоровлению. Записаться на прием к терапевту или пульмонологу, получить консультацию специалистов можно по телефону клиники.
Левосторонняя пневмония – это самая редкая форма воспаления лёгкого, которое фиксируется значительно реже, чем правого, однако является более опасной формой заболевания, которое отличается тяжелыми клиническими симптомами.
Если анализировать всю заболеваемость пневмонией, вызванной внегоспитальными факторами, то показатель смертности составляет около 5%. Подавляющее большинство летальности приходится именно на левостороннее воспаление лёгких.
Тяжесть патологии зависит от типа возбудителя, общего иммунного статуса больного, масштаба воспалительного очага. В ряде случаев пневмония протекает без характерной симптоматики. Установить диагноз может профильный специалист на основании дополнительных, аппаратных методов диагностики.
Как возникает заболевание?
Лёгкие — главный парный орган дыхательной системы, в котором осуществляется преобразование кислорода в углекислый газ. Лёгочная ткань состоит из специфических клеток — альвеол, которые выполняют основную дыхательную функцию.
Анатомически левое и правое лёгкое отличаются друг от друга. Правое — выполнено тремя долями, левое — двумя, так как имеет сердечную вырезку. Каждая из долей включает в себя более мелкие сегменты.
Воспалительный очаг в альвеолярной ткани появляется после внедрения, фиксации и активной жизнедеятельности патогенного возбудителя — вируса, бактерии, грибка. В начале заболевания под удар попадают бронхи, а в последствии — масштабы болезнетворного процесса выходят за их пределы.
Особенность левосторонней пневмонии в том, что патологические преобразования воспалительного характера могут сформироваться после травмы, оперативного вмешательства, инъекций, проведенных с нарушением правил стерильности. В этом случае происходит распространение инфекции с током лимфатической жидкости или крови.
Нисходящий путь зарождения левостороннего воспаления лёгких наблюдается при инфекционном эндокардите. При этом состоянии бактериальное воспаление эндокарда (средняя оболочка сердца) может распространиться на близлежащую легочную ткань.
Признаки пневмонии, как правило, определяются только в одном лёгком — левом или правом. Одностороннее воспаление может охватывать разную площадь, от которой зависит форма заболевания:
На небольшой участок — очаговая форма.
В одном или нескольких сегментах — сегментарная/полисегментарная форма. В правом лёгком наиболее часто страдают II, VI, X сегменты, в левом — VI, VIII, IX, X.
В отдельной доле — верхнедолевая или нижнедолевая пневмония.
Во всех долях лёгкого — долевая форма.
Если процесс распространяется на всё лёгкое, регистрируется тотальная форма воспаления.
Левосторонняя пневмония возникает не только при воздушно-капельном заражении человека. Источником заболевания могут стать хирургические вмешательства, бактериальные инфекции внутренних органов, эндокардит.
Отличие правосторонней и левосторонней пневмонии
Формирование левосторонней пневмонии наблюдается достаточно редко. Это обусловлено анатомическими свойствами бронхиального дерева. Дело в том, что левый бронх уже правого, что значительно осложняет его дренирование, кровоснабжение. Своеобразное строение негативно влияет на полноту получаемого лечения. Активные соединения лекарственных препаратов не могут транспортироваться к очагу воспаления в полном объёме. Недостаточное медикаментозное воздействие может существенно затянуть терапию, способствовать трансформации заболевания в затяжную форму, провоцировать развитие тяжелых последствий.
Анатомические особенности позволяют возбудителям пневмонии легче и быстрее проникать именно в правое лёгкое. Самые распространенные патогены — гемофильная палочка, пневмококк, стафилококк. Левое лёгкое наиболее уязвимо для атипичных возбудителей, которые поражают его клетки на фоне ослабленного иммунитета.
Формирование воспаления в верхней доле левого лёгкого отличается стремительным характером, быстрым нарастанием и усугублением клинической картины. Нижнедолевая левосторонняя пневмония чаще всего регистрируется у больных с сердечно-сосудистыми расстройствами.
Клиническая картина
Тяжесть заболевания, тип возбудителя, его восприимчивость к специфической терапии, иммунный статус и возраст больного, масштабы патологического очага — всё это факторы, влияющие на клиническую картину пневмонии.
Внегоспитальная пневмония может протекать в соответствии с двумя основными синдромами:
Типичный синдром. Заболевание проявляется внезапно, характеризуется резким нарастанием температуры тела, возникновением кашля с гнойным отделяемым. Больные жалуются на болезненные ощущения в груди. При исследовании определяются зоны уплотнения в лёгочной ткани. Типичный синдром развивается при инфицировании аэробными и анаэробными микроорганизмами, часть которых развивается в ротовой полости.
Атипичный синдром. Пневмония отличается постепенным усугублением симптомов. Для заболевания характерно появление внелегочной симптоматики — головной боли, миалгии, расстройства пищеварительной функции. Рентгенография показывает незначительные изменения в лёгком. Заболевание развивается при инфицировании хламидия пситаки, туляремией, гистоплазмой, микоплазмой, легионеллой, клебсиеллой.
Признаки заболевания в зависимости от типа возбудителя
Симптомы пневмонии обусловлены типом инфекционного агента. Отличия можно наглядно представить в виде таблицы.
Возбудитель | Особенности клинической картины |
Микоплазма | Зачастую приводит к гемолитической анемии, мультиформной эритеме, энцефалиту, поперечному миелиту, поражению барабанных перепонок |
Легионелла | Характеризуется нарушениями сознания, расстройством функций печени и почек, снижением уровня солей натрия в моче |
Хламидии | При осмотре определяются свистящие хрипы, признаки ангины, осиплость голоса |
Золотистый стафилококк | Первичными признаками являются лихорадка, нарушение дыхания в виде одышки. В дальнейшем присоединяется мокрота, уплотняется легочная ткань |
Нокардии | Для патологии характерно образование своеобразных метастатических очагов на коже, в отделах центральной нервной системы |
Пневмония может развиться, как осложнение, на фоне основной инфекции:
При сезонной вспышке определенного штамма вируса гриппа.
Во время кори, ветряной оспы в сочетании с появлением характерной сыпи.
При синцитиальном вирусе — респираторная инфекция, которая чаще всего наблюдается у детей и взрослых с иммуносупрессией.
Цитомегаловирус— у пациентов с ВИЧ, больных, проходящих иммуноподавляющую терапию после трансплантации органов.
Если пневмония является основной патологией, то клиническая картина проявляется в виде стремительного нарастания температуры тела, лихорадки, упорного сухого кашля без выделения мокроты. Характерно присоединение внелегочных симптомов. На фоне кори, гриппа или ветряной оспы проявляется нарушение дыхательных функций, которые провоцируют развитие вторичного воспаления лёгких.
Пневмония вторичного происхождения может сформироваться одновременно с основным инфекционным заболеванием, независимо от его вирусного или бактериологического происхождения. В ряде случаев воспаление лёгких проявляется, как отдаленное осложнение, спустя несколько дней после ослабления основной симптоматики.
Основные симптомы

Клинические проявления мало чем отличаются от пневмонии другой локализации. Больные жалуются на:
Значительное повышение температуры до 40°С.
Надсадный кашель.
Приступы ночной потливости.
Вязкую мокроту.
При осмотре определяется тахипноэ, синюшность ногтей, акроцианоз.
Одна и та же форма пневмонии протекает совершенно по-разному у разных пациентов. Верификация одинакового возбудителя не может означать одинаковое протекание заболевания и схожий прогноз у различных больных.
Диагностика
Первые признаки левосторонней пневмонии врач может заметить при осмотре больного. Во время дыхательных движений визуально определяется отставание левой части грудной клетки. При перкуссии над пораженными участками левого лёгкого фиксируется более короткий звук. Аускультативно определяются мелкопузырчатые хрипы, признаки крепитации.
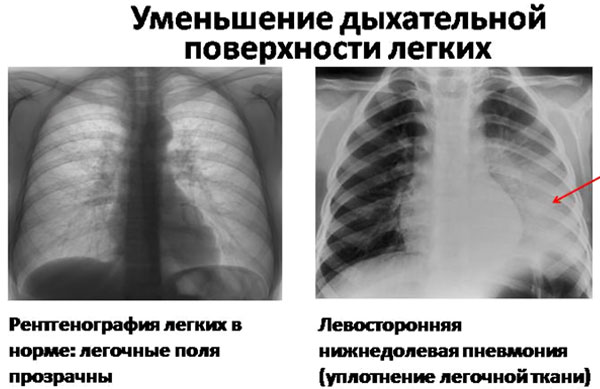
Окончательный диагноз устанавливается после рентгенологического исследования. На снимках в верхней или нижней доле регистрируются участки инфильтрации. Если требуется более детальная, уточняющая информация, показано выполнение компьютерной томографии, бронхоскопии.
Лабораторная диагностика. Для установления типа возбудителя проводят бактериологический анализ мокроты.
Исследование крови позволяет установить уровень лейкоцитоза со сдвигом формулы, более высокую СОЭ. Биохимия крови определяет параметры основного плазменного белка.
Лечение
Как мы уже неоднократно говорили, левосторонняя пневмония требует назначения длительного комплексного лечения.
Перед врачами ставится ряд задач:
Ликвидация инфекционного агента.
Восстановление дренажной функции бронхов.
Стабилизация общего иммунитета и устойчивости лёгких к внешним факторам.
Антибактериальная терапия

Антибиотики прописывают как можно раньше, при малейшем подозрении на пневмонию. Этот шаг позволяет облегчить основную симптоматику, предупредить развитие осложнений. Назначение того или иного препарата осуществляется врачом. Он же устанавливает продолжительность приема антибиотика.
Если воспаление лёгких проходит без обострения других хронических расстройств в легкой или среднетяжёлой форме, назначают препараты класса аминопенициллинов, макролидов. В случае, когда пневмония усугубляется сопутствующими патологиями, целесообразно применение цефалоспоринов II-III поколения, амоксиклава в сочетании с макролидами последнего поколения.
Если в течение 2-3 суток не происходит улучшение состояния больного, антибактериальный препарат меняют. Определенный положительный эффект наблюдается при назначении фторхинолонов III-IV поколения (моксифлоксацин, левофлоксацин). В случае, когда пневмония проходит без осложнений, разрешено лечение дома. Больной принимает все предписанные фармсредства, а лечащий врач периодически навещает его и следит за динамикой заболевания. Когда человек отмечает положительные результаты терапии, нельзя самостоятельно прекращать прием того или иного препарата. Это может усугубить общую картину заболевания, особенно у младенцев, детей, возрастных пациентов. Только врач назначает или отменяет лечение.
Пневмония в тяжёлой форме требует госпитализации больного в специализированное отделение. Антибактериальные препараты вводят внутримышечно или внутривенно. Сначала назначают аминопенициллины. Если лечение не даёт положительных сдвигов, начинают использование цефалоспоринов последнего производства, макролидов, респираторных фторхинолонов.
Дополнительные терапевтические методы
Для разжижения мокроты и смягчения её удаления назначают муколитики. Это группа препаратов, способных активизировать функциональность ресничек бронхиального эпителия. В целях детоксикации показаны вливания солевых растворов, глюкозы, альбумина. Для стимулирования общих защитных свойств организма показаны иммунные препараты.
На повышение дренажных свойств бронхов положительно влияет щелочное питьё. Когда стабилизируется температура, разрешается массаж, выполнение некоторых упражнений прямо в постели. Для облегчения устранения отделяемого пациенты с левосторонней пневмонией должны больше лежать на правом боку. Определенную пользу приносит дыхательная гимнастика.
После того, как пациент с левосторонней пневмонией выздоравливает, рекомендован длительный курс иммуностимулирующих препаратов, витаминных комплексов для усиления иммунитета.
Полное восстановление больных после перенесенной левосторонней пневмонии наблюдается практически в 70% случаев. Достаточно высокие показатели обусловлены ранним обращением пациентов в лечебные учреждения, всесторонней диагностикой и комплексным лечением. Вероятность появления осложнений чаще всего связана с наличием параллельных хронических заболеваний, подавляющих защитные функции организма.
Видео — как не умереть от воспаления легких:
