Воспаление легких верхней доли левого легкого

Левосторонняя пневмония – это самая редкая форма воспаления лёгкого, которое фиксируется значительно реже, чем правого, однако является более опасной формой заболевания, которое отличается тяжелыми клиническими симптомами.
Если анализировать всю заболеваемость пневмонией, вызванной внегоспитальными факторами, то показатель смертности составляет около 5%. Подавляющее большинство летальности приходится именно на левостороннее воспаление лёгких.
Тяжесть патологии зависит от типа возбудителя, общего иммунного статуса больного, масштаба воспалительного очага. В ряде случаев пневмония протекает без характерной симптоматики. Установить диагноз может профильный специалист на основании дополнительных, аппаратных методов диагностики.
Как возникает заболевание?
Лёгкие — главный парный орган дыхательной системы, в котором осуществляется преобразование кислорода в углекислый газ. Лёгочная ткань состоит из специфических клеток — альвеол, которые выполняют основную дыхательную функцию.
Анатомически левое и правое лёгкое отличаются друг от друга. Правое — выполнено тремя долями, левое — двумя, так как имеет сердечную вырезку. Каждая из долей включает в себя более мелкие сегменты.
Воспалительный очаг в альвеолярной ткани появляется после внедрения, фиксации и активной жизнедеятельности патогенного возбудителя — вируса, бактерии, грибка. В начале заболевания под удар попадают бронхи, а в последствии — масштабы болезнетворного процесса выходят за их пределы.
Особенность левосторонней пневмонии в том, что патологические преобразования воспалительного характера могут сформироваться после травмы, оперативного вмешательства, инъекций, проведенных с нарушением правил стерильности. В этом случае происходит распространение инфекции с током лимфатической жидкости или крови.
Нисходящий путь зарождения левостороннего воспаления лёгких наблюдается при инфекционном эндокардите. При этом состоянии бактериальное воспаление эндокарда (средняя оболочка сердца) может распространиться на близлежащую легочную ткань.
Признаки пневмонии, как правило, определяются только в одном лёгком — левом или правом. Одностороннее воспаление может охватывать разную площадь, от которой зависит форма заболевания:
На небольшой участок — очаговая форма.
В одном или нескольких сегментах — сегментарная/полисегментарная форма. В правом лёгком наиболее часто страдают II, VI, X сегменты, в левом — VI, VIII, IX, X.
В отдельной доле — верхнедолевая или нижнедолевая пневмония.
Во всех долях лёгкого — долевая форма.
Если процесс распространяется на всё лёгкое, регистрируется тотальная форма воспаления.
Левосторонняя пневмония возникает не только при воздушно-капельном заражении человека. Источником заболевания могут стать хирургические вмешательства, бактериальные инфекции внутренних органов, эндокардит.
Отличие правосторонней и левосторонней пневмонии
Формирование левосторонней пневмонии наблюдается достаточно редко. Это обусловлено анатомическими свойствами бронхиального дерева. Дело в том, что левый бронх уже правого, что значительно осложняет его дренирование, кровоснабжение. Своеобразное строение негативно влияет на полноту получаемого лечения. Активные соединения лекарственных препаратов не могут транспортироваться к очагу воспаления в полном объёме. Недостаточное медикаментозное воздействие может существенно затянуть терапию, способствовать трансформации заболевания в затяжную форму, провоцировать развитие тяжелых последствий.
Анатомические особенности позволяют возбудителям пневмонии легче и быстрее проникать именно в правое лёгкое. Самые распространенные патогены — гемофильная палочка, пневмококк, стафилококк. Левое лёгкое наиболее уязвимо для атипичных возбудителей, которые поражают его клетки на фоне ослабленного иммунитета.
Формирование воспаления в верхней доле левого лёгкого отличается стремительным характером, быстрым нарастанием и усугублением клинической картины. Нижнедолевая левосторонняя пневмония чаще всего регистрируется у больных с сердечно-сосудистыми расстройствами.
Клиническая картина
Тяжесть заболевания, тип возбудителя, его восприимчивость к специфической терапии, иммунный статус и возраст больного, масштабы патологического очага — всё это факторы, влияющие на клиническую картину пневмонии.
Внегоспитальная пневмония может протекать в соответствии с двумя основными синдромами:
Типичный синдром. Заболевание проявляется внезапно, характеризуется резким нарастанием температуры тела, возникновением кашля с гнойным отделяемым. Больные жалуются на болезненные ощущения в груди. При исследовании определяются зоны уплотнения в лёгочной ткани. Типичный синдром развивается при инфицировании аэробными и анаэробными микроорганизмами, часть которых развивается в ротовой полости.
Атипичный синдром. Пневмония отличается постепенным усугублением симптомов. Для заболевания характерно появление внелегочной симптоматики — головной боли, миалгии, расстройства пищеварительной функции. Рентгенография показывает незначительные изменения в лёгком. Заболевание развивается при инфицировании хламидия пситаки, туляремией, гистоплазмой, микоплазмой, легионеллой, клебсиеллой.
Признаки заболевания в зависимости от типа возбудителя
Симптомы пневмонии обусловлены типом инфекционного агента. Отличия можно наглядно представить в виде таблицы.
Возбудитель | Особенности клинической картины |
Микоплазма | Зачастую приводит к гемолитической анемии, мультиформной эритеме, энцефалиту, поперечному миелиту, поражению барабанных перепонок |
Легионелла | Характеризуется нарушениями сознания, расстройством функций печени и почек, снижением уровня солей натрия в моче |
Хламидии | При осмотре определяются свистящие хрипы, признаки ангины, осиплость голоса |
Золотистый стафилококк | Первичными признаками являются лихорадка, нарушение дыхания в виде одышки. В дальнейшем присоединяется мокрота, уплотняется легочная ткань |
Нокардии | Для патологии характерно образование своеобразных метастатических очагов на коже, в отделах центральной нервной системы |
Пневмония может развиться, как осложнение, на фоне основной инфекции:
При сезонной вспышке определенного штамма вируса гриппа.
Во время кори, ветряной оспы в сочетании с появлением характерной сыпи.
При синцитиальном вирусе — респираторная инфекция, которая чаще всего наблюдается у детей и взрослых с иммуносупрессией.
Цитомегаловирус— у пациентов с ВИЧ, больных, проходящих иммуноподавляющую терапию после трансплантации органов.
Если пневмония является основной патологией, то клиническая картина проявляется в виде стремительного нарастания температуры тела, лихорадки, упорного сухого кашля без выделения мокроты. Характерно присоединение внелегочных симптомов. На фоне кори, гриппа или ветряной оспы проявляется нарушение дыхательных функций, которые провоцируют развитие вторичного воспаления лёгких.
Пневмония вторичного происхождения может сформироваться одновременно с основным инфекционным заболеванием, независимо от его вирусного или бактериологического происхождения. В ряде случаев воспаление лёгких проявляется, как отдаленное осложнение, спустя несколько дней после ослабления основной симптоматики.
Основные симптомы

Клинические проявления мало чем отличаются от пневмонии другой локализации. Больные жалуются на:
Значительное повышение температуры до 40°С.
Надсадный кашель.
Приступы ночной потливости.
Вязкую мокроту.
При осмотре определяется тахипноэ, синюшность ногтей, акроцианоз.
Одна и та же форма пневмонии протекает совершенно по-разному у разных пациентов. Верификация одинакового возбудителя не может означать одинаковое протекание заболевания и схожий прогноз у различных больных.
Диагностика
Первые признаки левосторонней пневмонии врач может заметить при осмотре больного. Во время дыхательных движений визуально определяется отставание левой части грудной клетки. При перкуссии над пораженными участками левого лёгкого фиксируется более короткий звук. Аускультативно определяются мелкопузырчатые хрипы, признаки крепитации.
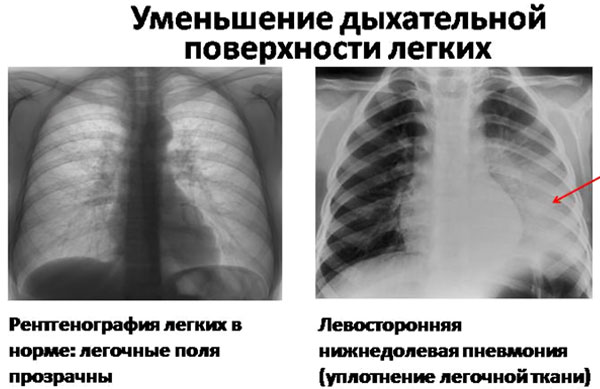
Окончательный диагноз устанавливается после рентгенологического исследования. На снимках в верхней или нижней доле регистрируются участки инфильтрации. Если требуется более детальная, уточняющая информация, показано выполнение компьютерной томографии, бронхоскопии.
Лабораторная диагностика. Для установления типа возбудителя проводят бактериологический анализ мокроты.
Исследование крови позволяет установить уровень лейкоцитоза со сдвигом формулы, более высокую СОЭ. Биохимия крови определяет параметры основного плазменного белка.
Лечение
Как мы уже неоднократно говорили, левосторонняя пневмония требует назначения длительного комплексного лечения.
Перед врачами ставится ряд задач:
Ликвидация инфекционного агента.
Восстановление дренажной функции бронхов.
Стабилизация общего иммунитета и устойчивости лёгких к внешним факторам.
Антибактериальная терапия

Антибиотики прописывают как можно раньше, при малейшем подозрении на пневмонию. Этот шаг позволяет облегчить основную симптоматику, предупредить развитие осложнений. Назначение того или иного препарата осуществляется врачом. Он же устанавливает продолжительность приема антибиотика.
Если воспаление лёгких проходит без обострения других хронических расстройств в легкой или среднетяжёлой форме, назначают препараты класса аминопенициллинов, макролидов. В случае, когда пневмония усугубляется сопутствующими патологиями, целесообразно применение цефалоспоринов II-III поколения, амоксиклава в сочетании с макролидами последнего поколения.
Если в течение 2-3 суток не происходит улучшение состояния больного, антибактериальный препарат меняют. Определенный положительный эффект наблюдается при назначении фторхинолонов III-IV поколения (моксифлоксацин, левофлоксацин). В случае, когда пневмония проходит без осложнений, разрешено лечение дома. Больной принимает все предписанные фармсредства, а лечащий врач периодически навещает его и следит за динамикой заболевания. Когда человек отмечает положительные результаты терапии, нельзя самостоятельно прекращать прием того или иного препарата. Это может усугубить общую картину заболевания, особенно у младенцев, детей, возрастных пациентов. Только врач назначает или отменяет лечение.
Пневмония в тяжёлой форме требует госпитализации больного в специализированное отделение. Антибактериальные препараты вводят внутримышечно или внутривенно. Сначала назначают аминопенициллины. Если лечение не даёт положительных сдвигов, начинают использование цефалоспоринов последнего производства, макролидов, респираторных фторхинолонов.
Дополнительные терапевтические методы
Для разжижения мокроты и смягчения её удаления назначают муколитики. Это группа препаратов, способных активизировать функциональность ресничек бронхиального эпителия. В целях детоксикации показаны вливания солевых растворов, глюкозы, альбумина. Для стимулирования общих защитных свойств организма показаны иммунные препараты.
На повышение дренажных свойств бронхов положительно влияет щелочное питьё. Когда стабилизируется температура, разрешается массаж, выполнение некоторых упражнений прямо в постели. Для облегчения устранения отделяемого пациенты с левосторонней пневмонией должны больше лежать на правом боку. Определенную пользу приносит дыхательная гимнастика.
После того, как пациент с левосторонней пневмонией выздоравливает, рекомендован длительный курс иммуностимулирующих препаратов, витаминных комплексов для усиления иммунитета.
Полное восстановление больных после перенесенной левосторонней пневмонии наблюдается практически в 70% случаев. Достаточно высокие показатели обусловлены ранним обращением пациентов в лечебные учреждения, всесторонней диагностикой и комплексным лечением. Вероятность появления осложнений чаще всего связана с наличием параллельных хронических заболеваний, подавляющих защитные функции организма.
Видео — как не умереть от воспаления легких:
Левосторонняя пневмония – представляет собой самую редкую форму развития инфекционного процесса в лёгких из двух существующих разновидностей. Несмотря на это, болезнь представляет большую угрозу для жизни пациента. Основной причиной развития заболевания выступает патологическое влияние болезнетворных микроорганизмов, которые проникают в левое лёгкое крайне редко и зачастую при сильном ослаблении иммунитета. Помимо этого, врачи выделяют большое количество предрасполагающих факторов.
Клинические признаки поражения левого лёгкого практически ничем не отличаются от воспаления правой доли. Наиболее характерными проявлениями принято считать значительное повышение температуры, сильный кашель, жжение и боли в левой части грудной клетки.
Диагноз левосторонняя пневмония устанавливается на основании результатов инструментальных обследований, которые будут дополняться лабораторными исследованиями и физикальным осмотром.
Лечение зачастую консервативное, однако при тяжёлом протекании или развитии осложнений потребует проведения хирургического вмешательства.
Подобная разновидность очаговой пневмонии передаётся от больного человека к здоровому воздушно-капельным путём. Зачастую происходит это во время чихания, потому что из дыхательных путей выделяются болезнетворные агенты, которые совместно с частичками жидкости проникают в лёгкие окружающих.
При слабой иммунной системе такие бактерии начинают активно увеличивать свою численность, отчего возникает местный воспалительный процесс в лёгочной ткани. Примечательно то, что левое лёгкое поражается намного реже правого сегмента, что обуславливается спецификой общего кровотока и строения этого органа.
Наиболее часто в качестве возбудителей выступают:
- пневмококки;
- гемофильные палочки;
- стафилококки;
- кишечные или синегнойные палочки;
- энтеробактерии и вирусы;
- клебсиелла.
Также довольно часто левостороння пневмония у ребёнка или взрослого выступает в качестве осложнения не полностью вылеченного заболевания вирусного или острого респираторного характера. Среди таких патологий стоит выделить:
- фарингит;
- тонзиллит;
- ангину;
- бронхит;
- ОРВИ.
Помимо этого, предрасполагающими факторами приято считать:
- длительное переохлаждение организма;
- протекание сахарного диабета или хронических заболеваний лёгких;
- наличие сердечной недостаточности;
- малоподвижный образ жизни, в частности, соблюдение длительного постельного режима;
- многолетнее пристрастие к вредным привычкам, в особенности к распитию алкогольных напитков;
- перенесённые ранее хирургические операции – примечательно то, что вовсе не обязательно, чтобы вмешательство проводилось в области грудной клетки. Воспаление лёгких – это одно из самых распространённых последствий любой операбельной терапии.
Все вышеуказанные факторы приводят к тому, что у человека понижается сопротивляемость иммунной системы. Стоит отметить, что основную группу риска составляют дети и люди преклонного возраста.
Воспаление лёгочной ткани при левосторонней пневмонии может протекать в нескольких формах:
- типичной – характеризуется заражением одним из вышеуказанных болезнетворных микроорганизмов;
- атипичной – развивается на фоне проникновения специфических инфекционных агентов, к которым стоит отнести – пневмоцитов, микоплазму, хламидии и легионеллу;
- аспирационной – воспаление формируется в тех случаях, когда в дыхательные пути попадают посторонние предметы, рвотные массы или частички пищи.
В зависимости от того, где произошло инфицирование, недуг делится на две формы:
- внутрибольничная левосторонняя пневмония – исходя из названия, становится понятно, что заражение произошло в медицинском учреждении. При этом воспалительный процесс может возникнуть у пациентов в первые несколько суток нахождения в условиях стационара, у больных, которым необходима искусственная вентиляция лёгких или у лиц, перенёсших пересадку донорского органа;
- внебольничная левосторонняя пневмония – это означает, что заражение произошло за пределами больницы.
Отдельно выделяют левостороннюю пневмонию, связанную с оказанием медицинской помощи.
В зависимости от особенностей клинической картины различают несколько разновидностей болезни:
- левосторонняя верхнедолевая пневмония;
- левосторонняя центральная пневмония;
- левосторонняя нижнедолевая пневмония.
Несмотря на наличие таких типов недуга, зачастую диагностируется полисегментарная пневмония.
Помимо этого, специалисты из области пульмонологии выделяют крупозную и плевропневмонию.
По характеру протекания левосторонняя полисегментарная пневмония бывает:
- хронической;
- затяжной;
- острой.
В зависимости от механизма развития подобная патология делится на:
- первичную – выступает в качестве самостоятельного недуга;
- вторичную – является осложнением сопутствующих заболеваний;
- посттравматическую;
- послеоперационную;
- инфаркт-пневмонию.
Поскольку в подавляющем большинстве случаев воспаление лёгких обуславливается патологическим влиянием инфекционных агентов, то стоит отметить, что продолжительность инкубационного периода при типичной форме будет продолжаться до трёх суток, а при атипичном течении – до трёх недель.
Наиболее часто встречается острая левосторонняя полисегментарная пневмония, для которой характерно постепенное развитие.
Первыми признаками воспалительного процесса в левом лёгком выступают:
- постоянный кашель без мокроты;
- возрастание температуры до 39 градусов;
- продолжительность лихорадки более трёх суток.
Если при выражении таких клинических проявлений обратиться за квалифицированной помощью, то можно избежать развития осложнений.

Симптомы пневмонии
По мере прогрессирования недуга, помимо вышеуказанной симптоматики появятся следующие симптомы:
- повышенное потоотделение, особенно в ночное время суток;
- слабость и разбитость;
- мышечные и суставные боли;
- учащённое дыхание;
- боли и першение в горле;
- сильные болевые ощущения в груди с левой стороны;
- приступы тошноты и рвоты;
- головные боли и головокружение;
- стильная одышка даже в состоянии покоя;
- выделение мокроты с кашлем.
Стоит отметить, что у детей недуг протекает сложнее, нежели сегментарная пневмония у взрослых. В таких случаях специфическими признаками будут служить:
- патологический румянец на лице ребёнка;
- нездоровый блеск в глазах;
- спутанность сознания;
- синюшность губ и ногтевых пластин;
- полное отсутствие аппетита;
- понижение физической активности;
- интенсивные боли в грудине, усиливающиеся во время дыхания.
Кроме этого, клиническую картину будут дополнять проявления того недуга, на фоне которого мог сформироваться воспалительный процесс верхней, центральной или нижней доли левого лёгкого.
Опасность левосторонней очаговой пневмонии заключается в том, что левое лёгкое и бронх расположен близко к сердцу. Именно по этой причине при появлении одного или нескольких из вышеуказанных симптомов необходимо как можно скорее пройти обследование у врача и начать лечение.
Чтобы поставить правильный диагноз, пульмонологу необходимы результаты лабораторно-инструментальных обследований, однако диагностика не ограничивается лишь такими мероприятиями.
Прежде всего, клиницисту необходимо:
- ознакомится с историей болезни и жизненным анамнезом пациента – для выяснения болезни-провокатора левосторонней полисегментарной пневмонии;
- провести тщательный физикальный осмотр грудной клетки и прослушать лёгкие при помощи специального инструмента – фонендоскопа;
- детально опросить пациента на предмет того, когда появились и с какой интенсивностью выражаются симптомы воспаления.
Лабораторная диагностика ограничивается осуществлением:
- общеклинического анализа крови;
- биохимии крови;
- бактериального посева крови;
- анализом мокроты, выделяемой при кашле.
Однако наибольшей диагностической ценностью обладают следующие инструментальные обследования:
- рентгенография грудины;
- фибробронхоскопия;
- эхокардиография;
- УЗИ плевральной полости;
- КТ органов грудной полости.

Рентгенограмма левосторонней пневмонии
Левосторонняя очаговая пневмония должна быть дифференцирована с воспалением правого лёгкого.
После уточнения диагноза пациента немедленно госпитализируют в отделение пульмонологии. Прежде всего, показано медикаментозное лечение левосторонней пневмонии, которое включает в себя приём:
- антибактериальных средств – это основные лекарства, используемые при терапии подобного недуга;
- отхаркивающих веществ;
- дезинтоксикационных медикаментов;
- глюкокортикостероидов;
- иммуномодуляторов;
- жаропонижающих и других препаратов, направленных на устранение симптоматики.
При тяжёлом течении полисегментарной пневмонии у детей и взрослых обращаются к кислородотерапии и искусственной вентиляции лёгких.
Хирургическое вмешательство необходимо при неэффективности консервативных методик терапии или в случаях развития осложнений.
Игнорирование симптомов или неадекватное лечение может повлечь за собой развитие как лёгочных, так и внелегочных последствий. Первая категория включает в себя:
- распространение воспалительного процесса на плевру;
- абсцесс и гангрену левого лёгкого;
- бронхообструктивный синдром;
- бронхопневмонию;
- локальный пневмосклероз – зачастую выражается у беременной женщины;
- острую дыхательную недостаточность.
Внелегочные осложнения представлены:
- инфекционно-токсическим шоком;
- миокардитом;
- менингитом;
- анемией.
Все вышеуказанные осложнения относят как к взрослым, так и к детям.
Специфические профилактические мероприятия против левосторонней очаговой пневмонии представлены иммунизацией – введением вакцин против возбудителей подобного заболевания.
Общая профилактика воспаления левого лёгкого заключается в соблюдении таких правил:
- ведение здорового и в меру активного образа жизни;
- избегание переохлаждения организма;
- укрепление иммунитета;
- своевременное лечение патологий, которые могут привести к развитию левосторонней пневмонии;
- регулярное прохождение полного медицинского обследования.
В 70% случаев ранняя диагностика и комплексное лечение позволяют достичь полного выздоровления. Менее благоприятный прогноз наблюдается при появлении воспаления лёгких на фоне иного заболевания. В таких ситуациях высока вероятность возникновения осложнений болезни-провокатора. Летальность среди детей варьируется от 10 до 30%.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
