Воспаление лимфы у детей
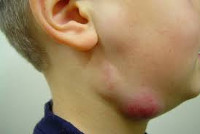
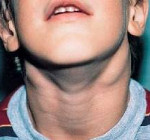
Лимфаденит у детей – это воспалительная реакция лимфатических узлов в ответ на локальные или общие патологические процессы в организме. Серозный лимфаденит у детей протекает с увеличением, уплотнением, болезненностью лимфоузлов; гнойный лимфаденит сопровождается местными (гиперемией, отеком) и общими симптомами (резким ухудшением самочувствия, лихорадкой). Диагноз лимфаденита у детей устанавливается на основании клинического осмотра, общего анализа крови, УЗИ и пункции лимфоузлов. В лечении лимфаденита у детей применяется консервативная тактика (антибактериальная, десенсибилизирующая, дезинтоксикационная терапия, местные аппликации, УВЧ) или хирургическое вскрытие и дренирование гнойного очага с обязательной ликвидацией первичного источника инфекции.
Общие сведения
Лимфаденит у детей – инфекционный или неинфекционный воспалительный процесс в периферических органах лимфатической системы – лимфоузлах. Лимфадениту принадлежит одно из ведущих мест по частоте встречаемости в педиатрической практике, что обусловлено морфофункциональной незрелостью лимфатической системы ребенка. Чаще всего лимфаденит наблюдается у детей в возрасте от 1 до 6 лет и имеет более бурное течение, чем у взрослых. Лимфаденит у детей развивается вторично, осложняя течение основных инфекционно-воспалительных заболеваний, поэтому увеличение лимфатических узлов у ребенка может обнаруживаться различными детскими специалистами: врачом-педиатром, детским отоларингологом, детским стоматологом, детским хирургом, детским иммунологом, детским ревматологом и др.

Лимфаденит у детей
Причины
Рост и развитие лимфоидных образований у детей продолжается до 6-10 лет; этот период связан с повышенной восприимчивостью к различным инфекционным агентам и недостаточной барьерно-фильтрационной функцией. Лимфоузлы, как элементы иммунной защиты, вовлекаются во все патологические процессы, протекающие в организме: распознавая и захватывая чужеродные частицы (бактерии, токсины, продукты распада тканей), они препятствуют их распространению из местного очага и попаданию в кровь.
Лимфаденит у детей чаще всего имеет неспецифический генез, его основными возбудителями являются гноеродные микроорганизмы, в первую очередь, стафилококки и стрептококки. При лимфадените у детей обычно имеется первичный очаг острого или хронического гнойного воспаления, из которого инфекция попадает в лимфоузлы с током лимфы, крови или контактным путем.
Более 70% случаев лимфаденита у детей связано с воспалительными процессами ЛОР-органов — тонзиллитом, синуситом, отитом. Лимфаденит у детей часто сопутствует инфекциям кожи и слизистых оболочек: фурункулам, пиодермии, гнойным ранам, экземе, стоматиту. Лимфаденит может осложнять течение различных бактериальных и вирусных инфекций у детей — скарлатины, дифтерии, ОРВИ, гриппа, паротита, ветряной оспы, кори. Наибольшее количество лимфаденитов у детей отмечается в осенне-зимний период вследствие увеличения числа инфекционных и обострения хронических заболеваний.
Лимфаденит у детей старше 6-7 лет может быть связан с воспалительными заболеваниями зубо-челюстной системы (пульпитом, периодонтитом, остеомиелитом). При этом нарастание симптомов лимфаденита у детей может происходить после затухания патологического процесса в первичном очаге. Причиной специфического лимфаденита у детей являются инфекционные заболевания с типичным для них поражением лимфатических узлов — туберкулез, инфекционный мононуклеоз, бруцеллез, актиномикоз, сифилис и др.
В некоторых случаях лимфаденит у детей может быть связан с заболеваниями крови (острыми и хроническими лейкозами), опухолями лимфоидной ткани (лимфосаркомой, лимфогрануломатозом), а также травматическим повреждением самих лимфоузлов. Лимфаденит обычно наблюдается у детей с лимфатико-гипопластическим диатезом, часто болеющих ОРВИ, имеющих в анамнезе сопутствующие герпесвирусные инфекции (ЦМВ, вирус Эпштейна-Барра) и хронические заболевания ЖКТ.
Классификация
В зависимости от типа возбудителя выделяют неспецифический и специфический лимфаденит у детей, который может иметь острое (до 2-х недель), подострое (от 2-х до 4-х недель) или хроническое (более месяца) течение. По характеру воспалительных изменений лимфатических желез у детей различают серозные (инфильтрационные), гнойные, некротические (с расплавлением узлов) лимфадениты и аденофлегмоны.
По очагу поражения лимфадениты у детей разделяют на регионарные (шейные, подчелюстные, подмышечные, паховые и т. д.) и генерализованные; по этиологическому фактору — одонтогенные (связанные с патологией зубо-челюстной системы) и неодонтогенные.
Симптомы
Как правило, при лимфадените у детей поражаются лимфоузлы в области лица и шеи (наиболее часто — подчелюстные и шейные с одной или обеих сторон, реже — околоушные, щечные, затылочные, заушные), в отдельных случаях – подмышечные, паховые.
Серозная стадия острого неспецифического лимфаденита у детей (1-3 сутки заболевания) проявляется болезненными, заметно увеличенными в размерах и плотно-эластичными на ощупь регионарными лимфоузлами, без потери их подвижности и развития местной кожной реакции. Общее состояние ребенка не нарушено, температура колеблется от нормальных до субфебрильных значений.
Переход острого лимфаденита в гнойную стадию (3-6 сутки заболевания) протекает с ярко выраженными местными признаками и резким ухудшением самочувствия детей. Наблюдаются признаки интоксикации: озноб, высокая температура (до 40ºС), головная боль, сильная слабость, отсутствие аппетита и нарушение сна. В области пораженных лимфоузлов возникают интенсивные тянущие или стреляющие боли, явления периаденита, местная гиперемия и отек кожи. Возможно развитие аденофлегмоны с появлением очагов флюктуации и выходом гнойного воспаления за пределы лимфоузла. Аденофлегмоны челюстно-лицевой области могут осложниться тромбозом кавернозного синуса, медиастинитом, сепсисом.
Хроническая форма лимфаденита у детей может развиться первично, если возбудителями являются слабовирулентные микроорганизмы, или стать продолжением острой формы заболевания. При хроническом течении вне обострения лимфоузлы увеличены, ограничены в подвижности, достаточно плотные, но безболезненные; самочувствие ребенка не нарушено; нагноение развивается редко. При наличии у ребенка очага хронической инфекции, длительно поддерживающего вялотекущий лимфаденит, лимфоузлы постепенно разрушаются и замещаются грануляционной тканью.
Туберкулезный лимфаденит у детей имеет продолжительное течение, ограничивается обычно шейной группой лимфоузлов, собранных в плотный, безболезненный, значительный пакет, похожий на ошейник. Туберкулезный лимфаденит у детей может осложняться казеозным распадом, образованием свищевых ходов, рубцовыми изменениями кожи.
Специфический лимфаденит, связанный с вакцинацией против туберкулеза («бецежеит»), может развиться у детей с низкой и измененной общей реактивностью, проявляясь хроническим кальцинирующим казеозным поражением подмышечных лимфоузлов. Генерализованный лимфаденит у детей отмечается при диссеминированном туберкулезе легких и хронической туберкулезной интоксикации; сопровождается характерным фиброзированием узлов («железы-камушки»).
Диагностика
Диагностика лимфаденита у детей включает тщательный физикальный осмотр, оценку клинической картины и анамнеза заболевания, исследование клинического анализа крови, УЗИ лимфатических узлов и ряд дополнительных дифференциально-диагностических исследований. Выявление лимфаденита у детей может потребовать обследования у врачей различных специальностей: педиатра, инфекциониста, детского отоларинголога, гематолога, хирурга, фтизиатра.
В ходе диагностики необходимо установить этиологию лимфаденита у детей, выявить первичный очаг гнойного воспаления. Вспомогательными методами выявления туберкулезного лимфаденита у детей служат туберкулиновые пробы, рентгенография грудной клетки, диагностическая пункция и бактериологический посев материала. При подозрении на онкологический процесс выполняется биопсия лимфатических узлов с цитологическим и гистологическим исследованием ткани.
Дифференциальная диагностика лимфаденитов различной локализации у детей проводится с опухолями слюнных желез, метастазами злокачественных новообразований, флегмоной, ущемленной паховой грыжей, остеомиелитом, системными заболеваниями (саркоидоз, лейкоз), диффузными заболеваниями соединительной ткани (ювенильный ревматоидный артрит, системная красная волчанка, дерматомиозит).
Лечение лимфаденита у детей
Лечение лимфаденита у детей определяется стадией, типом заболевания, степенью интоксикации и направлено на купирование инфекционно-воспалительных процессов в лимфоузлах и устранение первичного очага инфекции.
При остром серозном и хроническом неспецифическом лимфадените у детей применяют консервативную терапию, включающую антибиотики (цефалоспорины, полусинтетические пенициллины, макролиды), десенсибилизирующие средства, местное лечение (сухое тепло, компрессы с мазью Вишневского, УВЧ). Показаны общеукрепляющие препараты – кальция глюконат, аскорутин, витамины, иммуностимуляторы.
При отсутствии эффекта терапии или переходе лимфаденита в гнойную стадию, ребенка госпитализируют и проводят экстренное вскрытие, дренирование и санацию гнойного очага. В случае некротического лимфаденита у детей выполняют тщательный кюретаж полости, при необходимости производят удаление лимфоузла. В послеоперационном периоде показана комплексная противовоспалительная и дезинтоксикационная терапия. Лечение специфического туберкулезного лимфаденита у детей проводят в специализированных лечебных учреждениях.
Прогноз и профилактика
Прогноз лимфаденита у детей при своевременном адекватном лечении – благоприятный, при длительном хроническом течении возможно замещение лимфоидной ткани на соединительную; иногда в области пораженных лимфоузлов развивается нарушение лимфооттока (лимфостаз).
Предупреждение лимфаденита у детей заключается в устранении источников хронической инфекции, своевременном лечении зубов, травматических и гнойных поражений кожи и слизистых оболочек, повышении общей и местной сопротивляемости организма.
Лимфаденит (воспаление лимфатических узлов) — это один из признаков различных заболеваний, который при отсутствии внимания со стороны родителей и врача (педиатра или узкого специалиста) может привести отрицательным последствиям для организма ребенка.
Этот симптом развивается при патогенном воздействии на организм ребенка инфекционного агента и при возникновении воспалительных процессов в разных органах, что часто приводит к снижению иммунитета и осложненному течению болезни.
Лимфоузлы — защитные барьеры организма ребенка
Лимфоузлы являются периферическими органами лимфатической системы.
Они выполняют функцию фильтров для лимфы, поступающей из разных частей тела, и считаются защитными барьерами организма.
Именно поэтому лимфаденит в большинстве случаев не является самостоятельными заболеванием, но считается значимым симптомом развития воспалительного процесса в организме малыша.
Лимфатические узлы расположены возле кровеносных и лимфатических сосудов и представляют собой овальные или округлые образования от 5 до 15 миллиметров в диаметре.
Такое расположение лимфоузлов позволяет организму создавать барьер, и являются «ловушкой» для различных вирусов, патогенных микроорганизмов и грибков. Проникновение инфекционных агентов или других патогенных факторов в лимфатические узлы по лимфатическим или кровеносным сосудам потенцирует производство агрессивных иммунных клеток (Т-лимфоцитов — киллеров), которые начинают бороться с инфекцией.
При этом происходит увеличение размеров и болезненность лимфоузлов.
В зависимости от локализации инфекционно-воспалительного процесса увеличиваются различные группы лимфоузлов:
- подчелюстные;
- шейные;
- надключичные;
- подмышечные;
- бедренные;
- локтевые;
- подколенные;
- паховые лимфатические узлы.
Также могут воспаляться лимфатические узлы, расположенные в грудной полости, расположенные в области легких:
- бронхопульмональные;
- внутригрудные.
Лимфоузлы брюшной полости:
- парааортальные;
- брыжеечные;
- подвздошные.
Формирование и морфология лимфатической системы
Формирование лимфатической системы у детей после рождения окончательно не завершено, а ее дифференцировка продолжается до начала полового созревания.
Свою защитную функцию в виде активной реакции на проникновение в организм патогенных агентов лимфоузлы начинают выполнять с трех месяцев жизни, но после полутора лет этот процесс на некоторое время приостанавливается, что и объясняется наличием большого количества гнойных осложнений инфекционно-воспалительных процессов в этом возрасте, а также генерализацией инфекций.
Дети до года имеют определенные особенности лимфатической системы:
- новорожденных капсула лимфатических узлов тонкая с недостаточным развитием туберкул, поэтому узлы у детей грудного возраста мелкие, имеют мягкую консистенцию и при пальпации практически не определяются;
- после шести месяцев у детей происходит увеличение размеров и количества лимфатических узлов;
- у годовалых малышей можно прощупать (пальпировать) все группы лимфоузлов, но и в этот период формирование лимфоузлов у детей полностью не завершено – на месте клапанов расположены перетяжки.
- к трем годам соединительная капсула лимфоузлов становится ярко выраженной;
- только в 7-8 лет в лимфатических узлах происходит формирование туберкулы и разветвления дополнительных лимфатических сосудов.
Наиболее сильным барьером для различных вирусов и бактериальных возбудителей лимфатические узлы считаются в возрасте от 5 до 7 лет, поэтому часто воспалительная реакция в них развивается именно в этом возрасте.
К 8-9 годам проявляется полное взаимодействие всех органов иммунной системы, и организм ребенка приобретает способность полностью подавлять инфекционный процесс внутри лимфатического узла, а нагноения в них возникают намного реже.
Увеличение лимфатических узлов у детей при различных заболеваниях
Увеличение лимфоузлов в виде выпуклости в любой области является первым тревожным сигналом для родителей.
Также появляются другие симптомы:
- болезненность, особенно при нажатии;
- уплотнение лимфоузлов.
Иногда развивается их гнойное воспаление, которое сопровождается:
- покраснением кожи в области воспаления (вокруг лимфатического узла и/или непосредственно над ним);
- постоянная и сильная, пульсирующая боль в лимфоузлах;
- они сливаются друг с другом и спаиваются другими тканями, которые расположены неподалеку и становятся неподвижными.
Также гнойный лимфаденит сопровождается:
Виды лимфаденитов
Воспаляться может:
- один лимфатический узел (локальный лимфаденит);
- группа лимфоузлов (региональный лимфаденит);
- все лимфоузлы одновременно.
Также выделяют:
неспецифический и специфический лимфаденит.
Неспецифический лимфаденит развивается при воздействии возбудителей, опасных только при определенных условиях:
- стрептококков;
- кишечной палочки;
- стафилококков;
- протея;
- клебсиелы.
При воспалительном процессе с участием более опасных микроорганизмов или вирусов (туберкулеза, ВИЧ, сифилиса) развивается специфический лимфаденит.
При определенных условиях лимфаденит может быть и первичным заболеванием, когда проникновение инфекции и развитие воспаления происходит непосредственно в лимфатических узлах, минуя внутренние органы и сосуды.
Это происходит:
- при возникновении ран, царапин;
- при тяжелом течении пеленочного или аллергического дерматита;
- при экзематозных поражениях кожи с присоединением гнойных осложнений;
- при других видов нарушения целостности кожи и слизистых.
В детском возрасте лимфоузлы часто воспаляются при кошачьих царапинах, фурункулах.
Также в детском возрасте встречаются случаи, когда причиной увеличения и воспаления лимфатических узлов являются злокачественные образования.
При этом лимфоузлы имеют функцию «биологического фильтра» и не позволяют раковым клеткам активно разноситься по организму.
Лимфадениты при инфекционных и воспалительных заболеваниях
В детском возрасте простудные и вирусные заболевания развиваются достаточно часто, при этом увеличиваются и воспаляются разные группы лимфоузлов.
Переднешейные и подчелюстные лимфатические узлы воспаляются при инфекционно-воспалительных заболеваниях:
- носоглотки (назофарингит, фарингит, тонзиллит, аденоидит);
- гортани (ларингит, ларинготрахеит);
- верхних дыхательных путей (трахеит, бронхит).
Эти заболевания вызываются:
- патогенными микроорганизмами (стрептококками, стафилококками, клебсиеллой, протеем, гемофильной или кишечной палочкой, дифтероидами, пневмококками);
- вирусами (гриппа, парагриппа, аденовирусами, риновирусами и возбудителями риносинцитиальной инфекции);
- сочетанной микрофлорой.
Увеличение этих групп лимфатических узлов сопровождается:
- вялостью, слабостью;
- головной болью;
- другими симптомами интоксикации (беспокойством и срыгиваниями у детей до года);
- кашлем;
- насморком;
- першением и болью в горле;
- слезотечением;
- повышением температуры тела;
- осиплостью голоса.
Околоушные и заушные лимфоузлы увеличиваются:
- при воспалении наружного, среднего и внутреннего уха (отитах, лабиринтитах);
- при стрептококковой ангине;
- при экземе наружного уха;
- при аллергическом диатезе;
- при фурункулезе волосистой части головы;
- при педикулезе.
Лимфоузлы подбородочной зоны воспаляются:
- при инфекционно-воспалительных заболеваниях ротовой полости (афтозном стоматите, гингивите);
- при гнойном воспалении нижней губы;
- при распространенном кариесе, абсцессе зуба.
Увеличение и воспаление паховых лимфатических узлов развивается:
- при инфекционно-воспалительных заболеваниях мочевыводящих путей и почек (цистите, уретрите, пиелонефрите, пиелите);
- при воспалениях половых органов (аднекситах, кистах яичников и яичек, орхитах);
- при различных воспалениях нижних конечностей (в мышцах, суставах, костях и на коже);
- при распространенном фурункулезе бедер и ягодичной области.
Также паховый лимфаденит может наблюдаться при длительных вялотекущих и малосимптомных гнойных воспалительных процессах в брюшной области:
- при аппендицитах;
- при перитонитах;
- при абсцессе почки или кишечника;
- при нагноении кист или спаек.
Увеличение лимфоузлов в брюшной полости (мезаденит) развивается при наличии воспалительных процессов, вирусной или бактериальной инфекции пищеварительного тракта:
- при аденовирусной инфекции;
- при паротите;
- при инфекционном мононуклеозе.
Он характеризуется выраженными, мигрирующими болями в животе.
Тактика родителей при воспалении лимфоузлов у ребенка
При воспалении лимфоузлов у детей необходимо определить причину развития патологического процесса на основании:
- анализа жалоб;
- клинического обследования ребенка;
- лабораторных анализов (клинические и серологические анализы мочи, крови);
- при необходимости инструментальных методов (УЗИ лимфоузлов и/или органов брюшной полости, таза, рентгенологического исследования органов грудной клетки, а также пункция и биопсия пораженного лимфоузла).
Лечение нужно начинать немедленно, но терапия должна проводиться по назначению врача и под его контролем.
Часто родители начинают с самолечения:
- прогревания воспаленных лимфатических узлов;
- приема противовоспалительных лекарственных средств и антибиотиков.
В данном случае важно знать, что любые согревающие процедуры могут привести к возникновению и прогрессированию гнойных осложнений и даже генерализации инфекционного процесса.
Кроме этого необоснованный прием различных лекарственных препаратов может привести:
- к стойкому снижению иммунологической реактивности организма ребенка;
- к присоединению грибковых и бактериальных инфекций;
- к развитию дисбактериоза.
При развитии лимфаденитов родители не должны оставлять без внимания этот патологический симптом и как можно раньше предоставить возможность диагностики специалистам для своевременного и адекватного назначения лечения.
врач-педиатр Сазонова Ольга Ивановна
