Воспаление лоханки почки у грудничка

Врожденные аномалии органов мочевыделительной системы все чаще встречаются в практике педиатров. Распространенной патологией считается расширение почечной лоханки у новорожденных, или пиелоэктазия, которая не относится к серьезным патологиям, но все же требует постоянного контроля и наблюдения врача. Расширенная лоханка почки у новорожденного чаще диагностируется у мальчиков и в 5 раз реже у девочек. При легких формах патологии прогноз благоприятный, но когда болезнь прогрессирует, существенно нарушается работа почек и мочевыделительной системы, что может повлечь за собой тяжелые, а порой и необратимые процессы. Согласно статистике, расширенные лоханки чаще присутствуют на левой почке, реже диагностируется поражение правого органа или двустороннее поражение.

Причины и механизм развития
Лоханки почек у новорожденных представляют собой полостные образования, в которых происходит накапливание мочи перед ее дальнейшем продвижением в мочеточники. При нарушении этой функции происходит увеличение и расширение лоханки почки, в лоханках начинает скапливаться моча, нарушается ее отток, могут появиться застойные процессы.
Определить, что лоханки почек расширены у новорожденного, можно еще во внутриутробном периоде, когда женщина проходит скрининговые УЗИ. Хорошая визуализация почек отмечается уже на 17 неделе антенатального развития. В норме размер не должен превышать 4-5 см. У новорожденного малыша норма составляет 6-7 мм. При наличии отклонений врач оценивает общее состояние малыша, определяет причину, при необходимости назначает лечение. У некоторых детей норма может составлять 8 мм, но если диаметр органа от 8 до 10 мм, такое состояние уже считают патологией, называют пиелоэктазией.

Стадии пиелоэктазии
Расширение лоханки почек у новорожденного может появляться по самым разным причинам, но в 70% патология является наследственной. Если кто-то из родителей имел такое заболевание, есть большая доля вероятности, что и у младенца после рождения будет патологически расширена лоханка в почках. К другим причинам, которые могут спровоцировать появление данной патологии, относятся:
- стеноз наружного отверстия уретры;
- дисфункция мочевого пузыря;
- сахарный диабет;
- воспаление почек;
- интоксикация организма;
- аномалии в развитии почек или мочеточника;
- высокое давление в почках и мочевых протоках.
К провоцирующим факторам, которые могут повлечь за собой увеличение лоханки почки у новорожденного, можно отнести длительный прием некоторых лекарственных препаратов матерью в период беременности, употребление алкоголя, курение, наличие хронических заболеваний в анамнезе. В некоторых случаях патология обнаруживается после рождения, проявляется на фоне ионизирующего излучения, интоксикации организма женщины или при инфекционных болезнях.

Классификация патологии
В детской нефрологии пиелоэктазию классифицируют как:
- правостороннюю;
- левостороннюю;
- двухстороннюю.
Чаще всего встречается патология левой почки и крайне редко правой или обеих. Это состояние квалифицируют и по этиологии:
- врожденное органическое расширение;
- врожденное динамическое расширение;
- приобретенная пиелоэктазия;
- приобретенное динамическое расширение.
В независимости от классификации болезни, если лоханки у новорожденного расширены, врач должен назначить ряд исследований, которые помогут определить не только причину, но и стадию, составить примерный план для проведения терапии.
Стадии и симптомы
В процессе прогрессирования пиелоэктазия проходит несколько стадий, каждая из которых сопровождается определенными изменениями в почечных тканях и мочевыделительной системе.
Начальная, легкая стадия
Лоханки почки у новорожденного на данном этапе увеличены незначительно, не нарушают работу органа. Ребенок не испытывает никаких неприятных ощущений, а сама патология может диагностироваться только при помощи УЗИ в период внутриутробного развития или сразу после рождения.
Средняя
Вторая стадия патологии сопровождается выраженным расширением лоханок, присутствует повреждение внешней ткани органа, его функция снижается на 40%. На данном этапе болезни может присутствовать выраженная симптоматика, которая заставляет родителей обращаться к врачу. Ребенок становится беспокойным, при мочеиспускании часто плачет, в моче может присутствовать примесь крови.
Третья степень
Наиболее тяжелая стадия болезни, которая отличается выраженной симптоматикой. У ребенка увеличена лоханка и сама почка, существенно снижена выработка мочи, повышена температура тела присутствует боль при мочеиспускании и другие симптомы, требующие медицинского осмотра. Ткань почек существенно повреждена, а при сильном расширении лоханки она оказывает давление на другие ткани.

Чем опасна пиелоэктазия для новорожденного
Вероятность осложнений при пиелоэктазии у новорожденного невысока, но все же в некоторых случаях при прогрессировании патологии могут проявляться следующие симптомы:
- стенозирование мочеточников;
- поражение клапанов задней части уретры;
- пузырно-мочеточниковый рефлюкс;
- вздутие мочеточников (уретроцеле);
- пиелонефрит;
- склероз почечной ткани.
Для того, чтобы снизить риск развития осложнений, нужно вовремя распознать болезнь, провести необходимое лечение, назначенное врачом.
Диагностические мероприятия
Распознать увеличенную лоханку почки у новорожденного можно при помощи УЗИ, которое является наиболее информативным и безопасным для малыша и позволяет распознать расширение мочевых протоков, оценить размер и работу мочевыделительной системы. Врач может назначать дополнительные методы исследования, среди которых: лабораторные исследования, цистография, рентген, результаты которых позволят получить полную картину болезни, подобрать оптимальную схему лечения.

Методы лечения
Если у новорожденного легкая форма заболевания, лечение не проводится. Ребенок находится на учете у врача, должен регулярно проходить УЗИ для контроля состояния. Очень часто патология исчезает самостоятельно до трехлетнего возраста. Если патология диагностирована еще в период внутриутробного развития, будущая мама должна находиться в стационаре под врачебным наблюдением до самого рождения малыша. Таким женщинам увеличивают количество необходимых УЗИ до двух ежемесячно. Данный метод исследования позволит контролировать работу почек у плода, оценивать его общее состояние.
В тех случаях, когда патология стремительно прогрессирует или диагностируется вторая стадия, ребенку назначается консервативное лечение — прием лекарственных препаратов, улучшающих отток мочи, а также курсы физиотерапии, регулярный УЗ-мониторинг. Лечение может длиться нескольких месяцев. При положительной динамике оперативное вмешательство не проводится. Если же консервативная терапия не приносит желаемых результатов или существенно нарушена функция мочевыделительной системы, единственным методом лечения будет операция. Чаще всего используется лапароскопический метод или эндоскопия, которые относятся к щадящим процедурам. Прогноз после операции благоприятный, главное — вовремя распознать болезнь, не допустить ее осложнений.

Профилактика
Специфических профилактических мер для предупреждения данной патологии у новорожденных не существует, поэтому единственным способом обезопасить ребенка считается ведение здорового образа жизни будущей мамой, регулярное прохождение УЗИ, контроль состояния на основании результатов анализов.
Расширение лоханки почки у детей нельзя оставлять без внимания. Чем раньше взрослые обратятся к врачам, тем больше шансов на выздоровление. Самолечение данной патологии нужно исключить, нельзя ждать, что она пройдет самостоятельно. Только врач сможет подсказать, что делать, чтобы в будущем исключить риск развития осложнений.
Пиелонефрит — серьёзная проблема в организме. Воспаление в почках особенно опасно для детей грудного возраста, чей иммунитет ещё не способен бороться с большим количеством болезнетворных бактерий. Течение заболевания в первые месяцы жизни разительно отличается от такового у взрослых. Проблема требует пристального внимания педиатра для предотвращения развития осложнений.
Пиелонефрит — инфекционное воспаление почек
Почки начинают функционировать в организме ребёнка задолго до его появления на свет. Основная очистка крови от шлаков в период внутриутробного развития плода осуществляется материнским организмом. Однако почки ребёнка также фильтруют кровь от вредных веществ. К моменту рождения организм уже способен самостоятельно обеспечивать формирование и выведение мочи.
Почки грудничка по принципиальному строению схожи с таковыми у взрослых. За фильтрацию крови отвечает зона клубочков, содержащая большое количество сосудов. Распределение вредных и полезных веществ осуществляют специальные трубчатые структуры — канальцы. Моча в своём конечном составе накапливается в лоханках, после чего поступает в мочеточники, затем в мочевой пузырь, откуда выводится наружу. Движение мочи по этой системе в нормальных условиях происходит только в одну сторону.

Пиелонефрит — воспаление чашек и лоханок почек
Пиелонефрит — воспалительное заболевание почек инфекционной природы. В грудном возрасте патология чаще встречается среди мальчиков. В последующие периоды жизни начинают преобладать девочки. Большинство взрослых пациентов, страдающих хронической формой пиелонефрита, впервые заболели в раннем детстве.
Варианты пиелонефрита у грудничков
Инфекционное воспаление в почках у детей первого года жизни подразделяется на несколько основных вариантов:
- По механизму воспаления почек пиелонефрит подразделяется на следующие формы:
- первичную, при которой инфекция поражает неизмененные почки;
- вторичную, которая характеризуется началом развития инфекции на фоне уже существующих проблем в мочевыделительной системе организма.
- необструктивную, при которой движение мочи в системе почек и мочеточников происходит беспрепятственно;
- обструктивную, которая протекает на фоне изменённого характера движения мочи.

Аномалии почек часто нарушают отток мочи
- По типу течения пиелонефрит подразделяется на следующие формы:
- острую, которая характеризуется выраженностью негативных изменений в почках и организме в целом;
- хроническую, при которой болезнь течёт длительно, периодически напоминая о себе обострением:
- активную стадию, характеризующуюся появлением симптомов и других изменений;
- неактивную стадию, отличающуюся хорошим самочувствием и нормализацией различных диагностических показателей.
- По наличию изменений в работе почек:
- с нарушением фильтрационной способности почек;
- без изменений в деятельности почек;
- с формированием хронической почечной недостаточности.
Причины воспаления в почках и факторы развития
Воспаление в почках — следствие внедрения в ткани чашек и лоханок болезнетворных бактерий. Чаще всего это представители видов, живущих в кишечнике грудничка. Ребёнок появляется на свет со стерильным пищеварительным трактом. Источником бактерий для заселения кишечника является микрофлора материнского организма, в первую очередь обитающая на коже. Выкладывание новорождённого на живот родильницы преследует цель решить именно эту задачу. Однако среди дружественных микробов оказывают виды, обладающие негативными свойствами. Чаще все причиной пиелонефрита у детей первого года жизни становятся:
- кишечная палочка;
- протей;
- энтерококки;
- клебсиеллы;
- золотистый или кожный стафилококк;
- палочка сине-зелёного гноя;
- энтеробактеры;
- грибы рода Кандида;
- вирусы Коксаки;
- микоплазмы;
- уреаплазмы.
Возбудители пиелонефрита у детей первого года жизни — фотогалерея
Во многих случаях пиелонефрит у грудничков возникает отнюдь не на пустом месте. Развитию заболевания способствуют следующие обстоятельства:
- хронический пиелонефрит у матери;
- наследственные отклонения обмена веществ в организме;
- выделение с мочой большого количества солей мочевой и щавелевой кислоты — уратов и оксалатов;
Образование солей в почках во многом носит наследственный характер
- нарушения процесса формирования структур почек в период внутриутробного развития;
- наследственные отклонения в работе иммунной системы.
Бактерии-возбудители пиелонефрита имеют ряд характерных свойств, позволяющих им проникать в почки и благополучно существовать в этой среде. Многие виды микробов имеют специальные выросты наружной оболочки, с помощью которых они способны фиксироваться на стенке мочевыводящих путей. Кроме того, некоторые бактерии выделяют вещества, нарушающие работу мышц лоханки и мочеточников, в результате чего правильное движение мочи становится невозможным. В большинстве случаев причиной пиелонефрита является не один вид инфекции, а несколько. Заболеванию часто сопутствует нарушение состава кишечной микрофлоры (дисбактериоз) и запоры у ребёнка.

Дисбактериоз — частый спутник пиелонефрита у грудничков
Большую роль в развитии воспаления у детей первого года жизни играет неадекватное движение мочи в мочевыводящих путях. Этому способствует явление под названием рефлюкс. Оно подразумевает обратный ток мочи в мочеточниках и лоханках. Половина всех случаев пиелонефрита у грудничков развивается на фоне этого негативного процесса. Он может быть обусловлен несколькими причинами:
- нарушением анатомического строения почек и мочевыводящих путей;
- сопутствующим воспалением мочевого пузыря (циститом);
- нарушением слаженной работы мышц мочеточников и мочевого пузыря.

Рефлюкс — самый частый спутник пиелонефрита
Особенности иммунитета грудничка также становятся фактором риска развития пиелонефрита. На первом году жизни главный защитник организма от инфекций ещё не способен эффективно выполнять свои обязанности по распознаванию чужеродных объектов и их ликвидации.
Симптомы пиелонефрита у ребёнка первого года жизни
Грудной возраст накладывает свой отпечаток на течение любого заболевания. Воспаление в почках не является исключением. Однако грудничок не сможет сообщить о плохом самочувствии при помощи стройных фраз. Родителям необходимо очень внимательно следить за поведением младенца, поскольку именно его особенности могут рассказать о проблемах в мочевыводящей системе.
В картине острого заболевания преобладают симптомы, которые трудно отнести насчёт проблемы в том или другом органе:
- вялость;
- повышенная возбудимость;
- отказ от еды;
- повышение температуры тела;

Лихорадка — один из основных признаков пиелонефрита
- потеря веса;
- рвота съеденной пищей, в том числе грудным молоком;
- запор;
- пожелтение кожи;
- плач и беспокойство при мочеиспускании;
- появление мочи с резким запахом или изменённым цветом.
Высокая температура тела опасна для ребёнка первого года жизни. В этот период организм ещё не способен адекватно выводить лишнее тепло через кожу во внешнюю среду. Лихорадка больше всего сказывается на деятельности головного мозга. Его перегрев может привести к самому негативному симптому пиелонефрита — мышечным подёргиваниям и судорогам. Кроме того, головной мозг способен отреагировать на сильное воспаление избыточным мышечным напряжением. Это обстоятельство может привести к ошибочной трактовке симптомов как следствия воспаления оболочек мозга — менингита.

Лихорадка может вызвать появление особой позы с запрокинутой головой
Хроническая форма пиелонефрита вне обострения проявляется неспецифическими признаками:
- снижением аппетита;
- незначительным повышением температуры тела;
- снижением темпов роста и набора массы тела;
- отставанием в психомоторном развитии. Ребёнок поздно осваивает необходимые навыки: переворачиваться, ползать, ходить, говорить.

Хронический пиелонефрит может стать причиной задержки психомоторного развития
Способы выявления заболевания
Поскольку младенец не способен чётко сформулировать субъективные ощущения, основная роль в диагностике пиелонефрита принадлежит объективным показателям.
Лабораторные исследования
Лабораторные исследования — обязательная часть диагностики различных форм пиелонефрита. Общий анализ крови используется для установления наличия воспаления в организме. Оценивая показатели, врач не сможет точно установить локализацию патологического очага. К признакам текущего воспаления относится увеличение количества белых клеток крови лейкоцитов и скорости оседания красных клеток эритроцитов (СОЭ). Однако необходимо помнить, что нормальные показатели для грудничков отличаются от таковых для взрослых.

Лейкоциты способны поглощать бактерии
Биохимия крови — анализ, с помощью которого врач сможет оценить фильтрационную способность почек. Для решения этой задачи в лаборатории определяют в крови уровень мочевины и креатинина. Его увеличение говорит о том, что функция почек страдает. Нормальные показатели в этом случае также сильно отличаются от тех, которые характерны для взрослых.
Кровь поможет пролить свет на вид инфекции, вызвавшей пиелонефрит. Для этой цели служат белки-антитела против возбудителя. Кроме того, гены бактерий также могут быть выявлены в крови путём полимеразной цепной реакции.

Определение антител помогает определить вид возбудителя
Анализы мочи — основа диагностики пиелонефрита у грудничка. У этого метода есть ряд разновидностей, помогающих врачу лучше распознать имеющуюся проблему. Показатели общего анализа изменяются при воспалении в почках. Моча становится мутной, кислотность приближается к щелочной, появляется белок, увеличивается количество лейкоцитов и слепков с почечных канальцев — цилиндров.
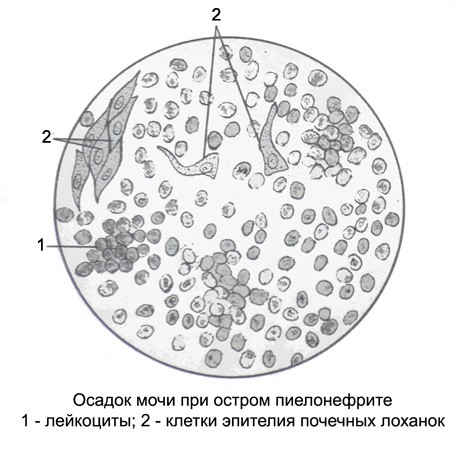
Увеличение количества лейкоцитов в моче — закономерный признак пиелонефрита
Для более точно подсчёта лейкоцитов и цилиндров используются лабораторные исследования по Нечипоренко, Амбурже, Аддис-Каковскому. В первом случае сдаётся средняя порция утренней мочи. Во втором материал собирается в ёмкость в течение трёх часов. В третьем используется моча, выделенная грудничком за сутки.

При пиелонефрите чаще встречаются лейкоцитарные цилиндры
Проба Зимницкого — специфический способ распознать нарушение работы почек по изменению удельного веса мочи. Для этой цели материал собирается в течение суток в восемь разных ёмкостей. Низкий удельный вес говорит о неспособности почек справляться со своей работой.
Для установления вида возбудителя проводится посев мочи на питательную среду. Специалист лаборатории установит, какая бактерия стала причиной воспаления и чувствительность её к антибиотикам.

Посев мочи на питательную среду позволяет определить вид возбудителя
Доктор Комаровский об анализе мочи — видео
Инструментальные исследования
Ультразвуковое исследование — информативный и безопасный метод. Посредством датчика врач получает на экране картину почек и мочевыводящих путей. При помощи исследования специалист определяет размеры и положение органов, отмечает отклонения анатомического строения от нормы, выявляет признаки воспаления.

Пиелонефрит хорошо определяется на УЗИ
Для более точного установления характера анатомических отклонений используются рентгенологические методы. Обзорный снимок выявит контуры почек, позволит заподозрить аномалии строения. Обычно это исследование дополняется введением в кровь контрастного вещества. Спустя некоторое время оно заполняет лоханки и мочеточники. Снимок, сделанный в этот момент, позволяет судить об их анатомических особенностях.

Экскреторная урография — способ выявления аномалий строения почек
Цистография — рентгенологический метод, который позволяет выявить рефлюкс в мочевыделительной системе. Контрастное вещество в этом случае вводится по мочевому катетеру, установленному в мочеиспускательный канал.
При сложных нарушениях структуры почек для их оценки может потребоваться томография. Компьютерная использует для построения изображения рентгеновские лучи, магнитная — эффект резонанса. Однако оба вида требуют неподвижности во время нахождения в контуре аппарата. Грудничкам исследование проводят в условиях наркоза.

Томография позволяет точно оценить анатомическую структуру почек
Дифференциальная диагностика
Дифференциальная диагностика пиелонефрита у детей первого года жизни проводится со следующими заболеваниями:
- воспалением червеобразного отростка кишечника (аппендицитом);

Аппендицит встречается у детей любого возраста
- воспалением брюшины (перитонитом);
- воспалением мочевого пузыря (циститом);
- воспалением наружных половых органов — вульвитом у девочек, баланопоститом у мальчиков;
- острым гломерулонефритом.
Отличия пиелонефрита и гломерулонефрита — таблица
| Признаки | Острый гломерулонефрит | Пиелонефрит |
| Начало заболевания | На 2–3-й неделе после ангины, скарлатины, катара верхних дыхательных путей | На фоне острых бактериальных и вирусных инфекций |
| Расстройства мочеиспускания | Не характерны | Характерны |
| Температура тела | Как правило, нормальная или повышена значительно | Как правило, повышена значительно |
| Мочевой синдром |
|
|
| Посев мочи | Всегда стерильный | В 85% случаев выявляется возбудитель |
| Мочевина, креатинин крови | Повышены | Норма |
| Отёки | Характерны | Отсутствуют |
Методы лечения
Лечение пиелонефрита у детей первого года жизни — комплексное, проводится под контролем педиатра. Во всех случаях острого течения и обострения хронического процесса болезнь требует госпитализации в стационар и круглосуточного врачебного наблюдения.
Медикаментозное лечение
Лечение пиелонефрита с помощью лекарственных препаратов комплексное. В первую очередь назначаются антибактериальные средства, основная цель которых — помочь организму справится с возбудителем. Для лечения грудничков разрешено использовать следующие группы препаратов:
- пенициллиновый ряд — Амоксициллин, Ампициллин, Амоксиклав, Аугментин;
- цефалоспориновый ряд — Цефуроксим, Цефотаксим, Цефепим;
- аминогликозидного ряда — Гентамицин, Амикацин;
- карбапенемы — Меронем, Имипенем, Тиенам.
Антибиотики для лечения пиелонефрита у детей первого года жизни — фотогалерея
Чаще всего препараты назначаются в форме внутримышечных инфекций или внутривенных вливаний. Доза подбирается индивидуально в зависимости от возраста и веса ребёнка. Курс лечения определяется врачом исходя из тяжести заболевания.
Для борьбы с лихорадкой и общими симптомами воспаления применяются нестероидные противовоспалительные средства. Для детей грудного возраста фармацевтические фирмы разработали удобные лекарственные формы: ректальные свечи, сиропы и капли. Наиболее популярными препаратами являются Нурофен, Ибупрофен.

Нурофен для грудных детей выпускается в форме ректальных свечей
Если ребёнок отказывается от еды и приёма жидкости, необходимо восполнить дефицит при помощи внутривенных вливаний растворов хлорида натрия и 5% глюкозы.
Народные рецепты применять не рекомендуется, поскольку незнакомые вещества могут вызвать выраженную аллергическую реакцию у ребёнка.
Физиотерапия
Физиотерапевтические методики оказывают положительное воздействие при пиелонефрите, помогают организму бороться с инфекцией:
- ультразвуковая терапия улучшает кровообращение в почках;
- магнитотерапия уменьшает выраженность воспаления;
- электрофорез при помощи постоянного благотворно действует на очаг воспаления.
Диета
Основное питание ребёнка первых пяти месяцев жизни — грудное молоко или его заменитель — адаптированная молочная смесь. С полугода в рацион ребёнка последовательно вводится прикорм: овощные пюре, каши, мясные пюре, кефир и творог. В период болезни вносить изменения в характер питания, вводить прикорм или новые его виды не рекомендуется.
Хирургическое вмешательство
Операции в грудном возрасте назначаются очень редко. Хирургическому лечению подлежат только некоторые врождённые пороки развития почек, например, гидронефроз или опухоли. Метод вмешательства подбирается индивидуально.
Прогноз и осложнения
Прогноз лечения пиелонефрита сугубо индивидуальный, он во многом зависит от характера заболевания, адекватности лечения и других особенностей. При первичном варианте болезни возможно добиться полного выздоровления. Однако даже в этих обстоятельствах диспансерное наблюдение врача необходимо в течение 5 лет. В тяжёлых случаях возможно развитие следующих осложнений:
- апостематозного нефрита, характеризующегося наличием мелких гнойных очагов;
- карбункула почки — крупного гнойного очага воспаления;
- паранефрита — гнойного воспаления околопочечной жировой ткани;
- сморщивания почки — уменьшение органа в размере с нарушением его работы;

Сморщивание почки — следствие длительного воспалительного процесса
- хронической почечной недостаточности.
Профилактика
К профилактике развития пиелонефрита у детей первого года жизни относятся следующие мероприятия:
- планирование беременности;
- своевременное лечение пиелонефрита и других инфекционных заболеваний у матери, в том числе гинекологических;
- грудное вскармливание;

Грудное молоко — лучшая защита грудничка от инфекций
- лечение имеющегося дисбактериоза, особенно после приёма антибиотиков;
- ежедневные гигиенические процедуры;
- щадящие процедуры закаливания — воздушные ванны.

Воздушные ванны — способ укрепления иммунитета
Пиелонефрит — серьёзное заболевание, особенно у детей первого года жизни. Организму грудного ребёнка тяжело бороться с агрессивной инфекцией. Младенцу необходимо адекватная терапия и круглосуточное наблюдение специалиста в условиях стационара. После излечения процесса необходима диспансеризация в течение пяти лет.
- Автор: Елена Тимофеева
- Распечатать
Имею высшее медицинское образование и опыт работы
