Воспаление между ног у женщин

Воспаление промежности может возникать в силу различных причин.
Его способны вызывать половые инфекции, неспецифические бактериальные и грибковые патологии.
Встречаются случаи травматического или аллергического воспаления области промежности.
Поговорим о том, какие причины к этому приводят, какие симптомы и признаки возникают.
Рассмотрим основные способы лечения, которые применяются врачами.

Воспаление промежности при грибке кожи
Грибковые поражения кожи могут быть обусловлены дерматофитией.
В кожных складках появляются красные пятна.
Они имеют четкие границы.
Практически всегда наблюдается шелушение.
При осмотре у пациента также обнаруживается дерматофития стоп.
Возможно поражение ногтей.
Грибок обычно заносится в промежность с немытыми руками самим пациентом.
Субъективно заболевание проявляется зудом.
Из-за постоянных расчесов развивается нейродермит.
После разрешения клинических проявлений остается пигментация.
Но разрешение происходит зачастую через длительное время.
Если нет лечения, болезнь может протекать годами.
Чаще встречается эта причина воспаления промежности у мужчин.
Другие факторы риска:
- жаркий климат;
- потливость;
- тесные брюки;
- ожирение;
- применение глюкокортикоидов в течение продолжительного времени.
При дерматофитии требуется лечение грибка не только в паху.
Нужно также провести уничтожение патогена на стопах, ногтях или волосистой части головы (в зависимости от того, где выявлены очаги воспаления).
Иначе паховая дерматофития с высокой вероятностью рецидивирует.
Воспаление промежности при кандидозе
Грибковое поражение, вызванное Candida albicans или другими представителями этого рода грибов, возникает чаще всего на фоне иммунодефицита.
Факторы риска:
- сахарный диабет;
- ВИЧ;
- ожирение;
- потливость;
- переохлаждение.
Воспаление промежности у женщин также может быть вызвано распространением инфекции из половых органов.
При вульвовагините кандидозного происхождения наблюдаются выделения.
В результате грибковые клетки попадают на кожу промежности и могут её инфицировать.
Основные признаки:
- зуд;
- покраснение;
- папулы и гнойники;
- мокнутие.
На поверхности высыпаний может появляться белый налет.
Он легко снимается ватным тампоном.
Воспаление промежности при аллергии
Не всегда воспалительные процессы обусловлены инфекционным фактором.
Иногда это следствие аллергии.
Если красные пятна, волдыри или другие элементы сыпи появились только на промежности, скорее всего, это проявление контактного дерматита.
Он развивается при контакте кожи с аллергеном.
Учитывая локализацию воспаления, можно предположить несколько аллергенов, которые могли вызывать сенсибилизацию.
В первую очередь следует подозревать:
- косметические кремы по уходу за кожей интимной зоны;
- спермициды – средства для контрацепции, разрушающие сперматозоиды;
- антисептики, применяемые для профилактики ЗППП (чаще всего Мирамистин, реже хлоргексидин);
- синтетическое белье (обычно вызывает слабые аллергические проявления);
- лекарственные или народные средства, которые женщина пытается использовать в лечебных целях (в виде кремов, ванночек, присыпок и т.д.).
Внешне аллергическое воспаление бывает трудно отличить от любого другого.
Помогают в этом врачу анализы.
Воспаление промежности при натертости
Механический фактор – ещё одна возможная причина воспаления.
Постоянное трение провоцирует механический дерматит.
Его особенности:
- зона покраснения и воспаления кожи промежности находится в месте контакта с нижним бельем;
- во время ходьбы у пациента появляются или усиливаются болевые ощущения;
- они прогрессируют по мере дальнейшего натирания кожи до тех пор, пока пациент не сменит белье.
В дальнейшем, если действие повреждающего фактора не исключается, возможны осложнения.
При глубоком повреждении кожи образуются рубцы и мозоли.
Кроме того, открываются входные ворота для инфекции.
Возникают эрозии.
Они могут быть инфицированы бактериальной флорой.
Эрозии часто влажные.
А влажность в зоне промежности – фактор риска грибковой инфекции и эритразмы.
Воспаление промежности при опрелости
Опрелость – это воспаление бактериальной или грибковой этиологии на фоне постоянно влажной кожи.
Почему она может быть влажной?
В основном из-за обильного выделения собственного пота.
Происходит это в ряде случаев.
Но все они умещаются в несколько патогенетических механизмов:
- усиление потоотделения как естественная физиологическая реакция организма (результат перегревания организма или его отдельных областей, в данном случае промежности);
- усиление потоотделения при патологическом процессе (лихорадка, тиреотоксикоз, ожирение и другие заболевания, связанные с высокой потливостью);
- нарушение испарения пота (он выделяется в обычном количестве, но не испаряется по причине плохой циркуляции воздуха в промежности).
При опрелости основным симптомом являются пятна.
Они имеют красный цвет.
Часто при осмотре обнаруживается мацерация кожи.
Под действием влаги может происходить отслоение эпидермиса.
Чаще всего воспаление вызвано стрептококками или кандидами.
Его также могут спровоцировать другие условно-патогенные бактерии.
Воспаление промежности при стрептодермии
Стрептодермией называют разновидность пиодермии, которая вызвана стрептококком.
Бактериальные воспалительные процессы кожи промежности встречаются достаточно часто.
10% всех обращений к дерматологам обусловлены бактериальными воспалениями кожных покровов различной локализации.
Инфекция не развивается просто так.
Нужны предрасполагающие факторы.
Таковыми обычно становятся:
- микроповреждение кожи (например, натертости);
- пузырные дерматозы;
- герпес;
- высокая влажность кожи;
- бесконтрольная антибиотикотерапия;
- применение глюкокортикоидов.
Изначально поражается только верхний слой кожи – эпидермис.
Возникают красные пятна, папулы, небольшие гнойнички и везикулы.
Если вовремя начато лечение, симптомы воспаления промежности регрессируют.
Если лечения нет, возможно дальнейшее развитие патологического процесса.
Особенно если не устранены предрасполагающие факторы.
Могут появляться крупные гнойники или буллы – пузыри с жидкостью.
Формируются язвы, после заживления которых остаются рубцы.
Субъективно пациент ощущает боль.
Область промежности отекает.
Иногда увеличиваются лимфатические узлы.
Воспаление промежности при эритразме
Эритразмой называют бактериальное воспаление кожи, вызванное Corynebacterium minutissimum.
Эта бактерия у всех людей живет на коже.
В случае большой влажности, иммунодефицита, сахарного диабета может вызывать воспаление промежности.
На вид оно сильно похоже на грибок.
Появляется пятно, обычно крупное, с четкими границами и признаками шелушения.
Болезнь часто рецидивирует после лечения.
Но почти никогда не осложняется.
Воспаление промежности при ЗППП
Некоторые половые инфекции могут вызвать раздражение и появление красных пятен на промежности.
Это заболевания, сопровождающиеся выделениями.
Они вытекают из влагалища женщины, попадают на кожу.
В результате появляется зуд, покраснение, отеки.
Воспаление может быть вызвано:
- трихомонадами;
- хламидиями;
- гонококками.
Первично кожа промежности при ЗППП поражается редко.
Такое возможно разве что при герпесе.
Воспаление промежности при герпесе
Генитальная форма герпетической инфекции может проявляться воспалительным процессом соответствующей локализации.
Первым симптомом после заражения становится покалывание.
Возникает зуд или жжение.
Затем кожа краснеет, на ней образуются пузырьки.
Она заполнены водянистым содержимым.
Проблемная область может быть болезненной.
Боль часто острая, жгучая.
Острый период длится 1-2 недели.
Затем проходит сам по себе.
Но если пациент получает лечение, продолжительность острого периода значительно сокращается.
Снижается риск осложнений и присоединения бактериальной суперинфекции.
Какие анализы сдать при воспалении промежности?
При подозрении на грибок необходимо сдать соскоб кожи.
Берут его так: при помощи скальпеля путем поскабливания снимают верхний слой эпидермиса.
Чешуйки помещают на предметное стекло.
Материал обрабатывают гидроксидом калия.
Концентрация используется от 5 до 10%.
Используя газовую горелку, препарат нагревают.
Затем материал исследуют микроскопическим способом.
В случае дерматофитии лаборант обнаруживает сплетение тонких трубочек, внутри которых заметны перегородки.
При кандидозе выявляются нити псевдомицелия и почкующиеся клетки.
Этот вид грибковой инфекции чаще всего вызван грибком кандида альбиканс.
Но встречаются и другие возбудители.
Они труднее поддаются лечению, чаще вызывают рецидивы.
При появлении затруднений в терапии заболевания назначают дополнительные диагностические процедуры.
Делают посев на кандиды или определяют вид грибка при помощи ПЦР.
Это помогает подобрать лучшие варианты лечения, исходя из выявленного возбудителя и его чувствительности к антимикотикам.
Для диагностики неспецифических бактериальных инфекций кожи делают:
- посев на флору;
- соскоб кожи и бактериоскопию (окрашивание по Граму).
При подозрении на эритразму проводят исследование под лампой Вуда.
Для этого заболевания характерно красное свечение.
Этот метод имеет значение в дифференциальной диагностике с грибковыми инфекциями.
Они часто дают зеленое свечение.
Для установления диагноза эритразма нужно исключить:
- грибки (для этого делают соскоб кожи и изучают под микроскопом);
- стрептококки, стафилококки (проводят посев кожи).
В диагностике ЗППП используются в основном молекулярно-биологические методы.
Врач берет мазки из уретры.
Они исследуются при помощи ПЦР.
Для диагностики герпеса применяется аналогичный метод.
Но в острый период инфекции доктор может взять соскоб кожи для его использования в качестве материала для исследования.
При подозрении на аллергию назначается анализ крови на иммуноглобулин Е.
Он подтверждает сам факт наличия аллергической реакции.
Однако при этом доктор должен учитывать, что аллергия бывает вторичной.
Она может развиться на фоне существующей грибковой инфекции.
Лечение воспаления промежности
При грибковом воспалительном процессе применяется обычно местная терапия.
Её достаточно при легкой форме инфекции.
Чем помазать патологический очаг, решает врач.
Используются обычно средства, содержащие клотримазол или миконазол.
В случае кандидоза их назначают на 1 неделю.
При дерматофитии лечение должно продолжаться 1 месяц.
Наносят кремы 2 раза в сутки.
Смазывают всю поврежденную область промежности.
Захватывают также 3 см здоровой кожи, потому что она тоже может содержать грибки в меньшем количестве.
При дерматофитии могут применяться препараты внутрь:
- гризеофульвин;
- итраконазол;
- тербинафин.
При кандидозе предпочтение отдают флуконазолу.
Кандида альбиканс чувствительная к нему почти всегда.
Другие грибки могут не погибать под действием этого антимикотического средства.
В таком случае требуется идентификация гриба при помощи ПЦР или культурального исследования.
Затем назначается целенаправленная терапия.
Курс лечения грибковых инфекций может ограничиваться приемом одной таблетки.
При неосложненном кандидозе, вызванном кандидой альбиканс, достаточно 150 мг флуконазола для излечения.
В случае дерматофитии лечение воспаления промежности обычно продолжается 1-2 недели.
При опрелости часто бывает достаточно проветрить промежность.
Когда устраняется высокая влажность кожи, исчезают и пятна.
Происходит это постепенно.
На месте пятен несколько недель может сохраняться пигментация.
Чтобы исключить развитие бактериальной инфекции, кожу промежности обрабатывают антисептиками.
Врач может назначить ванночки, примочки или кремы.
Лечить эритразму нужно местными средствами.
Это не тяжелая бактериальная инфекция, она редко дает осложнения.
Это возможно разве что в случае глубокого иммунодефицита.
Назначают бензоилпероксид 2,5% или эритромициновую мазь 2%.
Курс лечения – около 1 недели.
При герпетической инфекции назначают ациклические нуклеозиды внутрь и наружно.
Они используются при каждом обострении курсом 5-10 дней.
Воспаление промежности: какие антибиотики пропить?
Антибиотики назначаются при бактериальных инфекциях.
Цель их применения:
- устранение симптомов;
- подавление избыточного роста бактериальной флоры кожи;
- предотвращение распространения инфекции на соседние структуры;
- профилактика осложнений (в первую очередь абсцедирования).
Какие антибиотики будет использовать врач, он решает, исходя из выделенного возбудителя.
Это может быть:
- эритромицин;
- доксициклин;
- цефалексин;
- амоксициллин и другие.
Профилактика воспаления промежности
Для предотвращения воспаления промежности необходимо:
- регулярно мыться;
- не вести беспорядочную половую жизнь;
- всегда пользоваться презервативами для защиты от инфекций;
- не допускать размягчения кожи промежности под действием влаги;
- не носить белье, которое натирает;
- не носить слишком теплую одежду, проветривать область промежности.
Чтобы защититься от воспалительных заболеваний, нужно следить за своим иммунитетом.
Если он снижен, требуется лечение, чтобы восстановить показатели иммунограммы.
Это поможет предотвратить повторные грибковые или бактериальные процессы, вызванные условно-патогенной флорой.
При рецидивирующем течении грибковой или бактериальной инфекции врач назначит для профилактики обострения специальные средства гигиены.
Они содержат антисептики или противогрибковые компоненты в небольших дозах.
Их, возможно, недостаточно для лечения воспаления.
Но такие количества противомикробных веществ будут сдерживать чрезмерный рост микрофлоры.
Поэтому они предотвращают воспалительные процессы промежности.
К какому врачу обратиться при воспалении промежности
При появлении воспалительных процессов промежности вы можете обращаться в нашу клинику.
У нас работают опытные дерматовенерологи.
Наши услуги:
- осмотр зоны промежности, оценка симптомов;
- взятие анализов;
- проведение инструментальных исследований;
- установление диагноза;
- подбор лечения;
- проведение лечебных процедур;
- контроль результатов терапии.
Благодаря качественному лечению вы избавитесь от всех симптомов.
Вы станете незаразным для других людей, в том числе своих половых партнеров.
А также получите уверенность в том, что болезнь не перейдет в хроническую форму и не вызовет осложнения.
Мы проводим качественное лечение, которое направлено не только на подавление существующего воспалительного процесса, но и на профилактику рецидива.
При воспалении промежности обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Деликатная проблема, возникающая у женщин – раздражение и опрелость в паховой зоне, заставляет представительниц женского пола забыть о юбках и платьях в летний период. Профилактика опрелости в паху у женщин и лечение в домашних условиях возможна на первых этапах воспаления.
Методы домашней терапии рассмотрим подробней.
Причины возникновения
Возникновение опрелостей паховой области сопряжено с некоторыми факторами, среди которых:
- тесное нижнее белье;
- избыточный вес;
- непроизвольное выделение капель мочи;
- обильные влагалищные выделения;
- густая растительность на лобке и в паху.
Для женщины важно соблюдать личную гигиену наиболее тщательно. Соблюдение чистоты интимной зоны важно для предупреждения скопления бактериальной среды паховых зон.
Менструация и выделения из влагалища – создают среду для развития инфекционных воспалений.
Для предупреждения воспалений нужно использовать ежедневные прокладки, а также проводить водные процедуры.
Опрелость в паху воспаляется при следующих условиях:
- постоянной влажности паховой зоны;
- местного перегрева;
- трения.
Устранить влажность можно при использовании ежедневных прокладок и частой их смене.
Местный перегрев наблюдается:
- в жаркое время года;
- при наличии большого количества волос на лобке и паху.
Трение вызывает тугое нижнее белье, которое при носке раздражает нежную кожу.
Непроизвольное выделение капелек мочи может наблюдаться в зрелом и преклонном возрасте. Это случается после мочеиспускания или произвольно. Химический состав мочи раздражает кожу, вызывая воспаление.
Избежать последствий попадания мочи на кожу, можно при соблюдении нескольких простых рекомендаций:
- проводите туалет интимной зоны после каждого мочеиспускания;
- пользуйтесь ежедневными прокладками или ватой;
- сменяйте прокладки после каждого второго похода в туалет.
Для туалета интимной зоны, при невозможности полноценного мытья, можно использовать влажные антибактериальные салфетки. После чего интимную зону насухо промокнуть чистой бумажной салфеткой.
Интимная зона склонна к перегреву, которому способствует:
- жара;
- выраженная потливость;
- густой рост волос лобковой зоны.
При жаре и потливости достаточно соблюдать гигиенические требования, а при обилии растительности – целесообразно будет подбривать зону бикини.
Для удаления нежелательных волос, можно воспользоваться восковыми полосками.
Если рост волос лобковой зоны увеличен, лазерное удаление может раз и навсегда решить эту проблему. Лишние волоски удаляются навсегда.
Нет нужды объяснять, почему тугое белье, выполненное из синтетической нити, вызывает раздражение и опрелости.
Такие плавки не пропускают воздух, создавая благоприятную среду для роста микроорганизмов и бактерий.
В сочетании с потливостью, которая вызвана непроходимостью воздуха, воспаление развивается очень быстро, проявляясь в виде:
- жжения;
- высыпаний;
- неприятного запаха.
Все перечисленные факторы в совокупности, вызывают воспаление кожи паховой области и опрелости.
Симптомы
Особой необходимости рассказывать о том, как выглядит опрелость, нет.
Напомним основные симптомы: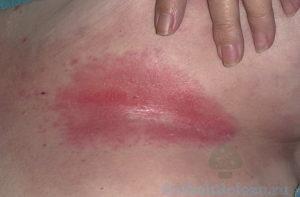
- локальное покраснение с четкой границей;
- появление сыпи, раздражения и мелких ранок;
- возникновение трещинок, трудно поддающихся лечению.
Если вовремя обратить внимание на покраснение интимной зоны, можно выполнить терапию самостоятельно и в короткий срок.
Этот этап воспаления хорошо поддается лечению, не вызывая особого дискомфорта.
Появление сыпи и чувства жжения возникает буквально через несколько часов после покраснений.
Быстрая терапия, направленная на устранение воспаления, поможет избежать лечения трещинок на кожных покровах.
Лечение

Если сразу обратить внимание и начать лечение, опрелость в паху у женщин можно вылечить за короткий промежуток времени.
Терапия направлена на:
- устранение воспаления;
- снижение увлажнения;
- антисептической обработки;
- устранения и заживления ранок при помощи специальных средств.
На практике используют:
- антисептические растворы;
- мази или крема, позволяющие заживить имеющиеся ранки или трещинки;
- присыпки – для профилактики и снижения местного увлажнения кожи.
Рассмотрим способы, как лечить опрелости паховой зоны женщинам.
Терапия может быть медикаментозной, то есть прописанной дерматологом. Но на практике, эту проблему женщины предпочитают решать самостоятельно.
Причиной тому – занятость, незначительное воспаление и, банальная стыдливость. Поэтому, постараемся предоставить максимум информации относительно лечения опрелости.
Итак, разберемся чем лечить опрелости в паху у представительниц слабого пола.
Препараты:

- Детское масло для тела;
- мазь Бепантен;
- Судокрем;
- крем Спасатель;
- облепиховое масло;
- эфирное масло чайного дерева;
- отвары для ванн ромашки аптечной, череды;
- антисептические растворы – хлоргексидин, перекись водорода, йод;
- присыпки детские, картофельный крахмал.
Домашнее лечение должно включать антисептическую обработку пораженного участка кожи и обработку антибактериальным кремом.
Профилактика для предупреждения включает – кремы, присыпки, поддержание гигиены.
Рассмотрим подробней, как лечить опрелости, на примере.
Для лечения незначительной опрелости совершите следующие действия:
- Выполните туалет интимной зоны с антибактериальным мылом.
- На сухую кожу нанесите антисептик, если наблюдается повышенная потливость, можно использовать спиртовой раствор йода, который присушит пораженный участок.
- После этого, обязательно нанесите тонким слоем крем, масло или мазь.
- Наденьте чистое белье из хлопка.
Более выраженная опрелость может состоять из мелких повреждений кожного покрова.
Поэтому для лечения, просто защитной мази недостаточно.
Чтобы вылечить кожу паха и предотвратить распространение бактерий, нужно использовать антибактериальную мазь, например – Бепантен.
Лечение облепиховым маслом
Данное масло не только защищает, но и заживляет кожу.
Однако, у масла облепихи есть недостаток – ярко оранжевый цвет, который с одежды не отстирывается. Во всем остальном – это замечательное средство, которое используют не только для лечения опрелостей, но и для лечения ожогов.
Для лечения в домашних условиях можно выполнять такие процедуры, как сидячие ванны из отвара трав.
Ванночка из ивовых веток
Действенный метод, позволяющий восстановить кожные покровы даже после ожоговых ран 3 степени.
Для проведения процедуры нужно сделать следующее:
- наломать ветки ивового дерева с листьями;
- поместить измельченные ветки в кастрюлю с водой;
- кипятить ветки 3 минуты, дать настояться до остывания.
Особые пропорции не соблюдаются, если брать кастрюлю на 3-5 литра воды, то веток должно быть по объему кастрюли.
Для лечения можно использовать готовый отвар в чистом виде или растворить с водой для сидячих ванночек.
Чистым отваром смачивают кусочек бинта или марли и протирают пораженные места. Эту процедуру нужно повторять от 3 до 5 раз на день.
Чем чаще проводить санацию ран этим отваром, тем быстрее затянутся раны и трещинки на кожных покровах.
Заключение
Профилактические меры могут избавить от необходимости лечения, предотвратив кожные покровы от воспаления.
Если воспаление все-таки застало вас врасплох – не паникуйте, воспользуйтесь домашними средствами – любым питательным кремом, антисептиком, крахмалом.
Если есть возможность – на ходу приобретите в аптеке антисептический крем, и нанесите на пораженную зону при удобном случае.
Рекомендуем к прочтению: Чем лучше лечить грибок в паху у женщин..
Автор статьи.
Практикующий врач
