Воспаление молочной железы в возрасте
Мастопатия представляет собой патологическое изменение тканей молочных желез. Сначала уплотнения имеют доброкачественный характер, но если не принимать мер, со временем они могут переродиться в злокачественную опухоль. При своевременной терапии прогноз благоприятный. Мастопатию молочной железы после 60 лет врачи обнаруживают чаще, чем у молодых женщин. Риск развития патологии зависит от наличия предрасполагающих факторов.
Самая частая причина болезни — изменения гормонального фона, которые начинаются перед наступлением климакса и продолжаются несколько лет. Вероятность патологических процессов возрастает у женщин с ослабленным иммунитетом, страдающих сахарным диабетом, ожирением и сопутствующими болезнями.
Что такое мастопатия
У женщин среднего и пожилого возраста мастопатия представляет собой доброкачественное новообразование. При пальпации в молочной железе, а иногда и в обеих, обнаруживаются уплотнения, расположенные одиночно или группами. Некоторые женщины чувствуют боль при надавливании. Опасность болезни — риск преобразования в злокачественную опухоль.
Под мастопатией понимают целую группу заболеваний молочных желез. Все они объединены общим признаком — нарушением баланса между соединительной тканью и эпителием. Болезнь развивается, когда нарушается соотношение основных гормонов, отвечающих за нейрогуморальную регуляцию.
Вещества, разбалансировка которых приводит к возникновению мастопатии:
- соматотропный гормон;
- пролактин;
- прогестерон;
- эстроген.
Чаще всего отклонения в соотношении соединительной ткани и железистого эпителия обнаруживают у женщин старше 40 лет. В это время начинаются изменения, связанные с подготовкой организма к климаксу.
Виды мастопатии, признаки и симптомы
Болезнь подразделяются на две формы:
- Узловая. Соединительная ткань разрастается, в её толще образуются крупные узелки, достигающие величины грецкого ореха.
- Диффузная. Разновидности: фиброзно-кистозная, фиброзная, смешанная. Узелки небольшие, при этом их может быть много. Каждое уплотнение — с просяное зёрнышко.
Более опасной формой считается узловая. Обнаружив изменения в тканях молочной железы, женщине необходимо обратиться к гинекологу или маммологу как можно скорее. На ранних стадиях патология поддаётся медикаментозному лечению.
Симптомы заболевания при узловых и диффузных изменениях одинаковы. Они могут появиться задолго до того, как сформируется уплотнение. Типичные признаки — боль в молочных железах, нагрубание во время менструаций. Некоторые женщины отмечают, что менструальный цикл стал более коротким, чем обычно. Сокращение может сопровождаться повышением чувствительности молочных желез.
Как правило, ситуация нормализуется после беременности и родов, поэтому до 40-45 лет женщины почти никогда не обращаются к врачам по поводу неприятных ощущений в груди. Со временем ситуация усугубляется, и боль в груди возникает чаще. После 50 лет болезнь достигает третьей стадии. При этом во время исследования груди прощупываются узелки. При пальпации из сосков выделяется коричнево-зеленый экссудат.
В пожилом возрасте болезненные ощущения, отёчность и увеличение молочных желез дамочки принимают за климактерический синдром.
Однако стоит забеспокоиться, если к изменениям в груди добавляются такие симптомы:
- тревожность;
- страх;
- раздражительность и беспокойство без явных причин;
- расстройства пищеварения;
- боль и неприятное ощущение в нижней части живота;
- приступы мигрени;
- диарея или запор;
- газообразование;
- повышение температуры до субфебрильных значений.
Причины возникновения
Основной провоцирующий фактор — постепенное угасание репродуктивной функции. На фоне ослабленного иммунитета увеличивается вероятность диффузных изменений в тканях молочных желез. Самый высокий риск развития мастопатии наблюдается в фазе пременопаузы. После наступления менопаузы вероятность заболеть уменьшается, но не исчезает.
Кроме гормональной разбалансировки, спровоцировать патологическое изменение тканей грудных желез могут следующие факторы:
- гиперплазия эндометрия;
- миома;
- сердечно сосудистые заболевания;
- нарушение кровообращения;
- сбой в работе щитовидной железы;
- ухудшение кровоснабжения головного мозга;
- хронические заболевания печени;
- ожирение;
- продолжительный стресс;
- инфекционное заболевание;
- ушиб или травма груди.
Диагностика и лечение заболевания
Чтобы вовремя обнаружить развитие мастопатии, женщинам пожилого возраста рекомендуется проходить обследование каждые 6 месяцев. На приёме врач осуществляет пальпацию молочных желез, а при обнаружении подозрительных структур направляет пациентку к маммологу. Для уточнения диагноза назначают маммографию, но только если исключена вероятность беременности.
Если окажется, что женщина беременна (после 60 лет этого практически не случается), назначают МРТ или УЗИ, а также делают пункцию и берут анализ крови на гормоны. На начальной стадии болезнь подаётся консервативной терапии.
Методы лечения:
- гормональные препараты;
- лекарства, снимающие боль и отёчность;
- антибактериальные и противовоспалительные средства;
- иммуномодуляторы;
- хирургическое вмешательство — частичное или полное удаление молочной железы.
Медикаментозные методы лечения
На начальной стадии терапия мастопатии основана на применении препаратов. Недостаток в том, что такие лекарства подходят не всем женщинам. Так, они противопоказаны при заболеваниях печени, сахарном диабете и некоторых других патологиях.
Пожилым женщинам назначают гормоносодержащие средства 3 поколения. Лучшими считаются «Джес+» и «Жанин». Длительность курса — несколько месяцев. Узелки рассасываются не сразу, причём в первые месяцы немного увеличивается боль в молочных железах. У женщин, страдающих фиброзно-кистозной мастопатией после 60 лет, структуры становятся более плотными. Через некоторое время они размягчаются и рассасываются.
Для снятия негативной симптоматики дополнительно прописывают «Мастодинон», который необходимо принимать от 3 до 4 месяцев. При мастопатии после 60 лет лечение назначают с осторожностью. Дело в том, что у пожилых женщин гормоносодержащие средства приводят к увеличению риска рака цервикального канала. Вероятность развития болезни повышается, если принимать контрацептивы дольше 10 лет.
Ещё один эффективный препарат — «Фемостон». Его необходимо пить комбинированно с «Вобэнзимом» или «Мастодиноном». «Вобэнзим» — это биологически активная добавка к пище, в составе которой есть животные и растительные ферменты. Действие направлено на снятие отёчности, воспаления и других тягостных симптомов. Несмотря на то, что препарат относится к БАДам, принимать его можно только по рекомендации лечащего врача.
Нередко мастопатия после 60 лет протекает на фоне повышенного уровня эстрогена. В такой ситуации нельзя принимать средства, содержащие этот гормон или его аналоги. Женщинам с гиперэстрогенией подходит «Прожестожель» — гель для наружного применения. Длительность курса — до 6 месяцев.
Пожилым дамам, у которых диффузная или узловая форма сочетается с гиперплазией эндометрия, помогают препараты «Утрожестан» и «Дюфастон». Последние назначают пациенткам, страдающим диабетом.
Дополнительно прописывают витамины P, C, B6, E, A. Из натуральных продуктов полезны черноплодная рябина, отвар шиповника, свежая вишня, малина, апельсины и мандарины. При повышенной нервозности назначают настойку валерианы, пустырника или другой седативный препарат.
Как у женщин проводится самообследование груди
Обследовать состояние молочных желез должна каждая женщина, достигшая зрелости. Сначала необходимо оценить внешний вид и форму груди, затем надавить на соски и посмотреть, нет ли выделений.
Следующий этап — непосредственно ощупывание, которое выполняют так:
- поднимают правую руку;
- левой ощупывают каждый сантиметр молочной железы;
- повторяют для другой груди;
- выполняют ощупывание в положении лёжа.
Во время процедуры важно постараться не травмировать грудь, однако движения должны быть ощутимыми. Если не выявлено изменений, болезненности и выделений, можно не беспокоиться. Проводить самообследование достаточно раз в 2-3 месяца. Если появились уплотнения, нужно незамедлительно идти на прием к маммологу. С целью профилактического осмотра посещать этого врача необходимо ежегодно.
Профилактика
Поскольку во время климакса возрастает риск возникновения мастопатии, в это время нужно очень тщательно наблюдать за самочувствием. Чтобы предотвратить развитие фиброзно-кистозной или узловой формы, следует придерживаться нескольких правил:
- в менопаузе регулярно обследовать состояние груди и консультироваться с маммологом;
- обнаружив подозрительные симптомы, проводить маммографию;
- носить бюстгальтер по размеру, удобный, из натуральных тканей;
- с осторожностью использовать средства для омоложения;
- упражнения и массаж делать аккуратно, чтобы не повредить мягкие ткани;
- не надевать тесную одежду;
- принимать витамины и иные препараты, назначенные врачом;
- если есть вредные привычки, отказаться от них;
- свидетель за потребление витаминов A и E.
Чем раньше выявлены уплотнения в груди, тем лучше они поддаются лечению. Не стоит затягивать обращение к маммологу, если что-то беспокоит. Промедление чревато осложнениями.

Мастит, или грудница – это воспаление тканей молочной железы, которое наблюдается преимущественно у женщин репродуктивного возраста в послеродовой период. Реже его диагностируют у некормящих женщин, а также у мужчин и детей. Болезнь носит инфекционный характер, но может проявляться как результат мультифакторного воздействия внешних и внутренних стимулов. Требует безотлагательного лечения.
Острый и хронический мастит: причины патологии
Основная причина заболевания – инфекционный процесс. Главным виновником выступает золотистый стафилококк, реже – другие виды бактерий (эпидермальный стафилококк, стрептококки, энтерококки, кишечная палочка). Инфекция активизируется под влиянием неблагоприятных факторов – как внешних, так и внутренних. Среди них:
- Гормональный сбой в половой системе – ослабляет защитные силы организма. Причина: длительное психическое и физическое перенапряжение, лечение гормональными препаратами, прием стероидов (в частности, у спортсменов), хронические эндокринные заболевания.
- Снижение иммунитета – дает «зеленый свет» разнообразным инфекциям, в том числе условно-патогенным микроорганизмам. Причина: переохлаждение, неправильное питание, стрессы, недостаток витаминов, микроэлементов, свежего воздуха.
- Застойные явления (лактостаз у кормящих женщин) – нарушение оттока молока формирует благоприятную среду для развития бактерий. Причина: неумелое сцеживание молока, неправильное прикладывание ребенка к груди, тесный бюстгальтер, обтягивающая одежда, резкий недостаток двигательной активности.
- Различные патологии молочных желез (фиброзно-кистозная мастопатия, осложнения после пластических операций и т.п.).
Среди общих провоцирующих факторов можно выделить плохую экологию, стрессы, резкую смену климата, несоблюдение правил гигиены. У нерожавших женщин причиной патологии может стать неудачный пирсинг и слишком активные сексуальные игры с травмированием сосков.
Виды и формы мастита
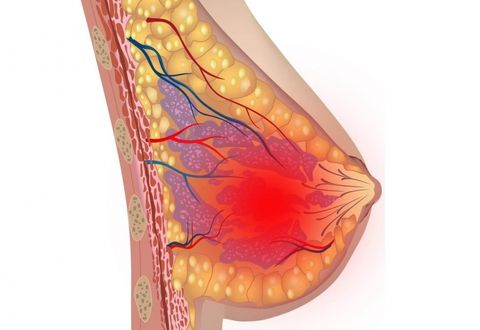
Различают острую и хроническую форму заболевания. К первой относится лактационный, или послеродовой мастит с ярко выраженными симптомами. Примером второго является нелактационная разновидность патологии, которая не связана с периодом грудного вскармливания и не имеет четкой привязки к полу и возрасту.
На заметку! Согласно статистике лактационый мастит наблюдается в среднем у 5% кормящих женщин. В неблагоприятных регионах этот показатель может вырастать до 15%. При этом 85% всех случаев заболевания приходится на первородящих матерей. Нелактационный мастит встречается реже (не более 10% от общего количества всех проявлений мастита) и может поражать женщин различного возраста, мужчин, детей.
Выделяют 3 клинические формы заболевания:
- Острая послеродовая – развивается на фоне застойных явлений у кормящих женщин.
- Плазмоклеточная – более характерна для многорожавших женщин в период после окончания лактации, а также при гормональных перестройках в климактерическом периоде. Заболевание протекает в умеренно острой форме, со слабо выраженными симптомами, что делает его похожим на опухолевые патологии молочной железы
- Мастит новорожденных – наблюдается у младенцев обоего пола в результате остаточного воздействия материнских гормонов (является осложнением физиологической мастопатии новорожденных).
На заметку! Отдельно стоит упомянуть случаи мастита у мужчин, которые считают прямым следствием хронических эндокринных заболеваний и дисбаланса гормонов. Патология проявляет себя при наличии сахарного диабета, гинекомастии, опухолей половых органов, а также при длительном приеме стероидов у бодибилдеров.
По характеру воспаления различают несколько вариантов мастита:
- серозный;
- инфильтрационный;
- гнойный.
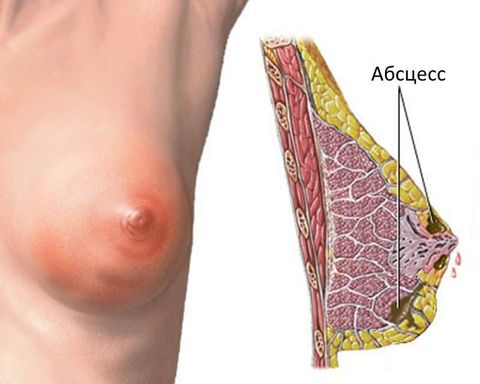
Вместе они формируют 3 последовательные стадии развития воспалительного процесса – от появления первых симптомов в виде серозного экссудата до активного нагноения области воспаления с истечением гноя. По типу локализации гнойных структур можно выделить еще две формы:
- флегмонозную – с разлитием гноя по всему объему пораженной ткани;
- абсцедирующую – с четкой локализацией и отграничением гнойного содержимого от прилегающих тканей.
В запущенных случаях возможно развитие гангренозной формы с некрозом тканей и септическими осложнениями, что создает высокий риск для жизни пациента. Единственный выход в такой ситуации – полное удаление молочной железы и прилегающих лимфоидных узлов.
Мастит: симптомы
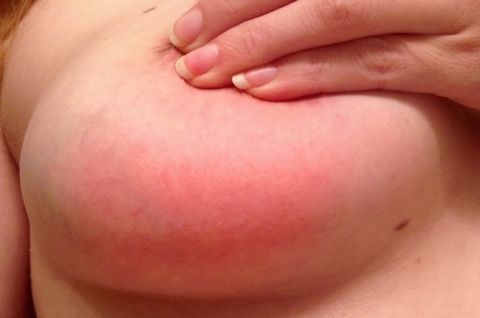
Состав симптомокомплекса зависит от стадии заболевания:
- 1 стадия – серозная: небольшая гиперемия и отек железистой ткани, болезненность при пальпации (может отдавать в область подмышечных лимфоузлов).
- 2 стадия – инфильтрационная: отек и болезненность нарастают, в железистой ткани четко прощупывается уплотнение, резко повышается температура, увеличиваются регионарные лимфоузлы, появляются признаки интоксикации, ухудшается общее самочувствие.
- 3 стадия – гнойная: выраженность симптомов достигает своего пика, появляется гнойный экссудат. При лактационной форме гнойно-кровянистые выделения можно заметить в молоке (в таком случае кормление грудью необходимо прекратить).
В тяжелых случаях мастита признаки могут усложняться – возможны общее повышение температуры, лихорадка, интоксикация, увеличение подмышечных лимфоузлов. В отсутствии лечения развивается гангренозная форма с септическим поражением организма.
Диагностика заболевания
Острый мастит диагностируется при врачебном осмотре с пальпаций тканей. Процедура позволяет выяснить локализацию воспалительного процесса, проверить наличие симптомов, собрать информацию по анамнезу. Хроническая форма требует дифференциальной диагностики с опухолевым процессом, мастопатией и другими заболеваниями молочных желез. По итогам предварительного диагноза врач направляет на дополнительное обследование с использованием инструментальных и лабораторных методов.
Основные приемы:
- УЗИ молочных желез – выявляет характерное утолщение подкожной клетчатки, расширение млечных протоков, показывает расположение зон инфильтрации, абсцессов и некротических участков;
- аспирационная биопсия груди с исследованием воспалительного инфильтрата на гистологию;
- забор молока для проведения бактериологического исследования (при лактационном мастите);
- маммография (назначается редко, лишь в спорных случаях хронической формы заболевания).
Устранение симптомов и лечение мастита
Лечением мастита занимаются гинеколог и маммолог. В ряде случаев потребуется помощь эндокринолога и хирурга. Большое значение имеет своевременное обращение к врачу, так как при переходе мастита в гнойную абсцедирующую форму хирургическое вмешательство становится неотвратимым. В этом случае назначают вскрытие гнойного очага с последующим дренированием тканей. Серозный и инфильтрационный маститы излечиваются с применением консервативных методик.
Внимание! На время терапии лактационного мастита следует отказаться от грудного вскармливания. Причина: грудное молоко содержит бактериальные токсины и антибиотики, что может навредить малышу.
Основные группы лекарственных средств при медикаментозном лечении:
- антибиотики – для подавления и/или полного устранения инфекционного возбудителя;
- обезболивающие и жаропонижающие средства в качестве симптоматического лечения;
- препараты, подавляющие лактацию (при переходе патологии в гнойную форму);
- иммуностимуляторы и витамины – для поддержания организма и улучшения сопротивляемости инфекциям;
- средства детоксикации.
В качестве физиопроцедур применяют ультразвук, магнитотерапию, фонофорез, дарсонваль. В домашних условиях для облегчения боли и уменьшения воспаления активно используют прохладные компрессы, в том числе на основе трав с противовоспалительным эффектом.
Внимание! Самолечение мастита недопустимо – любой просчет способен привести к серьезным осложнениям вплоть до сепсиса и некроза. Запущенные формы могут требовать полного удаления железы и прилегающих лимфатических узлов. Домашние методы терапии могут применяться только после консультации с врачом в качестве сопроводительного лечения.
Профилактика
Меры предупреждения лактационного мастита у женщин:
- Предотвращайте застой грудного молока. Проконсультируйтесь насчет грудного вскармливания и, при необходимости, сцеживания с использованием специальных молокоотсосов.
- Правильно прикладывайте ребенка к груди. Следите, чтобы он полностью охватывал сосок с ареолой. Не позволяйте сосать грудь «впустую», без высасывания молока.
- Соблюдайте гигиену молочных желез. Тщательно подготавливайте соски к кормлению – это предотвратит появление микротрещин и их последующее инфицирование.
- Старайтесь регулярно посещать маммолога – опытный врач сможет определить наступление заболевания прежде чем появятся первые неприятные симптомы. Это значительно упростит лечение.
Для предупреждения нелактационного мастита следует внимательно следить за общим состоянием организма. Спусковым крючком для запуска патологии могут стать постоянные стрессы, переохлаждения, плохая экология, слишком низкая физическая активность. Важной частью профилактики воспаления молочных желез (в том числе для мужчин и детей) является своевременная диагностика и своевременное устранение дисбаланса гормонов.
Цены на лечение
Стоимость лечения напрямую зависит от формы и стадии заболевания. Своевременное обращение к врачу способно не только сохранить женские здоровье и красоту, но и значительно сэкономить время и деньги. Если для лечения серозной формы достаточно 2—3-х дней, то для устранения последствий инфильтрационной стадии потребуется не менее 2-х недель.
