Воспаление мышечной ткани в паху
Паховая связка — прочный тяж из соединительной ткани, к которому крепятся три крупные мышцы живота и фасция бедра. Спортсмены и люди, ведущие активный образ жизни, часто сталкиваются с проблемами опорно-двигательного аппарата, вызванными травмами и растяжением. Воспаление паховой связки — одна из причин боли в нижней части живота. Своевременное обращение к врачу поможет точно установить диагноз и предотвратить осложнения.
Причины патологии у мужчин и женщин
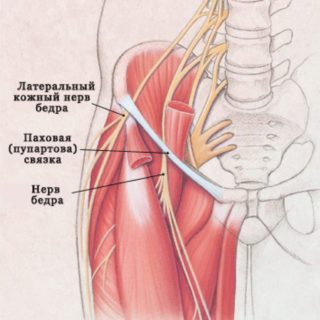 Паховая или пупартова связка, изгибаясь дугообразно, соединяет гребни подвздошной и лонной кости. Ее направление совпадает с паховым каналом, по которому у мужчин проходит семенной канатик, а у женщин круглая связка матки. Сухожильная арка имеет длину 11-13 см, является парным образованием. Она ограничивает участок паха снизу и снаружи. В нормальном состоянии связка плотная и натянутая. При чрезмерной физической нагрузке происходит ее растяжение. У женщин оно часто связано с беременностью. Многократное повторение травмы или отсутствие лечения приводит к воспалению. На состояние сухожильной арки влияют и другие факторы:
Паховая или пупартова связка, изгибаясь дугообразно, соединяет гребни подвздошной и лонной кости. Ее направление совпадает с паховым каналом, по которому у мужчин проходит семенной канатик, а у женщин круглая связка матки. Сухожильная арка имеет длину 11-13 см, является парным образованием. Она ограничивает участок паха снизу и снаружи. В нормальном состоянии связка плотная и натянутая. При чрезмерной физической нагрузке происходит ее растяжение. У женщин оно часто связано с беременностью. Многократное повторение травмы или отсутствие лечения приводит к воспалению. На состояние сухожильной арки влияют и другие факторы:
- Спортивная, производственная или бытовая травма (неудачное падение).
- Воспаление паховой связки у мужчин связано с повышенной физической активностью. Чаще возникает у пациентов в возрасте после 40 лет или спортсменов.
- Заболевания эндокринной системы. Сахарный диабет негативно влияет на общий метаболизм соединительных тканей.
- Подагра, артроз, ревматоидный артрит — факторы, часто провоцирующие патологию связок.
- Поражение паховых лимфатических узлов, вызванное инфекционным возбудителем.
- Наследственная слабость связочного аппарата, склонность к вывихам суставов.
- Воспаление кишечника, мочеполовых и других органов брюшной полости, расположенных в непосредственной близости от паховой связки.
Отсутствие адекватного лечения приводит к дегенеративным изменениям соединительной ткани. Ее волокнистая структура становится хрящевой. Снижается общая подвижность тазового пояса.
Симптомы и признаки
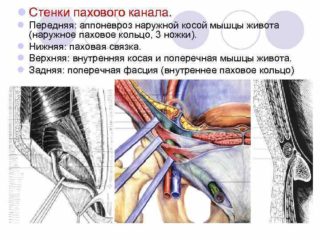
 Паховая связка располагается на стыке бедра и брюшной полости. Она заменяет кость и служит местом крепления трех мышц живота: наружной и внутренней косой, а также поперечной. К сухожильной арке подходит разветвленная система нервных окончаний и кровеносных сосудов. Ее поражение сказывается на двигательной активности, значительно ухудшает качество жизни человека. Характерные симптомы:
Паховая связка располагается на стыке бедра и брюшной полости. Она заменяет кость и служит местом крепления трех мышц живота: наружной и внутренней косой, а также поперечной. К сухожильной арке подходит разветвленная система нервных окончаний и кровеносных сосудов. Ее поражение сказывается на двигательной активности, значительно ухудшает качество жизни человека. Характерные симптомы:
- При воспалении пупартовой связки боль может локализоваться на узком участке или отдавать в бедро и окружающие мышцы. Неприятные ощущения нарастают при выполнении наклонов, поворотах туловища. Характер боли от острой до тянущей.
- Щелчки в суставе во время движения, особенно после долгого периода покоя.
- Область сухожилия отекает, меняется цвет кожи. Может возникнуть кровоизлияние, образоваться гематома.
- Ощущается скованность и тугоподвижность тазобедренного сустава.
- Изменение походки, появление хромоты со стороны пораженного сухожилия.
- В острой стадии может наблюдаться общее повышение температуры тела.
Интенсивность проявления воспаления зависит от его причины. При травме или растяжении связки появляется интенсивный болевой синдром. В других случаях проблема развивается постепенно. Первые признаки проявляются чувством дискомфорта и некоторой ограниченностью движения.
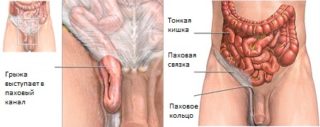
Воспаление паховой связки у женщин наблюдается реже, чем у сильного пола. Это объясняется лучшей поддержкой мышц. Развитие патологии у мужчин приводит к ослаблению стенок пахового канала и появлению грыжи. Такое осложнение требует оперативного вмешательства.
Диагностика
 При выраженных симптомах воспаления необходимо обратиться к ортопеду или травматологу. Врач собирает анамнез, уточняет жалобы, локализацию боли, причины, способные привести к патологии. После осмотра и пальпации назначаются дополнительные процедуры. Использование инструментальной диагностики позволяет визуализировать клиническую картину патологии. Врач назначает следующие варианты обследования:
При выраженных симптомах воспаления необходимо обратиться к ортопеду или травматологу. Врач собирает анамнез, уточняет жалобы, локализацию боли, причины, способные привести к патологии. После осмотра и пальпации назначаются дополнительные процедуры. Использование инструментальной диагностики позволяет визуализировать клиническую картину патологии. Врач назначает следующие варианты обследования:
- Рентгенография – лучевое сканирование определяет изменения костей и суставов, места отложения солей.
- Ультразвуковое исследование – неинвазивный информативный способ оценки соединительных тканей.
- Магнитно-резонансная томография – метод позволяет с высокой точностью определить все структурные изменения связок.
- Лабораторный анализ крови и мочи необходим для определения причины воспалительного процесса.
Характерные признаки патологии не вызывают трудностей при диагностике. Также важно установить причину болезненного состояния связки.
Лечение воспаления
Терапия начинается с обеспечения покоя связки, особенно в острой стадии воспаления. Пациенту рекомендуется постельный режим. Консервативное лечение предполагает назначение нестероидных противовоспалительных препаратов. Лекарственные средства в короткий срок оказывают обезболивающее, жаропонижающее действие, останавливают воспалительный процесс. К группе НПВП относятся: «Ибупрофен», «Кетопрофен», «Диклофенак». Продолжительность приема и дозу подбирает врач.
 При выраженном болевом синдроме выполняются инъекции глюкокортикостероидов в область поражения. Препараты быстро купируют боль, запускают процесс регенерации. Параллельно с таблетками назначаются мази, обладающие противовоспалительным действием: «Финалгель», «Долобене», «Капсикам», «Вольтарен». Физиотерапевтические процедуры ускоряют реабилитацию и восстановление подвижности. При лечении связочного аппарата показаны:
При выраженном болевом синдроме выполняются инъекции глюкокортикостероидов в область поражения. Препараты быстро купируют боль, запускают процесс регенерации. Параллельно с таблетками назначаются мази, обладающие противовоспалительным действием: «Финалгель», «Долобене», «Капсикам», «Вольтарен». Физиотерапевтические процедуры ускоряют реабилитацию и восстановление подвижности. При лечении связочного аппарата показаны:
- Электрофорез – воздействие тока на проблемную зону, с использованием гидрокортизона уменьшает отек и воспаление.
- Магнитотерапия – магнитные импульсы расширяют сосуды, стимулируют кровообращение.
- Ультразвук – звуковые волны проникают в ткани, подавляя патологический процесс.
- Лазерная терапия – нормализует обменные процессы на клеточном уровне, ускоряет регенерацию.
- Назначаются грязевые и парафиновые аппликации.
В запущенных случаях, когда произошло омертвение тканей, выполняется хирургическая операция. После избавления от боли в период восстановления назначается комплекс лечебной физкультуры. Продолжительность лечения и нормального функционирования паховой связки зависит от степени поражения органа и общего состояния пациента.
Профилактика и прогноз
Риск патологических процессов в связках увеличивается с возрастом. Пожилым людям следует проявлять осторожность при физических нагрузках. Если травмы не удается избежать, необходимо сразу обратиться к врачу и начать лечение. Спортсменам рекомендуется начинать тренировки с разминки, не браться за упражнения при недостаточной подготовке. Действенной профилактикой воспалительных процессов является укрепление иммунитета, полноценное питание и активный образ жизни.
В большинстве случаев лечение воспаления заканчивается полным восстановлением функций пупартовой связки. Терапевтические мероприятия позволяют остановить патологические процессы, а физиотерапевтические процедуры способствуют регенерации соединительных тканей.
Растяжение связок или мышц —, неприятное явление, требующее внимательного подхода к лечению. Несерьезное отношение к такой проблеме может грозить неприятными последствиями. Поэтому далее поговорим о симптомах и лечении растяжения паховой связки, а также о мерах профилактики.
Основные причины травмирования
Область паха (см. фото ниже) —, часть костно-мышечной системы, где расположены крупные сплетения нервных окончаний, сосудов, а также одни из самых крупных суставных сочленений в организме —, тазобедренные суставы.
Помимо этого, в участке расположены мышцы бедра, связочный сухожильный аппарат. Именно эти элементы зачастую подвергаются различным травмам.
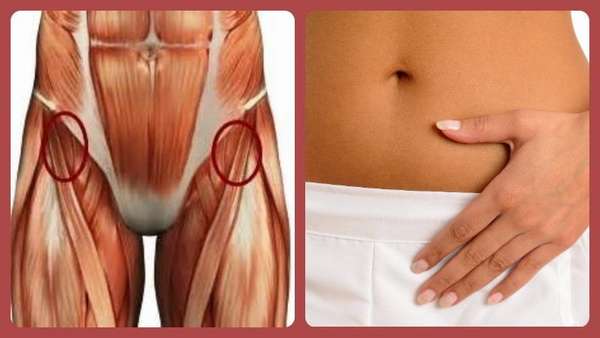
Справка. В МКБ-10 растяжение связок в паху отнесено к группе Т14.3 «Вывих, растяжение и перенапряжение капсульно-связочного аппарата сустава неуточненной области тела».
Обычно такая травма возникает вследствие резких движений, которые превышают амплитуду суставного сочленения. Главными факторами развития данного вида поражения являются:
- несоблюдение техники безопасности во время занятий физкультурой,
- падение,
- резкие развороты, выпады, отведение бедер,
- быстрый старт при беге, сильное ускорение,
- вращательные движения,
- высокая скорость выполнения упражнений.
Спровоцировать травмирование могут воспаления в зоне сухожильного аппарата, артрит, артроз тазобедренных суставных сочленений, врожденная слабость связочного аппарата.
Виды растяжений
Растяжение мышц паха или сухожилий классифицируется на несколько видов на основании тяжести повреждения этих элементов:
- первая степень —, повреждение незначительное, характеризующееся невыраженными дискомфортными ощущениями в участке поражения. Ограниченности двигательной функции нет,
- вторая степень —, характеризуется легкой болью и незначительным ограничением в движении. Иногда отмечается проявление отеков и посинение кожного покрова,
- третья степень —, наблюдается интенсивная боль, как во время движения, так и в спокойном состоянии. Также возникают мышечные спазмы, отечность, гематомы.
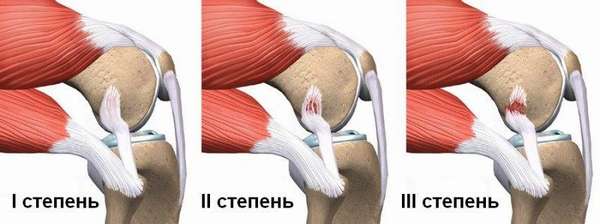
При поражении 3 степени может произойти разрыв паховой мышцы, что является болезненным процессом и требует длительного периода терапии и реабилитации.
Также на основании характера течения патологического процесса выделяются такие типы повреждения: острый, подострый, хронический.
Первая помощь
Что делать, если потянул паховую мышцу? В первый черед пострадавшему нужно оказать первую помощь, которая включает такие действия:
- Обеспечить человеку состояние полного покоя.
- Обездвижить пострадавшую конечность при помощи наложения тугой повязки (можно использовать эластичный бинт либо любую плотную ткань, которая окажется под рукой).
- Положить на поврежденную зону холодный компресс изо льда.
- Дать обезболивающее средство при интенсивной болезненности.
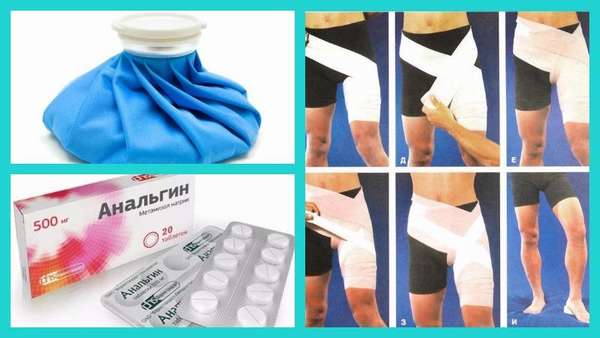
После выполнения этих мероприятий человека нужно отвезти в больницу для проведения диагностика и терапии.
Симптоматика
Растяжение связок паховой области отличается характерной клинической картиной. При этом выраженность симптоматики находится в зависимости от тяжести поражения.
К основным признакам травмирования относятся:

- хруст, треск в зоне паха во время травмы,
- боль, имеющая различный характер (острая, ноющая, тупая, тянущая),
- судороги,
- отечность, припухлость,
- местное повышение температуры из-за развития воспалительного процесса,
- гематома вследствие повреждения кровеносных сосудов,
- ограничение подвижности,
- уплотнения, проявляющие спустя некоторое время после травмы.
Симптомы развиваются стремительно. При этом первыми признаками являются боль и хруст, а уже спустя сутки начинаются проявляться внешние проявления повреждения.
Справка. Если болит мышца в паху у женщины или мужчины, следует немедленно посетить врача.
Дело в том, что в этой области расположено паховое кольцо, связанное с функционированием половой системы. И если оставить травму без должного внимания, то она может оказать негативное влияние не только на состояние связочного аппарата, но и этой системы.
Диагностика
Перед тем как лечить растяжение паховых мышц, специалист проводит тщательное обследование пациента.
Справка. Диагностику, а затем и дальнейшее лечение проводит травматолог или ортопед.
Сначала проводится опрос и осмотр пациента для выяснения жалоб, характера боли, нюансов получения травмы и предварительного определения формы и сложности повреждения.
Для подтверждения диагноза применяются различные аппаратные методы диагностики:
- УЗИ —, позволяет определить состояние связок либо мышц, характер их повреждения.
- КТ, МРТ —, позволяют оценить структуру поврежденной ткани, локализацию повреждения и спрогнозировать течение патологического процесса.
- Рентгенография —, проводится лишь при травмах или переломах.

После получения результатов обследования доктор подбирает схему терапии индивидуально для каждого пациента, опираясь на тяжесть повреждения, возраст и индивидуальные особенности организма.
Терапия
Лечение растяжения паховой мышцы либо связки является комплексным с применением различных терапевтических методик.
Обычно в лечении применяются консервативные методы, а хирургическое вмешательство необходимо только при развитии осложнений.
Важно! На период лечения пациент должен по максимуму ограничить двигательную активность, но по мере выздоровления постепенно увеличивать физическую нагрузку.
Консервативная терапия включает различные способы, обладающие разносторонними терапевтическими свойствами (представлены ниже в таблице).
| Вид лечения | Методы | Действие |
| Медикаментозный |
| Устранение боли, воспаления, отечности. |
| Физиотерапия |
| Устранение воспаления, улучшение кровоснабжения, насыщение тканей кислородом и питательными веществами. |
| Тейпирование |
| Поддержка и расслабление мышцы. Обеспечение стабильности связочного аппарата. |
| Ортопедический режим |
| Фиксирование тазобедренного сустава, минимизация нагрузки на пораженные связки или мышцы. |
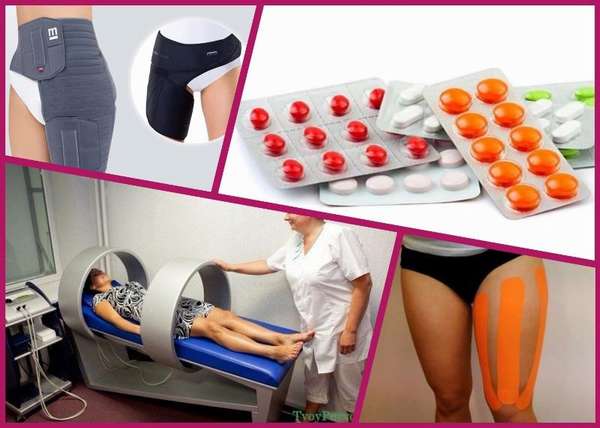
В период реабилитация назначаются сеансы массажа, ЛФК, позволяющие восстановить подвижность конечности, укрепить мышцы и соединительные ткани во избежание рецидива.
Длительность курса реабилитации зависит от степени повреждения. В сложных ситуациях реабилитация может продолжаться около года.
Профилактика
Чтобы не растянуть паховые мышцы следует выполнять такие профилактические мероприятия:

- Обязательная разминка перед спортивными тренировками.
- При выполнении упражнений движения должны быть плавными.
- Соблюдение техники безопасности во время занятий спортом.
- Ведение активного образа жизни.
- Укрепление мышечного корсета.
- Восполнение запасов организма необходимыми витаминами и минералами.
- Своевременное лечение недугов ОДА.
Несмотря на то, что регенеративная способность этих тканей довольно высока, все же продолжительная реабилитация отрицательно сказывается на образе жизни пострадавшего.
Поэтому соблюдение этих простых правил обеспечит сохранение здоровья и предотвращение травм.
Заключение
Если человек потянул паховую мышцу, то это повод для немедленного посещения врача. Прогноз благоприятный, но при отсутствии лечения могут развиться различного рода осложнения (воспаление органов малого таза, паховая грыжа, щелевидный дефект мышц).
Ïðîøó ïðîùåíèÿ çà çàäåðæêó — ïåðâûå äâå íåäåëè ïîñëå âûïèñêè èç ðîääîìà îêàçàëèñü íåìíîãî íå òàêèìè, êàê ÿ îæèäàëà. Ñëåäóþùèé ïîñò íàïèøó ïðî òî, êàê ïðàâèëüíî äûøàòü â ðîäàõ è òî, êàêèå îøèáêè ÷àùå âñåãî äîïóñêàþò â ïðîöåññå æåíùèíû, ÷òî îòíþäü íå îáëåã÷àåò ïîÿâëåíèå äåòåé íà ñâåò.
À ñåãîäíÿ äàâàéòå ðàçáèðàòüñÿ ñ çàãàäî÷íûì ñèíäðîìîì ïîëèêèñòîçíûõ ÿè÷íèêîâ.
Íà÷àòü õî÷ó ñ òîãî, ÷òî îïèðàòüñÿ ìû áóäåì íà 2 íîðìàòèâíûõ äîêóìåíòà: Ïèñüìî Ìèíçäðàâà Ðîññèè îò 10.06.2015 N 15-4/10/2-2814 «Î íàïðàâëåíèè êëèíè÷åñêèõ ðåêîìåíäàöèé «Ñèíäðîì ïîëèêèñòîçíûõ ÿè÷íèêîâ â ðåïðîäóêòèâíîì âîçðàñòå (ñîâðåìåííûå ïîäõîäû ê äèàãíîñòèêå è ëå÷åíèþ)»» (âìåñòå ñ «Êëèíè÷åñêèìè ðåêîìåíäàöèÿìè (ïðîòîêîëîì ëå÷åíèÿ)…», óòâ. Ðîññèéñêèì îáùåñòâîì àêóøåðîâ-ãèíåêîëîãîâ) è Ïðèêàç Ìèíèñòåðñòâà çäðàâîîõðàíåíèÿ ÐÔ îò 1 íîÿáðÿ 2012 ã. N 572í «Îá óòâåðæäåíèè Ïîðÿäêà îêàçàíèÿ ìåäèöèíñêîé ïîìîùè ïî ïðîôèëþ «àêóøåðñòâî è ãèíåêîëîãèÿ (çà èñêëþ÷åíèåì èñïîëüçîâàíèÿ âñïîìîãàòåëüíûõ ðåïðîäóêòèâíûõ òåõíîëîãèé)»» (ñ èçìåíåíèÿìè è äîïîëíåíèÿìè).
Äàâàéòå íà÷í¸ì ñ îïðåäåëåíèÿ.
Ñèíäðîì ïîëèêèñòîçíûõ ÿè÷íèêîâ (ÑÏÊß) ïîëèãåííîå ýíäîêðèííîå ðàññòðîéñòâî, îáóñëîâëåííîå êàê íàñëåäñòâåííûìè ôàêòîðàìè, òàê è ôàêòîðàìè âíåøíåé ñðåäû. Âåäóùèìè ïðèçíàêàìè ÑÏÊß ÿâëÿþòñÿ: ãèïåðàíäðîãåíèÿ, ìåíñòðóàëüíàÿ è/èëè îâóëÿòîðíàÿ äèñôóíêöèÿ è ïîëèêèñòîçíàÿ ìîðôîëîãèÿ ÿè÷íèêîâ. Íàïèñàíî òàê, ÷òî ÷¸ðò íîãó ñëîìèò. Âî-ïåðâûõ, ïðî íàñëåäñòâåííîñòü: åñëè ó ìàìû áûë âûÿâëåí ÑÏÊß, òî ýòî áóäåò ôàêòîðîì ðèñêà ðàçâèòèÿ àíàëîãè÷íîé ïàòîëîãèè ó äî÷êè, âíó÷êè, æó÷êè (îòíîñèòåëüíî íàñëåäîâàíèÿ ïî ìóæñêîé ëèíèè — áîëüøîé âîïðîñ, èññëåäîâàíèé òàêîâûõ íå ïðîâîäèëîñü). Íî, êàê ãîâîðèòñÿ, åñòü íþàíñ. Åñëè ó âàøåé ìàìû íå áûëî ÑÏÊß, òî ýòî íå ôàêò, ÷òî îí íå ðàçîâüåòñÿ ó âàñ. Ïîòîìó ÷òî ýòî îäèí èç òåõ äèàãíîçîâ, êîòîðûé ìîæíî, ïðîñòèòå çà ìîé ôðàíöóçñêèé, «íàæðàòü».
Ðàçáèðàåìñÿ äàëåå: ïî÷åìó ýòî ñëîæíûé äëÿ ïîñòàíîâêè äèàãíîç? Îí ñòàâèòñÿ íà îñíîâàíèè íå ìåíåå äâóõ ôàêòîðîâ èç òð¸õ:
— ãèïåðàíäðîãåíèÿ (Ñèìïòîìû èçáûòî÷íîé àêòèâíîñòè èëè èçáûòî÷íîé ñåêðåöèè àíäðîãåíîâ — êëèíè÷åñêèå è/èëè áèîõèìè÷åñêèå)
— íàðóøåíèå îâóëÿöèè (å¸ îòñóòñòâèå èëè âûðàæåííàÿ íåðåãóëÿðíîñòü)
— ìóëüòèôîëëèêóëÿðíûå ÿè÷íèêè ïðè ÓÇÈ (íà ìîé âçãëÿä, îäèí èç ñàìûõ ñïîðíûõ ïóíêòîâ, òàê ÷òî åñëè ó âàñ âûÿâèëè ÌÔß ïðè ÓÇÈ, òî ýòî íå ïîâîä äëÿ ðàññòðîéñòâ. Ïðîñòî íàäî ÷óòü-÷óòü äîîáñëåäîâàòüñÿ — è î÷åíü ÷àñòî ÌÔß òàê è îñòàþòñÿ êàðòèíêîé, êîòîðóþ ðàçîâî óâèäåë äîêòîð, êîòîðûé äåëàë ÓÇÈ. Ïîìíèòå, ýòî î÷åíü ÷åëîâåêîçàâèñèìûé ìåòîä. Ñêîëüêî ÷åëîâåê ñìîòðèò îäíè è òå æå ÿè÷íèêè, ñòîëüêî ðåçóëüòàòîâ ìîæíî è ïîëó÷èòü)
Òåïåðü äàâàéòå ðàññìîòðèì, ÷åì æå ïëîõ ýòîò ÑÏÊß.
Âðà÷è áîëåå âñåãî íàñòîðîæåíû â îòíîøåíèè äàííîãî ñèíäðîìà ïî ðàçâèòèþ ðàêà ýíäîìåòðèÿ. Ïðè÷¸ì, ÷åì áîëåå äàìà ïðèøëàñü áû ïî âêóñó Ðóáåíñó, òåì âûøå ðèñêè. Ñàìèõ æå îáëàäàòåëüíèö äàííîé áåäû áåñïîêîèò êóäà áîëüøå ïðîáëåìà áåñïëîäèÿ.
Åñëè ìû íà÷íåì ãîâîðèòü ïðî êëèíè÷åñêèå ïðîÿâëåíèÿ, òî èõ íåò íè â êëèíè÷åñêèõ ðåêîìåíäàöèÿõ, íè â ïðèêàçå. Ïîýòîìó, îáðàòèìñÿ ê ó÷åáíèêàì ïî àêóøåðñòâó è ãèíåêîëîãèè:
— Îëèãîìåíîðåÿ, àìåíîðåÿ íåðåãóëÿðíûå, ðåäêèå ìåíñòðóàöèè èëè ïîëíîå îòñóòñòâèå ìåíñòðóàöèé; òå ìåíñòðóàöèè, êîòîðûå âñ¸ æå ïðîèñõîäÿò, ìîãóò áûòü ïàòîëîãè÷åñêè ñêóäíûìè èëè, íàïðîòèâ, ÷ðåçìåðíî îáèëüíûìè, à òàêæå áîëåçíåííûìè;
— Áåñïëîäèå, îáû÷íî ÿâëÿþùååñÿ ðåçóëüòàòîì õðîíè÷åñêîé àíîâóëÿöèè èëè îëèãîîâóëÿöèè (ïîëíîãî îòñóòñòâèÿ îâóëÿöèé ëèáî îâóëÿöèÿ ïðîèñõîäèò íå â êàæäîì öèêëå);
— Ïîâûøåííûå óðîâíè â êðîâè àíäðîãåíîâ (ìóæñêèõ ãîðìîíîâ), â îñîáåííîñòè ñâîáîäíûõ ôðàêöèé òåñòîñòåðîíà, àíäðîñòåíäèîíà è äåãèäðîýïèàíäðîñòåðîíà ñóëüôàòà, ÷òî âûçûâàåò ãèðñóòèçì è èíîãäà ìàñêóëèíèçàöèþ;
— Öåíòðàëüíîå îæèðåíèå «ïàóêîîáðàçíîå» èëè «â ôîðìå ÿáëîêà» îæèðåíèå ïî ìóæñêîìó òèïó, ïðè êîòîðîì îñíîâíàÿ ìàññà æèðîâîé òêàíè êîíöåíòðèðóåòñÿ âíèçó æèâîòà è â áðþøíîé ïîëîñòè;
— Àíäðîãåííàÿ àëîïåöèÿ (ñóùåñòâåííîå îáëûñåíèå èëè âûïàäåíèå âîëîñ ïî ìóæñêîìó òèïó ñ çàëûñèíàìè ïî áîêàì ëáà, íà ìàêóøêå, ïðîèñõîäÿùåå èç-çà íàðóøåíèÿ ãîðìîíàëüíîãî áàëàíñà);
— Óãðåâàÿ ñûïü, æèðíàÿ êîæà, ñåáîðåÿ;
— Íèãðîèäíûé àêàíòîç (ò¸ìíûå ïèãìåíòíûå ïÿòíà íà êîæå, îò ñâåòëî-áåæåâîãî äî ò¸ìíî-êîðè÷íåâîãî èëè ÷¸ðíîãî — îáû÷íî ëîêàëèçóþòñÿ â îáëàñòè øåéíûõ ñêëàäîê, â ëîêòåâûõ ñãèáàõ, â ïàõîâûõ ñêëàäêàõ);
Ýòî òî, ÷òî ìû âèäèì ñ ïîðîãà. Åñëè æå ëàïàðàñêîïè÷åñêè, íàïðèìåð, çàãëÿíóòü â áîãàòûé âíóòðåííèé ìèð, òî ìû ìîæåì óâèäåòü:
— Ìíîæåñòâåííûå êèñòû ÿè÷íèêîâ. (Ïî ÓÇÈ îíè ìîãóò âûãëÿäåòü êàê «æåì÷óæíîå îæåðåëüå», ñêîïëåíèå áåë¸ñûõ ïóçûðüêîâ èëè «êîñòî÷êè ôðóêòà», ðàññåÿííûå ïî âñåé òêàíè ÿè÷íèêîâ);
— Óâåëè÷åíèå ðàçìåðîâ ÿè÷íèêîâ â 1,53 (Îïÿòü æå, åñëè ìû îáðàòèìñÿ ê ÓÇÈ, òî ýòî áóäåò îòîáðàæåíî â ãðàôå îáúåìà — îí áóäåò áîëüøå 10);
— Óòîëù¸ííàÿ, ãëàäêàÿ, æåì÷óæíî-áåëàÿ íàðóæíàÿ ïîâåðõíîñòü (êàïñóëà) ÿè÷íèêîâ;
— Óòîëù¸ííûé, ãèïåðïëàçèðîâàííûé ýíäîìåòðèé ìàòêè ðåçóëüòàò äëèòåëüíîãî èçáûòêà ýñòðîãåíîâ, íå ñáàëàíñèðîâàííîãî àäåêâàòíûìè ïðîãåñòåðîíîâûìè âëèÿíèÿìè;
Òåïåðü äàâàéòå îáðàòèìñÿ ê ñàìîìó æèâîòðåïåùóùåìó âîïðîñó — äèàãíîñòèêå!
×òî æå ãîâîðèò 572 ïðèêàç? Êàêèå äîëæíû áûòü ïðîâåäåíû îáñëåäîâàíèÿ è êàê èõ èíòåðïðåòèðîâàòü? Òàê êàê ïðèêàç ïîñòðîåí ïî ðóáðèêàì, òî îáñëåäîâàíèÿ çäåñü ïðèâåäåíû íå òîëüêî äëÿ ÑÏÊß, íî äëÿ íàðóøåíèé öèêëà ñâÿçàííûõ ñ ýíäîêðèííîé ïàòîëîãèåé.
1. Îáñëåäîâàíèå â ñîîòâåòñòâèè ñ ðóáðèêîé À
— Àíàìíåç. Ñïðàøèâàåì ïðî æàëîáû (àíàìíåç çàáîëåâàíèÿ), ïðî èçìåíåíèÿ â òå÷åíèå æèçíè ðàçíûõ ïàðàìåòðîâ (àíàìíåç æèçíè), ïðî íàñëåäñòâåííîñòü — îñîáåííî íàñ èíòåðåñóåò ìàìà (àíàìíåç ñåìåéíûé)
— Îáùåå ôèçèêàëüíîå îáñëåäîâàíèå.
Ïåðâîå, ñ ÷åãî íàäî íà÷àòü — èíäåêñ ìàññû òåëà. Ðåäêîñòü âñòðåòèòü äþéìîâî÷êó ñ ÑÏÊß.  99,9% âñåõ ñëó÷àåâ ýòî îñíîâàòåëüíûå äàìû ñ æèðîâûìè çàïàñàìè Ðîäèíû, êîòîðûõ õâàòèò íà íåñêîëüêèõ ÷åëîâåê.
Äàëåå îöåíèâàåì ãèðñóòèçì (îâîëîñåíèå) ïî øêàëå Ôåððèìàíà-Ãàëëâåÿ. Íà ñàìîì äåëå î÷åíü ðåäêî êòî-òî èç ãèíåêîëîãîâ ýòî äåëàåò. Ïðèçíàþñü ÷åñòíî, ÿ ãðåøó òåì, ÷òî ÷àñòî ïðèêèäûâàþ íà ãëàç, à íå ñ òàáëè÷êîé â ðóêàõ — î÷åíü ñëîæíî óëîæèòüñÿ â 20 ìèíóò ïðè¸ìà è ïðîâåñòè âñå ïîëîæåííûå òåñòû. Íî èíîãäà, åñëè î÷åðåäü íå ïîäïèðàåò äâåðü, ñ÷èòàåì ÷åñòíî âìåñòå ñ ïàöèåíòêîé.
È ïðè îñìîòðå îòìå÷àåì íàëè÷èå/îòñóòñòâèå íèãðîèäíîãî àêàíòîçà. Âûãëÿäèò ýòî ÿâëåíèå, êàê ïëîõî ïîìûòàÿ øåÿ, ëîêòåâûå èëè ïàõîâûå ñãèáû. Êàê áóäòî ïîëîñêè ïûëè â ýòèõ ìåñòàõ.
Èññëåäîâàíèå ïðè ïîìîùè çåðêàë. Áèìàíóàëüíîå âëàãàëèùíîå èññëåäîâàíèå — êóäà æå áåç ýòîãî. Îòíîñèòåëüíî ÑÏÊß ýòî íàì âðÿä ëè ÷òî-òî äàñò, íî ÷òî çà ãèíåêîëîã, êîòîðûé æåíùèíó íà êðåñëå íå ïîñìîòðåë? Õîòÿ èíîãäà óäà¸òñÿ ïðîïàëüïèðîâàòü óâåëè÷åííûå ÿè÷íèêè. Íî ýòî íàäî áûòü î÷åíü ðóêàñòûì è ñ äîñòàòî÷íûì îïûòîì, ÷òîáû âîò òàê âîò «íà ãëàçîê» ýòî îïðåäåëèòü. Ìèêðîñêîïè÷åñêîå èññëåäîâàíèå îòäåëÿåìîãî æåíñêèõ ïîëîâûõ îðãàíîâ íà àýðîáíûå è ôàêóëüòàòèâíî-àíàýðîáíûå ìèêðîîðãàíèçìû, öèòîëîãèÿ — íè îò îäíîãî ãèíåêîëîãà íå óéòè áåç ýòèõ àíàëèçîâ.
2. ÓÇÈ îðãàíîâ ìàëîãî òàçà (ìîëî÷íûõ æåë¸ç è ÌÌà òàêæå åñòü â ýòîé ðóáðèêå, íî ñêîðåå êàê îáÿçàòåëüíîå åæåãîäíîå èññëåäîâàíèå — ê ÑÏÊß ìû ýòî íå ïðèâÿçûâàåì.)
Îáðàùàåìñÿ ê êëèíè÷åñêèì ðåêîìåíäàöèÿì: äëÿ äèàãíîñòèêè ïîëèêèñòîçíûõ ÿè÷íèêîâ (ÏÊß), íåîáõîäèìî íàëè÷èå â ÿè÷íèêå 12 è áîëåå ôîëëèêóëîâ, èìåþùèõ äèàìåòð 2-9 ìì è/èëè óâåëè÷åíèå îâàðèàëüíîãî îáúåìà áîëåå 10 ìë. Óâåëè÷åíèå îâàðèàëüíîãî îáúåìà ñ÷èòàåòñÿ áîëåå íàäåæíûì êðèòåðèåì äèàãíîñòèêè ÑÏÊß, ÷åì êîëè÷åñòâî ôîëëèêóëîâ!
3. Ãîðìîíàëüíàÿ ïðîáà ñ ãåñòàãåíàìè, ýñòðîãåíàìè + ãåñòàãåíàìè.
Ýòà ïðîáà ïðîâîäèòñÿ â ðàìêàõ îòñóòñòâèÿ ìåíñòðóàöèé: 1 — ïðè¸ì Äþôàñòîíà èëè óòðîæåñòàíà â òå÷åíèå 10 äíåé äëÿ çàïóñêà ìåíñòðóàöèé. Ïðè íåóäà÷å 2 — äîáàâëÿåì ýñòðîãåí è ìîäóëèðóåì öèêë.
4. Ãèñòåðîñàëüïèíãîãðàôèÿ. Ýòîò ïóíêò ïðèìåíèì ñêîðåå äëÿ äðóãèõ çàáîëåâàíèé â ýòîé ðóáðèêå, ëèáî æå â ðàìêàõ îáñëåäîâàíèÿ ïðè æàëîáàõ íà áåñïëîäèå
5. Ïî ïîêàçàíèÿì («ëþáëþ» òàêèå ðàçìûòûå ôîðìóëèðîâêè — êòî äîëæåí óñòàíàâëèâàòü ýòè ïîêàçàíèÿ — íåïîíÿòíî)
— èññëåäîâàíèå óðîâíÿ:
1) 17-ãèäðîêñè-ïðîãåñòåðîíà â êðîâè;
2) ÄÃÀ ñóëüôàòà â êðîâè;
3) ïðîãåñòåðîíà â êðîâè;
4) îáùåãî ýñòðàäèîëà â êðîâè;
5) äèãèäðîòåñòîñòåðîíà â êðîâè;
6) ãëîáóëèíà, ñâÿçûâàþùåãî ïîëîâûå ãîðìîíû;
7) ïðîëàêòèíà â êðîâè;
8) ÒÒÃ, ñâîáîäíîãî òðèéîäòèðîíèíà (äàëåå — ñâîáîäíûé T3, ñâîáîäíûé T4)
9) îáùåãî/ñâîáîäíîãî òåñòîñòåðîíà â
êðîâè;
10) õîðèîíè÷åñêîãî ãîíàäîòðîïèíà â êðîâè;
11) ËÃ â ñûâîðîòêå êðîâè;
12) Èññëåäîâàíèå óðîâíÿ ÔÑÃ â ñûâîðîòêå êðîâè
13) ÀÌÃ.
Ñîáñòâåííî, íàïèñàëè âñå ãîðìîíû, êîòîðûå ìû óìååì îïðåäåëÿòü (ðóêà-ëèöî). Íî, îïÿòü æå, ïîìíèì, ÷òî â ïðèêàçå â ýòîé ðóáðèêå åñòü è äðóãèå çàáîëåâàíèÿ — äëÿ íèõ ìíîãèå ýòè ïóíêòû àêòóàëüíû. Çíà÷èò, áåæèì ê êëèíè÷åñêèì ðåêîìåíäàöèÿì:
Ðåêîìåíäóåòñÿ ïðîâîäèòü îïðåäåëåíèå â ñûâîðîòêå êðîâè óðîâíåé îáùåãî òåñòîñòåðîíà è ñâîáîäíîãî òåñòîñòåðîíà. Äèàãíîñòè÷åñêîå çíà÷åíèå ïðè ÑÏÊß èìååò ïîâûøåíèå â ñûâîðîòêå êðîâè óðîâíåé îáùåãî òåñòîñòåðîíà è ñâîáîäíîãî òåñòîñòåðîíà, ïðè ýòîì íàèáîëåå èíôîðìàòèâíûì ÿâëÿåòñÿ ïîâûøåíèå ñâîáîäíîãî òåñòîñòåðîíà. Äåãèäðîýïèàíäðîñòåðîíà ñóëüôàò (ÄÝÀÑ) è àíäðîñòåíäèîí ÿâëÿþòñÿ âñïîìîãàòåëüíûìè ìàðêåðàìè áèîõèìè÷åñêîé ãèïåðàíäðîãåíèè ïðè ÑÏÊß — ïîýòîìó íåò ñìûñëà èõ ñìîòðåòü, òåì áîëåå, ÷òî â ÐÔ íåò õîðîøèõ àíàëèçàòîðîâ. Èìååò ñìûñë îðèåíòèðîâàòüñÿ íà ñâîáîäíûé òåñòîñòåðîí è â ñâÿçêå ñ íèì ñìîòðåòü ÃÑÏà (êëèí.ðåêîìåíä.: Íàèáîëåå ïîëåçíûì äëÿ äèàãíîñòèêè ãèïåðàíäðîãåíåìèè è ïîñëåäóþùåãî íàáëþäåíèÿ ïàöèåíòîâ ÿâëÿåòñÿ âû÷èñëåíèå ñâîáîäíîé ôðàêöèè òåñòîñòåðîíà íà îñíîâàíèè òåñòîñòåðîíà, îïðåäåëåííîãî ñ ïîìîùüþ âûñîêîêà÷åñòâåííûõ ìåòîäîâ, è ñåêñ-ñòåðîèä-ñâÿçûâàþùåãî ãëîáóëèíà)
6. Ëèïèäíûé ñïåêòð:
1) îáùèõ ëèïèäîâ â êðîâè;
2) òðèãëèöåðèäîâ â êðîâè;
3) õîëåñòåðèíà â êðîâè;
4) ëèïîïðîòåèíîâ â êðîâè.
7. Ãëþêîçî-òîëåðàíòíûé òåñò.
Òàêæå â ðàìêàõ ëàáîðàòîðíîãî îáñëåäîâàíèÿ ðåêîìåíäóåòñÿ ïðîâîäèòü ïèùåâîé ãëþêîçî-òîëåðàíòíûé òåñò.  ïðàêòè÷åñêîé äåÿòåëüíîñòè íà ïåðâîì ýòàïå îáñëåäîâàíèÿ ðåêîìåíäóåòñÿ èññëåäîâàòü óðîâåíü ãëþêîçû íàòîùàê, à çàòåì ïðîâîäèòü ÏÃÒÒ. Åñëè íåò âîçìîæíîñòè ïðîâåäåíèÿ ÏÃÒÒ, äëÿ ñêðèíèíãà íàðóøåíèé óãëåâîäíîãî îáìåíà ó æåíùèí ñ ÑÏÊß ðåêîìåíäóåòñÿ îïðåäåëåíèå ãëèêîçèëèðîâàííîãî ãåìîãëîáèíà. Ýòîò ïóíêò àêòóàëåí äëÿ íàñ â ðàìêàõ îáñëåäîâàíèÿ ïî ïîâîäó ìåòàáîëè÷åñêîãî ñèíäðîìà, êîòîðûé î÷åíü ÷àñòî ñîïðîâîæäàåò ÑÏÊß.
8. Êîíñóëüòàöèè âðà÷åé-ñïåöèàëèñòîâ (ïî
ïîêàçàíèÿì):
à) âðà÷à-íåâðîëîãà;
á) âðà÷à-îôòàëüìîëîãà;
â) âðà÷à-ïñèõèàòðà;
ã) âðà÷à-òåðàïåâòà;
ä) âðà÷à-ôòèçèàòðà;
å) âðà÷à-ýíäîêðèíîëîãà;
æ) âðà÷à-ãåíåòèêà.
9. Êîìïëåêñ èññëåäîâàíèé ïðîáàíäà (ãåíåòè÷åñêîå êîíñóëüòèðîâàíèå)
10. ÓÇÈ:
1) ùèòîâèäíîé æåëåçû;
2) íàäïî÷å÷íèêîâ;
3) ìî÷åâûâîäÿùèõ ïóòåé;
4) ïå÷åíè.
11. ÌÐÒ è ðåíòãåíî-ëîãè÷åñêèå èññëåäîâàíèÿ ïî ïîêàçàíèÿì:
1) ðåíòãåíîãðàôèÿ îñíîâàíèÿ ÷åðåïà;
2) ÌÐÒ ãîëîâû;
3) ÌÐÒ îðãàíîâ ìàëîãî òàçà.
4) ðåíòãåíîäåíñèòîìåòðèÿ ïîçâîíî÷íèêà.
Ïóíêòû ñ 8 ïî 11 íóæíû òîëüêî â ðàìêàõ äîîáñëåäîâàíèÿ è äëÿ äèôôåðåíöèàëüíîé äèàãíîñòèêè. Âñåì èõ òî÷íî íàçíà÷àòü íå íóæíî. Ïîïðîáóé-êà îòïðàâèòü ïàöèåíòêó ê ïñèõèàòðó — æàëîáà âî âñå âîçìîæíûå èíñòàíöèè îáåñïå÷åíà.
Ïîäâåä¸ì èòîãè. Äëÿ âñåñòîðîííåãî îáñëåäîâàíèÿ ïî ïîâîäó ÑÏÊß, íàäî ÷òîáû âðà÷ íàñ õîðîøåíüêî îïðîñèë è îñìîòðåë, äàë òàëîí÷èê íà ÓÇÈ è íàïðàâèë íà ñäà÷ó ãîðìîíîâ (ÔÑÃ, ËÃ, ýñòðàäèîë, ïðîëàêòèí, ñâîáîäíûé òåñòîñòåðîí, ÃÑÏà íà 2-5 äåíü ìåíñòðóàëüíîãî öèêëà, ïðîãåñòåðîí, ïðîëàêòèí íà 19-21 äåíü ìåíñòðóàëüíîãî öèêëà, ÒÒà — â ëþáîé äåíü öèêëà. Åñëè ìû îáñëåäóåìñÿ ïî ïîâîäó áåñïëîäèÿ, òî ñäà¸ì åù¸ è ÀÌà — î÷åíü ÷àñòî ó æåíùèí ñ ÑÏÊß åãî ïîêàçàòåëü áóäåò ïðåâûøàòü îòìåòêó 6). Òàêæå ñäà¸ì áèîõèìèþ êðîâè, à òî÷íåå ëèïèäíûé ñïåêòð (õîòÿ ÿ íàñòàèâàþ åù¸ è íà ñäà÷å ïå÷¸íî÷íûõ ôåðìåíòîâ), ãëþêîçó êðîâè è ÏÃÒÒ. Ïðèìåðíî ê ýòüîìó ìîìåíòó äîëæíà ñôîðìèðîâàòüñÿ êàðòèíêà, êîòîðóþ ìîæíî îáîçâàòü «ÑÏÊß». Èëè íàîáîðîò, îòêèíóòü ýòîò äèàãíîç.
È, íàêîíåö, ìû äîáðàëèñü äî ëå÷åíèÿ.
Ïåðâîé ëèíèåé òåðàïèè, åñëè ïàöèåíòêà íå ïëàíèðóåò â áëèæàéøåå âðåìÿ áåðåìåííîñòü, ÿâëÿþòñÿ êîíòðàöåïòèâû. Ïîêà ìåíÿ íå óñïåëè çàêèäàòü òóõëûìè îâîùàìè, ñðàçó ïðèâîæó ññûëêó íà êëèíè÷åñêèå ðåêîìåíäàöèè:
1. Ðåêîìåíäóåòñÿ ïðîâîäèòü ìîíîòåðàïèþ êîìáèíèðîâàííûìè ãîðìîíàëüíûìè êîíòðàöåïòèâàìè (ÊÃÊ): ÊÎÊ, ïëàñòûðü, ðèíã â êà÷åñòâå òåðàïèè ïåðâîé ëèíèåé ïðè ÍÌÖ, ãèðñóòèçìå è àêíå.
Æåíùèíàì ñ ÑÏÊß, íå çàèíòåðåñîâàííûì â áåðåìåííîñòè, ðåêîìåíäóþòñÿ ëþáûå ìåòîäû êîíòðàöåïöèè ñ ó÷åòîì êðèòåðèåâ ïðèåìëåìîñòè. Ïðè ïðèìåíåíèè ÊÃÊ ó áîëüøèíñòâà ïàöèåíòîê ñ ÑÏÊß ïîëüçà ïðåâûøàåò ðèñêè. ÊÃÊ íå îêàçûâàþò íåãàòèâíîãî âëèÿíèÿ íà ôåðòèëüíîñòü ïàöèåíòêè â áóäóùåì. Ýôôåêòèâíîñòü ÊÃÊ îáóñëîâëåíà ïîäàâëåíèåì ñåêðåöèè ËÃ, ÷òî ïðèâîäèò ê ñíèæåíèþ ïðîäóêöèè îâàðèàëüíûõ àíäðîãåíîâ; ýñòðîãåííûé êîìïîíåíò ÊÃÊ ñïîñîáñòâóåò ïîâûøåíèþ óðîâíåé ÃÑÏÃ, ÷òî, â ñâîþ î÷åðåäü, ñïîñîáñòâóåò ñíèæåíèþ óðîâíåé ñâîáîäíî öèðêóëèðóþùåãî òåñòîñòåðîíà;
Îïèðàÿñü íà âûøåîïèñàííîå, ìîæíî ñêàçàòü, ÷òî ÊÎÊ íàì ïðîïèñàí òàê êàê ñíèæàåò ïðîäóêöèþ àíäðîãåíîâ, èçáûòîê êîòîðûõ ÿâëÿåòñÿ îäíîé èç ïåðâîïðè÷èí âñåõ ðàññòðîéñòâ ïðè äàííîì ñèíäðîìå.  òî æå âðåìÿ, íèêàê â äàëüíåéøåì íå ïîâëèÿåò íà ôåðòèëüíîñòü, êîòîðàÿ áóäåò ïðîãðåññèâíî ñíèæàòüñÿ â îòñóòñòâèè êàêîé-ëèáî òåðàïèè
2. Ðåêîìåíäóåòñÿ èñïîëüçîâàòü ìåòôîðìèí** â êà÷åñòâå òåðàïèè 2-é ëèíèè ó ïàöèåíòîê ñ ÑÏÊß è íåðåãóëÿðíûìè ìåíñòðóàöèÿìè â ñëó÷àå íàëè÷èÿ ïðîòèâîïîêàçàíèé ê èñïîëüçîâàíèþ ÊÃÊ èëè èõ íåïåðåíîñèìîñòè. Íåîáõîäèìî ó÷èòûâàòü, ÷òî â äàííîì ñëó÷àå ïðèìåíåíèå ìåòìîðôèíà** íå ïðåäóñìîòðåíî èíñòðóêöèåé.
Àêóøåðû-ãèíåêîëîãè íå íàçíà÷àþò ñàìîñòîÿòåëüíî ìåòôîðìèí — ýòî äåëî ýíäîêðèíîëîãîâ. Ïîýòîìó åæåëè äàìà áåç ðåïðîäóêòèâíûõ ïëàíîâ îòêàçûâàåòñÿ íàîòðåç îò ïðèìåíåíèÿ ãîðìîíàëüíîé êîíòðàöåïöèè èëè æå èìååò àáñîëþòíûå ïðîòèâîïîêàçàíèÿ, òî âýëêîì ê òîâàðèùàì ýíäîêðèíîëîãàì.
3. Ðåêîìåíäóåòñÿ èñïîëüçîâàòü òåðàïåâòè÷åñêóþ ìîäèôèêàöèþ îáðàçà æèçíè (ÒÌÎÆ), âêëþ÷àþùóþ ôèçè÷åñêèå óïðàæíåíèÿ è äèåòó, äëÿ ëå÷åíèÿ îæèðåíèÿ è èçáûòî÷íîé ìàññû òåëà ó ïàöèåíòîê ñ ÑÏÊß. Ìîé ëþáèìûé ïóíêò.
Ó íåêîòîðûõ ïàöèåíòîê åñòü ìîé òåëåôîí. Îäíàæäû, â î÷åðåäíîé ðàç, ïîëó÷èâ ðåçóëüòàòû îáñëåäîâàíèÿ îäíîé ïàöèåíòêè, ÿ ñõâàòèëàñü çà ãîëîâó — âñ¸, ÷åãî ìû ïîëãîäà äîáèâàëèñü, óëåòåëî â òàð-òàðà-ðû.  òîì ÷èñëå è âåñ (êàðàíòèí, êîíå÷íî, ìíîãèõ ïîäêîñèë, íî íàáðàòü çà ìåñÿö ñî 102 êã äî 112 — ýòî íàäî óìåòü).  î÷åðåäíîé ðàç óñëûøàâ ñêàçêó ïðî «íè÷åãî òàêîãî âðîäå íå åì» (à òàêàÿ ôîðìóëèðîâêà îçíà÷àåò, ÷òî òàì ñìåòàåòñÿ âñ¸, ÷òî íå ïðèêîëî÷åíî), ÿ îòêðûëà ñâîé õîëîäèëüíèê è ñôîòîãðàôèðîâàëà âñ¸ åãî ñîäåðæèìîå. Ïîñëå íåñêîëüêèõ ìèíóò îæèäàíèÿ ïðèøëî ñîîáùåíèå «Ãðåøíà. Ïîíÿëà. Áóäó èñïðàâëÿòüñÿ»
Âñåõ ñâîèõ ïàöèåíòîê ñ èçáûòî÷íîé ìàññîé çàñòàâëÿþ íà ïîâòîðíûé ïðè¸ì ïðèíîñèòü äíåâíèê ïèòàíèÿ, ãäå îíè çàïèñûâàþò âðåìÿ è âñ¸, ÷òî ñúåëè. Äàæå åñëè ýòî ïîëêîíôåòèíû, çàâàëÿâøåéñÿ â âàçîí÷èêå ñ íîâîãî ãîäà. È äàëüøå ìû ñ÷èòàåì ñóòî÷íûé êàëîðàæ. Ó 9 èç 10 îí ðàâåí êàëîðàæó òÿæåëîàòëåòà âî âðåìÿ àêòèâíîé ïîäãîòîâêè ê ñîðåâíîâàíèÿì.
Çàïîìíèòå: äèåòà (íå èçíóðåíèå ñåáÿ ãîëîäîì, à ïðàâèëüíî ïîäîáðàííûé ðàöèîí) è ôèçè÷åñêàÿ àêòèâíîñòü (âìåñòî òîãî, ÷òîáû íà äèâàíå âîçëåæàòü àêè àðàáñêèé øåéõ, ñìîòðÿ ñåðèàëü÷èê ïîïðèñåäàéòå-êà ïåðåä òåëåâèçîðîì, äà ìàõè íîãàìè ïîäåëàéòå. Ïðè ñðåäíåé äëèííå ñåðèè â 40 ìèíóò, ïðè åæåäíåâíîì ïðîñìîòðå ýòîãî õâàòèò çà ãëàçà è çà óøè).
Åñëè æå âû îáëàäàòåëü îæèðåíèÿ 2 ñòåïåíè è áîëåå, òî âàì ïîêàçàíà åù¸ è ìåäèêàìåíòîçíàÿ ïîääåðæêà (êëèí.ðåêîìåíä.: Ïîâåäåí÷åñêàÿ òåðàïèÿ ñ öåëüþ óìåíüøåíèÿ ïîòðåáëåíèÿ ïèùè è óâåëè÷åíèÿ ôèçè÷åñêîé àêòèâíîñòè ÿâëÿåòñÿ îáÿçàòåëüíûì óñëîâèåì ïðîâîäèìîãî ëå÷åíèÿ. Ýôôåêòèâíîñòü ãèïîêàëîðèéíîé äèåòû ïðè îäíîâðåìåííîì èñïîëüçîâàíèè ñèáóòðàìèíà ïîâûøàåòñÿ è áîëåå ñóùåñòâåííî ñíèæàåòñÿ óðîâåíü àíäðîãåíîâ ó áîëüíûõ ÑÏÊß. Óìåðåííîå ñíèæåíèå âåñà ïðè ÑÏÊß è îæèðåíèè çàðåãèñòðèðîâàíî è ïðè ïðèìåíåíèè îðëèñòàòà. Îäíàêî ñ ïîçèöèè îöåíêè ñîîòíîøåíèÿ «ïîëüçà/ðèñê», öåëåñîîáðàçíîñòü ðóòèííîãî ïðèìåíåíèÿ ôàðìàêîòåðàïèè îæèðåíèÿ è èçáûòî÷íîãî âåñà ïðè ÑÏÊß íå ïîääåðæèâàåòñÿ).
4. Åñëè æå ïàöèåíòêà çàèíòåðåñîâàíà â ñêîðåéøåì íàñòóïëåíèè áåðåìåííîñòè, òî ïîäõîä íåñêîëüêî èíîé.
Öåëü ëå÷åíèÿ ïàöèåíòîê ñ ÑÏÊß âîññòàíîâëåíèå îâóëÿòîðíûõ ìåíñòðóàëüíûõ öèêëîâ. Ïðè ýòîì äîëæíû áûòü èñêëþ÷åíû äðóãèå ïðè÷èíû áåñïëîäèÿ â ïàðå (òðóáíî-ïåðèòîíåàëüíûé, ìóæñêîé ôàêòîðû). ÒÌÎÆ, â ÷àñòíîñòè, ëå÷åíèå îæèðåíèÿ, äîëæíû ïðåäøåñòâîâàòü èíäóêöèè îâóëÿöèè (ò.å. ñíà÷àëà ïîõóäåòü, ïîòîì áåðåìåííåòü).
Ðåêîìåíäóåòñÿ èñïîëüçîâàòü êëîìèôåíà öèòðàò** (ÊÖ) â êà÷åñòâå òåðàïèè ïåðâîé ëèíèè äëÿ ëå÷åíèÿ àíîâóëÿòîðíîãî áåñïëîäèÿ ïðè ÑÏÊß.
Ïðè îòáîðå ïàöèåíòîê äëÿ ïðèìåíåíèÿ ÊÖ ðåêîìåíäóåòñÿ ïðèíèìàòü âî âíèìàíèå ÈÌÒ, âîçðàñò ïàöèåíòêè, íàëè÷èå ïðî÷èõ ôàêòîðîâ áåñïëîäèÿ. Ýôôåêòèâíîñòü ñòèìóëÿöèè îâóëÿöèè äîñòèãàåò 70-80%, ÷àñòîòà çà÷àòèÿ 22% íà öèêë. Ëå÷åíèå ÊÖ ïðîâîäèòñÿ, êàê ïðàâèëî, â òå÷åíèå íå áîëåå 6 îâóëÿòîðíûõ öèêëîâ. Ïîâûøåííûé èíäåêñ ñâîáîäíîãî òåñòîñòåðîíà è ÈÌÒ, íàëè÷èå àìåíîðåè (îòñóòñòâèå ìåíñòðóàöèé), óâåëè÷åííûé îáúåì ÿè÷íèêîâ ÿâëÿþòñÿ ïðåäèêòîðàìè íåýôôåêòèâíîãî ïðèìåíåíèÿ ÊÖ — ñîîòâåòñòâåííî, ïîäãîòîâêó ê áåðåìåííîñòè íèêòî íå îòìåíÿë.
5. Ðåêîìåíäóåòñÿ ïðîâîäèòü ñòèìóëÿöèþ îâóëÿöèè ãîíàäîòðîïèíàìè èëè ëàïàðîñêîïèþ â êà÷åñòâå 2-é ëèíèè òåðàïèè ïðè íåýôôåêòèâíîñòè êëîìèôåíöèòðàòà èëè îòñóòñòâèè óñëîâèé äëÿ åãî ïðèìåíåíèÿ — ýòî ê âîïðîñó î äðèëëèíãå. Âñ¸ æå, êëèíè÷åñêèå ðåêîìåíäàöèè ñîâåòóþò íàì äëÿ íà÷àëà ïîïðîáîâàòü ìåäèêàìåíòîçíûå ïëÿñêè ñ áóáíîì. À âîò ïðè èõ íåýôôåêòèâíîñòè — óæå ðàçâëåêàòüñÿ íà õèðóðãè÷åñêîì ñòîëå.
Ðåêîìåíäóåòñÿ ïðîâåäåíèå ëàïàðîñêîïèè ó æåíùèí ñ ÑÏÊß è áåñïëîäèåì ïðè ðåçèñòåíòíîñòè ê êëîìèôåíöèòðàòó, âûñîêîì óðîâíå ËÃ, ïðî÷èõ ïîêàçàíèÿõ ê ëàïàðîñêîïè÷åñêîé îïåðàöèè ó ïàöèåíòîê ñ ÑÏÊß (ýíäîìåòðèîç, òðóáíî-ïåðèòîíåàëüíûé ôàêòîð áåñïëîäèÿ), íåâîçìîæíîñòè ìîíèòîðèíãà ïðè èñïîëüçîâàíèè ãîíàäîòðîïèíîâ.
Íå ðåêîìåíäóåòñÿ ïðîâîäèòü ëàïàðîñêîïè÷åñêèé äðèëëèíã ñ öåëüþ ðåøåíèÿ ïðîáëåì, íàïðÿìóþ íå ñâÿçàííûõ ñ áåñïëîäèåì, à èìåííî: äëÿ êîððåêöèè íåðåãóëÿðíîãî ìåíñòðóàëüíîãî öèêëà èëè ãèïåðàíäðîãåíèè.
Ó 50% ïàöèåíòîâ ïîñëå ëàïàðîñêîïèè òðåáóåòñÿ èíäóêöèÿ îâóëÿöèè. Ðåêîìåíäóåòñÿ èñïîëüçîâàòü ÊÖ, åñëè ÷åðåç 12 íåäåëü ïîñëå ëàïàðîñêîïèè îâóëÿöèÿ îòñóòñòâóåò. Ïîñëå 6 ìåñÿöåâ ïðèìåíåíèÿ êëîìèôåíöèòðàòà âîçìîæíî ïðèìåíåíèå ãîíàäîòðîïèíîâ.
Òàêèì îáðàçîì, äðèëëèíã ïîêàçàí òîëüêî â ðàìêàõ ëå÷åíèÿ áåñïëîäèÿ ïðè ÑÏÊß. È òîëüêî.
Ñîáñòâåííî, íà ýòîì òåðàïåâòè÷åñêèå óêàçàíèÿ êëèíè÷åñêèõ ðåêîìåíäàöèé çàêàí÷èâàþòñÿ. Åñòü åù¸ ìíîãî ðàçíûõ ïðèìî÷åê âðîäå ïðèìåíåíèÿ ìèîèíîçèòîëà, ðàçëè÷íûõ ôèòîïðåïàðàòîâ, èãëîðåôëåêñîòåðàïèé, ôèçèîòåðàïèé, îñòåîïàòè÷åñêîãî ëå÷åíèÿ — ìíîãî ðàçëè÷íûõ âàðèàíòîâ. Íå ìîãó ñêàçàòü, ÷òî ýòî âñ¸ ôèãíÿ íà ïîñòíîì ìàñëå — íåêîòîðûå ìåòîäû âïîëíå äàþò î÷åíü äàæå õîðîøèé ýôôåêò. Ïðîñòî íå ïðîâîäèëèñü îáøèðíûå ðàíäîìèçèðîâàííûå ïëàöåáî-êîíòðîëèðóåìûå êëèíè÷åñêèå èññëåäîâàíèÿ è, ñîîòâåòñòâåííî, ýòè ìåòîäû ?
