Воспаление на коже колен
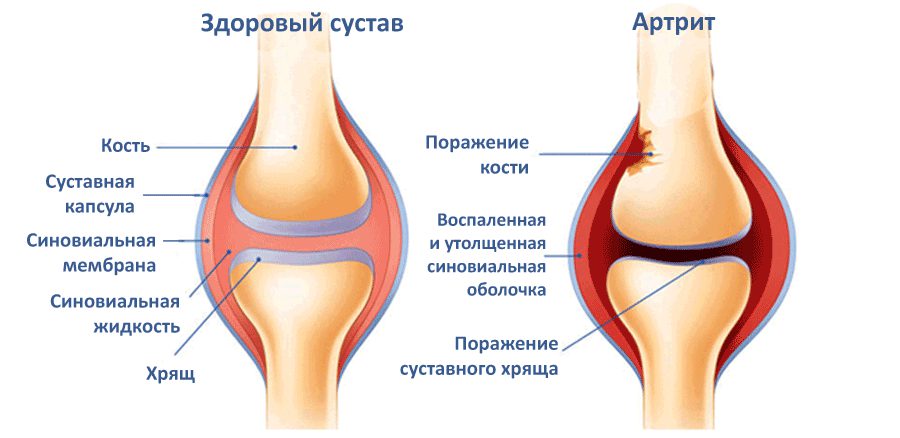
Артрит коленного сустава – это патология воспалительного характера. В появлении и прогрессировании заболевания участвуют факторы механического, биохимического, генетического значения. Важную роль играет процесс воспаления, локализованный внутри субхондральной кости, гиалинового хряща, синовиальной оболочки, мягких тканей. Заболевание требует тщательной диагностики, прохождения лечения у ортопеда.
Причины развития патологии
Важно знать! Врачи в шоке: «Эффективное и доступное средство от АРТРИТА существует…» Читать далее…
Факторы, под действием которых развивается воспаление сустава колена:
- Повышенная двигательная активность, перенесенные повреждения.
- Лишний вес (ожирение 1-2 степени). Воспалительные явления провоцирует повышенная минеральная плотность кости.
- Перенесенные или имеющиеся инфекции. Патогенная микрофлора проникает в колено с кровотоком или из-за повреждения его капсулы. Если поражение произошло из-за проникновения бактериальной среды, в 50% случаев путь заражения – лимфогенный.
- Венерические заболевания.
- К группе риска относятся пациенты эндокринологического отделения, принимающие заместительную гормональную терапию.
- Наличие системных заболеваний – ревматизма, мочекислого диатеза.
- Недостаточное употребление антиоксидантов, аскорбиновой кислоты, витамина D.
- С высокой долей вероятности воспалительный процесс возникает у людей, имеющих слабость квадрицепса, страдающих курением.
- В 15% клинических случаев воспаление коленного сустава происходит на фоне аллергических явлений, например, после укуса насекомых.
Имеет значение возрастная, половая принадлежность: патологией чаще страдают женщины, люди пожилого возраста.
Симптомы воспаления коленного сустава
Клинические проявления воспалительного процесса многообразны. Особенность заболевания в том, что длительное время оно может оставаться незамеченным для пациента. Тенденция к скрытому прогрессированию – основная причина столь позднего обращения 95% пациентов за медицинской помощью.
Симптомы воспаления коленного сустава:
- боль, которая не позволяет наступить на ногу, полноценно разогнуть ее;
- отек, в 40% случаев он сопровождается покраснением кожи;
- хруст, который хорошо прослушивается внутри колена при попытке согнуть ногу.
Перечисленные признаки могут дополняться другими явлениями в зависимости от возраста больного, его образа жизни, приемлемого для него объема ежедневной двигательной активности, наличия хронических заболеваний.
Особенности болевого синдрома
Болевой синдром – первый и самый интенсивный признак, побуждающий пациентов записаться к специалисту. Дискомфорт повышенной выраженности, сопровождающий любую двигательную активность, сохраняется до полного выздоровления. Заболевание не перестает напоминать о себе ноющими болями под коленом, и если лечение назначается некорректное, они тревожат даже в состоянии покоя.
Существуют такие особенности:
- боли предшествует ходьба, особенно спускание по лестнице;
- велика вероятность обострения приступа после продолжительного стояния;
- длительная физическая нагрузка, бег, интенсивные приседания и усиленные тренировки также сопутствуют возрастанию дискомфорта внутри колена;
- мучительное ощущение распространяется по передней и медиальной поверхности.
На 3-4 стадии патологии неприятные ощущения становятся настолько сильными, что пробуждают пациента ото сна. Причины выраженной боли вызваны распространением воспалительного процесса на кость, синовиальную оболочку, мягкие ткани. Чтобы эффективно снять воспаление коленного сустава, важно установить сопутствующие процессы: выявить периостит, субхондральные переломы, мышечные спазмы.

На фоне артрита колена иногда приходится купировать болевые приступы наркотическими анальгетиками. Обострения возникают из-за раздражения нервных окончаний остеофитами. Волокна характеризуются чувствительностью, и при систематическом воздействии на них приходится постоянно принимать сильнодействующие болеутоляющие таблетки. Но бывают и другие причины непрерывной боли внутри колена, возникающей на фоне воспалительного процесса.
Рентгенологическое исследование позволит выявить повреждение тканей остеофитами, дегенеративные явления внутри периартикулярных тканей. МРТ колена – незаменимый вариант диагностики, позволяющий обнаружить нарушение циркуляции крови, поскольку это явление — не менее частая причина развития боли.
Диагностика
Только тщательное, полноценное обследование позволяет понять, из-за чего возникло воспаление коленного сустава. Что делать, и как пациенту обеспечить выздоровление, может установить только врач. Поэтому при длительном дискомфорте сгибателя ноги нужно обратиться к врачу и пройти обследование. Оно включает:
- Лабораторную диагностику. Уровень гемоглобина, концентрация лейкоцитов в периферической крови, СОЭ, содержание СРБ, как и остальные острофазовые показатели, могут соответствовать норме. Это отмечается в 85% всех выявленных случаев воспаления коленного сустава. В 15% случаев удалось установить незначительное повышение объема высокочувствительного СРБ. Чаще подобное была обнаружено у пожилых пациентов, людей преклонного возраста.
- Пункция сустава с последующим анализом синовиальной жидкости. Синовиальная жидкость не отображает наличие воспалительного процесса, она имеет вязкую консистенцию, стерильна, прозрачного цвета с незначительной мутностью. Цитоз не превышает 2000 мм3. Если актуально развитие синовита, умеренно повысится СОЭ, не исключено нарастание объема лейкоцитов поленуклеарного типа.
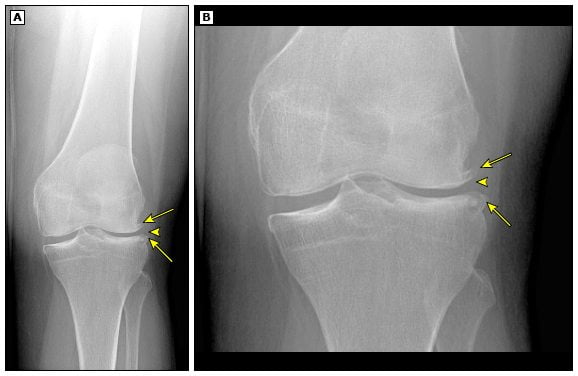
- Рентгенологическое исследование. Методика предполагает получение изображения гиалинового хряща, одновременно предоставляется информация обо всех суставных сегментах. При воспалении на ранней стадии на снимке будет визуализироваться слабое утолщение, разбухание хрящевой ткани. Также отображаются изменения внутри менисков. Когда патология достигает средней или тяжелой стадии развития, они истончены, суставной хрящ характеризуется обнажением субхондральной кости. Внутрисуставные структуры повреждены, присутствует синовит.
- УЗИ. Исследование ультразвуком позволяет выявить патологические изменения мягких тканей, определить толщину, строение хряща. Благодаря методике удается определить состояние синовиальной оболочки, свободную жидкость внутри колена. Воздействие ультразвуковыми волнами определяет костные разрастания.
- МРТ. Томография – эффективный способ визуализации действительной клинической картины. Чтобы понимать, как лечить воспаление коленного сустава, врач ориентируется на данные полученного исследования. Информативность МРТ неоспорима. Процедура позволяет установить, целы ли связки, нет ли патологий и выраженного воспаления внутри сухожилий, насколько выражен отек костного мозга (это главный признак проявления остита). МРТ даже имеет преимущества по сравнению с УЗИ, поскольку способ диагностики отличается большей чувствительностью в плане выявления остеохондральных изменений. Ультрасонография несколько слабее устанавливает дегенерацию, повреждения.
В зависимости от предположений врача указанные методы диагностики могут дополняться другими вариантами, что направлено на всестороннее изучение состояния пациента.
Лечение воспаления коленного сустава
Терапевтический подход предполагает реализацию методов фармакологического, нефармакологического, реабилитационного значения. Лечение воспаления суставов колена направлено на полное восстановление пораженного сгибателя конечности, что позволяет модифицировать патологию.
Иммобилизация сустава
Цель лечения – не только восстановить физиологическую функцию сустава, но и предупредить развития повторного воспаления. Для решения этой задачи врач начинает терапию с разгрузки ноги.
Лишний вес представляет собой повышенную нагрузку на структуру коленного сустава. Воспаление не удастся купировать даже дорогими препаратами, если масса тела пациента останется прежней. Поэтому доктор рекомендует похудение – это значительный шаг на пути к выздоровлению и профилактике рецидива патологии.
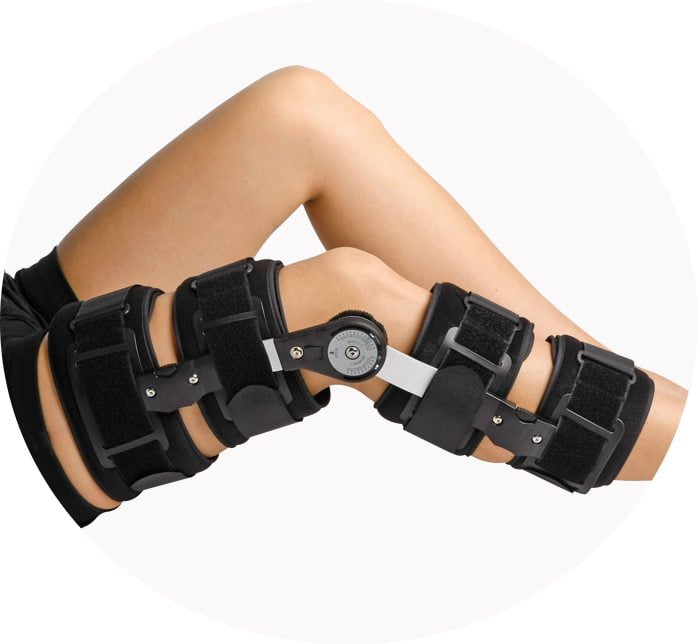
Механически колено разгружают посредством специальных приспособлений ортопедического значения. Чаще всего ортопеды рекомендуют использование наколенников, если подтверждена варусная или вальгусная деформация коленного сустава. В 85% применяют полужесткие, в 15% – жесткие ортезы, клиновидные стельки.
Назначают стельки, корректирующие продольное и поперечное плоскостопие; широко применяют пронаторы стопы; также рекомендуют эксплуатацию шарнирных бандажей на колено. В зависимости от стадии заболевания и целесообразности не исключено, что пациент будет ходить с помощью опоры.
Медикаментозная терапия
Медикаментозная терапия предполагает симптоматическую и патогенетическую направленность. Исходя из стадии воспалительного процесса и степени давности патологии, врач определяет, чем лечить воспаление коленного сустава.
Проявления заболевания купируют медикаментами в порядке их наибольшего проявления:
- Для сокращения степени выраженности боли применяют простые и опиоидные анальгетики (Парацетамол, Трамал).
- Врач прописывает введение противовоспалительных средств нестероидной группы. Это необходимо для ограничения воспалительного процесса, профилактики его распространения на близлежащие ткани.
- Назначают антидепрессанты пациентам, которые вынуждены испытывать изнурительные боли.
- Проводят гормональную терапию. Чтобы сократить степень интенсивности болевого синдрома, вводят топические глюкокортикоиды. Они обладают пролонгированным терапевтическим действием. Непременное показание для назначения гормонов этого вида – наличие вторичного артрита.
- Дополнительно назначают препараты гиалуроновой кислоты – для поддержания необходимого уровня влажности внутри пораженного сустава.
Также назначаются хондропротекторы — естественные компоненты межклеточного вещества хряща. Основными представителями этой группы препаратов являются глюкозамина сульфат и хондроитина сульфат. Относительно преимущества одного препарата над другим в ортопедии существует немало дискуссий. Они послужили основанием для проведения сравнительных анализов особенностей действия каждого из лечебных средств.
Сравнительная таблица характеристик препаратов(в исследовании приняли участие 20 человек)
| Критерий оценки | Глюкозамина сульфат | Хондроитина сульфат |
| Скорость наступления терапевтического эффекта | 2-4 недели в 80% случаев; 30-35 дней – в 18% случаев, в 2% эффект наступил только спустя 50 дней активного лечения | 2-4 недели в 95% случаев, в 5% выздоровление наступило спустя 35 дней активного лечения, дополненного гормонотерапией |
| Влияние на гиалиновый хрящ и окружающие ткани | Положительное воздействие в 100% случаев | Положительное влияние в 98% случаев, в 2% — положительное отсроченное |
| Вероятность развития прямых осложнений | Отсутствует | Минимальна. Несмотря на то что у 1 из 20 пациентов возникло расстройство деятельности пищеварительного тракта, взаимосвязь патологического явления с применением лекарственного средства не установлена |
По результатам проведенного исследования было доказано, что применение каждого из рассмотренных препаратов оправданно и способствует выздоровлению. Терапия без использования этих средств – неполноценна.
Лечебная физкультура и физиотерапия
Лечебная гимнастика направлена на значительное сокращение дискомфортных проявлений внутри сустава. Благодаря методике удается успешно:
- уменьшить болевые ощущения;
- увеличить объем подвижности в колене;
- укрепить мышечный аппарат;
- стабилизировать пораженный разгибатель.
Лечебная гимнастика предполагает поочередное выполнение статических и динамических упражнений. Достичь выздоровления и восстановить проблемный отдел ноги можно только при условии регулярного выполнения действий. Их нужно осуществлять только в присутствии врача, под его контролем. Если заболевание находится на начальной стадии развития, допустимо проводить лечебную гимнастику в домашних условиях. Но даже в этом случае объем, очередность, кратность повторов также должен установить специалист.
Пациент при этом находится в положении стоя или сидя, что позволяет максимально сократить нагрузку на проблемный сустав. Второе условие, которое важно соблюдать для достижения выздоровления – выполнять упражнения обязательно часто, отводить для этого несколько минут ежедневно.
К числу эффективных физиотерапевтических методов относятся:
- электрофорез. Лечебное вещество проникает непосредственно в проблемную часть ноги;
- УВЧ. Делает лечение воспаления коленного сустава действенным. Позволяет расслабить пораженный участок, снять боль, напряжение;
- магнитотерапия. Улучшает приток крови к пораженному участку, стабилизирует обменные процессы, обезболивает.
Перечисленные методики, несмотря на явные преимущества, имеют противопоказания к проведению. К ним относятся: наличие имплантированного кардиостимулятора, подтвержденные нарушения сердечного ритма, беременность, период лактации.
Хирургическое лечение
Оперативное лечение воспаления коленных суставов проводится только в крайних случаях – это не приоритетный метод из-за высоких рисков осложнений. Показания к проведению хирургического метода: формирование спаек внутри синовиальной сумки колена, развитие остеомиелита, нагноение.
Операция выполняется в несколько этапов, предполагает довольно долгий восстановительный период.
Заключение
Люди, которые своевременно реагируют на полученную травму, применяют иммобилизующую лангетку или повязку, наносят противовоспалительные обезболивающие гели, даже в течение всей жизни могут не знать, как называется воспаление коленного сустава.
Когда ввиду профессиональной деятельности приходится помногу нагружать себя физически, нужно правильно оценивать свои силы, принимать все меры для полноценного восстановления. Если своевременно не вылечить воспаление коленного сустава, патология будет напоминать о себе ежедневно. Профилактика артрита колена более целесообразна, чем последующее длительное лечение этой патологии, которая нередко приводит к инвалидности.
Похожие статьи
Как забыть о болях в суставах и артрите?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРИТА существует! Читать далее >>>
загрузка…

Дата публикации: 04.03.2019
Дата проверки статьи: 02.12.2019
Артрит — воспаление всех структур сустава разного происхождения. Будучи системным патологическим процессом, характеризуется не только поражением опорно-двигательного аппарата, но и нарушениями со стороны других органов и систем. Выраженность внесуставных синдромов невысокая, и не выходит на первый план в клинической картине. Одним из системных проявлений артрита является сыпь на коже и слизистых оболочках. Подобный симптом возникает, как нежелательная побочная реакция на препараты, используемые для лечения основного процесса или указывает на определенный вид артрита: инфекционный, псориатический, ювенильный ревматоидный.
Правильная оценка и разъяснение кожных изменений играет важную роль в диагностическом поиске, позволяет достоверно и своевременно распознать болезнь, выстроить оптимальную тактику терапии. В статье ниже освещены причины появления сыпи при артрите, специфика клиники, особенности диагностики и лечения.
Кожные проявления сопровождают течение ювенильного ревматоидного артрита. Сыпь, как правило, появляется на конечностях и туловище. Возникает одновременно с другими внесуставными проявлениями: увеличением лимфоузлов, умеренной температурой, болезненностью живота, тяжестью в подреберьях. К развитию болезни приводят внутренние и внешние факторы или их сочетание: инфекции, травмы, переохлаждения, аутоиммунные процессы, наследственная предрасположенность.
Высыпания на коже и слизистых характерны для инфекционного артрита. Подобную клинику чаще вызывает гонококковая инфекция. Патологические элементы при гонорейном артрите определяются на коже над суставами кистей рук, локтей, коленей, голеностопа. Сыпь на коже — признак псориатического артрита. В развитии болезни предполагается участие инфекции, наследственного фактора, аутоиммунных нарушений. Чаще поражает межфаланговые и пястно-фаланговые суставы.
В других случаях кожный синдром может быть следствием приема лекарственных препаратов, влияющих на течение артрита, в частности это иммунодепрессанты. Тогда одновременно с сыпью наблюдается зуд, шелушение кожи, язвочки на слизистой оболочки рта, выпадение волос, тошнота, рвота.
О чём говорит сыпь при артрите
Прослеживается связь между образованием изменений на коже и поражением суставов инфекцией. В других случаях, сыпь при артрите рассматривают, как побочную реакцию медикаментозного лечения. В зависимости от причин высыпания обычно появляются в дебюте заболевания, и при стихании активности основных процессов уменьшаются или полностью исчезают. В некоторых случаях могут оставаться в течение нескольких месяцев.
Дифференциальный диагноз сыпи на коже и слизистых оболочках проводят с такими заболеваниями, как:
- ревматическая лихорадка;
- болезнь Стилла;
- субсепсис Висслера-Фанкони;
- склеродермия;
- системная красная волчанка;
- дерматомиозит;
- системные васкулиты;
- геморрагический васкулит;
- узелковый полиартериит;
- болезнь Лайма;
- синдром Рейтера;
Кожные высыпания встречаются при периодической болезни, болезни Кавасаки, коллагенозах, других редких ревматологических патологиях. Ввиду однотипной клинической картины важно определить вид артрита: анкилозирующий, инфекционный, псориатический, ювенильный ревматоидный.
Запрещено предпринимать любые действия без согласования с доктором. При выраженной суставной боли допускается принять НПВП в таблетках или обезболивающее средство. Если сыпь на теле сопровождается сильным зудом, рекомендовано выпить антигистаминное или обработать кожу в месте поражения противозудной мазью, как “Фенистил”, “Псило-бальзам”, “Гистан Н”. Дальнейшее лечение должен назначать врач, после комплексной диагностики и точного определения болезни, механизмов развития.
Когда нужно обращаться к врачу, и какому?
О наличии опасных патологических процессов в организме свидетельствует возникновение кожной сыпи одновременно с другими патологическими признаками: мышечной болью, утренней скованностью, отечностью и локальной гипертермией над пораженным суставом. Серьезного отношения заслуживают клинические проявления со стороны сердечно-сосудистой, нервной системы, ЖКТ, плохой сон, снижение аппетита, быстрая утомляемость. При наличии одного или нескольких симптомов необходимо обратиться за медицинской помощью к терапевту или непосредственно к узкопрофильным специалистам — ревматологу, дерматологу.
Установлению диагнозу помогают физикальный осмотр, изучение истории болезни, получение от пациента сведений о времени и условиях возникновения симптома, анализ жалоб. Назначают общий и биохимический анализ крови на наличие инфекции, воспалительных компонентов, определяют количественный и качественный состав крови, скорость оседания эритроцитов. Результаты лабораторного исследования в комплексе с данными рентгенографии, магнитно-резонансной томографии суставов, пункции позволяют оценить общее состояние организма, выяснить причины артрита, активность воспаления.
Как лечить артрит, если есть сыпь
Лечение артрита в условиях кожных изменений длительное и комплексное, начинается сразу после установления диагноза. Терапия обращена на снижение активности воспаления, облегчение тяжести симптомов, восстановление двигательных функций суставов, профилактику осложнений. Вводятся ограничения в питании. Из рациона рекомендовано исключить соль, жиры животного происхождения, сладости, газированные напитки, алкоголь, белковую пищу, углеводы. Разрешены растительные жиры, овощи, фрукты, ягоды в ассортименте, кисломолочная продукция с низким процентом жирности.
Медикаментозное лечение
Лекарственная терапия включает нестероидные противовоспалительные препараты для купирования приступа артрита и глюкокортикостероиды, направленные на коррекцию нарушенных функций сустава. В остром периоде назначают НПВП в таблетках: “Нимесулид”, “Мовалис”, “Диклофенак”, “Индометацин”, “Целекоксиб”. При отсутствии положительной динамики или невозможности снять приступ боли — вводят внутримышечно, внутривенно или непосредственно в очаг поражения.
Стероидные гормоны назначают местно, внутрь или внутрисуставно. Наиболее интенсивным методом считается пульс-терапия. Это внутривенное введение больших доз глюкокортикостероидов 250 мг, 500 мг, 1000 мг три дня подряд. Такой метод по скорости наступления и выраженности терапевтического эффекта в несколько раз превосходит пероральные формы, позволяет достичь нужного результата с минимальным риском побочных реакций.
При умеренной и низкой активности воспаления, в стадии ремиссии назначают глюкокортикостероиды в таблетках: “Преднизолон”, “Метилпреднизолон”, “Бетаметазон”, “Дексаметазон”, “Триамцинолон”. Дозировку и курс лечения корректирует врач в случае конкретного пациента, учитывая возраст, пол, противопоказания, наличие других препаратов в схеме лечения.
Снизить активность основного процесса, предупредить осложнения, улучшить прогноз артрита помогают:
- болезнь-модифицирующие антиревматические препараты:“Ремикейд”, “Метотрексат”, “Циклоспорин”;
- иммуноглобулины по типу “Октагам”;
- лекарства для улучшения циркуляции и кровообращения: “Никошпан”, “Пентоксифиллин”, “Никотиновая кислота”;
- спазмолитики: “Мидокалм”, Но-шпа”, “Спазмолгон”;
- противомикробные препараты с учетом чувствительности выявленного возбудителя: цефалоспорины, пенициллины, аминогликозиды; при грибковой инфекции — антимикотические средства.
Для усиления эффекта пероральной терапии одновременно проводят локальное назначение мазей и гелей с противоотечным, обезболивающим, местно-раздражающим эффектом. Наружно используют противозудные и стероидные средства.
Хирургическое лечение
Для решения кожной проблемы, возникшей в условиях артрита, используют исключительно медикаментозные препараты симптоматической и патогенетической терапии. Хирургическое вмешательство необходимо для восстановления функций пораженного сустава или на стадии осложнений. По показаниям выполняют протезирование сустава, прокол сустава и промывание стерильными растворами, артроскопические операции.
Консервативная терапия
Важный компонент в лечении артрита и кожного синдрома, развивающегося на его фоне — физиотерапия: ультрафонофорез лекарственных веществ, грязевые и парафиновые аппликации, ультрафиолетовые лучи, озокеритолечение, лазеротерапия. В восстановительном периоде с целью улучшения двигательных функций сустава, облегчения симптомов назначают массаж, лечебную физкультуру.
Для снижения активности артрита, уменьшения лекарственной нагрузки по показаниям осуществляют:
- гемосорбцию — очищение крови от вредных продуктов: белка, токсинов, иммунных комплексов, антигенов;
- гравитационную хирургию крови — удаление патологических продуктов из крови вне организма больного;
- мембранный плазмаферез — удаление частиц плазмы вместе с вредными веществами с последующим замещением крови специальными препаратами;
- внутривенное лазерное облучение крови;
- ультрафиолетовое облучение крови;
- ПУВА-терапию — прием фотосенсибилизаторов совместно с воздействием ультрафиолетового облучения.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
