Воспаление небных дужек фото

Общая информация о болезни
Паратонзиллит (паратонзиллярный абсцесс) — тяжелое инфекционное заболевание всего организма с острыми воспалительно-гнойными проявлениями в околоминдаликовой клетчатке. Развивается как осложнение острой ангины или (чаще) хронического тонзиллита в фазе обострения.
В оториноларингологических отделениях больные паратонзиллитом составляют 11,5% ежегодно.
Симптомы паратонзиллита

Паратонзиллит сопровождается общими и местными симптомами:
- острое начало;
- сильная боль в горле при глотании;
- тонический спазм жевательных мышц;
- увеличение и болезненность регионарных лимфатических узлов, обильное слюноотделение;
- повышение температуры тела до 39 градусов и выше;
- общевоспалительные изменения со стороны крови;
- общая слабость;
- головная боль;
- нарушение сна.
Фарингоскопическая картина зависит от стадии и формы паратонзиллита. В отечно-инфильтративной стадии заболевания наблюдаются ограниченная гиперемия мягких тканей (переполнение кровью сосудов) и инфильтрация (скопление в тканях организма клеточных элементов с примесью крови и лимфы), чаще всего в верхних отделах паратонзиллярной клетчатки.
По мере увеличения инфильтрации и образования абсцесса (стадия абсцедирования) в зеве выявляется асимметрия, мягкое нёбо на пораженной стороне глотки смещено кпереди и к средней линии. Нёбный язычок увеличен, резко отечен и смещен воспалительным инфильтратом в здоровую сторону. Характер инфильтрации нёбных дужек зависит от формы паратонзиллита.
Причины и факторы риска
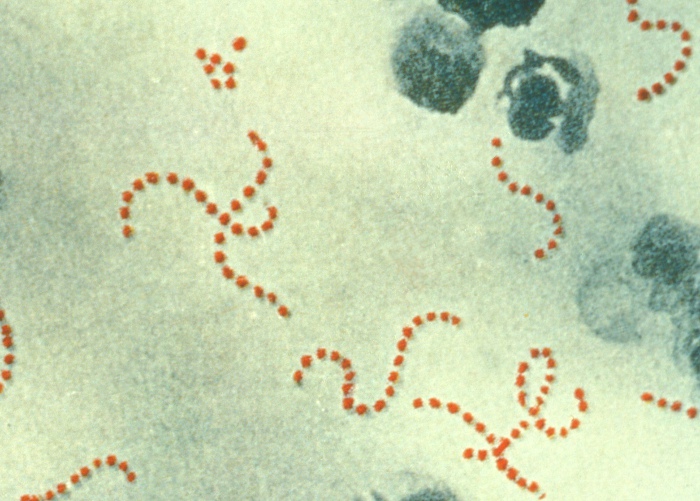
Паратонзиллит возникает в результате проникновения в околоминдаликовую клетчатку вирулентной микрофлоры и при наличии благоприятных условий для ее развития.
Чаще всего возбудитель попадает в паратонзиллярную клетчатку из нёбной миндалины при наличии хронического тонзиллита либо как осложнение лакунарной, фолликулярной или катаральной ангины.
Наиболее вероятным местом проникновения микрофлоры из миндалины в паратонзиллярную клетчатку является надминдаликовое пространство, в котором у 80% людей имеется добавочная лимфоидная долька со своими лакунами, сообщающаяся с лакунами верхнего полюса нёбной миндалины. К тому же супратонзиллярное пространство в большей степени подвергается раздражению во время акта глотания.
Как известно, в миндалине расположено большое количество лимфатических путей, проходящих через паратонзиллярную клетчатку. Это один из основных барьеров, препятствующих проникновению микробов за пределы миндалины.
На фоне различных общих или местных условий, понижающих сопротивляемость организма, этот барьер прерывается и возбудитель свободно попадает из миндалины в околоминдаликовую клетчатку.
Реже встречается одонтогенный путь проникновения инфекции в паратонзиллярную клетчатку, когда развитие паратонзиллита связано с кариозным процессом в зубах.
Подавляющее большинство паратонзиллита вызывается одним видом стрептококков, среди которых доминирует Streptococcus pyogenes. В некоторых случаях установлена этиологическая роль Staphylococcus aureus, Staph. epidermidis, Neisseria, а также ассоциации различных видов стрептококка со Staph. epidermidis.
Одним из факторов, активизирующих развитие острого паратонзиллита, является наличие в паратонзиллярной клетчатке дремлющего очага инфекции.
Это бывает в тех случаях, когда острый паратонзиллит заканчивается ограниченным, небольшим участком нагноения. В подобных ситуациях процесс переходит в скрыто протекающую хроническую форму. Этим можно объяснить повторяемость паратонзиллярных абсцессов (наблюдаются у 17% взрослых больных).
Следует указать на возможность первичного поражения паратонзиллярной клетчатки при общих инфекционных заболеваниях вследствие гематогенного заноса инфекции.
В этиологии паратонзиллитов нельзя исключить роль травм (при попадании инородных тел).
Из предрасполагающих к развитию паратонзиллита факторов следует назвать возраст, переохлаждение и сезонность, а также систематическое употребление алкоголя и курение.
Статистические данные убедительно свидетельствуют о том, что наиболее часто паратонзиллитом болеют люди трудоспособного возраста. По данным, полученным исследователями в 2006 г., из 303 больных острым паратонзиллитом 86 было в возрасте от 17 до 20 лет, 112 — от 21 до 30 лет, 78 — 31—40 лет, и только 24 пациентов были старше 40 лет.
Одним из самых неблагоприятных факторов внешней среды, предрасполагающих к развитию острого паратонзиллита, является переохлаждение. При этом необязательно переохлаждение непосредственно глотки.

Охлаждение даже отдаленных от глотки частей тела может рефлекторно способствовать возникновению заболевания.
Традиционно считается, что острые и обострения хронических заболеваний глотки чаще встречаются весной и осенью, в период смены погодных условий.
Однако, как показывает исследование, из 303 больных паратонзиллитом проходили курс лечения в оториноларингологическом отделении в январе — 28 чел., в феврале — 21, в марте — 25, в апреле — 7, в мае — 22, в июне — 19, в июле — 39, в августе — 40, в сентябре — 26, в октябре — 29, в ноябре— 21, в декабре – 26 чел. То есть пик заболеваемости паратонзиллитом приходится на летние месяцы — июль и август, что связано, по мнению исследователей, с резким перепадом температур при употреблении холодных напитков, купании в холодных водоемах и т.д.
Влияние на слизистую оболочку глотки раздражающих факторов (алкоголь и курение) также отрицательно сказывается на функции нёбных миндалин, вследствие чего понижается местный иммунитет, что также способствует развитию воспалительного процесса в глотке.
Диагностика
Паратонзиллит диагностируется у пациентов при наличии выраженной боли в горле, тризме, измененном голосе и ассиметрии зева. Всем пациентам с описанной симптоматикой необходимо проводить диагностическую пункцию с последующим бактериологическим посевом содержимого. Диагностическая пункция позволяет диффенцировать паратонзиллярный абсцесс и паратонзиллит.
В тяжелых случаях, когда не удается установить точный диагноз и требуется дифференцировать воспаление паратонзиллярной клетчатки и более глубоких отделов шеи, используется компьютерная томография (КТ) и ультразвуковое исследование (УЗИ) шеи.
Лечение паратонзиллита
В лечении острого паратонзиллита можно выделить три метода: консервативный, хирургический и комплексный (консервативный и хирургический).
Консервативное лечение целесообразно применять в первой стадии острого воспаления околоминдаликовой клетчатки. Подразделяется на общее и местное.
Общее лечение:
Антибактериальная терапия. По данным исследований, среди выделенных из гноя больных паратонзиллярным абсцессом микроорганизмов к антибиотикам аминопенициллинового ряда были чувствительны 84,7%, к макролидам — 86,1%, к тетрациклинам —35,7%, к аминогликозидам — 29,2%. Это свидетельствует о низкой эффективности лечения больных паратонзиллитом антибиотиками тетрациклинового и аминогликозидового ряда. Полученные сведения имеют большое значение при выборе стартовой (эмпирической) терапии.
Препаратом выбора может быть амоксициллин незащищенный или защищенный — амоксициллин и клавуланат. Последний обладает широким спектром антибактериального воздействия на грамположительные и грамотрицательные микроорганизмы, включая штаммы, продуцирующие бета-лактамазы; действует бактерицидно и активен в отношении не только основных аэробных возбудителей, но и большинства беталактамазопродуцирующих анаэробов.
Макролидные антибиотики (азитромицин, кларитромицин) являются препаратами выбора при неэффективности предшествующей терапии беталактамными антибиотиками. Альтернативные антибактериальные препараты — цефалоспорины 2 и 3 поколений.
В комплекс общей терапии входят также:
- обезболивающая терапия;
- гипосенсибилизирующая терапия;
- витаминотерапия;
- иммуностимулирующая терапия.
Местное лечение:
- Полоскание глотки антисептическими растворами.
- Местные антибактериальные средства.
Местное введение антибиотика с широким спектром действия особенно важно для лечения воспалительных заболеваний глотки. Среди антибиотиков следует выделить фузафунгин (Биопарокс). Препарат подавляет размножение микроорганизмов на поверхности слизистой оболочки глотки непосредственно в зоне очага инфекции. Обладает двойным действием: антибактериальным и противовоспалительным.
Во второй стадии заболевания (в стадии образования абсцесса) наряду с консервативными методами необходимо использовать хирургическое лечение – выполнение инцизии в области формирования абсцесса. При этом уменьшаются напряжение воспаленной ткани и субъективные ощущения боли, а в некоторых случаях предупреждается развитие абсцесса и осложнений со стороны шеи.
Хирургические методы лечения больных паратонзиллитом делятся на паллиативные и радикальные. К паллиативным относятся пункция абсцесса с отсасыванием гнойного содержимого, а также вскрытие паратонзиллярного абсцесса инцизией. Пункция паратонзиллярного абсцесса малоэффективна, и ее следует рекомендовать только с целью диагностики. Есть мнение, что вскрытие паратонзиллярного абсцесса целесообразно проводить в период уже четко сформировавшегося абсцесса (на 3—4-й день заболевания) во избежание повторных вскрытий. Однако большинство хирургов рекомендуют вскрывать абсцесс на ранних стадиях его формирования.
При выполнении этой операции в отечно-инфильтративной стадии уменьшаются напряжение воспаленной ткани и субъективные ощущения боли, а в некоторых случаях предупреждается развитие абсцесса и других осложнений. После вскрытия абсцесса больного лечат консервативными методами.
Однако не всегда вскрытие завершается опорожнением гнойника и выздоровлением пациента. В ряде случаев инцизионное отверстие склеивается фибрином и гнойным экссудатом, в полости абсцесса скапливается гной, и приходится расширять рану. Дренирование полости абсцесса может продолжаться от 2 до 5 дней.
Радикальным методом лечения больных паратонзиллярным абсцессом является двусторонняя тонзиллэктомия, позволяющая не только дренировать полость абсцесса, но и удалить очаг инфекции в миндалине, который является причиной формирования абсцесса в околоминдаликовой клетчатке.
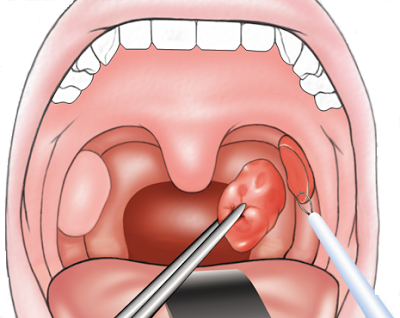
Ряд авторов считает, что при наличии созревшего паратонзиллярного абсцесса тонзиллэктомию необходимо производить сразу же при поступлении больного в стационар, в так называемом «горячем периоде».
Есть и другое мнение: при отсутствии жизненных показаний нет необходимости торопиться с операцией, так как при наличии бурных воспалительных явлений в глотке хирургическое вмешательство мучительно и небезопасно для больного, технически сложнее для врача, поскольку пациент клинически не обследован и психологически не подготовлен к операции.
Исходя из этого тонзиллэктомия при паратонзиллярном абсцессе может быть произведена на 3—5-й день после вскрытия абсцесса инцизией в так называемом «теплом периоде», когда уменьшаются местные воспалительные проявления в глотке, а больной будет психологически подготовлен и клинически обследован для операции.
Существует ряд абсолютных противопоказаний для тонзиллэктомии:
- артериальная гипертензия;
- заболевания сердечно-сосудистой системы в состоянии декомпенсации;
- заболевания крови;
- перенесенные острые инфекции в течение 6 предыдущих месяцев;
- сахарный диабет в тяжелой форме;
- туберкулез;
- непереносимость анестезирующих препаратов;
- нарушения психики больного.
К относительным противопоказаниям относятся пожилой возраст и наличие кариозных зубов.
Профилактика
Важным мероприятием в профилактике паратонзиллита является рациональная терапия ангины и обострений хронического тонзиллита. При лечении больным с ангиной необходимо пройти обследование, чтобы можно было определить микробный фактор и назначать антибиотики исходя из чувствительности микробной флоры.
Пациент должен тщательно выполнять рекомендации врача, соблюдать постельный режим и знать о возможных осложнениях при его нарушении. Диспансеризация больных хроническим тонзиллитом предполагает проведение профилактического лечения, что служит профилактикой ангин и их осложнений, в том числе паратонзиллита.
Своевременная тонзиллэктомия при остром паратонзиллите также является профилактическим мероприятием, так как при этом устраняются нёбные миндалины — источник инфекции, которая может стать причиной заболевания сердца, суставов и почек. Консервативное профилактическое лечение хронического тонзиллита должно быть комплексным и проводиться два раза в год.
Для подавления бактериальной флоры целесообразно промывать лакуны антисептическими растворами, санировать гнойные хронические очаги в области полости носа, околоносовых пазух и рта. Реактивность организма можно повысить с помощью аутогемотерапии, а также фитотерапии.
В последние годы внимание врачей привлекают препараты природного происхождения в связи с их безвредностью для организма и мягким регулирующим действием на иммунитет. Большой интерес может представлять препарат растительного происхождения «Тонзилгон Н».

Изготавливают препарат из экологически чистого сырья, которое не вызывает аллергических реакций и побочных эффектов. Длительность приема Тонзилгона Н — от 1 недели до 2—3 месяцев в острый период заболевания: взрослым по 25 капель или по 2 драже, детям школьного возраста — по 15 капель или по 1 драже, детям дошкольного возраста – по 10 капель, грудным детям – по 5 капель 5—6 раз в день.
После исчезновения острых симптомов препарат можно принимать 3 раза в день в тех же дозировках.
Следует отметить, что чем больше длительность приема Тонзилгона Н, тем выше лечебный эффект. Иммуностимулирующее действие препарата связано с наличием в его составе гликополисахаридов ромашки и алтея. Кроме того, Тонзилгон Н оказывает противовирусное действие, которое связано с присутствием в его составе экстракта коры дуба. Это обусловливает высокую эффективность препарата в профилактике острых респираторных вирусных инфекций. Тонзилгон Н оказывает выраженное противовоспалительное, противоотечное и иммуностимулирующее действие, что позволяет использовать его в профилактическом лечении больных хроническим тонзиллитом.
В курс профилактического лечения включаются также физиотерапевтические методы — лазер, ультразвук, магнитотерапия и др.
Прогноз и осложнения
Люди с неосложненным, хорошо вылеченным перитонзиллярным абсцессом обычно полностью выздоравливают. Если у человека нет хронического тонзиллита (при котором миндалины регулярно воспаляются), вероятность возврата абсцесса составляет всего 10%, и удаление миндалин обычно не требуется.
Большинство осложнений возникает у людей с диабетом, у людей с ослабленной иммунной системой (таких как больные СПИДом, получатели трансплантатов на иммуносупрессивных препаратах или больные раком) или у тех, кто не осознает серьезность заболевания и не обращаться за медицинской помощью.
Основные осложнения перитонзиллярного абсцесса включают:
- обструкция дыхательных путей;
- кровотечение из эрозии абсцесса в крупный кровеносный сосуд;
- обезвоживание при затруднении глотания;
- инфекция в тканях под грудиной;
- пневмония;
- менингит;
- сепсис (заражение бактериями крови).
Существует несколько небных дужек. К ним относят: переднюю, небно-язычную, заднюю, небно-глоточную. Между дужками формируются ниши, в которых находятся небные миндалины (правая и левая). На задней стенке глотки заложены скопления лимфоидной ткани в виде зерен или гранул. При развитии многих вирусных заболеваний возникает сильная боль в горле. Существует несколько распространенных болезней, которые провоцируют появление неприятного симптома.
Боль в горле — это один из самых неприятных симптомов, который доставляет человеку сильный дискомфорт. В частых случаях люди не обращают внимания на такое недомогание, занимаются самолечением. К большому сожалению, многие не знают, что болезненность небных дужек может возникнуть по причине развития заболевания. Поэтому важно своевременно обратиться к врачу и пройти тщательное медицинское обследование, поскольку некоторые патологии опасны для здоровья.
Разновидности болезней
Болеть небные дужки и горло могут по нескольким причинам. Чаще всего сильная слабость в гортани возникает по причине внедрения в организм бактериальной или вирусной инфекции. В случае грибкового поражения или образования опухолей может возникнуть этот симптом. При возникновении аллергии раздражается слизистая оболочка горла и возникают неприятные ощущения. Слишком сухой воздух часто провоцирует появление кашля и болезненных ощущений в гортани.
Инфекционная болезнь
Существует несколько разновидностей инфекционных заболеваний. К ним относят:
- Вирусная болезнь. К вирусной болезни можно отнести грипп, ОРВИ, корь и ветряную оспу. Боль в горле появляется не столь часто. При возникновении этих болезней часто воспаляется, першит и болит горло. При появлении инфекционного мононуклеоза возникает сильная боль в горле. Небные дужки могут воспалиться. Любое вирусное заболевание горла имеет схожую клиническую картину. Если боль в горле возникла по причине вирусного поражения, то у человека возникает слабость, головная боль и повышается температура тела, но незначительно. При ОРВИ у человека появляется сильный насморк и кашель. Мононуклеоз — это опасная болезнь, которая характеризуется сильным воспалительным процессом в области печени и селезенки. По этой причине часто увеличиваются лимфоузлы.
- Бактериальная болезнь. Ангина — это одна из самых распространенных бактериальных болезней. По причине внедрения в организм стрептококка или хламидий развивается данная патология. Скарлатина и туберкулезная палочка часто провоцируют появление болей в горле. При возникновении эпиглоттита возникают сильные болезненные ощущения в горле у маленьких детей в возрасте до трех лет. Это заболевание опасно для жизни, поскольку может нарушиться проходимость органов дыхания. Скарлатина и дифтерия в наше время встречаются нечасто. В том случае, если возник дискомфорт в горле и появилась сильная слабость, важно немедленно обратиться к терапевту, поскольку это может свидетельствовать о том, что развивается серьезная болезнь. К общим симптомам бактериального заболевания горла относятся: быстрая утомляемость, дискомфорт, першение в горле. Если сделать фото небных дужек при этой болезни, то можно будет на них увидеть, что они отекшие. Температура тела в таком случае поднимается до 39 градусов.
- Грибковая болезнь. В том случае, если размножаются дрожжеподобные и плесневые грибы, возникает сильная болезненность в горле. Грибковое заболевание горла проявляется в виде фарингита или ларингита. При возникновении болезни слизистая оболочка и небно-язычная дужка покрыты белым налетом. Возникает сильная боль в горле, но температура тела не повышается. Микоз возникает по причине ослабленного иммунитета и авитаминоза. Если человек долгое время лечился антибиотиком или гормональным препаратом, то это плохо влияет на защитную функцию организма. Не менее важно правильно и сбалансированно питаться. В рационе должны присутствовать полезные продукты, которые насыщают организм необходимыми элементами. Грибковая болезнь горла может возникнуть и по причине неполноценного функционирования желудочно-кишечного тракта.

Выявить истинную причину возникновения боли в горле способен только врач после тщательного обследования пациента. Больному необходимо осуществить лабораторные исследования и пройти инструментальные методы диагностики. На основе полученных результатов врач назначит индивидуальный курс лечения, который поможет устранить неприятные симптомы и вылечить основную болезнь.
Опухолевые новообразования
Болезненность в горле и гортани может возникнуть по причине развития опухолей. Опухоль может быть как первичной, так и вторичной. В процессе прогрессирования заболевания у пациента возникает чувство кома в горле. Ощущается инородное тело в гортани. Сиплый, хриплый голос и проблематичное глотание должно стать поводом для беспокойства и немедленного обращения к врачу. Самолечением заниматься запрещено, поскольку это может усугубить течение болезни и привести к летальному исходу.
Выбор метода лечения зависит от основной болезни, которая спровоцировала возникновение болезненных ощущений в горле. Длительность курса лечения определяет лечащий врач.
Чем лечится горло при ОРВИ?
При возникновении ОРВИ не рекомендовано принимать антибиотик, поскольку в таком случае он не улучшит общее состояние пациента. Антибиотики назначают в том случае, если необходимо побороть бактерии. Следует знать, что ОРВИ возникает по причине внедрения в организм вируса. Поэтому необходимо принимать противовирусный препарат и иммуномодулятор.

Чтобы облегчить симптомы болезни, необходимо полоскать горло ромашковым или шалфеевым отваром. Такие настои быстро и эффективно снимут воспаление горла. Используя аптечные средства, можно улучшить общее состояние здоровья. Леденцы с шалфеем и эвкалиптом устранят першение в горле. Не менее важно пить много теплой жидкости. Мед положительно влияет на иммунную систему, устраняет болезненность в области передних небных дужек.
Что поможет при ангине?
При ангине у человека ухудшается общее состояние здоровья, чувствуется боль в суставах. Следует знать, что ангину необходимо лечить антибиотиком. Это заболевание может прогрессировать и привести к развитию осложнений. Поэтому важно своевременно обратиться к врачу и начать лечение. При ангине необходимо полоскать горло шалфеевым отваром, часто пить теплый чай.

Конкретный лекарственный препарат, который поможет устранить неприятный симптом, назначит врач с учетом тяжести болезни и индивидуальных особенностей организма.
Лечим фарингит
Фарингит характеризуется сухостью в горле и сухим кашлем. В процессе лечения важно исключить горячую, острую и кислую пищу, поскольку такие продукты способные раздражать слизистую оболочку горла. Необходимо пить много жидкости, следует полоскать горло раствором «Йодинола». Самолечением заниматься запрещено, поскольку болезнь может перейти в хроническую форму.

Что поможет при ларингите?
При ларингите возникает лающий кашель. Чаще всего диагностируют болезнь у маленьких детей. В положении лежа могут возникнуть проблемы с дыханием, поскольку небно-глоточная дужка в процессе развития заболевания отекает. На начальном этапе развития заболевания кашель сухой. Ларингит также может возникнуть по причине курения или перенапряжения голосовых связок. Используя ингаляции с минеральной водой или «Беродуалом», можно улучшить общее состояние здоровья. Важно контролировать влажность воздуха в комнате.
Заболевание тонзиллит
При тонзиллите ощущается сильная боль в горле. Миндалины увеличиваются, появляется гнойный налет. Возникает заболевание по причине внедрения в организм вируса. Чтобы облегчить боль, необходимо полоскать горло и принимать жаропонижающие препараты (к примеру «Ибупрофен»). Используя содово-соляной раствор, рекомендуется периодически полоскать горло. Это положительно повлияет на общее самочувствие больного, устранит воспаление в области задних небных дужек.
Профилактика заболеваний
Чтобы снизить риск развития заболеваний, необходимо выполнять рекомендации врачей. К ним относят:
- Правильно и сбалансированно питаться. В рационе должны присутствовать продукты, которые содержат витамин C.
- Необходимо увлажнять воздух.
- Регулярно мыть руки.
- Принимать витамины.
- Одеваться по погоде.
- Не курить.
Выполняя все рекомендации врача, можно улучшить общее состояние здоровья и укрепить иммунитет.

Эффективные лекарства от боли в горле
Только врач может назначить лекарственный препарат пациенту в зависимости от выявленной болезни, которая спровоцировала появление неприятного симптома. Среди самых эффективных препаратов выделяют:
- «Лисобакт» — эти таблетки принимают в том случае, если возникла боль в горле по причине перенапряжения голосовых связок. Таблетку необходимо держать во рту до полного растворения. Принимать за несколько часов до приема пищи. Лекарство устранит першение в горле. Если небные дужки красные, то это лекарство поможет снять воспаление.
- От боли в горле часто врачи назначают принимать «Парацетамол» и «Ибупрофен».
- С помощью «Стрепсилса», «Септолете» и «Фарингосепта» можно устранить воспалительный процесс в гортани и снять боль. Эти леденцы обладают бактериостатическими свойствами.
- При хроническом тонзиллите часто врачи назначают «Граммидин». В состав лекарства входят антибиотики.

Перед началом терапии следует посетить врача, который назначит эффективное лекарство. Дозу и длительность курса определяет строго доктор в зависимости от возраста пациента и тяжести болезни. Следует знать, что папиллому небной дужки сможет удалить только врач хирургическим методом.
