Воспаление нервных окончаний позвоночника болезнь

Невралгия спины — нарушение в работе периферической НС вследствие воспаления, раздражения или защемления нервных окончаний, расположенных в околопозвонковой области. Коварное заболевание, так как острые боли, которые могут отдавать в печень, сердце, лёгкие или эпигастрий, часто принимают за сбои в работе внутренних органов. Не угрожает жизни, но снижает её качество из-за сильных периодических «прострелов».
Причины
Причинами могут стать самые разные факторы. Они в обязательном порядке выявляются на стадии диагностики, так как без их устранения боли будут возвращаться снова и снова.
Заболевания:
- дегенеративно-дистрофические поражения позвоночника (межпозвонковая грыжа, остеохондроз, кифоз, спондилоартроз, анкилозирующий гиперостоз, протрузия межпозвонкового диска) — боль отдаёт в грудную клетку;
- простудные заболевания (ОРВИ, ОРЗ) — боль локализуется в области поясницы и лопаток;
- герпес, опоясывающий лишай;
- воспалительные процессы, локализующиеся в околопозвонковых тканях;
- интоксикация организма;
- сердечно-сосудистые заболевания, которые приводят к нарушению локального кровообращения;
- травмы позвоночника — следствием чаще всего становится защемление седалищного нерва;
- сахарный диабет;
- рассеянный склероз;
- гипо- и авитаминоз;
- опухоли различной этиологии.
Внешние факторы:
- чрезмерные физические нагрузки;
- гиподинамия, сидячая работа, малоподвижный образ жизни;
- тесное, неудобное, утягивающее, не по размеру купленное нижнее бельё: бюстгальтер, корсет, колготки;
- длительное пребывание в неудобной позе;
- переохлаждение организма.
Психоэмоциональные:
- сильный стресс;
- неврозы;
- психозы;
- чрезмерные эмоциональные нагрузки;
- моральная усталость;
- переутомление, синдром хронической усталости.
Психоэмоциональные причины развития невралгии провоцируют появление нетипичной симптоматики — больной ощущает сильнейший зуд и жжение в области лопаток или поясницы.
Симптомы
Основной признак невралгии — боль. Локализуется там, где повреждён нерв. Характер может быть совершенно разным:
- сильная или слабая;
- внезапная или тупая;
- жгучая или тянущая;
- режущая или ноющая;
- приступообразная или постоянная.
Усиливается при резких движениях, чихании, наклонах, кашле, глубоком вздохе, надавливании, выполнении физической работы. При отсутствии лечения присоединяются мышечные спазмы. Болевая точка может покраснеть. Часто образуются отёки.
В зависимости от места поражения нервных корешков, симптомы невралгии спины могут быть разными.
Шея
- Характер боли: неожиданные, резкие «прострелы», похожие на удары электрического тока, часто — из-за слишком энергичного поворота головы или надавливания;
- траектория распространения: нижние шейные позвонки → затылок → околоушная область → глаза;
- светобоязнь, потемнение в глазах;
- синдром позвоночной артерии, проявляющийся мигренью и неприятными ощущениями во время расчёсывания;
- гипергидроз;
- слабость;
- звон в ушах, проблемы со слухом;
- бессонница;
- гипертония.
Грудной отдел позвоночника
- Характер боли: опоясывающая, постоянная, ноющая, отдаёт в сердце, часто обостряется по ночам, усиливается при резких движениях и глубоком вздохе;
- зона распространения: в области лопаток и верхнего отдела поясницы;
- ночные обострения часто сопровождаются приступами удушья, сонным апноэ и паническими атаками;
- мышечные спазмы и судороги;
- тремор рук.
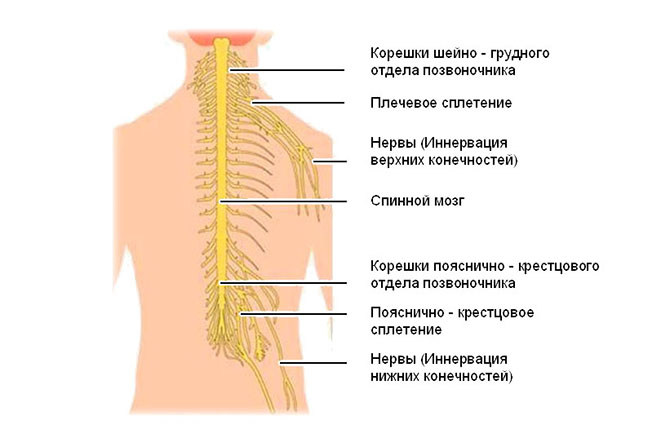 Спинной мозг и нервные структуры
Спинной мозг и нервные структуры
Поясница
- Характер боли: острая, пронизывающая, резкая, интенсивная; отдаёт в какую-то одну ногу так, что на неё невозможно ступить; при защемлении седалищного нерва — невыносимая;
- траектория распространения: верхний отдел поясницы → нижний → задняя поверхность бедра → голени → пальцы ног;
- мышечные отёки и спазмы;
- при защемлении седалищного нерва возможно временное полное обездвиживание;
- тремор ног.
Чаще всего невралгия спины диагностируется у взрослых. Процент заболевания у детей минимален. В крайних случаях она является следствием родовой травмы у новорождённых. Иногда возникает у подростков из-за сильного стресса, связанного с возрастным кризисом.
Виды
По характеру боли:
- острая невралгия спины, характеризующаяся сильными болевыми приступами, обычно длится 10-14 дней;
- хроническая, когда боль отступает под напором лечения (стадия ремиссии).
По локализации боли:
- костно-суставная, когда боль ощущается в позвоночнике, рёбрах;
- мышечная невралгия, характеризующаяся спазмами и отёками.
В зависимости от поражённого участка:
- шейная;
- грудная;
- поясничная.
Выделяют также постгерпетическую невралгию — редкий вид заболевания, но невероятно болезненный. Тело словно пронзает сильнейший удар током при одном только прикосновении. Причиной чаще всего становится реактивация в организме одного из вирусов: герпеса, ветряной оспы, Эпштейна-Барр, цитомегаловируса.
Диагностика
При подозрении на невралгию спины следует обратиться к невропатологу или вертебрологу. Дифференциальная диагностика предполагает применение таких методов, как:
- пальпация болевой точки;
- сбор анамнеза;
- инструментальные обследования: рентгеноскопия грудной клетки и позвоночника, электрокардиография, магнитно-резонансная и компьютерная томографии, электромиография.
Главная задача врача при диагностике — дифференцировать невралгию и схожие по симптоматике заболевания — инфаркт, воспаление лёгких.
Лечение
Обычно лечение комплексное. Одновременно назначаются медикаментозные препараты, даётся направление на физиопроцедуру, объясняется принцип выполнения ЛФК, рекомендуются народные средства, озвучиваются правила ухода за больной точкой.
Первая помощь
Первая помощь оказывается в момент болевого приступа.
Приоритетная задача — успокоить больного, потому что паника усиливает болевые ощущения. После этого необходимо помочь ему принять удобное положение тела:
- если боль в шее — усадить, укутать шарфом или платком;
- в грудной клетке — наклонить тело в здоровую сторону;
- в пояснице — уложить на живот на ровную и твёрдую поверхность, укрыть пледом.
При обострении боли нельзя применять разогревающие мази — лучше растереть спину охлаждающим гелем:
- Бен-Гель;
- Быструмгель;
- Вольтарен эмульгель;
- Диклофенак;
- Дип Рилиф;
- Долобене.
Дать обезболивающие таблетки:
- Анальгин;
- Диклофенак;
- Кеторолак;
- Найз;
- Нурофен;
- Ортофен;
- Пенталгин;
- Темпалгин;
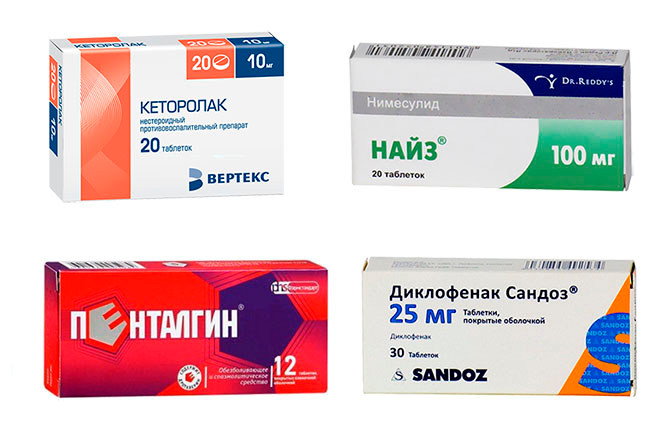 Обезболивающие препараты
Обезболивающие препараты
Если первая помощь при невралгии спины не возымела эффекта, боль не прекратилась или даже усилилась, вызывается на дом врач. Если приступ удалось купировать, больного необходимо уговорить как можно быстрее (желательно на следующий же день) обратиться к профильному специалисту.
Медикаментозное лечение
Для приёма внутрь
В первую очередь при невралгии врач назначает противовоспалительные препараты от болей в спине:
- Анальгин;
- Найз;
- Нурофен.
В качестве альтернативы прописывается какое-нибудь нестероидное противовоспалительное лекарство:
- Диклофенак;
- Ибупрофен;
- Индометацин;
- Кеторолак;
- Мелоксикам;
- Мовалис;
- Налгезин.
Для снятия мышечных спазмов применяются миорелаксанты центрального действия — Мидокалм, Баклофен или Сирдалуд. С этой же целью могут быть прописаны противоэпилептические препараты, хорошо зарекомендовавшие себя в лечении невралгий. Это Финлепсин, Габапентин, Карбамазепин.
В период обострения, чтобы облегчить боль, врач может назначить успокаивающие препараты седативного действия:
- Глицин;
- Ново-пассит;
- Афобазол;
- Тенотен;
- Персен;
- настойки валерианы, пустырника.
Комплексные препараты, содержащие витамины группы В, ускоряют выздоровление: Мильгамма композит, Нейрорубин, Нейровитан.
Для наружного применения
В стадии обострения невралгии применяются охлаждающие гели (список приведён выше). Как только боли немного затихают, используется согревающая мазь, но с разрешения врача и в минимальных дозировках. Это могут быть:
- Апизартрон;
- Випратокс;
- Випросал В.
Также с разрешения врача можно применять общеукрепляющие мази, полезные для позвоночника:
- Flekosteel;
- Artraid;
- массажный бальзам Дикуля;
- Здоров (крем-воск).
Выбор мазей от болей в спине на современном фармацевтическом рынке достаточно обширен.
Инъекции
Внутримышечные инъекции — одно из самых эффективных лечений невралгии спины с практически мгновенным купированием боли. Это могут быть:
- микс из анальгетика и спазмолитика: Анальгин в сочетании с Но-шпой, Папаверином или Димедролом;
- противовоспалительные нестероиды и миорелаксанты: Диклофенак, Вольтарен, Артрозан, Мидокалм, Мелоксикам;
- витамины: В1, В2, В6, В12;
- Мильгамма — микс из витаминов группы В и обезболивающего (лидокаина или новокаина);
- гормоны: Преднизолон, Гидрокортизона ацетат, Дексаметазон.
В случае сильнейших приступов врач проводит новокаиновую блокаду для временного облегчения боли. Инъекция вводится в околопозвоночную область специальной иглой. Представляет собой микс из гормонов, анестетиков и противовоспалительных препаратов.
Пластырь
В последнее время от болей в спине стал широко применяться обезболивающий пластырь. Он быстро купирует приступы и прост в использовании. Выбор в аптеках достаточно богат:
- Версатис с лидокаином;
- Вольтарен с диклофенаком натрия;
- ZB Pain Relief Orthopedic Plaster — ортопедический пластырь с травами;
- чёрный нефрит с травами;
- Injoint — прозрачный гель-пластырь с пчелиным и змеиным ядом.
Однако нужно понимать, что ни один пластырь не лечит невралгию, а лишь облегчает течение болезни, временно устраняя некоторые симптомы.
Физиотерапия
Физиотерапевтическое лечение предполагает применение следующих процедур:
- магнитотерапия;
- дарсонвализация;
- ультрафиолетовое облучение;
- ДМВ-терапия;
- электрофорез;
- парафиновые и озокеритовые аппликации;
- грязелечение.
В домашних условиях с разрешения врача можно пользоваться физиотерапевтическими приборами, нормализующими кровоток в больной области, предназначенные для снятия болевого синдрома и лечения заболеваний позвоночника. Хорошо зарекомендовали себя в этой нише Алмаг-01 и Дэнас.
 Электростимуляторы для нормализации кровотока в больной области Алмаг-01 и Дэнас
Электростимуляторы для нормализации кровотока в больной области Алмаг-01 и Дэнас
Массаж
При невралгии спины применяются различные виды массажа.
- Классический лечебный
Выполняется только специалистом. Курс лечения — 10 процедур. Длительность одного сеанса — около получаса. Эффект: ослабление болей, снятие мышечных спазмов, улучшение кровообращения и лимфотока.
- Точечный (акупунктурный)
Лечебное воздействие на определённые точки. Некоторые осваивают его самостоятельно для применения в домашних условиях.
- Баночный (вакуумный)
Установка силиконовых вакуумных банок на лопатки и поясницу. Мгновенно снимают болевой синдром, ускоряют кровоток, устраняют отёки, улучшают подкожный обмен веществ, препятствуют дальнейшему развитию заболевания, предупреждают появление осложнений. Подходят для домашнего применения.
Народные средства
Самостоятельно в домашних условиях вылечить невралгию спины невозможно, однако есть народные средства, позволяющие облегчить течение заболевания в стадии ремиссии. В частности, можно делать различные компрессы.
- Эвкалиптовый
Залить 50 г эвкалиптового листа 500 мл воды. Довести до кипения, держать на сильном огне 5 мин. Настаивать под крышкой 1,5 часа. Процедить. Добавить 15 г мёда. Тщательно размешать. Смочить ткань. Приложить к больному месту, накрыть сверху чем-нибудь тёплым. Держать 15 мин. Применять пару раз в день такими короткими курсами или оставлять на ночь.
- Гераневый
Несколько листков герани выложить на кусок льняной ткани. Закрепить на больном месте тёплым платком. Каждые полчаса листки менять на свежие. Держать 2 часа.
- Дрожжевой
100 г пшеничной муки и 10 г сухих дрожжей залить 200 мл тёплого молока. Замесить. Маленькими порциями добавить 100 г ржаной обдирной муки, постоянно помешивая. Накрыть плёнкой с отверстиями, оставить на 10 часов. Всыпать ещё 100 г ржаной обдирной муки мелкими порциями при постоянном помешивании.
Натереть больное место очищенным скипидаром. Обернуть тесто марлей, приложить. Сверху накрыть бумагой для компрессов. Замотаться шерстяным платком. Продолжительность процедуры — 40 мин. Частота — через день. Тесто можно использовать повторно.
- Восковой
Смазать больное место мёдом. Поверх наложить лепёшку из растопленного воска. Продолжительность первой процедуры — 5 мин. Каждую последующую постепенно увеличивать во времени.
Кому-то помогает мазь домашнего приготовления для растирания больной спины. Берутся свежие почки сирени и свиной жир. Пропорции — 1 к 4. Перемешиваются и подогреваются на медленном огне. Применять в тёплом виде.
При невралгии спины также рекомендуются ванны с добавлением осиновой коры, хвойных иголок или сосновых шишек.
Если образовались отёки, помогают солевые примочки.
Вместо седативных препаратов можно пить настой из пустырника или чай с мелиссой.
Однако нужно помнить, что самолечение в домашних условиях проводится только с разрешения врача. Иначе любая процедура может обернуться во вред, ухудшить состояние и привести к необратимым последствиям.
ЛФК
Есть специальные упражнения, помогающие при невралгии спины. Лечебная физкультура должна быть в обязательном порядке согласована с врачом. Практикуется только в стадии ремиссии. Одно из основных правил — не делать никаких резких движений, выполнять плавно, не торопясь.

Упражнения для шеи
Выполнять стоя.
- Положить ладонь на лоб. Постараться выдвинуть голову вперёд, оказывая рукой сопротивление.
- Положить ладонь на затылок. Постараться отодвинуть голову назад, оказывая рукой сопротивление.
- Положить ладонь на правое ухо. Постараться наклонить голову к правому плечу, преодолевая сопротивление.
- Положить ладонь на левое ухо. Постараться наклонить голову к левому плечу, преодолевая сопротивление.
- Выполнить повороты головой вправо и влево.
- Выполнить наклоны головой вперёд и назад.
- Выполнить вращение головой по часовой стрелке, затем — против неё.
Количество повторов для каждого упражнения — 10.
Упражнения для грудного отдела позвоночника
- Замочек
Лечь на спину, вытянуться. Согнуть локти. Сцепить пальцы в «замочек», чтобы он располагался напротив груди. Медленно опускать руки вдоль туловища, попутно выворачивая «замочек» наизнанку — ладонями наружу.
- Перекаты
Лечь на спину, вытянуться. Поднять выпрямленные руки вверх над головой. Перекатываться попеременно вправо и влево.
- Вращения
Встать прямо. Ноги на ширине плеч. Локти согнуть, руки ладонями вниз расположить перед грудью. Вращать верхнюю часть тела по часовой стрелке и против.
Упражнения для поясницы
- Кошка
Встать на четвереньки. На вдохе выгнуть спину дугой. На выдохе — прогнуть в обратную сторону.
- Вытяжка
Встать на четвереньки. Выпрямить и вытянуть правую ногу назад, упереться пальцами в пол. Одновременно с ней вытянуть перед собой левую руку. Зафиксироваться на несколько секунд. Выполнить для другой стороны.
- Скручивания
Лечь на спину. Согнуть колени. Руки запрокинуть за голову. Медленно потянуться правым локтём к левому колену. Вернуться в исход. Выполнить для другой стороны.
- Ягодичный мостик
Лечь на спину. Вытянуть руки вдоль тела. Поднять таз, зафиксироваться, опустить.
При ежедневном и правильном выполнении лечебная гимнастика ускорит выздоровление.
И другие способы лечения
В лечении невралгии спины также применяются следующие вспомогательные методы:
- мануальная терапия;
- специальный корректирующий корсет для осанки;
- иглоукалывание;
- йога-мат;
- валик универсальный (аппликатор Ляпко);
- хирургическое вмешательство — удаление ткани, которая оказывает давление на нервные окончания.
Несмотря на такое обилие препаратов, процедур, народных средств и методов даже нетрадиционной медицины, как лечить невралгию спины в каждом отдельном случае, может сказать только невропатолог.
Рекомендации

Чтобы облегчить течение невралгии и избежать острых болевых приступов в спине, необходимо иметь в виду несколько врачебных рекомендаций:
- В период обострения нельзя принимать горячие ванны, загорать, применять разогревающие мази. Даже сухое тепло использовать с большой осторожностью.
- Избегать переохлаждения организма. Укреплять иммунитет, стараться не болеть.
- Не поднимать тяжести. На время отказаться от силовых тренировок.
- Высыпаться. Спать на ортопедическом матрасе: при шейной невралгии — на жёстком, при грудной — на средней жёсткости, при поясничной — на мягком.
- Правильно питаться.
- Пить больше воды.
- Заняться плаванием. Ежедневно делать лечебную гимнастику. Больше двигаться.
- Чаще гулять и проветривать помещения.
- Отказаться от алкоголя и курения.
- Избегать стрессов и переутомления.
Тем, у кого сидячая работа, рекомендуется каждый час делать перерыв и разминаться — ходить, потягиваться, выполнять несложные упражнения.
При возникновении любых дискомфортных ощущений необходимо своевременно обращаться к врачу.
Эти же рекомендации являются одновременно и профилактическими мерами, позволяющими избежать невралгии.
Осложнения
Если не заниматься полноценным лечением невралгии спины, заболевание не только перейдёт в хроническую стадию, но и будет иметь самые негативные последствия для здоровья. Возможные осложнения:
- бессонница;
- депрессия из-за сильных болевых приступов;
- одышка;
- атрофия мышц;
- утрата чувствительности, онемение больного участка;
- нарушения походки;
- артриты, артрозы, радикулит;
- синдром «конского хвоста»;
- паралич ног;
- половое бессилие, бесплодие;
- ограничение двигательной активности.
Также, если воспаление не купировать, есть высокий риск его распространения на межпозвонковые соединения. Это может привести к развитию опоясывающего лишая, сыпи на теле, повышению температуры.
Невралгия спины — крайне тяжёлое заболевание, требующее профессионального лечения, терпения и соблюдения врачебных рекомендаций. Лишь при таких условиях оно отступит и не будет иметь пагубных последствий.
Читайте также: Межреберная невралгия
Различные заболевания позвоночника дегенеративного и воспалительного характера могут вовлекать в патологический процесс нервные окончания и корешки, которые отходят от спинного мозга. В этом случае развивается комплекс патологических симптомов, имеющих название невралгия.
Невралгия – болезненные ощущения по ходу пораженного нерва. Следует отличать термин от распространённого в народе радикулита. Последним называется воспалительный процесс в области корешка спинномозгового нерва, радикулит проявляется не только болью (невралгией), но и другими характерными симптомами.
Стоит сказать, что, хотя невралгия может поражать любую нервную структуру организма, чаще всего она сопровождает именно радикулит.
Причины
Какие же причины могут вызывать воспаление нервных окончаний и корешков? Причинами радикулита и позвоночной невралгии могут быть следующие состояния:
- Инфекционные заболевания позвоночника.
- Травмы, аварии, дорожно-транспортные происшествия.
- Чрезмерная нагрузка на позвоночник.
- Остеохондроз позвоночника.
- Остеопороз и дефицит кальция.
- Грыжа межпозвонкового диска.
- Спондилолистез – смещение позвонка.
- Сужение спинномозгового канала.
- Спондилит.
- Спондилоартроз и костные остеофиты.
- Опухоли позвоночника.
- Остеомиелит позвоночника.
При этом стоит учитывать, что воспаление может быть вызвано инфекционным агентом или нарушением анатомических взаимодействий. Во втором случае возникает асептическое воспаление, в лечении которого не нужно применять антибиотики, достаточно противовоспалительных препаратов.
Определить истинную причину радикулита поможет лечащий врач.
Симптомы
Если на позвоночный столб и корешки спинномозговых нервов внезапно оказано воздействие чрезмерной силы, возникает острый радикулит, основным симптомом болезни будет позвоночная невралгия.
При дегенеративных и обменных нарушениях процесс носит хронический характер, на корешки постепенно оказывается давление остеофита, грыжи, опухоли или другого образования. Симптомы будут постепенно нарастать по мере прогрессирования болезни.
Стоит разобраться, как будет проявлять себя радикулит различных отделов позвоночника, поскольку именно от этого будет зависеть дальнейшая диагностика и лечение. Воспаление корешков шейного и пояснично-крестцового отделов, например, будут иметь совершенно различную клиническую картину.
Радикулит шейного отдела
Заболевания шейного отдела позвоночника – не редкость, поскольку этот сегмент спины принимает активное участие в удерживании головы при ходьбе, беге, сидении за столом, работе за компьютером. Позвонки в этом участке позвоночника имеют достаточно уязвимую структуру, а при этом находятся в тесном взаимодействии с важными сосудами и нервами.
Если заболевания позвоночника привело к воспалению нервного корешка в шейной части спины, с большой вероятностью возникнут следующие проявления:
- Боли в затылке, шее, усиливающиеся при нагрузке, длительной неподвижной работе.
- Боли в лопатке, по ходу ключицы, в области плечевого сустава.
- Онемение, боли, нарушение чувствительности в руке. Радикулит нижних отделов шеи проявляется нарушением работы плечевого сплетения, которое ответственно за иннервацию верхней конечности.
- Потеря мышечной силы в руке.
- Головные боли, мигрени, головокружение – признак недостаточного кровотока через позвоночную артерию.
- Нарушения артериального давления.
Наиболее часто болезнь все же проявляется невралгией – болью в месте выхода корешка и по ходу нервных волокон. Остальные признаки присоединяются, если на нервные структуры оказывается сильное давление, или воспалительный процесс приобретает обширный характер.
Радикулит грудного отдела
Самая редкая форма радикулита – поражение грудного отдела. Причина этого явления в том, что большое количество позвонков в грудном этаже спины берут часть утраченной функции на себя, заболевание долго компенсируется.
Помимо этого, в грудном отделе нет таких важных структур, как нервные сплетения или конский хвост, поэтому в процесс вовлекаются исключительно спинномозговые корешки. Радикулит грудного отдела проявляется следующими симптомами:
- Боли в грудной части спины, усиливающиеся при нагрузке.
- Прострелы по ходу грудной клетки, повторяющие ход ребер.
- Межреберная невралгия даже может имитировать заболевания сердца, возникая в левой части груди.
- Затруднение глубокого вдоха за счет болей в грудной клетке.
Скудная симптоматика приводит к тому, что патологический процесс долго не диагностируется. Опасные заболевания могут быть обнаружены слишком поздно, поэтому при первых же симптомах нужно обращаться к врачу.
Радикулит пояснично-крестцового отдела
Самая частая локализация радикулита – область пояснично-крестцового сегмента. Это и объясняет большое количество пациентов, жалующихся на боли в пояснице.
Все дело в том, что именно на область пояснично-крестцового этажа падает большая часть нагрузки при активных движениях, поднятии тяжести, занятии спортом. Под действием этих факторов возникает дегенерация, которая приводит к асептическому воспалению нервных корешков. Симптомы поясничного радикулита:
- Боли в поясницы после нагрузки, наклона, длительного стояния, подъема тяжести.
- Прострелы боли по ходу корешка – в ягодицу, бедро, другие отделы нижней конечности.
- Нарушение кожной чувствительности в ноге, онемение, чувство «ползанья мурашек».
- Боль при надавливании на остистый отросток вовлеченного позвонка.
- Невозможность длительного стояния.
- Боль при попытке разогнуть спину во время приступа невралгии.
Радикулит сам по себе причиняет массу неудобств, однако также является проявлением другого заболевания. Если причина невралгии будет прогрессировать, она может вовлечь в процесс нервную структуру конский хвост, который отвечает за иннервацию мочевого пузыря и прямой кишки.
Боли в пояснице длительное время игнорируются пациентами, однако могут быть симптомом тяжелой болезни. Необходимо вовремя обращаться к врачу для полноценной диагностики болезни.
Диагностика
Диагностический поиск врача начинается с беседы и расспроса клинических симптомов, затем врач проведет объективное обследование позвоночника и конкретизирует неврологические симптомы. Часто для определения причины болезни может потребоваться консультация врача невролога.
Следующим шагом будет исследование анализов пациента. Общий анализ крови и мочи позволят исключить или подтвердить инфекционный процесс. При асептическом воспалении корешков анализы малоинформативны. После лабораторного исследования пациент будет направлен на инструментальные процедуры. К ним относятся:
- Рентген пораженного отдела позвоночника – исключает или подтверждает патологию костных образований, включая спондилоартрит, переломы позвонков, остеофиты, спондилолистез.
- КТ и МРТ – высокоточные методы, позволяют обнаружить процесс на начальной стадии. МРТ отлично обнаруживает патологию позвонков, поэтому является лучшим методом для диагностики остеохондроза.
- Рентгеноконтрастные методы – миелография. Применяется редко из-за риска возможных осложнений.
- Электромиография – оценка проведения электрических импульсов при возбуждении мышечных волокон. Применяется при наличии симптоматики со стороны верхних или нижних конечностей.
- Анализ спинномозговой жидкости. Пункция связана с определенными трудностями и риском осложнений, поэтому её применяют при необходимости, подозрении на инфекционные причины.
Перечисленный список исследований изменяется в зависимости от полученных данных, подозрении врача на наличие определённой патологии.
Лечение
Терапевтический подход к лечению радикулита за последние годы серьезно изменился. На сегодня приоритет имеет поиск причины болезни и её лечение, а не только устранение симптомов. В комплекс лечебных мероприятий могут входить:
- Медикаментозное лечение.
- Иммобилизация позвоночника.
- Физиотерапия.
- Лечебная физкультура.
- Массаж.
- Хирургическое лечение.
К различным методикам прибегают только при наличии показаний к их использованию. Самостоятельный выбор метода лечения недопустим.
Медикаментозное лечение
Таблетки, уколы и мази позволяют снять воспалительный синдром, устранить проявления радикулита, но не избавиться от причины. Поэтому ограничиваться только использованием медикаментов не стоит. К лекарствам, направленным на устранение радикулита, относятся:
- Нестероидные противовоспалительные препараты.
- Анальгетики.
- Витамины группы
- Миорелаксанты.
- Хондропротекторы.
Способ применения лекарств зависит от степени тяжести болевого синдрома. При малоинтенсивной боли достаточно нанесения мазей и гелей на область пораженного сегмента. При сильной невралгии приходится прибегать к использованию инъекционных форм.
Иммобилизация
При некоторых заболеваниях, например, травмах и остеохондрозе болевой синдром со стороны нервного корешка связан с давлением на него костных структур. В этом случае необходимо снять напряжение, применив метод иммобилизации.
Позвонки можно развести друг от друга с помощью скелетного вытяжения – это используется при травмах, переломах.
Для обездвиживания двигательного сегмента также можно использовать корсетные конструкции – воротник Шанца для шеи, поясничный пояс для нижнего отдела спины.
Обеспечение покоя для нервного корешка позволяет снизить симптоматику и устранить причину болезни без дальнейшего прогрессирования.
Физиотерапевтическое лечение
В современной медицинской практике признается значительное влияние физиотерапии на течение воспалительного процесса. Тепловые методы воздействия позволяют снизить интенсивность воспалительной реакции за счет увеличения кровотока в пораженной области, расслабления мышечных волокон. Возможные процедуры:
- УВЧ.
- УФО.
- Парафиновые аппликации.
- Грязевые аппликации.
- Радоновые и сероводородные ванны.
- Электромиостимуляция.
- Электро- и фонофорез лекарственных средств.
Стоит помнить, что применение физиопроцедур опасно при наличии инфекционного процесса. Врач должен назначать лечение в соответствии с противопоказаниями.
ЛФК и массаж
Лечебная физкультура позволяет восстановить функцию позвоночника после иммобилизации или оперативного лечения. ЛФК также благоприятно влияет на прогноз при остеохондрозе, грыже диска, спондилолистезе. При устранении перечисленных причин снижается вероятность прогрессирования радикулита, частота его обострений.
Упражнения рекомендуется выполнять под присмотром специалиста, постепенно увеличивая нагрузку.
Стоит посещать квалифицированного массажиста после комплекса ЛФК. Массаж позволяет расслабить мышечные волокна, снизить интенсивность болей в спине.
Оперативное лечение
Если перечисленные методы лечения были не эффективны, врач может порекомендовать хирургическое вмешательство для проведения декомпрессии нервного корешка.
Некоторые заболевания, приводящие к радикулиту, могут быть абсолютными показаниями к операции. Сюда можно отнести опухоли, переломы позвонка, тяжелые формы остеохондроза, остеофиты и другие патологические процессы.
Воспаление позвоночника другой локализации
Некоторые пациенты связывают боли в спине исключительно с радикулитом. Однако воспалительный процесс в позвоночнике может быть и другой локализации. Подвергаться воспалению могут следующие структуры:
- Тела позвонков.
- Межпозвонковые суставы.
- Межпозвоночные диски.
- Связки позвоночника.
- Мышцы спины.
- Спинной мозг, нервные сплетения.
- Мозговые оболочки.
Разграничить заболевания между собой, подобрать оптимальное лечение помогут квалифицированные специалисты.
