Воспаление носового хряща фото
Общая информация
Перихондрит — это воспаление слоя соединительной ткани (надхрящницы), которая охватывает и питает большую часть хряща в нашем организме.
Обычно, когда мы говорим о перихондрите, речь идет о воспалительном процессе с участием хрящевых компонентов ушной раковины.
Перихондрит наружной части уха часто является вторичным по отношению к воспалению окружающих тканей (например, отит, травмы, дерматит и т. д.) и, если пренебречь им, он может осложниться и привести к деформирующим рубцам.
В терапии перихондрита в основном используются лекарства, направленные на устранение первопричины.
Что такое перихондрит?
Перихондрит — это воспалительный процесс, который поражает перихондрий (надхрящницу), то есть слой плотной волокнистой соединительной ткани, которая покрывает хрящи и обеспечивает их питанием.
Обычно, когда используется термин «перихондрит», имеется в виду воспаление перихондрия наружной части уха (ушной раковины).
Что такое перихондрий (надхрящница)?
- Перихондрий представляет собой слой компактной волокнистой соединительной ткани, богатой коллагеном, кровеносными сосудами и нервными окончаниями.
- Перихондрий, как своего рода броня, окружает большинство хрящевых структур тела, за исключением суставных поверхностей.
- Питательный обмен хрящевых клеток зависит от перихондрия. В хрящевой ткани нет кровеносных сосудов.
Причины и факторы риска
Каковы основные причины перикондрита?
Обычно перихондрит представляет собой воспаление, вторичное к воспалительному процессу, происходящему из окружающих тканей. В свою очередь, воспаление может распространяться и затрагивать нижележащий хрящ (хондрит).
Наиболее распространенной формой болезни является перихондрит наружного уха. Фактически, учитывая конкретное положение, перихондрий предсердия предрасположен к дерматозам, травмам, укусам насекомых, инфекциям и ожогам, которые могут вызывать и/или поддерживать воспаление.
Причины перхондрита наружного уха
Перихондрит наружного уха в основном обусловлен:
- травмой;
- наружным отитом;
- экземой и другими дерматозами (например, контактный дерматит из-за длительного использования местных препаратов, опоясывающий лишай, псориаз и т. д.);
- фурункулами внутри ушной раковины;
- укусами насекомых;
- инфекциями (примечание: основными инфекционными агентами, которые подвергаются сомнению, являются Staphylococcus aureus и Pseudomonas aeruginosa);
- разрезы или перфорации хрящевой ткани (вторичные, например, пирсинг);
- отопластика и хирургия среднего уха;
- ожоги;
- суперинфекция отогематомы.
Особенно подвержены риску развития перихондрита люди с системными воспалительными заболеваниями или ослабленной иммунной системой.
Воспаление перихондрия наружного уха обнаруживается прежде всего в связи со следующими патологиями:
- гранулематоз с полиангиитом (васкулит, ранее известный как гранулематоз Вегенера);
- рецидивирующий полихондрит;
- сахарный диабет.
Перихондрит гортани
Воспаление перихондрия гортани проявляется как осложнение острого ларингита. Эта форма перихондрита возникает во время инфекционных заболеваний (особенно брюшного тифа и туберкулеза) или в результате поражений гортани.
Симптомы и осложнения
Как проявляется перихондрит?
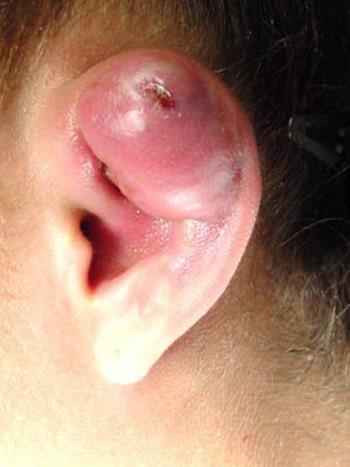
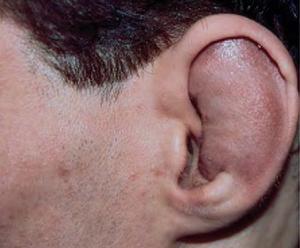
В общем, перихондрит проявляется гиперемией, болью и припухлостью вовлеченной части (см. фото). Впоследствии может возникнуть лихорадка и образование гноя между хрящом и слоем соединительной ткани (т. е. перихондрием).
Если скопление гнойного материала уменьшает или прерывает поступление крови и питательных веществ в хрящ, может произойти отделение перихондрия с обеих сторон от хрящевой ткани. Это явление может привести к аваскулярному некрозу, то есть к разрушению и деформации области, пораженной перихондритом, в течение нескольких недель.
Первые признаки перихондрита наружного уха
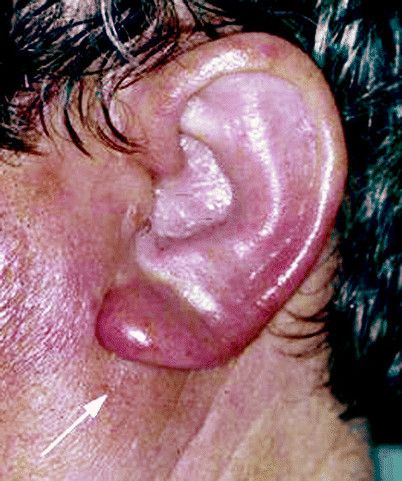
Перихондрит наружного уха обычно начинается с:
- диффузного отека (примечание: отек уха может свести на нет рельефы (см. фото));
- очень сильных и постоянных болей в ушной раковине и в околосуставных тканях;
- покраснения;
- лихорадки (часто температура тела очень высокая).
В некоторых случаях воспаление проявляется гнойным абсцессом, который имеет тенденцию образовываться между перихондрием и нижележащим хрящом.
При неправильном лечении, перихондрит может перерасти в аваскулярный некроз, который приведет к деформации хрящевого скелета ушной раковины; в простонародье это заболевание известно как “гематома ушной раковины” (см. фото выше).
Возможные осложнения перихондрита
- Воспаление перихондрия может перерасти в хондрит (воспаление хряща), осложняя клиническую картину.
- Перихондрит наружного уха может быть разрушительным: хрящевой некроз может деформировать часть, участвующую в патологическом процессе.
- Воспаление перихондрия также может повторяться (рецидивировать) и долго длиться (становиться хроническим).
Диагностика
Диагноз перихондрита в основном основан на объективном осмотре (осмотр и физикальное обследование оториноларингологом). На самом деле, посещение врача обычно достаточно, чтобы распознать воспаление перихондрия.
Для того чтобы установить наличие инфекции, можно провести культуральный тест секреций или материалов, взятых из места перихондрита, для правильной идентификации возбудителя и наиболее эффективного лекарственного средства для его уничтожения.
Если этиология не является инфекционной, пациенты должны пройти ревматологическое обследование, чтобы установить наличие васкулита или других патологий.
Лечение и средства терапии
Перихондрит никогда не следует недооценивать, так как воспаление может распространяться и повредить окружающие структуры.
Например, в случае поражения наружного уха, воспаление перихондрия может иметь выраженные рубцевания и привести к закрытию слухового прохода или деформации ушной раковины. Поэтому не исключено, что перихондрит может нарушить слух.
Медикаментозная терапия перихондрита
Если перихондрит спровоцирован инфекцией, врач может назначить пероральную терапию на основе антибиотиков, выбранных в зависимости от тяжести заболевания и бактерий, вовлеченных в процесс. Лечение должно быть начато как можно раньше, чтобы избежать перерастания воспаления в хрящевой некроз, который требует хирургического лечения с удалением некротических тканей и коррекцией рубцов.
Таким образом, пациенты с диффузным воспалением всей ушной раковины могут лечиться вначале антибиотиками на эмпирической основе (например, фторхинолонами).
Независимо от наличия гноя, врач назначит вам антибиотики. Левахин (левофлоксацин) является распространенным фторхинолоновым антибиотиком для лечения перихондрита. Однако второй антибиотик, такой как тобрамицин, может быть назначен для длительного приема и более агрессивного лечения, если в этом будет необходимость. Выбор антибиотика будет изменен, в зависимости от результатов теста на культуру и антибиограммы.
Также могут быть назначены системные кортикостероиды для снятия воспаления перихондрия и анальгетики, чтобы облегчить боль.
Другие терапевтические варианты
В зависимости от причины воспаления перихондрия лечение может дополняться различными терапевтическими мерами. Например, если присутствуют какие-либо инородные тела, такие как серьги, пирсинг или осколок(ки), врач может удалить их и посоветовать применение горячих компрессов, чтобы попытаться устранить любые абсцессы.
Нужна ли операция при перихондрите?
Лечение перихондрита может включать хирургическое вмешательство, если необходимо:
- Слить любой гнойный материал: при наличии перихондриального абсцесса (скопления гноя) врач может сделать надрез, чтобы помочь освободиться от скопившегося гноя, позволяя крови течь обратно в хрящ. В течение следующих 24-72 часов на месте надреза остается небольшая дренажная трубка;
- Предотвратить или устранить деформирующие последствия осложнений: для правильного заживления перихондрита наружного уха врач может наложить шов от перихондрия к хрящу. Эта операция выполняется, чтобы избежать деформации ушной раковины.
Прогноз перихондрита хороший, если лечится быстро; как правило, ожидается полное восстановление уха.
Профилактика перихондрита
Иногда предотвратить перихондрит невозможно, как в случае случайных травм. Однако, вы можете увеличить риск развития перихондрита, имея больше пирсингов в непосредственной близости в верхнем ухе. Делая пирсинг уха на мочке, вы можете значительно снизить риск осложнений, связанных с пирсингом уха.
Хондрит — это воспаление хрящевой ткани. Обычно заболевание локализуется в области носовой перегородки, наружного уха, гортани и коленного сустава. Однако чаще всего выявляется реберный хондрит. Заболевание протекает медленно, но иногда очаг поражения разрастается до огромных размеров, требуя оперативного хирургического вмешательства.
Причины появления
Основной причиной хондрита, как считается, могут стать осложнения инфекционных заболеваний. Возбудителями хондрита являются золотистый стафилококк, синегнойная палочка, пневмококк и прочие болезнетворные микроорганизмы и вирусы. Они проникают извне через различные порезы и ранки или попадают в надхрящницу с потоком крови из очага инфекции, находящегося в организме. Но есть и другие причины развития хондрита. К ним относятся:
- травмы хряща, причем от глубоких порезов до мелких царапин (например, повреждение в области уха может вызвать хондрит ушной раковины);
- наличие фурункулов, экзем и прочих воспалительных процессов;
- ожоги и обморожения;
- бесконтрольное применение медикаментов;
- осложнения при таких заболеваниях, как сахарный диабет, бронхиальная астма, туберкулез, ревматоидный артрит и др.;
- укусы пчел, ос и прочих насекомых;
- некачественное проведение косметических процедур;
- отсутствие личной гигиены.
Виды и симптомы
В медицине различают несколько видов заболевания, разделяющихся по степени тяжести:
- Серозный хондрит возникает при поражении хрящевых тканей. Чаще всего он протекает в легкой форме, но при отсутствии своевременного лечения способен трансформироваться в гнойный тип.
- Гнойный хондрит имеет широкий очаг поражения, захватывая весь хрящик. В запущенных случаях возникает риск серьезной деформации пораженного органа.
 Кроме того, болезнь разделяют на первичный и вторичный типы. Первичный тип возникает на фоне травмы хряща. Вторичный тип болезни подразумевает развитие воспаления при любом поражении хряща или попадании инфекции.
Кроме того, болезнь разделяют на первичный и вторичный типы. Первичный тип возникает на фоне травмы хряща. Вторичный тип болезни подразумевает развитие воспаления при любом поражении хряща или попадании инфекции.
Симптомы болезни зависят от участка поражения:
- Реберный хондрит проявляется острой болью при любом движении грудной клетки, а также во время глубокого вдоха. Кожный покров краснеет, появляется небольшая отечность.
- Хондрит коленного сустава проявляется небольшой болью при пальпации, отечностью и возникновением хрустящих звуков при движении ногой.
- Патология ушной раковины характеризуется отечностью и посинением кожи в области уха. Болевые ощущения незначительны, однако заболевание нередко сопровождается повышением температуры, приступами тошноты, слабостью и потерей аппетита.
- Если поражается носовая перегородка, то возникает деформация носа, сопровождающаяся болезненными ощущениями и постоянной заложенностью.
- Патология гортани вызывает расстройство дыхания, отечность хрящевой ткани, возникновение гнойника. При этом становится трудно глотать, человек чувствует слабость и отсутствие аппетита.
Способы лечения
Хондрит достаточно просто диагностировать, так как болезнь сопровождается определенными симптомами. Однако врач может назначить дополнительные обследования для более детального изучения патологии, выявления деформаций, определения риска возникновения осложнений. Для этого пациент проходит такие виды диагностических мероприятий, как:
- анализ крови;
- рентген;
- ларингоскопия;
- риноскопия;
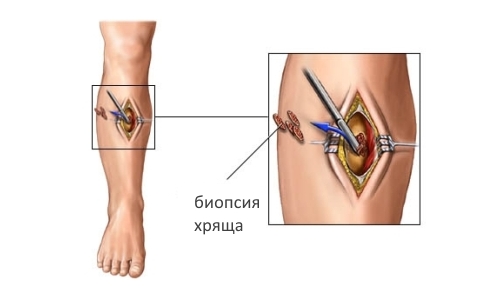
- биопсия хряща;
- МРТ.
В зависимости от локализации воспаленного хряща врач устанавливает способ устранения болезни. Чтобы устранить инфекцию и снять болевой синдром, пациенту прописывают нестероидные препараты, иммунодепрессанты или анальгезирующие средства.
На начальных стадиях воспаления хряща в области ребра или коленного сустава эффективны электрофорез, лазерное лечение, УФ-облучение, УВЧ-терапия. А для скорейшего выздоровления пациенту назначают различные физиотерапевтические процедуры.
При воспалении в области уха или носа патологию нередко можно лечить народными средствами. Для этого применяют компрессы и примочки из отвара лечебных растений.
Однако использование домашних рецептов необходимо согласовать с лечащим врачом.
Хирургическое вмешательство предусматривает удаление пораженной хрящевой ткани во время операции.
Чтобы не произошло рецидива, необходимо придерживаться простых правил во время реабилитационного периода.
- Во-первых, не допускать травмирования ребер, колен, носовой перегородки, ушной раковины и гортани.
- Во-вторых, после лечения принимать только те медикаменты, которые назначил врач.
Не заниматься самолечением, а все народные рецепты согласовывать с доктором. В-третьих, регулярно проходить медицинское обследование и своевременно лечить все заболевания, которые способны вызвать хондрит. Особое внимание стоит уделить инфекционным болезням.
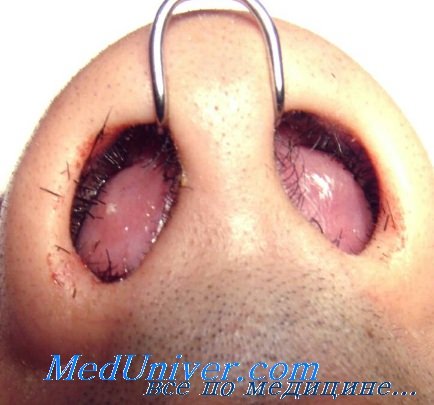
Перихондрит носовой перегородки. Прободающая язва носовой перегородкиВоспаление надхрящницы, независимо от места поражения, вызывает расстройство питания хряща, вследствие чего может произойти более или менее распространенный некроз. Нарушение целости хрящевого скелета в носу ведет к значительной его деформации. Омертвение хрящей гортани и трахеи, нарушая просвет дыхательных путей, дает тяжелые явления затруднения дыхания, а иногда и смерть от асфиксии. Во всех случаях причиной перихондрита является инфекция, которая внедряется на месте нарушения целости слизистой оболочки или распространяется из расположенного по соседству очага. Наконец, не исключается возможность развития перихондрита гематогенным путем. Кроме травматических повреждений слизистой дыхательных путей, куда относятся всевозможные ранения бытового характера, огнестрельные раны и оперативные вмешательства, путь гнойной инфекции открывают также и различные язвенные процессы (сифилис, туберкулез, рак, брюшной тиф). В начале заболевания имеет место серозное пропитывание и мелкоклеточная инфильтрация надхрящницы, в дальнейшем образуется гнойный экссудат, который, скопляясь между надхрящницей и хрящом, вызывает расстройство питания его и последующее омертвение. Перихондрит отличается обычно ползучим характером, развивается очень медленно и в большинстве случаев имеет хроническое течение. В результате прорыва гноя сквозь толщу слизистой оболочки может образоваться стойкий свищ, через который в некоторых случаях происходит самопроизвольное выделение хрящевых секвестров. Дальнейшая судьба больного зависит от степени вызываемого перихондритом некроза хрящей, а также от значения для жизни пораженного органа. Перихондрит носовой перегородки чаще всего является результатом прямой травмы носа. Известно, что нередко небольшой ушиб носа дает кровоизлияние под слизистую оболочку носовой перегородки. Эта гематома, в случае попадания инфекции, переходит в гнойный процесс со всеми последствиями для хрящевого скелета носа. Перихондрит носовой перегородки, кроме того, может развиваться при переходе рожистого воспаления лица или распространении остеомиэлитического очага верхней челюсти при костоеде резцов. Наконец, в редких случаях перихондрит носовой перегородки образуется метастатическим путем во время заболевания острыми инфекциями.
Жалобы больного сводятся к ощущению тяжести, болезненности и закладыванию носа. В некоторых случаях наблюдается умеренное повышение температуры. При риноскопическом исследовании видна флюктуирующая опухоль резко красного цвета, выполняющая обе половины носа. Пробная пункция правацевским шприцом подтверждает присутствие гноя. В дальнейшем, в связи с расплавлением хряща, образуется значительная деформация носа в виде опускания его кончика и уплощения спинки. Прободающая язва носовой перегородкиПрободающая язва перегородки локализуется в ее переднем отделе и образуется в результате инфицирования слизистой с последующим развитием ограниченного перихондрита. Прободающая язва иногда встречается у рабочих пыльных и химических производств (цементное производство, обработка меди, производство мышьяка и сулемы). Особенно известны язвы у рабочих на фабриках хромовых солей. Кроме того, такие перфорации наблюдаются у лиц, имеющих привычку сдирать образующиеся на носовой перегородке корочки, что влечет за собою инфицирование небольших ссадин слизистой. Развивающееся в результате воспалительного процесса изъязвление, распространяясь на надхрящницу, может в конце концов привести к образованию перфорации. В основу борьбы с прободающими язвами носовой перегородки должны быть положены профилактические мероприятия, в смысле ограждения от вредного действия пыли и химических веществ. Надо также опасаться занесения инфекции в нос пальцами. Лечение в случае наличия язвы сводится к применению антисептических средств, при помощи которых стараются вызвать заживление язвенного процесса. При имеющемся прободении надо позаботиться о прекращении воспалительных явлений и добиться рубцевания краев отверстия. — Также рекомендуем «Перихондрит гортани — диагностика и лечение» Оглавление темы «Диагностика и лечение воспаления околоносовых пазух»:
|
Такой синдром, как воспаление слизистой оболочки носа, также по-другому называют ринитом, в народе – насморком. Для него характерным проявлением является выделение слизи разного происхождения из носа, также воспаление часто сопровождается заложенностью носа и нарушением обоняния.
Воспаление слизистой носа может развиваться вследствие разных причин, которые и определяют последующий метод лечения. Сегодня вы узнаете, почему случается воспаление слизистой носа, и в чем заключается лечение этого синдрома.
Воспаление носа: причины
Переносчиками инфекции могут стать вирусы, бактерии, грибки. Они вызывают воспалительный процесс в слизистых оболочках и появление насморка. Среди других причин того, что у человека воспалился нос, могут быть следующие факторы:
- попадание инородного тела (как правило, у детей);
- травмы – воспаление без насморка;
- гормональные изменения, возникающие в период беременности;
- аллергические реакции;
- грубые медицинские манипуляции;
- длительный прием антибиотиков на фоне пониженного иммунитета.
Чувство жжения и раздражение наряду с чиханьем, обильными выделениями и высокой температурой особенно часто возникают у детей.
Малыши больше подвержены заболеванию
из-за анатомических особенностей носовых проходов, незрелого иммунитета, неумения правильно сморкаться. Острая фаза заболевания (ринит) часто переходит в хроническую форму.
Воспаление хряща носа
Патологическое состояние, при котором у пациента возникают затруднения с дыханием, боль, отечность, кровотечение, головная боль.
Чаще всего возникает вследствие различных повреждений: после падения, дорожной аварии, бытовой травмы, драки. В осложненных случаях могут возникать тошнота, головокружение, обмороки.
Болит перегородка в носу
Боль и воспаление носовой перегородки могут быть вызваны различными причинами. Среди наиболее часто встречающихся: травмы, хронический гайморит и синусит, наличие фурункулов.
Патологическое состояние развивается, если игнорировать простудные или вирусные заболевания, которые при отсутствии лечения дают тяжелые осложнения. Последствиями искривленной перегородки носа могут стать храп, частые кровотечения, ухудшение обоняния.
Рожистое воспаление носа
Это воспаление носовых раковин, вызванное стрептококковой инфекцией. Болезнетворные микроорганизмы могут проникать через маленькие трещины при расчесывании кожи грязными руками или выдавливании прыщей. Источник: nasmorkam.net Главные признаки – покраснение кожи наружной части носа, отечность. При заболевании нередко возникают озноб и повышение температуры тела, сохраняющееся в течение нескольких дней. При отсутствии терапии воспалительный процесс может распространяться в глотку и гортань.
Решетчатый лабиринт носа: воспаление
Решетчатый лабиринт – собирательное название клеток решетчатой кости. Воспаление кости возникает на фоне часто повторяющихся инфекционных заболеваний. Симптомы болезни – головная боль, локализующаяся возле корня носа, заложенность, выделения из ноздрей.
Гнойные выделения могут стекать по задней стенке глотки. При осложненном течении воспалительный процесс способен перейти в глазницу, вызывая отек век, смещение глазного яблока.
Воспаления мягких тканей носа
Как называется заболевание, вызванное гнойным процессом, который локализуется у волосяной луковицы в преддверие носа? В медицине оно известно под названием фолликул.
На слизистых образуются гнойнички с волосом в центре, коже краснеет и отекает. Пациент испытывает зуд, чувство жжения.
Подострый риносинусит
Риносинусит – совокупность симптомов, свидетельствующих о воспалении полости и околоносовых пазух. Чаще встречается у взрослых людей старше 45 лет.
Провоцирующими факторами могут быть полипы, аденоиды, травмы, наследственная предрасположенность. Помимо обычных симптомов таких как заложенность, выделения и затрудненность дыхания, у больного присутствуют все признаки общей интоксикации организма.
Пациенты испытывают боль в области носовых пазух, усиливающуюся при наклонах туловища и головы.
Что такое озена
Фурункул (чирей) носа – острое заболевание, представляющее собой гнойное воспаление волосяного фолликула и близлежащих тканей. В центре фурункула находится гнойный стержень. Чирей может располагаться на крыльях носа, с наружной и внутренней части носовой полости, на кончике и на кожной части носовой перегородки.
Статистика показывает, что данным заболеванием подвержены лица всех возрастных групп, чаще всего от 15 до 45 лет (мужчины диагностируются в 2 раза чаще, чем женщины).
Как правило, чирей невозможно обнаружить на начальной стадии его развития, так как визуально его не видно. Более явные симптомы возникают тогда, когда фурункул начал развиваться.
При первых подозрениях на фурункул очень важно обратиться за помощью к специалисту. Врач поможет диагностировать очаг заражения, назначит лечение и предотвратит образование новых фурункулов.
Согласно коду по МКБ-10, указанное заболевание обозначается, как J 34.0. По определению, фурункул внутри носа характеризует гнойно-воспалительное поражение поверхности кожи с очагом патологии в фолликуле волоса. Патологический процесс начинается с воспаления волосяной сумки или сальной железы носа, но по мере накопления гнойных масс может привести к развитию сепсиса, тромбоза; врачи не исключают летальный исход для пациента. Поэтому нарыв в носу не стоит оставлять без своевременного врачебного участия.
Если же в носу постоянно образуются болячки, и запах плохой, то врач может заподозрить наличие довольно редкого заболевания – озены. Его еще называют зловонным насморком.
До сих пор причины возникновения этого недуга до конца не изучены, но чаще всего он наблюдается при инфицировании слизистой бактерией Klebsiella ozaenae, при патологиях крылонебного или симпатического узла, а также при эндокринных нарушениях.
Данное заболевание имеет хроническую форму, и его лечение направлено на облегчение симптомов. Для этого проводят промывание носа солевым раствором, смазывают ранки стрептомициновой мазью, делают внутримышечные инъекции препаратов «Гентамицин», «Линкомицин», «Оксациллин» и др.
Когда нужно обращаться к врачу? Диагностика
Определенная часть пациентов не склонна воспринимать признаки насморка и заложенности как серьезное заболевание. В результате симптомы просто игнорируются, а болезнь переходит в тяжелые хронические формы.
Заболевания на запущенной стадии гораздо тяжелее поддаются лечению и могут вызывать даже такие осложнения как менингит, флегмона глазницы, абсцесс головного мозга, отек век.
При повышенной температуре тела, которая удерживается на протяжении 2-4 дней, обильных выделениях, чувстве тяжести и дискомфорта в районе носовых пазух, нужно обязательно обращаться к отоларингологу. Для диагностики заболевания используют следующие методы:
- общий осмотр и пальпация;
- рентгенография;
- компьютерная томография;
- эндоскопия.
Если есть основания заподозрить аллергическое происхождение воспалительного процесса, показано проведение теста на аллергены. После определения заболевания назначают лечение.
Подробнее: Рентген носовых пазух: описание процедуры. Отзывы, цена
КТ носовых пазух: что показывает? Полное описание процедуры. Цена
Базалиома носа: фото, особенности, внешний вид, похожие заболевания кожи
Базалиома кожи носа наиболее часта, на этой странице представлены ее характерные особенности; основные виды, их фото; способы лечения; внешне похожие заболевания кожи, их фото.
Особенности базалиомы носа
Нос — самая выступающая часть лица, видимые повреждения (в том числе базалиому) на коже носа замечают часто сами пациенты в самом начале болезни. Из-за своего выступающего положения наиболее подвержен действию солнечного света. По этой причине базалиома кожи чаще поражает именно нос.
Кожа в области хрящевой части носа (кончик и крылья) очень тонка и практически не содержит под собой жировой клетчатки. В результате чего базалиома носа относительно быстро внедряется в хрящ, достать ее из хряща возможно лишь с большим трудом и сопряжено с уродующими оперативными вмешательствами (см фото ниже).
Очень опасна так же базалиома носа на его боковой поверхности на границе со внутренним краем глаза — здесь существует риск проникновения в окологлазничную клетчатку.
Если раньше у Вас уже была базалиома, нос требует наибольшей защиты и внимания, ибо после лечения у 30-40% вновь разовьется заболевание, но уже в другом месте.
Загар противопоказан, а в летнее время кроме головного убора здесь необходим хороший солнцезащитный крем.
Базалиома носа. Основные виды, их фото
Относительно основных видов базалиомы носа, здесь прежде всего следует ожидать узловых и язвенных форм, ибо к ним предрасполагают анатомические особенности кожи. Скорость роста относительно большая, чем в других областях. На фото представлена базалиома носа основных разновидностей.
Базалиома носа узлового вида с самыми ранними проявлениями. Небольшая жемчужная бляшка (помечена болшой стрелкой) на крыле носа и еще меньшая (помечена маленькой стрелка) в носогубной складке. Это очень ранние стадии базалиомы. Серой стрелкой помечен интардермальный невус.
Дальнейшая стадия развития узлового базально-клеточного рака. Одиночный блестящий узел базалиомы крыла носа с большим количеством расширенных сосудов.
На фото базалиома носа узлового вида. Крупный, твердый красноватый блестящий узел с небольшими изъязвлениями на коже крыла носа.
На фото пигментная базалиома носа слева пигментной разновидности, в центральной части появляется язва.
Язвенная базалиома носа под струпом. Периодически часть струпа может отходить, опухоль тогда начинает кровоточить. У некоторых людей кожа сплошь покрыта кератомами, из-за чего базалиома такого вида может какое-то время восприниматься, как очередная кератома.
На фото базалиома носа язвенной разновидности. Большая округлая язва на кончике носа с валикообразными границами.
Крупная базалиома носа с распространением на внутренний угол глаза. Лечение такого заболевания — непростая задача, обычно берется лоскут кожи из другой области, и пересаживается вместо удаленных тканей, возможна так же криодеструкция.
На фото базалиома носа в области спинки и боковой поверхности. Ближе к центру носа базалиома проявляется в виде участка западения, напоминает шрам, относится к склерозирующей разновидности. По краю опухоли справа базально-клеточный рак переходит в узелок с валикообразными краями, приобретая вид узловой разновидности.
Фиброзирующая базалиома носа на фото выглядит как рубцовые бляшки. На ощупь оказалось, что опухоль распространяется за пределы видимых границ.
На фото оставшиеся здоровые ткани после удаления базалиомы носа. Заболевание было пролечено хирургическим путем с поэтапным исследованием под микроскопом (способом Моса). Исследование показало, что опухоль проникает очень глубоко, даже прорастает в хрящ.
Что касается лечения базалиомы носа — то отличия касаются в основном исполнения хирургического способа, прочие методы лечения не претерпевают каких-либо изменений, о них Вы прочтете в других разделах сайта. В общем и целом добиваются того, чтобы рубец после удаления базалиомы носа шел вдоль естественных складок и неровностей, становясь менее заметным.
Перемещаемый лоскут на носу. Рана после удаления базалиомы боковой поверхности носа с очертаниями перемещения лоскута вдоль крыла.
Базалиома носа удалена. Для перемещения лоскута кожу отслаивают от подлежащей жировой клетчатки и хряща. Окончательное закрытие послеоперационной раны после лечения.
Вращательный спиральный лоскут. Остается маленькая рана округлой формы после удаления базалиомы носа.
На фото базалиома крыла носа удалена, сделаны дополнительные разрезы. Края раны соединены в форме буквы Z.
Так выглядит рубец через 3 месяца после оперативного лечения базалиомы носа. Рубец идет вдоль складки крыла.
Далее представлены фото внешне похожих заболеваний кожи, характерных для области носа.
Как снять воспаление в носу у ребенка?
Для того, чтобы успешно вылечить заболевание, связанное с воспалением носовой полости, используют комплекс лечебных мероприятий.
Это медикаментозная терапия, физиотерапевтические процедуры, хирургическое вмешательство (пункция носовой пазухи). Главная цель лечения – снятие заложенности, обеспечении свободного дыхания и профилактика развития осложнений.
К медикаментозным препаратам относятся:
- сосудосуживающие средства для устранения отека и установления свободного дыхания (капли Отривин, Називин);
- антисептические средства – ускоряют заживление, препятствуют распространению болезнетворных микроорганизмов (капли Протаргол, Колларгол, мазь Бепантен);
- жаропонижающие для стабилизации температуры тела (Панадол, Ибупрофен);
- антигистаминные средства при аллергическом происхождении патологии (Фенистил, Зиртек).
Назначение антибиотиков оправдано только в тех случаях, когда проблема вызвана бактериальной инфекцией. Их можно применять исключительно по назначению врача.
Если воспалительный процесс имеет вирусное происхождение, назначают противовирусные средства – Виферон, Гриппеферон.
Механизм развития недуга
Оболочки носовых пазух ответственны за выполнение нескольких функций. Через указанные структуры проходит вдыхаемый воздух, который увлажняется, согревается, очищается. Одновременно ткани способны подвергаться атаке со стороны целой массы возбудителей заболеваний. Воспаление в носу может проявляться на фоне контакта с патогенными микроорганизмами, холодным воздухом, пылью, различного рода аллергенами, раздражающими веществами синтетического характера. Несмотря на причину возникновения проблемы, механизм развития заболевания всегда имеет общие черты.
Ткани слизистых оболочек носовых пазух испещрены сетью кровеносных сосудов. Функции последних угнетаются под действием патологических факторов. Наблюдается ухудшение кровообращения. Обильное количество лимфы застаивается в окружающих структурах. Результатом становится воспаление слизистой в носу, затрудняется дыхание. Образуется значительный объем жидкости, которая постепенно отходит из дыхательных путей.
Промывание
Чем снять боль и отечность при воспалительных процессах в носу у малыша, кроме лекарственных препаратов? Хороший лечебный эффект да?
