Воспаление ободочной кишки толстого кишечника и лечение
Ведущими факторами развития заболеваний ободочной кишки являются малоподвижный образ жизни, неправильный режим и рацион питания (отсутствие растительной клетчатки, преобладание белковой пищи и жиров), чрезмерное употребление лекарственных средств и вредные привычки.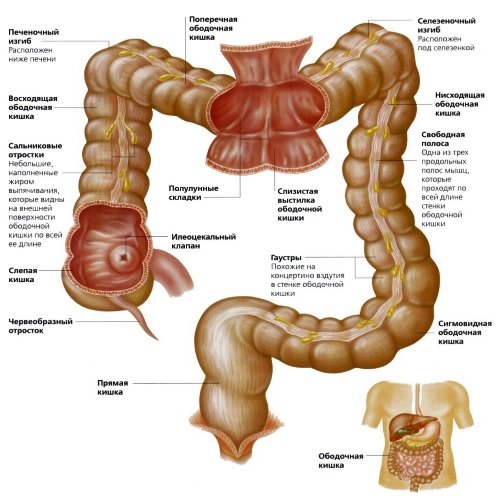
Симптомы патологии ободочной кишки
Заподозрить, что с ободочной кишкой возникли проблемы, можно по следующим симптомам:
- Боли. Они бывают ноющими, спазмирующими. Локализация неприятных ощущений – левая и правая нижние области живота, зона выше и ниже пупка. Спазмы и болезненность заставляют больного идти в туалет, так как акт дефекации приносит облегчение. Связи между едой и появлением болей обычно нет, исключение – воспалительные процессы в поперечной ободочной кишке, которая расположена под желудком и реагирует рефлекторными сокращениями на его чрезмерное наполнение.
- Хронические запоры. Отмечается редкий стул (менее 3 раз в неделю), затрудненная дефекация, чувство неполного опорожнения кишечника.
- Диарея. Беспокоит постоянно, либо появляется эпизодически, чередуясь с запорами.
- Вздутие живота. Возникает после употребления пищи, которая обычно не вызывает появление этого симптома.
- Метеоризм – избыточное скопление и выделение газов в кишечнике.
- Прожилки крови и слизи в кале.
Заболевания ободочной кишки
Болезни ободочной кишки делят на следующие категории:
- врожденные (болезнь Гиршпрунга и пороки развития – удвоение, сужение, заращение части кишечника);
- приобретенные (все заболевания ободочной кишки, которые возникают на протяжении жизни);
- воспалительные (язвенный колит, болезнь Крона, инфекционный колит);
- невоспалительные (полипоз, дивертикулез, дискинезия);
- предраковые (болезнь Крона, язвенный колит, семейный полипоз);
- злокачественные (рак ободочной кишки).
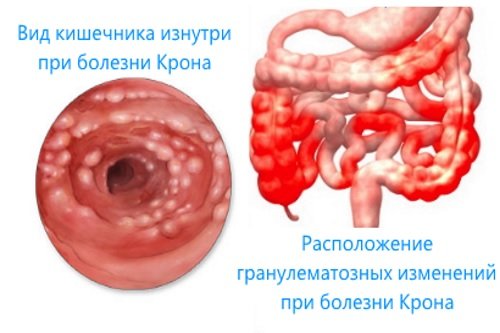
Неспецифический язвенный колит
Неспецифический язвенный колит – хроническое воспаление ободочной кишки, которое проявляется язвами и зонами некроза, не выходящими за пределы слизистой оболочки. Точные причины этого заболевания неизвестны, но факторы, которые провоцируют развитие язвенного воспаления, определены: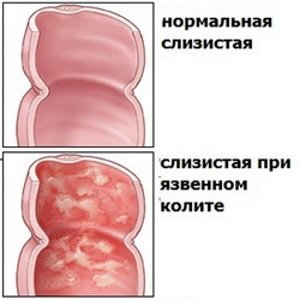
- генетическая предрасположенность;
- дисбаланс кишечной микрофлоры;
- пищевая аллергия;
- стрессы.
Болеют неспецифическим язвенным колитом преимущественно молодые люди. Характерные симптомы недуга:
- кровь и гной в испражнениях;
- поносы;
- ложные позывы сходить в туалет.
Болезнь Крона
Болезнь Крона – воспалительный процесс, распространяющийся на все отделы кишечной трубки и затрагивающий все ее слои (слизистый, мышечный, серозный), приводит к формированию язв и рубцовых изменений в стенке толстой кишки. Среди возможных причин этого заболевания присутствуют:
- аутоиммунные нарушения;
- генетические мутации;
- инфекционные факторы.
Ведущие симптомы болезни Крона:
- хроническая диарея (длится более 6 месяцев);
- потеря веса и аппетита;
- разнохарактерная боль в животе.

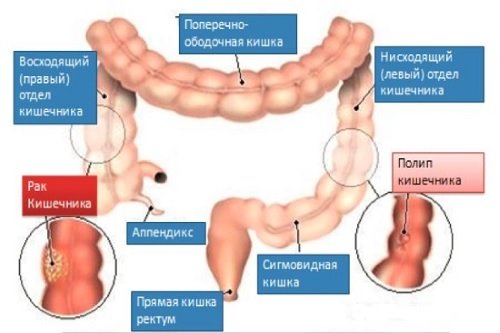
Полипы ободочной кишки
Полипы – доброкачественные выросты слизистой оболочки, которые могут перерождаться в рак. Если полипов обнаруживается много, больному диагностируют полипоз кишечника. Причины:
- хронический воспалительный процесс в ободочной кишке;
- склонность к запорам;
- любовь к тяжелой мясной пищи и рафинированным жирам;
- наследственность, которая играет основную роль при семейном полипозе.
Больные могут длительное время не ощущать патологии, но с увеличением количества и размеров новообразований появляются следующие симптомы:
- «кишечный дискомфорт»;
- кровь в кале;
- хронические поносы и запоры.
Дивертикулез ободочной кишки
Дивертикулез толстого кишечника – множественные выпячивания стенки ободочной кишки в сторону брюшной полости, сформированные слизистой и серозной оболочкой. Основные причины данного заболевания:
- неправильное питание;
- гиподинамия;
- застой каловых масс;
- метеоризм.
Дивертикулез может осложняться воспалением, кровотечением и прободением (прорывом) с развитием перитонита. Специфической симптоматики дивертикулез не имеет – больных беспокоит периодическая боль и вздутие живота, проблемы с опорожнением кишечника.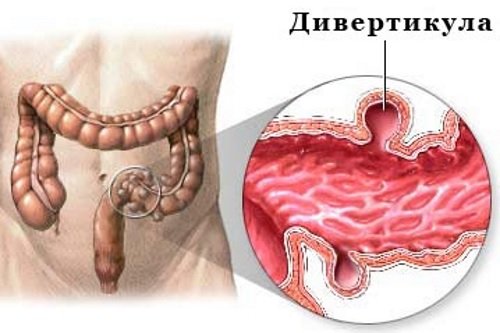
Болезнь Гиршпрунга
Болезнь Гиршпрунга – нарушение иннервации части ободочной кишки врожденного характера, сопровождающееся задержкой отхождения кала. Проявляется это заболевание вскоре после рождения сильным метеоризмом и беспокойством новорожденного. С возрастом, когда ребенок начинает кушать плотную пищу, появляются упорные запоры. Опорожнить кишечник без клизмы больной не может. На фоне длительного застоя кала развивается интоксикация организма.
Инфекционный колит
Инфекционный колит – воспаление ободочной кишки, вызванное попаданием в пищеварительный тракт болезнетворных микробов (шигелл, «плохих» кишечных палочек) из окружающей среды или же активацией условно-патогенной микрофлоры, которая живет в кишечнике. Ведущие симптомы патологии:
- болезненные спазмы в животе;
- урчание;
- повторяющаяся диарея;
- повышение температуры тела, озноб;
- выраженная слабость.
При обильном поносе развивается обезвоживание.
Врожденные аномалии
Эта группа заболеваний развивается внутриутробно из-за действия на эмбрион тератогенных факторов (радиации, лекарственных средств, наркотиков и т.п.). Чаще всего встречается неправильное размещение ободочной кишки, удлинение отдельных ее частей, проявляющееся после рождения запорами и сильными коликами. Реже обнаруживаются сужения и полные заращения кишечной трубки, которые диагностируются у новорожденных по отсутствию отхождения мекония (первородного кала).
Дискинезия ободочной кишки
Дискинезия кишечника – расстройство моторики функционального характера, не связанное с какими-либо поражениями кишечной стенки. Основными причинами данной патологии являются:
- хронические стрессы;
- нарушения со стороны вегетативной нервной системы.
Больные с дискинезией ободочной кишки жалуются на:
- периодический дискомфорт (болезненность, тяжесть) в животе;
- разжижение стула;
- большое количество слизи в кале.
Рак ободочной кишки
Основная статья: Рак кишечника
Рак ободочной кишки – наиболее часто встречающееся онкологическое заболевание среди людей старшего возраста.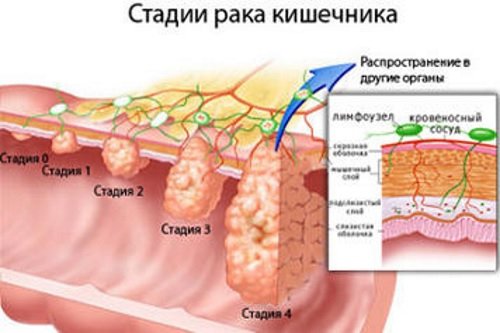
Факторами риска являются:
- Предраковые процессы в кишечнике.
- Наследственная склонность.
- Преобладание в рационе жирной белковой пищи.
- Злоупотребление алкоголем.
На ранней стадии рак ободочной кишки протекает бессимптомно. С прогрессированием недуга у больных появляется ряд жалоб:
- кровь в кале;
- запоры;
- постоянный дискомфорт в животе;
- выраженная слабость.
Диагностика
Выявлением и лечением патологий ободочной кишки занимается проктолог. В план обследования пациентов с симптомами заболеваний этого органа входит:
- Колоноскопия. Эндоскопическое исследование толстого кишечника осуществляется через задний проход. Эндоскопист в реальном времени осматривает слизистую оболочку органа и производит забор материала с подозрительных участков для гистологического анализа.
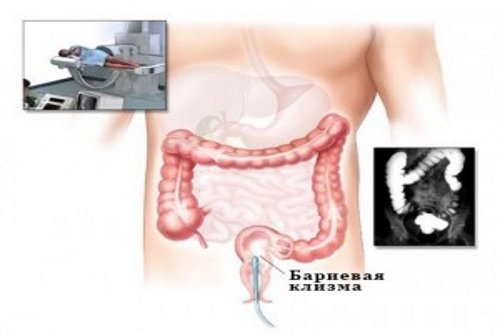
- Ирригоскопия. Этот метод рентгенологической диагностики с контрастированием позволяет хорошо визуализировать дефекты кишечной стенки, выявить новообразования и пороки ободочной кишки.
- Гистологическое исследование. Изучение морфологии взятого в кишечнике образца ткани является самым достоверным способ диагностирования рака, язвенного колита, болезни Крона и Гиршпрунга.
- Копрограмма. Исследование мазков кала под микроскопом проводится для выявления признаков и возможных причин воспалительного процесса в тонком кишечнике, оценки эвакуаторной функции кишечного тракта.
- Посев кала на микрофлору. При подозрении инфекционной природы воспалительного процесса этот анализ дает возможность поставить точный диагноз и выделить возбудителя, что крайне важно для подбора антибактериального лечения.
Рекомендации по профилактике и терапии
Каждое из перечисленных заболеваний ободочной кишки имеет свою тактику лечения. При язвенном колите и болезни Крона больным показаны салицилаты, гормоны и иммуносупрессанты. Если воспаление кишечника имеет инфекционную природу – антибактериальная терапия. При дискинезии ободочной кишки пациента направляют для лечения к невропатологу или психотерапевту. Выраженный дивертикулез, полипоз, аномалии ободочной кишки, болезнь Гиршпрунга – это показания для оперативного лечения. При раковой опухоли проводится комплексное лечение с учетом стадии злокачественного процесса.
Чтобы свести к минимуму риск развития заболеваний ободочной кишки необходимо включать в рацион растительную пищу, избегать вредных жиров, своевременно принимать меры для устранения запора и быть внимательным к своему здоровью.
В случае появления описанных в статье симптомов следует сразу же обращаться к проктологу. После 50 лет желательно ежегодно посещать этого специалиста и регулярно проходить колоноскопию, даже если со стороны работы кишечника нет никаких жалоб.
Содержание:
Колит кишечника – это острый или хронический воспалительный процесс, локализующийся в толстом кишечнике и возникающий по причине ишемического, инфекционного или токсического поражения тканей органа.
Немного анатомии
Кишечника человека состоит из двух больших отделов – тонкого кишечника и толстого. Тонкий кишечник следует сразу же за желудком, в нем происходят основные процессы переваривания пищи и усвоение питательных веществ и витаминов. Тонкий кишечник отделен от толстого слизистой мембраной, благодаря которой продукты переработки из него не поступают обратно в тонкий. В толстом кишечнике происходит окончательное переваривание пищи, всасывание воды и формирование каловых масс. Толстый кишечник заселен полезными бифидобактериями, которые формируют иммунитет и предотвращают гнилостные бродильные процессы. Кроме бифидобактерий в толстом кишечнике находится огромное количество патогенных микроорганизмов, которые подавляются полезной флорой и не размножаются до определенного момента – таким образом, поддерживается местный иммунитет. Если на фоне какого-либо заболевания пищеварительного тракта, отравления, интоксикации организма соотношение полезной и патогенной флоры меняется в пользу последней, то возникает воспалительный процесс и развивается колит. Если патогенная флора достигает еще и тонкого кишечника, то развивается более серьезная форма заболевания – энтероколит.
Причины развития колита кишечника у взрослых
Точная причина развития колита кишечника не установлена до конца, однако медики выделяют ряд факторов, которые способствуют воспалению слизистой оболочки толстого кишечника:
- Пищевое отравление – при употреблении в пищу недоброкачественных, не свежих или изначально инфицированных продуктов бактерии, содержащиеся в них, начинают активно размножаться в толстом кишечнике, выделяя большое количество токсинов. Токсические вещества раздражают стенки толстого кишечника, провоцируя развития воспалительного процесса и появления характерных симптомов.
- Неполноценное несбалансированное питание – при злоупотреблении человеком жареного, жирного, копченого, острого, не регулярном однообразном питании нарушается работа пищеварительного тракта в целом, что приводит к постепенному развитию запоров, дисбактериоза и колита.
- Хронические заболевания органов ЖКТ – воспалительные процессы желудка, желчного пузыря, двенадцатиперстной кишки, поджелудочной железы приводят к нарушению процесса переваривания пищи, развитию диареи, нарушению баланса полезных и болезнетворных бактерий в кишечнике и, как результату, воспалению слизистой оболочки толстого кишечника.
- Побочный эффект от приема лекарственных препаратов – некоторые препараты, особенно антибиотики, слабительные, нестероидные противовоспалительные при неправильном их применении или повышенной индивидуальной чувствительности к составу вызывают усиление перистальтики кишечника, стойкую диарею или синдром раздраженного кишечника, на фоне которых развивается колит.
- Токсические отравления – носят экзогенный и эндогенный характер возникновения. При экзогенном отравление организма и поражение толстого кишечника возникает под воздействием мышьяка, солей ртути, при эндогенном – солями уратами на фоне прогрессирования подагры.
- Механический фактор – часто колит развивается у людей, которые злоупотребляют клизмами, ректальными свечками.
Виды и формы колита кишечника
В зависимости от тяжести течения патологического процесса и глубины локализации воспаления колит может быть:
- катаральным;
- спастическим;
- эрозивным;
- язвенным;
- диффузным;
- атрофическим.
В зависимости от вида колита немного будут отличаться и симптомы по своей интенсивности и степени выраженности.
По форме течения колит кишечника может быть острым и хроническим.
Симптомы колита кишечника у взрослых
Симптомы острой и хронической формы заболевания существенно отличаются друг от друга по интенсивности и степени нарастания.
Острый колит кишечника
Тяжесть течения острого колита во многом зависит от причины его развития, возраста пациента, наличия у него сопутствующих заболеваний пищеварительного тракта. При остром колите кишечника возникают следующие симптомы:
- боль и дискомфорт по ходу кишечника – неприятные ощущении усиливаются после приема пищи, постановки клизмы, тряской езды или занятий физическим трудом;
- нарушение стула – диарея сменяется запорами, в каловых массах появляются слизистые прожилки и кровь;
- тенезмы – ложные болезненные позывы к дефекации, при этом выделения из прямой кишки незначительные, слизистые с примесью гноя или крови;
- вздутие, метеоризм, тяжесть в кишечнике.
Если больной не обращает внимания на свое состояние или по каким-либо причинам занимается самолечением, острый колит быстро переходит в хроническую форму течения.
Хронический колит кишечника
При развитии хронической формы заболевания интенсивность клинических симптомов немного уменьшается, больной считает, что выздоровел. Обострение заболевания случается по несколько раз за год, течение заболевания, как правило, вялое, больной жалуется на такие признаки:
- постоянное вздутие и метеоризм;
- чувство тяжести в животе после приема пищи;
- нарушение стула – диареи сменяются запорами и наоборот;
- урчание в кишечнике, усиливающееся после еды;
- высыпания на коже, ухудшение общего внешнего вида кожи – это состояние обусловлено всасыванием токсических веществ из толстого кишечника обратно в кровяное русло.
Язвенный колит: симптомы
Отдельного пункта заслуживает симптоматика язвенного колита. Главным его отличием от острой формы заболевания является образование язвенных участков на слизистой оболочке толстого кишечника, что повышает риск перфорации (образования дырки) в стенке и значительно осложняет течение заболевания.
При язвенном колите кишечника у больного возникает ряд симптомов:
- постоянные ложные позывы к опорожнению кишечника – возможны поносы до 20 раз в день со скудным выделением каловых масс, в которых содержится большое количество слизи и кровяных прожилок;
- периодические кишечные кровотечения – интенсивность этого осложнения варьируется от наличия прожилок крови и ее следов на туалетной бумаге до явного окрашивания кала алой кровью;
- развитие запора после продолжительной диареи – этот симптом указывает, что воспалительный процесс распространился на тонкий кишечник;
- нарастающая интоксикация организма – больной ощущает слабость, одышку, учащенное сердцебиение, тошноту, возникает рвота, повышается температура тела.
Нередко у больных с язвенным колитом появляются высыпания на теле, зуд кожи, образование тромбов на фоне обезвоживания организма и сгущения крови.
Болевой синдром при колите кишечника
Боли при воспалении слизистой оболочки толстого кишечника носят тупой или ноющий характер. Некоторые пациенты отмечают появление чувства распирания в животе, особенно после приема пищи. Боли по ходу кишечника могут беспокоить пациента периодически или быть постоянными, мучительными, схваткообразными – это во многом зависит от вида и формы воспалительного процесса.
На вопрос, где именно болит, пациент, как правило, не может ответить, так как ощущает разлитые боли, по ходу всего толстого кишечника. На начальном этапе развития колита боли локализуются в нижней левой части живота. По мере прогрессирования патологии боль начинает иррадиировать в спину, область между лопатками, грудину – пациент зачастую воспринимает эти боли, как признак заболеваний сердца, позвоночника, почек.
Спастический колит кишечника
При спастическом колите кишечника у взрослых наблюдается значительное снижение перистальтики, что относится скорее не к самостоятельному заболеванию, а лишь к нарушению функции и кишечному расстройству.
У взрослого здорового человека акт дефекации (опорожнения кишечника) происходит 1 раз в день или раз в два дня – это является нормой. При развитии спастического колита у больного возникает стойкий запор (неделю или более), что характеризуется появлением ряда симптомов:
- распирания в животе;
- вздутия;
- метеоризма;
- постоянной тупой боли в левой нижней части живота.
В отличие от других видов колита спастический протекает гораздо легче, поэтому медики говорят об удовлетворительном состоянии больного.
При обращении пациента за медицинской помощью и его обследовании при помощи УЗИ хорошо заметны спазмированные участки толстого кишечника, отмечаются изменения просвета органа – в каких-то местах он расширен, а где-то сужен.
Катаральный колит кишечника
Катаральный колит – это один из этапов развития воспалительного процесса органа, самых начальный. Длительность катарального периода составляет 2-3 дня, данный вид колита характеризуется острой выраженной симптоматикой:
- нарастающее чувство дискомфорта в животе, распирание;
- вздутие и урчание;
- тяжесть в животе, усиливающаяся после приема пищи;
- учащение стула, в каловых массах присутствует большое количество слизи.
На фоне катарального колита кишечника у больного отмечается слабость, тошнота, сонливость, общая вялость, что связано с интоксикацией организма вследствие обратного всасывания продуктов обмена в кровь.
Атрофический колит кишечника
Атрофический колит кишечника у взрослых развивается на фоне прогрессирующего спастического колита при отсутствии своевременного адекватного лечения. На фоне снижения перистальтики и нарушения пищеварительной функции на поверхности слизистых оболочек толстого кишечника постепенно развиваются атрофические изменения. Клинические признаки атрофического колита схожи с другими видами заболевания, поставить точный диагноз позволяют эндоскопические методы исследования – колоноскопия и ректороманоскопия.
Эрозивный колит
Эрозивный колит кишечника представляет собой начальную стадию развития язвенного колита. На поверхности слизистой оболочки кишечника образуются гиперемированные участки воспаления, которые быстро распространяются на слизистый и подслизистый слои, образуя язвочку.
Клинически этот процесс мало чем отличается от других видов колита – у больного появляется постоянная тошнота, диарея, вздутие, боли по ходу толстого кишечника.
Диффузный колит кишечника
При диффузном колите кишечника поражаются оба его отдела – тонкий и толстый. Характеризуется данный вид заболевания ярко-выраженной симптоматикой с первых дней:
- разлитая сильная боль по всему животу – режущая, спастическая, ноющая, усиливающаяся, перемещающаяся, носящая коликообразный характер;
- отсутствие аппетита у больного, тошнота, рвота;
- диарея, ложные позывы к дефекации – во время акта выделяется незначительное количество слизи, окрашенной кровавыми прожилками. При диффузном колите диарея беспокоит больного чаще всего ранним утром, от чего ее еще называют «поносом-будильником»;
- появление неприятного запаха изо рта, язык обложен серым налетом.
Возможные осложнения колита кишечника у взрослых
Часто люди, столкнувшиеся с описанными симптомами, стесняются обращаться за медицинской помощью, занимаясь самолечением, чем допускают огромную ошибку. Колит кишечника при отсутствии своевременного и правильного лечения опасен угрожающими жизни осложнениями, среди которых:
- язвы, угрожающие прободением;
- кишечное кровотечение;
- развитие перитонита в результате перфорации стенки кишечника;
- кишечная непроходимость и необходимость экстренного хирургического вмешательства;
- сепсис.
Хронический колит нередко приводит к образованию онкологических опухолей в результате структурного изменения слизистых оболочек и глубоких слоев кишечника.
Методы диагностики колита кишечника
Благодаря современным оснащениям клиник и использованию инструментальных методов диагностики врачам удается не только определить воспаление кишечника, но и дифференцировать вид колита, в зависимости от которого будет составляться план эффективной терапии.
Для подтверждения диагноза используются лабораторные и инструментальные методы диагностики:
1. Лабораторные:
- ОАК;
- копрограмма (анализ кала);
- анализ на фекальный кальпротектин – исследование, которое позволяет диагностировать болезнь Крона, на фоне которой колит выступает, как вторичный признак.
2. Инструментальные:
- Ирригоскопия с использование контрастного вещества – во время процедуры в прямую кишку больного вводят контрастное вещество, после чего проводят рентгенографию. Данное исследование позволяет исключить наличие опухолей, перфорации, стеноза стенок кишечника;
- Колоноскопия и ректороманосокпия – эндоскопическое исследование, позволяющее осмотреть стенки толстого кишечника изнутри при помощи специального прибора. В ходе процедуры врач может взять биопсию из подозрительных видоизмененных участков кишечника;
- Ректально-пальцевое обследование пациента проктологом – проводится в колено-локтевой позе для исключения сопутствующих патологий (геморроя, проктита, парапроктита, глубоких анальных трещин).
Лечение колита кишечника у взрослых
Для того чтобы прогноз заболевания был благоприятным и лечение было правильным и эффективным, при появлении признаков колита необходимо обратиться к врачу-гастроэнтерологу или колопроктологу. Главным аспектом лечения всех видов и форм колита является диета.
Диета при колите
Так как слизистая оболочка толстого кишечника в момент воспаления раздражена, то главной целью диету является ее максимальное щажение, чтобы снизить нагрузку на орган и при том обеспечить организм всеми необходимыми питательными веществами.
Из рациона питания на время полностью исключают такие продукты:
- сырые овощи фрукты, богатые клетчаткой – капуста, яблоки, бананы, сливы, хурма;
- семечки подсолнечника и тыквы;
- арахис;
- хлеб с отрубями и сдобная выпечка;
- копчености, специи;
- жареные блюда, острые, жирные;
- свинина, субпродукты, сало;
- жирная рыба;
- жирные сливки, сметана, молоко;
- соленья, сладости;
- кофе, шоколад печенье, торты, свежая выпечка.
Питание 6-разовое, все блюда подаются в тушеном, вареном ли пропаренном виде, перетерые, кашицеобразные. Основой рациона являются овощные супы, разваренные каши (гречка, рис), нежирное постное мясо (грудка курицы, говядина, кролик, индейка) – перекрученное или измельченное. Так как на фоне диареи и рвоты теряется много жидкости, то больной должен больше пить, чтобы не допустить обезвоживания.
Медикаментозное лечение колита кишечника
Медикаментозные препараты при колите следует принимать только по назначения врача, в противном случае вы можете усугубить течение заболевания. При необходимости пациенту назначаются:
- антибиотики – если колит спровоцирован инфекциями и патогенными микроорганизмами (Энтерофурил, Нифуроксазид, Цифран);
- противопаразитарные препараты – назначают пациенту в том случае, если воспаление стенок кишечника вызвано глистной инвазией;
- спазмолитики и обезболивающие – при выраженном болевом синдроме и спазмах назначают холинолитики, Но-шпу, Папаверин;
- нормализация стула и микрофлоры – при диарее пациенту назначают препараты на основе солей висмута, при стойком запоре – очистительную клизму, для заселения кишечника полезными молочными бактериями – пробиотики.
Лечение язвенного колита кишечника
Язвенный колит кишечника у взрослых сложнее поддается излечению, поэтому требует долгой и дорогостоящей терапии.
Для купирования острого воспалительного процесса и снятия отека слизистой оболочки на 2-3 дня назначают инъекционного глюкокортикостероиды под контролем врача, после чего переходят на лечение препаратами, способствующими устранению воспаления и регенерации тканей. Эти лекарства выпускаются в форме ректальных свечек, таблеток для перорального применения, мазей, кремов. В некоторых ситуациях целесообразно проведение капельных клизм или ректальных капельниц.
Для лечения хронического колита в период ремиссии пациенту рекомендовано санаторно-курортное лечение.
