Воспаление пазух лицевого черепа
Синуситы – это одна из наиболее частых причин обращения к ЛОР-врачу. Это группа заболеваний воспалительной природы, поражающих околоносовые пазухи. Почему они возникают, как проявляются и чем лечатся, предстоит разобрать более подробно.
Виды воздухоносных полостей черепа

Придаточные пазухи – это полости внутри костей лицевого черепа, заполненные воздухом. Они сообщаются с полостью носа посредством отверстий, через которые происходит вентиляция и дренирование. Выделяют следующие синусы:
- Верхнечелюстные или гайморовы (парные).
- Лобные или фронтальные (парные).
- Решетчатые или этмоидальные (парные).
- Клиновидную или сфеноидальную (непарную).
Каждая полость выстлана покровным эпителием, формирующем слизистую оболочку. Именно он подвержен воспалительной реакции, которая ведет к развитию болезни. Когда поражаются верхнечелюстные пазухи, говорят о гайморите, при воспалении лобных констатируют фронтит, а решетчатые и клиновидная поражаются этмоидитом и сфеноидитом соответственно. Ситуация, когда в процесс вовлечено несколько пазух, называется полисинуситом.
Причины патологии у человека
Воспаление околоносовых пазух является следствием микробного процесса – бактериального (стафило- и стрептококки, пневмококк, моракселла, гемофильная палочка, клебсиелла), вирусного, грибкового или смешанного. Патогенная микрофлора попадает в синусы через естественные соустья при поражении верхних дыхательных путей. Но существуют и другие пути проникновения инфекции – гематогенный (дифтерия, скарлатина, корь) и одонтогенный (гранулема корня зуба).
Существует ряд факторов, способствующих развитию воспалительного процесса в пазухах. Риск подобной ситуации возрастает при наличии следующих состояний:
- Искривление носовой перегородки (гребни, шипы).
- Риниты (острый и хронический).
- Аденоидит.
- Полипы носа.
Большое значение в развитии синуситов отводится состоянию локальной и общей реактивности организма. Сила защитных механизмов снижается при вдыхании сухого и загрязненного (пыль, химикаты) воздуха, что приводит к нарушению мукоцилиарного клиренса. Слизь застаивается, нарушая дренирование пазух, а это создает благоприятные условия для размножения микробов.
Непосредственной причиной воспаления в пазухах становятся патогенные микроорганизмы, но необходимы и определенные условия для их развития.
Чем обусловлена боль при синусите?

Болевые ощущения являются следствием раздражения чувствительных рецепторов слизистой оболочки пазух. Это провоцируется как самим воспалением (биологически активными веществами), так и скопившимся экссудатом. Когда отток из пазухи затрудняется или прекращается, секрет накапливается в ней, повышая внутреннее давление. В результате появляются распирающие боли в проекции пораженного синуса.
Симптомы воспалительного процесса
Клиническая картина синуситов определяется локализацией патологического процесса, его тяжестью, клинической формой (острый или хронический) и наличием осложнений. Обычно выделяют симптомы локального и общего характера, на которые ориентируются при постановке предварительного диагноза.
Распирает под глазом из-за гайморита

Гайморит считается одним из наиболее распространенных заболеваний в ЛОР-практике. Острый процесс возникает внезапно – повышается температура (до фебрильных цифр), появляются недомогание и общая слабость. Одновременно возникают симптомы со стороны придаточных пазух:
- Затруднение носового дыхания.
- Чувство тяжести и распирания под глазами (усиливается при наклонах вперед).
- Боли на стороне поражения (отдают в висок, всю половину лица).
- Слизисто-гнойные или гнойные выделения.
- Снижение обоняния.
Передняя стенка гайморовой пазухи при ощупывании становится болезненной. Если же в скуловой области заметны покраснение и отечность, то есть все основания предполагать осложнение острого гайморита – субпериостальный абсцесс или начинающуюся флегмону.
Тяжесть патологии может усиливаться и при переходе воспаления на решетчатые ячейки (подобное сочетание встречается очень часто). Обычно гайморит продолжается около 2 недель, но при неадекватной терапии процесс затягивается, принимая хроническую форму.
Болит голова при фронтите

Основными признаками воспаления фронтальной пазухи становятся локальные боли в области лба (на пораженной стороне) и головные, принимающие разлитой характер. Наблюдаются также гнойные выделения из носа и нарушение назального дыхания. В проекции воспаленной пазухи появляются покраснение и припухлость, которые могут распространяться на верхнее веко и угол глаза.
На фоне локальных признаков появляются и общие симптомы, свидетельствующие об активности острого процесса. Лихорадка до 39 градусов с ознобом, слабость и недомогание – все это, наряду с местными изменениями, явно нарушает самочувствие пациентов и требует оказания медицинской помощи.
Клиническая картина фронтита, как и других синуситов, состоит из местных и общих признаков, свидетельствующих о воспалении.
Поражение решетчатых ячеек
Этмоидит является широко распространенным синуситом детского возраста. Он развивается на фоне лихорадки (продолжающейся до 7 дней), недомогания, слабости и разбитости. Характерным признаком воспаления решетчатых ячеек становятся головные боли с локализацией у корня носа и в глазничной области.
Чувство заложенности, нарушение носового дыхания и слизисто-гнойное отделяемое – эти симптомы типичны для многих синуситов, включая этмоидит. У детей или ослабленных пациентов воспалительный процесс может разрушать стенки решетчатых ячеек, что сопровождается отечностью и покраснением мягких тканей у внутреннего угла глаза. В дальнейшем здесь может формироваться эмпиема, осложняющаяся флегмоной.
Как протекает сфеноидит?
Клиническая картина воспаления клиновидной пазухи зачастую бывает стертой из-за сопутствующего этмоидита или гайморита, поскольку изолированный сфеноидит, как правило, не встречается. Однако на локализацию процесса может указать боль в затылке и глубине головы, имеющая различную интенсивность и длительность.
Обследование околоносовых пространств

Только лишь клинических данных для диагностики синуситов недостаточно – предположение врача нуждается в подтверждении. Одним из методов физикального обследования при ЛОР-патологии считается риноскопия, которая даст представление о локализации воспаления.
При осмотре носовой полости определяют отечность и покраснение в зоне среднего (при гайморите, фронтите, воспалении передних и средних решетчатых ячеек) или верхнего носового хода (сфеноидит, задний этмоидит). Здесь же отмечается скопление гнойного отделяемого, которое далее стекает в глотку.
Помимо риноскопии, диагностическая программа при синуситах включает и дополнительные методы. Определить причину воспаления, его локализацию и характер помогут следующие процедуры:
- Общий анализ крови (лейкоциты, СОЭ).
- Биохимический анализ крови (острофазовые показатели, антитела к инфекциям).
- Анализ назального отделяемого (цитология, посев, ПЦР).
- Эндоскопическое исследование пазух.
- Рентгенография лицевого черепа.
- Компьютерная томография.
С диагностической целью – при нарушении дренирования синусов – могут проводить их пункцию. Полученный экссудат направляют на лабораторный анализ.
Диагностика синуситов включает клинические, специальные, лабораторные и инструментальные методики, которые помогают врачу сделать окончательное заключение.
Что делать при насморке?

Насморк, обусловленный воспалением придаточных пазух носа – это серьезная патология, требующая своевременной и адекватной терапии. Она лечится комплексно с применением консервативных и оперативных методик. Но для каждого конкретного случая тактика определяется врачом индивидуально.
Консервативная терапия
Лечить патологию начинают консервативными методами. Местная терапия направлена на устранение отечности слизистой оболочки, восстановление дренирования пазухи и улучшение оттока экссудата, ликвидацию возбудителя и воспалительного процесса. С этой целью используют назальные спреи и капли:
- Антибактериальные (Изофра, Биопарокс).
- Противовоспалительные (Полидекса).
- Сосудосуживающие (Називин, Риназолин, Виброцил).
- Секретолитики (Синуфорте).
Системная терапия показана при остром воспалении с нарушением общего состояния. Применяют антибиотики (пенициллины, цефалоспорины, макролиды), антигистаминные средства (клемастин, лоратадин, цетиризин), жаропонижающие (парацетамол, ибупрофен, нимесулид). Популярность приобретают медикаменты комплексного действия (Синупрет, Ринофлуимуцил), иммунотропные препараты (Имудон, Имупрет, Бронхо-Мунал).
Улучшить отток экссудата помогут отсасывающие процедуры (по Проэтцу), промывания с использованием синус-катетера «ЯМИК». В последнем случае удается ввести в пазуху лекарственные растворы (антисептики, антибиотики) для более быстрого излечения. При отсутствии полного блока физиологического соустья и нормальном общем состоянии пациента могут назначаться физиопроцедуры (УВЧ, импульсные токи, электрофорез, озокеритовые аппликации).
Радикальное лечение носовых синусов

Наличие гноя в пазухах при отсутствии эффекта от консервативной терапии в течение двух суток – это показание для пункции пораженного синуса. Такая методика актуальна при гайморите, фронтите и сфеноидите, хоть в последнем случае и сложна в проведении. Пазухи промывают лекарственными растворами (фурацилин, диоксидин, хлорофиллипт, лигентен) в течение недели.
Если на 8 день сохраняется гнойное отделяемое, то решают вопрос о хирургическом лечении синусита. Воспаленные пазухи вскрывают (путем создания трепанационного отверстия), дренируют и промывают. Используют и менее травматичные способы, предполагающие эндоскопический доступ через естественные соустья. Во время операции удаляют все измененные ткани, включая полипы.
Лечение синуситов проводится по индивидуальному плану с применением консервативных и радикальных методов.
Воспалительный процесс в придаточных пазухах носа называется синуситом. Он возникает из-за микробной инфекции, развивающейся на фоне снижения показателей местной реактивности и дренирования воздухоносных полостей. Клиническая картина различных синуситов во многом схожа, но есть и ряд характерных симптомов. А учитывая риск осложнений, все гнойные процессы требуют врачебного вмешательства и должны быть вовремя устранены.
Симптомы остеомиелита костей черепа и нижней челюсти при воспалении пазухи носа
а) Остеомиелит плоских костей черепа («одутловатая» опухоль Потта). Остеомиелит плоских костей черепа является опасным для жизни заболеванием, которое может развиться при повреждении лобной пазухи или ее гнойном воспалении в результате распространения инфекции по протяжению или гематогенным путем.
Течение заболевания часто молниеносное, так как губчатое вещество костей свода черепа с его костномозговыми ячейками и диплоэтическими венами лишено анатомических барьеров. Поэтому при прорыве гноя в губчатое вещество он быстро распространяется по всем направлениям и может затем перейти в полость черепа, вызывая типичные интракраниальные осложнения.
Возможен также прорыв гноя через наружную пластинку кости с образованием поднадкостничного абсцесса.
Клиническая картина. Наиболее часто заболевание наблюдается у подростков; течение может быть бурным или вялым.
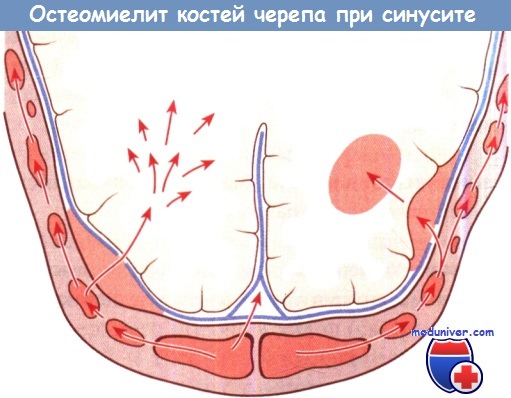
Схема развития остеомиелита костей черепа.
При эмпиеме лобной пазухи гнойновоспалительный процесс распространяется с лобной пазухи на губчатое вещество
и костномозговые пространства костей свода черепа с последующим образованием эпидурального и субдурального абсцесса,
развитием тромбоза сагиттального синуса (синус-тромбоз), диффузного или очагового энцефалита и абсцесса головного мозга.
Основные симптомы. Высокая температура тела, озноб, ухудшение общего состояния, недомогание, мучительная головная боль, спутанность сознания, болезненность области лобной пазухи и свода черепа, пастозность мягких тканей над пораженной костью. Возможно также появление через тот или иной период времени симптомов, характерных для интракраниальных осложнений.
Диагностика. Появление пастозности и отека мягких тканей в лобной области, распространяющихся за пределы проекции лобной пазухи и не имеющих четких границ, следует заподозрить «одутловатую» опухоль Потта. Важную роль для подтверждения диагноза имеют КТ и сцинтиграфия костей, а из лабораторных исследований — анализ крови на щелочную фосфатазу.
Дифференциальный диагноз. Следует исключить рожистое воспаление и другие гнойные заболевания.
Лечение. Важную роль в лечении остеомиелита лобной кости с развитием поднадкостничного абсцесса («одутловатая» опухоль Потта) играют ранняя диагностика и своевременное радикальное хирургическое вмешательство с одновременным назначением антибиотиков, проникающих в костную ткань (например, фосфомицина).
Пораженную кость свода черепа широко обнажают, наружную пластинку, губчатое вещество, а иногда и внутреннюю пластинку удаляют. Если имеются симптомы интракраниальных осложнений, операцию расширяют.
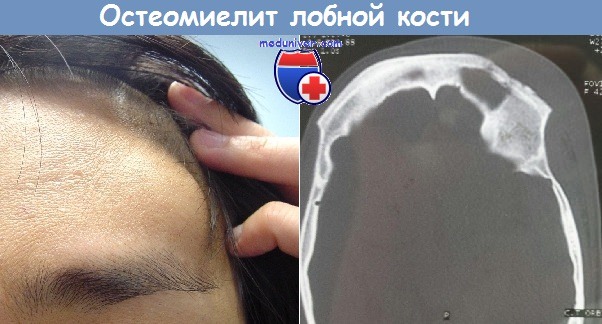
Молодая пациентка с остеомиелитом лобной кости.
После удаления пораженной части кости выполнена пластика образовавшегося дефекта трансплантатом, выпиленным из свода черепа.
б) Остеомиелит верхней челюсти. Остеомиелит верхней челюсти встречается нечасто. Обычно он бывает связан с поражением зубов, реже причиной его бывает гематогенная инфекция или поражение околоносовой пазухи (например, в результате травмы). Остеомиелит может развиться и в результате некроза кости после инфекционных заболеваний, таких как брюшной тиф, корь, скарлатина, или лучевой терапии.
Клиническая картина. Отек щеки, боль в области лица, абсцесс, выдающийся в полость рта, верхнечелюстную пазуху или наружу.
Лечение. Удаление пораженного зуба, послужившего причиной развития остеомиелита. Антибиотикотерапия и резекция пораженной кости.
в) Остеомиелит верхней челюсти у детей. Остеомиелит верхней челюсти у детей проявляется острым отеком щеки, локальными признаками гнойной инфекции, образованием абсцесса, который выдается в полость рта или наружу.
Этиология. Заболевание, возможно, связано с инфицированием верхнечелюстной пазухи, которая у детей имеет небольшие размеры.
Лечение. Назначают антибиотики в высоких дозах, абсцесс вскрывают и дренируют через преддверие рта так, чтобы не повредить зубные фолликулы.
Причины появления отека лица приведены в таблице в следующей статье на сайте.
— Также рекомендуем «Все причины отека лица списком»
Оглавление темы «Болезни носа»:
- Симптомы внутримозговых осложнений воспаления пазухи носа
- Симптомы остеомиелита костей черепа и нижней челюсти при воспалении пазухи носа
- Все причины отека лица списком
- Все причины носового кровотечения и обследование при них
- Первая помощь и остановка носового кровотечения
- Симптомы искривления перегородки носа и операция при ней
- Симптомы нагноения носовой перегородки — абсцесса и гематомы
- Симптомы дырки (перфорации) носовой перегородки и ее лечение
- Симптомы перелома костей носа и их лечение
- Как делается репозиция костей носа при переломе — методы
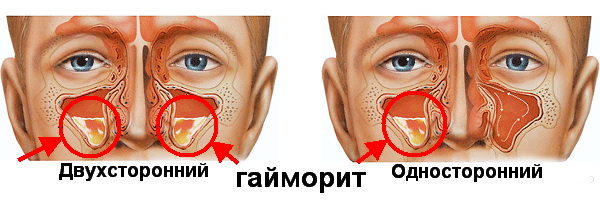
Острый гайморит — воспалительный процесс, протекающий в слизистой оболочке придатков носа (синусов, поэтому иногда диагноз синусит также имеет отношение к воспалению). Для данного заболевания характерны припухлость щек и гнойные выделения, сопровождающиеся неприятным запахом.

По своей симптоматике в начале заболевания острая форма гайморита очень напоминает обычный насморк, только вот лечение болезни может быть более трудным и длительным. Да и само состояние доставляет больному огромнейший дискомфорт и мешает полноценной жизни.
Анатомия пазух
В черепе человека есть 4 типа пазух:
- лобные (в области лба);
- верхнечелюстные, они же гайморовы (в области щёк под глазами);
- пазухи решётчатой кости, или клетки решётчатого лабиринта (в области между носом и глазом);
- клиновидные (в самой середине черепа, за глазными яблоками).
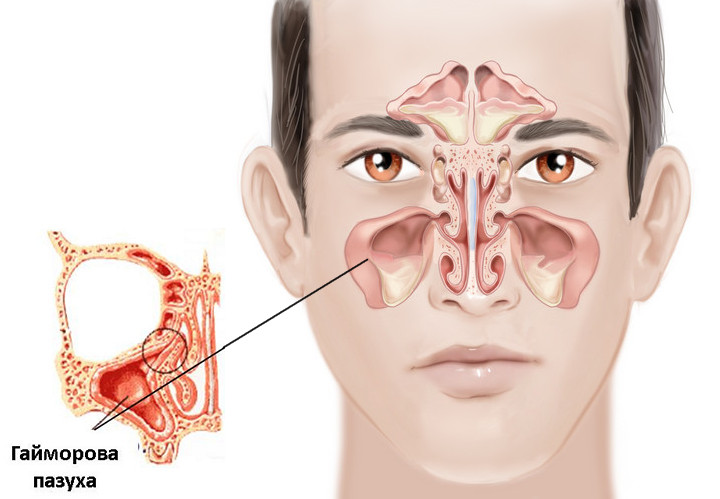
Пазухи представляют собой своеобразные пустоты, которые уменьшают вес черепа, участвуют в формировании и звучности голоса, в процессе обоняния, а также служат амортизаторами при травмах лицевого скелета.
Они также выполняют защитную функцию: при попадании в носовую полость чужеродных частиц и бактерий происходит раздражение слизистой оболочки носа, начинается чихание, и частицы эвакуируются из организма вместе со слизью. Но если защитные силы организма ослабевают, в пазухи из носовых ходов могут попасть бактерии и вызвать сильное воспаление, что мы и наблюдаем при развитии острых проявлений болезни.
Почему гайморовы пазухи воспаляются чаще?
Среди воспалений околоносовых пазух острое заболевание верхнечелюстных (синусит) диагностируется чаще всего. И тому есть несколько причин:
- верхнечелюстные пазухи самые большие по объёму;
- гайморовы пазухи соединены с носовой полостью с помощью соустий — небольших отверстий, покрытых слизистой оболочкой (эти отверстия довольно узкие, и даже небольшой отёк слизистой при малом воспалении может затруднить выход слизи из них, а образовавшаяся и скопленная слизь при отсутствии надлежащего оттока становится мощным катализатором, если воспалительный процесс развивается вначале в соседних.).
Виды острого гайморита
Выделяют катаральную и гнойную форму заболевания.
Название «катаральный» происходит от медицинского термина «катар», обозначающего «течь, стекать». То есть при такой форме заболевания довольно быстро развивается воспаление слизистой оболочки и её отёк. Вначале изменения касаются только слизистой оболочки. Воспаление при гайморите этой формы сопровождается сильно выраженной отёчностью слизистой — она заметно увеличивается в размерах и, как следствие, чуть позже образуется прозрачная слизь. Только благодаря своевременно начатому лечению удаётся не допустить перехода катаральным форм в гнойные гаймориты, которые с большой долей вероятности могут стать хроническими.
При гнойных гайморитах, непосредственный контакт гноя со слизистой перерождает её, причём довольно быстро и что самое опасное — безвозвратно. Таким образом, если лечиться неправильно или не лечиться вовсе, можно очень легко и просто пополнить армию лиц, страдающих хронической формой этого заболевания.
Причина появления гнойной формы гайморита (острого синусита) — бактерии. В выделяемой слизи содержатся стрептококки, стафилококки, реже — пневмококки и грибы, что приводит к появлению гнойного содержимого в самой пазухе.
Причины заболевания.
Острый гайморит могут спровоцировать следующие факторы:
- простудные заболевания;
- вирусные инфекции: ОРВИ, корь, грипп и др.;
- аллергические реакции;
- повреждения и травмы носа;
- недолеченные зубы, корни зубов, входящие в полость гайморовой пазухи, воспаления дёсен.
В медицине принято выделять два способа проникновения инфекции в верхнечелюстные пазухи: когда инфекция проникает из слизистой носовой полости в гайморову пазуху или когда инфекция током крови и общим воспалением развивается непосредственно в гайморовой пазухе.
Спровоцировать воспаление (помимо бактерий) могут факторы, препятствующие нормальной циркуляции воздуха и выходу слизистых масс из пазух. К ним относят:
- искривлённую перегородку носа;
- аденоиды;
- кисту;
- полипозные образования;
- и др.
К нарушению процесса выхода слизистых масс из пазух и дальнейшему лечению могут также привести неблагоприятные условия окружающей среды — пыль, загазованность, работа на вредном производстве.
Симптомы
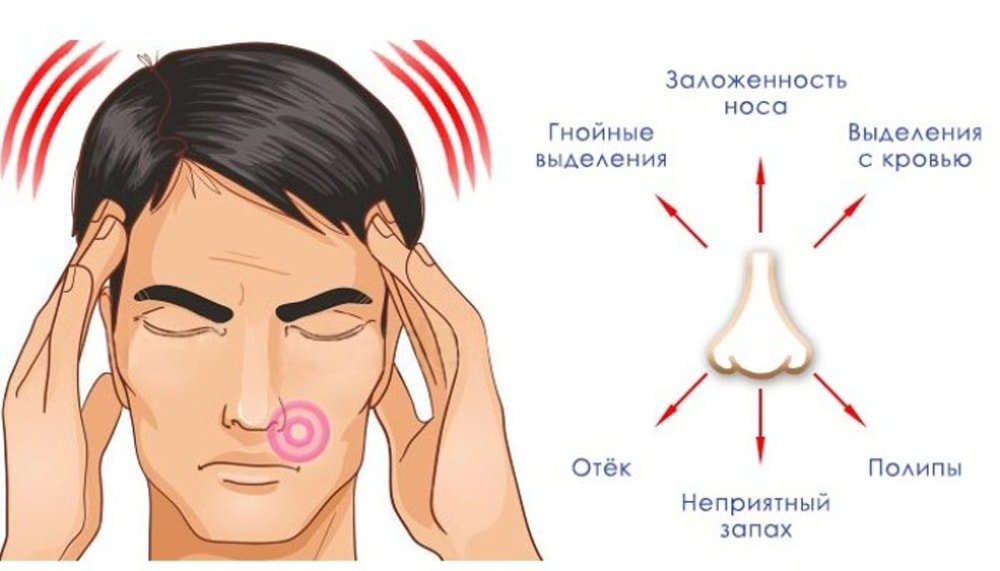
К симптомам острого гайморита относят:
- боль в области щёк под глазами;
- боль в глазничной области;
- давление на зубы и зубная боль;
- головные боли;
- болевые ощущения при наклоне головы вперёд (боль «отдаёт» в затылок и лоб; по характеру ощущения напоминают боль при мигрени; как правило, к вечеру болевые ощущения усиливаются);
- затруднённое носовое дыхание;
- чувство непрекращающейся заложенности носа (она может сопровождаться зудом, чиханием, сухостью);
- характер слизистых выделений, помогает определить тяжесть заболевания (прозрачные выделения при лёгкой форме болезни и густые зелёного оттенка при гнойной форме);
- плохой запах из из носа и ротовой полости (нос и глотка соединены между собой, при гайморите гной скапливается в пазухах и вызывает запах изо рта; причём от него проблематично избавиться, даже почистив зубы);
- «слезятся» глаза;
- появляется гнусавость в голосе;
- нарушенное обоняние;
- высокая температура тела от 37,5 до 39°С — ответная реакция организма на присутствие инфекции;
- повышенная утомляемость, снижение аппетита, проблемы со сном;
- отёчность век, скул, области около носа;
- боль при надавливании на область расположения пазух.
Возможны ли осложнения?
При запоздалой терапии или отсутствия правильно подобранного лечения, острый гайморит может привести к развитию целого ряда серьёзных осложнений.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Хронизация воспаления в пазухах — наиболее распространённое осложнение при остром гайморите. Хроническая форма требует продолжительного грамотного лечения.
Инфекция из верхнечелюстных пазух может попасть в средний отдел уха и спровоцировать там сильный воспалительный процесс (отит). Отиту сопутствуют резкие болевые ощущения в ухе, происходит снижение слуха, может подняться температура тела.
С гайморитом связывают заболевания троичного нерва, так как он близко расположен к очагу воспаления. Это состояние характеризуется стреляющими болями лица. Пациенты описывают свои ощущения как удары током. Подобный неврит лечить крайне тяжело.
Возможны осложнения, связанные с глазами. При воспалении мы наблюдаем отёчность век, боль при нажатии на глазницу, может начать «падать» зрение. Попадание гноя в глазницу и тромбоз вен могут привести к потере зрения и даже потере самого глаза (панофтальмит).
Самое страшное последствие болезни — воспаление оболочки мозга (менингит). Подобное осложнение развивается при длительных и неправильных попытках самостоятельно вылечить воспаление пазух.
Другие встречающиеся осложнения гайморита у взрослых: периостит челюсти, менингоэнцефалит, синустрамбоз, вплоть до генерализованного заражения крови (сепсиса).
Помните, гайморит с осложнениями лечить гораздо труднее, поэтому очень важно своевременно обратиться за квалифицированной помощью к ЛОР специалисту.
Как проводится диагностика?
Лечение острого гайморита у взрослых и детей необходимо проводить под контролем опытного оториноларинголога.

На приёме ЛОР-врач соберёт анамнез и проведёт осмотр носовой полости. Болевые ощущения при пальпации области под глазами на уровне щёк подскажет о наличии в пазухах воспалительного процесса.
Надёжным методом диагностики является рентгеновское исследование. Но маленьким детям и беременным женщинам рентген не назначается. Им показаны КТ и ультразвуковое обследование пазух носа — синуссканирование.
Для получения полных сведений о заболевании проводятся риноскопия и эндоскопия носовой полости и носоглотки.
Методы лечения острого гайморита
Заболевание самой лёгкой степени не требует использования каких-то специальных мер и антибактериальных средств для лечения. Достаточно принимать противовоспалительные препараты для снятия общих симптомов и использовать сосудосуживающие капли, чтобы снять отёчность и облегчить выход слизи.
С помощью антибиотиков лечат гайморит с гнойной формой (например, «Амоксиклав»).
Терапию острой формы заболевания лучше дополнить промыванием носовой полости и околоносовых пазух. Наиболее эффективный метод лечения гайморита это — промывание по Проецу, более известный как метод «кукушка».
Закрепить эффект помогут физиотерапевтические процедуры и орошения полости носа антисептическими средствами.
Промывание «кукушка»: описание метода
Метод «кукушка» — процедура безболезненная и, главное, результативная. Благодаря консервативному лечению эффективно вымываются из пазух гнойные массы, слизистые выделения вместе с патогенными микроорганизмами, слизистая улучшает свою работу, заложенность носа снижается и воспаление стихает. В некоторых случаях благодаря промыванию по Проецу получается избежать пункции. Как же проводят эту процедуру?
Пациент удобно располагается, лёжа на кушетке, лицом кверху. ЛОР-врач осторожно вливает в одну ноздрю антисептик («Хлоргексидин», «Фурацилин», «Мирамистин» и др.). И одновременно с помощью специальной металлической оливы, соединённой медицинским отсасывателем, высасывает этот промывочный раствор, но уже из другой ноздри. Манипуляцию повторяют по три раза с каждой стороны, стерильным пластиковым шприцем объёмом двадцать мл. Вся процедура длится около пяти минут.
Пункция при гайморите
Если все консервативные методы лечения гайморита не помогают, ЛОР-врач предложит сделать прокол верхнечелюстной пазухи. Эта мера необходима, поскольку скопившийся в пазухе гной, как мы уже знаем, может привести к тяжёлым последствиям вплоть до воспаления мозга.
В ходе процедуры оториноларинголог высвобождает гнойное содержимое пазух и вводит в пазуху лекарство. Прокола бояться не надо — перед процедурой проводится обезболивание: ЛОР-врач вводит в носовой проход пациента, сидящего в кресле, ватный тампон, смоченный в растворе лидокаина. Это совершенно безопасно и не требует подготовки пациента.
Как только анестезия подействует, оториноларинголог, используя иглу Куликовского, аккуратно вводит её в пазуху через носовую полость. С помощью шприца гнойное содержимое отсасывается наружу. Как только гнойные массы полностью извлечены, проводится промывание. В течение нескольких дней после процедуры пазуху нужно продолжат промывать.

«ЛОР клиника Доктора Зайцева»
Наша клиника специализируется на лечении заболеваний уха, горла и носа. Самое современное оборудование, собственные методики и опытные специалисты — вот три составляющие, которые позволят вам произвести лечение острого гайморита быстро, безопасно и эффективно. Постоянные клиенты нашей клиники замечают, что наши цены остались на уровне 2013 года!
При появлении первых признаков гайморита, пожалуйста, не откладывайте визит к врачу. Звоните и записывайтесь — мы всегда готовы вам помочь!
