Воспаление переднего отрезка глаза
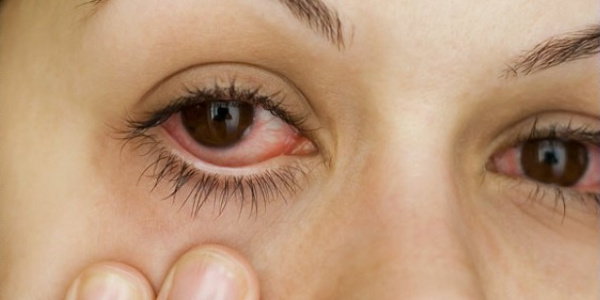
Инфекционно-воспалительные заболевания переднего отрезка глаза
Эти состояния требуют активного вмешательства. О тактике ведения пациентов с такими заболеваниями нашему корреспонденту рассказала врач-офтальмолог, к. мед. н., доцент кафедры офтальмологии Луганского Государственного медицинского университета Ольга Михайловна Петруня.
— Какие инфекционно-воспалительные заболевания переднего отрезка глаза (ИВЗГ) встречаются чаще всего?
— В общей структуре ИВЗГ лидирующие позиции занимают конъюнктивиты, блефариты и кератиты.
— Каковы факторы риска развития ИВЗГ?
— Заболевание может возникать при травмах глаза и попадании инородного тела. Часто ИВЗГ развиваются как осложнение ОРВИ или выступают их проявлением, например, в случае аденовирусной инфекции. Однако чаще всего эта патология отмечается при наличии определенных факторов риска: нарушение иммунитета, алкоголизм, неправильное питание, соматические заболевания, эндокринная патология, синдром сухого глаза и т. д.
— Какие микроорганизмы чаще всего вызывают ИВЗГ?
— Наиболее частыми возбудителями являются пневмококк и стафилококк, часто — синегнойная палочка, реже — гонококк. В 15,7 % случаев имеет место смешанная инфекция. Нередко ИВЗГ вызывают атипичные микроорганизмы, в частности, хламидии. Причиной этих заболеваний могут быть также вирусы и грибы.
— О каких особенностях конъюнктивитов необходимо помнить?
— Основными симптомами являются выраженные гиперемия и отек конъюнктивы, дискомфорт, ощущение инородного тела, обильное слизисто-гнойное отделяемое из глаз, склеивание краев век и ресниц, особенно после сна. Кроме того, может наблюдаться отек век.
— Каковы критерии выбора антибиотика для лечения ИВЗГ?
— Поскольку у многих больных с такой патологией присутствует смешанная инфекция, предпочтение следует отдавать топическим антибиотикам широкого спектра действия. Препарат должен обладать бактерицидной активностью, проникать в роговицу, переднюю камеру глаза, склеру и цилиарное тело, иметь хорошую переносимость, не вызывать неприятных ощущений. Всем этим требованиям отвечает препарат Флоксал (офлоксацин 0,3 %), представленный в двух лекарственных формах — глазные капли и мазь. Среди всех топических антибактериальных препаратов офлоксацин обладает наиболее высокой активностью в отношении возбудителей ИВЗГ. Флоксал характеризуется широким спектром действия, включая облигатные и факультативные анаэробы, аэробы, внутриклеточные возбудители. Флоксал характеризуется длительным бактерицидным действием.
Препарат хорошо переносится и характеризуется оптимальным соотношением эффективности и безопасности. Суточная доза офлоксацина при местном применении в офтальмологии сопоставима с приемом 0,002 дозы для перорального применения. Осмолярность, вязкость, рН, индекс рефракции Флоксала соответствуют показателям слезной жидкости, что выгодно отличает его от других антибактериальных препаратов для местного применения в офтальмологии.
Мазь Флоксал — это единственная мазь, применяемая в офтальмологии, которая содержит фторхинолон. Микроионизированная форма этого препарата обеспечивает его высокую биодоступность. Мазь характеризуется хорошими адгезивными свойствами, не влияет на структуру слезной пленки, не содержит консервантов. Глазные капли и мазь Флоксал применяются для лечения практически всех ИВЗГ. Благодаря высокой биодоступности Флоксал можно также применять при более глубоких поражениях глаза — увеитах, иридоциклитах, склеритах.
Офлоксацин рекомендуется в качестве препарата первого выбора для профилактики послеоперационного эндофтальмита. Кроме того, его используют для профилактики инфекционных осложнений при травмах и ожогах глаза.
С 2005 г. Флоксал применяется в педиатрической практике. В 2008 г. препарат перерегистрирован в Украине и разрешен для применения у детей, начиная с периода новорожденности.
— Какую схему лечения Вы рекомендуете при конъюнктивитах?
— Лечение неосложненного конъюнктивита практически во всех случаях базируется на применении топических антибактериальных препаратов широкого спектра действия. При вирусной этиологии назначают противовирусные средства.
Если у пациента ярко выраженный воспалительный синдром, то в схему лечения включают противовоспалительные препараты. Не следует в остром периоде применять кортикостероиды. Оптимальным выбором в таких случаях являются нестероидные противовоспалительные препараты для местного применения, например, глазные капли Индоколлир. Он назначается с первых часов заболевания. Благодаря высокой биодоступности препарат глубоко проникает и длительно сохраняется в тканях глаза. Он хорошо переносится, не вызывает неприятных ощущений, не оказывает действия на эпителий.
Необходимо также назначать стимуляторы эпителизации. Хорошо зарекомендовал себя Корнерегель (декспантенол 5 %), который следует применять 2 раза / сут. Препарат способствует регенерации эпителия роговицы и конъюнктивы.
Часто после исчезновения основных симптомов конъюнктивита у пациента могут сохраняться жалобы на дискомфорт. Поэтому в период реконвалесценции после перенесенного острого конъюнктивита с целью устранения дискомфорта применяют препараты искусственной слезы.
— Чем опасен конъюнктивит?
— При неадекватном или несвоевременном начале лечения могут развиваться серьезные осложнения, в частности, кератиты и язва роговицы. Необходимо как можно быстрее назначить, по крайней мере, топические антибиотики широкого спектра действия, чтобы избежать дальнейшего распространения патологического процесса.
— Какова схема лечения хламидийного конъюнктивита?
— Хламидийный конъюнктивит в большинстве случаев является проявлением генерализованного хламидиоза, поэтому системную антибиотикотерапию таким пациентам назначают урологи и гинекологи. Мы дополняем системную терапию местным лечением конъюнктивита по схемам:
• схема № 1:
- капли Флоксал — 4–5 раз / сут;
- мазь Флоксал — 2 раза / сут, утром и вечером;
• схема № 2:
- мазь Флоксал — 5–6 раз / сут.
По мере стихания воспалительного процесса кратность инстилляций уменьшается. С 3-й недели лечения рекомендуются инстилляции кортикостероидов 1 раз / сут в течение недели, в последующие недели — 2 раза / сут.
При наличии аллергических реакций назначают противоаллергические глазные капли 2 раза / сут и антигистаминные препараты внутрь. При эпителиопатии роговицы рекомендуется применение Корнерегеля 2 раза / сут, при наличии синдрома сухого глаза — слезозаместительная терапия: Артелак 3–5 раз / сут или Видисик гель 2–3 раза / сут.
— Какие рекомендации по гигиене глаз следует давать пациентам с конъюнктивитом?
— В случае эпидемического конъюнктивита больного следует изолировать. До и после закапывания глаз обязательно мыть руки. Нельзя повторно использовать ватные тампоны для протирания глаз. Нельзя применять раствор марганца, поскольку его нерастворенные частицы вызывают сильные ожоги.
— Каковы основные симптомы блефаритов?
— Это наличие чешуек на крае века, покраснение и утолщение век, выпадение ресниц, их неравномерный рост, зуд края век. Состояние может ухудшаться при перепадах температуры окружающей среды.
Наиболее частыми причинами блефаритов являются некорригированные аномалии рефракции, глистные инвазии и демодекоз век.
Схема лечения зависит от этиологии заболевания. Более сложной задачей является терапия демодекоза век. В последнее время мы достаточно успешно применяем поэтапную схему, разработанную сотрудниками ГУ «Институт глазных болезней и тканевой терапии им. В. П. Филатова» АМН Украины и Харьковского национального медицинского университета. Она включает:
- умывание антибактериальным мылом (дегтярным);
- Видисик гель (по 1 капле перед обработкой спиртовыми растворами век);
- обработку краев век и кожи в области бровей, лба, крыльев, носа, подбородка, наружного слухового прохода спиртовыми растворами (настойкой календулы, эвкалипта, 70 % раствором спирта с эфиром) дважды с интервалом 15 мин до применения мазей;
- использование антибактериального средства (метронидазола);
- втирание мази Флоксал в край век, брови, кожу лица;
- Видисик гель после окончания процедуры для максимальной защиты роговицы.
Эти процедуры повторяют 2– 3 раза в день. Во время терапии желательно проводить массаж век. Курс лечения составляет 10 дней, его необходимо повторить 3 раза с интервалом в 10–14 дней. Пациентам с демодекозом век также необходима консультация дерматолога.
— Какова тактика лечения ячменя?
— Ячмень — это воспалительное заболевание волосяного фолликула или протока мейбомиевой железы, в развитии которого традиционно выделяют 3 стадии: инфильтрации, гнойного расплавления и разрешения.
Первая фаза (инфильтрации) характеризуется покраснениеми уплотнением века, болезненностью при движении глаза, а также при пальпации. На этой стадии назначают мазь Флоксал, которая во многих случаях позволяет предотвратить стадию гнойного расплавления. Также на стадии инфильтрации можно рекомендовать проведение тепловых процедур.
Фаза гнойного расплавления характеризуется образованием гнойного стержня. На этой стадии заболевания тепловые процедуры категорически противопоказаны, и антибиотики в форме мазей уже не используются.
Фаза гнойного расплавления достаточно быстро переходит в фазу разрешения, которая характеризуется вскрытием гнойничка с последующей эвакуацией гнойного содержимого. В связи с большим риском его попадания в конъюнктивальную полость и вторичного инфицирования конъюнктивы для профилактики конъюнктивита в фазах гнойного расплавления и разрешения назначают антибиотики в виде глазных капель (Флоксал).
Иногда ячмень может абсцедировать. Абсцесс необходимо вскрыть и дренировать. В противном случае процесс может распространяться в параорбитальное пространство и теноновую капсулу. Нередко возникает ситуация, когда после эвакуации гноя на месте ячменя остается участок инфильтрации, который может в дальнейшем повторно воспаляться. С целью профилактики рецидива ячменя рекомендуется применять электрофорез с использованием препаратов Флоксал и Индоколлир.
Зачастую все стадии заболевания протекают в течение одного дня.
Подготовила Наталья Мищенко
https://www.provisor.com.ua
© Провизор 1998–2017
Человеческий глаз является сложной оптической системой, которая особо подвержена воздействию неблагоприятных факторов.

Воспалительные заболевания глаз развиваются вследствие специфической реакции организма на повреждение или внедрение чужеродного агента, и составляют основную часть всей офтальмологической патологии. При отсутствии лечения эти болезни могут приводить к серьезным осложнениям: помутнению роговицы, снижению зрения, распространению процесса на смежные ткани и органы.
Воспалительный процесс может возникать в любом отделе глазного яблока: роговице, конъюнктиве, склере, радужке, сосудистой оболочке. Чаще всего в практике врача-офтальмолога встречается патология переднего отдела глаза.
Конъюнктивит
Конъюнктива – наружная оболочка, покрывающая глазное яблоко и веки, которая первой контактирует с вредными воздействиями окружающей среды. Поэтому конъюнктивит занимает 60% всех воспалительных заболеваний.
По течению выделяют острый и хронический вариант болезни. Основные симптомы заболеваний глаз в острой стадии: покраснение конъюнктивы, интенсивное слезотечение, ощущение «песка в глазах», непереносимость яркого света, боль и жжение. При хронической форме всегда развивается двустороннее воспаление.
Кератит
Данное заболевание возникает при поражении роговицы (прозрачной оболочки переднего отдела глаза). Отличительная черта патологии – резкое уменьшение размеров глазной щели вплоть до полного смыкания век, возникающее из-за раздражения нервных рецепторов. Другие признаки: повышение чувствительности к свету, слезотечение, интенсивная боль, ощущение инородного тела. При длительном течении болезни наблюдается изъязвление роговицы.
Ячмень (гордеолум)
Заболевание представляет собой острое воспаление сальной железы или волосяного фолликула века. Патология имеет характерную клиническую картину: сначала возникает припухлость и покраснение участка века, которое может сопровождаться зудом, жжением, ощущением инородного тела. Через несколько дней припухлость уплотняется, в ее центре появляется желтая точка, что свидетельствует о созревании гнойника. Затем происходит вскрытие ячменя с выделением гноя. При тяжелом течении болезни формируется обширный абсцесс с тенденцией к распространению на окружающие ткани.
Блефарит
Данноезаболевание глазхарактеризуется хроническим воспалением краев век различной этиологии. Местные симптомы патологии: гиперемия и отечность век, боль и жжение в глазном яблоке, снижение четкости зрения. Также могут наблюдаться выделения слизистого или гнойного характера, которые приводят к склеиванию век и невозможности открыть глаза. При чешуйчатом блефарите отмечается интенсивное мелкопластинчатое шелушение кожи века. При язвенном блефарите образуются поверхностные кожные дефекты, сопровождающиеся воспалением волосяных мешочков ресниц.
Увеит
В зависимости от локализации поражения выделяют передний увеит (иридоциклит) и задний увеит (хориоретинит). При иридоциклите отмечается боль и жжение, интенсивное слезотечение, покраснение, снижение остроты зрения. Хориоретинит характеризуется скудной клинической симптоматикой. Заболевание протекает в хронической форме, первыми признаками являются тупые боли внутри глазного яблока, «туман» перед глазами, искажение формы окружающих предметов. Без лечения болезнь может заканчиваться полной потерей зрения.
Причины развития воспалительных заболеваний глаз
Клиницисты выделяют основные этиологические факторы заболеваний глаз:
- попадание инфекционного агента (вируса, бактерии, грибков) на поверхность конъюнктивы с грязными руками, при купании в загрязненных водоемах;
- гематогенное распространение патогенных микроорганизмов из очагов хронической инфекции;
- длительное воздействие ультрафиолетового излучения (в том числе «снежная слепота»);
- аллергические реакции на медикаменты, цветочную пыльцу;
- переутомление глаз, постоянная работа за компьютером;
- травмы, попадание инородных предметов;
- раздражающее действие дыма, атмосферных поллютантов, химических реагентов.

Причины заболевания глаз
Менее распространенные причины заболеваний глаз: длительное ношение контактных линз, нарушения обмена веществ, авитаминоз А, эндокринные заболевания, атеросклеротические и другие поражения сосудов глазного яблока.
Методы лечения и профилактики воспалительных заболеваний глаз
Независимо от этиологического фактора, воспалительные процессы глаз требуют незамедлительного оказания квалифицированной медицинской помощи. Этиологическая терапия назначается в случае инфекционной природы болезни. Применяются глазные капли с антибактериальными или противовирусными препаратами, при тяжелом течении используют пероральное и внутривенное введение лекарств. Аллергическая патология требует назначения антигистаминных средств, мазей с кортикостероидами.
Широко применяется промывание глаз слабым раствором фурацилина, настоем аптечной ромашки. При поражении переднего отдела глаза используются методы физиотерапии: массаж век, лазерная терапия, магнитостимуляция, озонотерапия. При воспалении век могут проводится амбулаторные хирургические вмешательства по вскрытию гнойников.
Воспаление глаз можно предотвратить, соблюдая несложные рекомендации:
- Не прикасаться к глазам грязными руками.
- Для протирания глаз использовать одноразовые бумажные салфетки или чистые носовые платки.
- Удалять макияж перед сном.
- Летом пользоваться качественными солнцезащитными очками.
- Делать перерывы в работе за компьютером для выполнения зрительной гимнастики.
- При необходимости использовать капли для увлажнения конъюнктивы.

Методы лечения и профилактики воспаления глаз
При появлении любых неприятных ощущений глазном яблоке следует немедленно обратиться к офтальмологу. Ранняя диагностика и лечение заболевания позволяют избежать тяжелых осложнений.
Патология век.
1. Блефарит. Клиника. Классификация.
2. Блефарит. Формы. Лечение.
3. Ячмень. Клиника. Лечение.
4. Халазион. Клиника. Лечение.
5. Фурункул века. Клиника. Лечение.
6. Абсцесс века. Клиника. Лечение.
7. Флегмона века. Клиника. Лечение.
8. Основные группы возбудителей заболеваний век.
9. Грибковые поражения век. Клиника. Лечение.
10. Вирусные поражения век.
11. Врожденные аномалии век.
12. Паразитарные поражения век.
13. Трихиаз. Этиология, осложнения, лечение.
14. Заворот и выворот век. Этиология, осложнения, лечение.
Патология конъюнктивы.
1. Основные проявления воспаления конъюнктивы.
2. Неспецифические гнойные конъюнктивиты
3. Острый эпидемический конъюнктивит.
4. Пневмококковый конъюнктивит.
5. Гонококковый конъюнктивит.
6. Дифтерийный конъюнктивит.
7. Трахома. Возбудитель.
8. Трахома. Стадии течения
9. Трахома. Последствия.
10. Трахома. Лечение и профилактика.
11. Паратрахома. Отличия от трахомы.
12. Вирусные поражения конъюнктивы. Основные отличия от бактериальных.
13. Аденовирусные конъюнктивиты. Наиболее частые формы.
14. Птеригиум. Клиника. Лечение.
15. Пингвекула. Клиника. Лечение.
16. Аллергические поражения конъюнктивы.
Патология склеры.
1. Склериты и эписклериты. Классификация.
2. Склериты и эписклериты. Этиология и лечение.
3. Стафилома склеры. Что это такое и когда встречается.
Патология роговицы.
1. Общие проявления любого воспаления роговицы.
2. Экзогенные и эндогенные кератиты. Различия.
3. Основные группы возбудителей заболеваний роговицы.
4. Типичные проявления неспецифических бактериальных кератитов.
5. Язва роговицы. Виды.
6. Язва роговицы. Стадии процесса.
7. Язва роговицы. Лечение.
8. Язва роговицы. Возможные исходы.
9. Отличие свежего инфильтрата в роговице от исхода кератита (бельма, пятна, облачка).
10. Характерные черты вирусных поражений роговицы. Отличия от бактериальных.
11. Аденовирусные кератиты. Виды, клиника, лечение, исходы.
12. Герпетические кератиты. Виды, клиника, лечение, исходы.
13. Наиболее частые причины эндогенных кератитов.
14. Кератиты при недостатке витаминов «А» и «В».
15. Нейропаралитический кератит.
16. Поражения роговицы при ревматизме и неспецифическом юношеском ревматоидном артрите (болезнь Стила).
17. Туберкулезные токсико-аллергические поражения роговицы. Виды. Лечение.
18. Туберкулезные метастатические поражения роговицы. Виды. Лечение.
19. Характер васкуляризации роговицы при туберкулезных кератитах.
20. Характер васкуляризации роговицы при сифилитических кератитах.
21. Паренхиматозный кератит при врожденном сифилисе. Характерные черты.
22. Паренхиматозный кератит при приобретенном сифилисе. Отличия от кератита при врожденном сифилисе.
23. Грибковые поражения роговицы. Характерные черты. Распространенность.
24. Грибковые поражения роговицы. Лечение. Исходы.
25. Аномалии формы и величины роговицы. Проявления. Лечение.
26. Оперативное лечение при нарушении прозрачности и формы роговицы.
Орбита.
1. Клиника синдрома верхней глазничной щели.
2. Возможные причины синдрома верхней глазничной щели.
3. Экзофтальм. Проявления, причины.
4. Энофтальм. Проявления, причины.
5. Клиника опухолей орбиты. Диагностика.
6. Виды опухолей орбиты. Лечение.
7. Флегмона орбиты. Клиника. Причины. Лечение.
8. Офтальмологические проявления заболеваний щитовидной железы.
Слезопродуцирующие и слезоотводящие органы.
1. Клиника дакриоаденита. Осложнения. Лечение.
2. Болезнь Микулича. Этиология. Лечение.
3. Болезнь Съегрена. Клиника. Лечение.
4. Клиника острого дакриоцистита. Осложнения. Лечение.
5. Этиология каналикулитов. Клиника. Лечение.
6. Флегмона слезного мешка. Клиника. Осложнения. Лечение.
7. Дакриоцистит новорожденных. Этиология. Лечение.
8. Аномалии развития и расположения слезных точек.
9. Оперативное лечения непроходимости слезных путей.
10. Оперативное лечение хронического дакриоцистита.
VII. Патология сосудистого тракта глаза и сетчатки.
Радужка и цилиарное тело.
1. Этиология передних увеитов.
2. Клиническая классификация передних увеитов.
3. Этиологическая классификация передних увеитов.
4. Характерные жалобы больного с передним увеитом.
5. Клинические признаки переднего увеита.
6. Типичные изменения переднего отрезка глаза у больного с увеитом.
7. Иммунологическая диагностика передних увеитов.
8. Изменения радужки и влаги передней камеры при переднем увеите.
9. Преципитаты. Суть явления. Диагностическое значение. Локализация.
10. Синехии. Суть явления, причины, лечение, профилактика.
11. Синехии. Виды и типичные места образования. Последствия. Лечение.
12. Преципитаты. Суть явления, причины, диагностическое значение.
13. Гипопион. Причины и суть явления. Диагностическое значение.
14. Изменени ВГД при передних увеитах и иридоциклитах.
15. Изменения влаги передней камеры при передних увеитах и иридоциклитах.
16. Изменения стекловидного тела при передних увеитах.
17. Возможные изменения угла передней камеры при иридоциклитах.
18. Цель назначения мидриатиков короткого действия при передних увеитах. Наиболее часто назначаемые препараты.
19. Наиболее частые способы доставки лекарственных препаратов к очагу поражения при передних увеитах.
20. Колобома радужки. Этиология. Виды.
21. Аниридия. Причины. Клиника.
22. Поликория. Виды. Клиника.
23. Нарушения зрачковых реакций. Уровни локализации патологии. Диагностическое значение.
Собственно хориоидея.
1. Этиология задних увеитов Этиологическая классификация задних увеитов.. Клиническая классификация задних увеитов.
2. Характерные жалобы больного с задним увеитом. Клинические признаки заднего увеита.
3. Иммунологическая диагностика задних увеитов.
4. Хориоретинит и задний увеит. Обоснованность нозологического разделения. Разница в клинике и тактике лечения.
5. Туберкулезные хориоретиниты. Формы и типичное расположение очагов поражения, тактика лечения.
6. Сифилитические хориоретиниты. Формы. Характерные клинические признаки.
7. Токсоплазменный хориоретинит. Типичное место поражения. Характерные черты.
8. Исходы хориоретинитов. Отличия свежего и старого хориоретинального очага.
9. Эндофтальмит и панувеит. Клиника. Прогноз.
10. Эндофтальмит. Наиболее частые причины.
11. Эндофтальмит. Консервативное и оперативное лечение.
12. Изменения стекловидного тела при хориоретинитах. Клиническое значение этих изменений.
Патология сетчатки
1. Острая непроходимость центральной артерии сетчатки или ее ветвей.
2. Острая непроходимость центральной вены сетчатки или ее ветвей.
3. Медикаментозное лечение острой непроходимости сосудов сетчатки.
4. Лазеркоагуляция сетчатки при сосудистой патологии сетчатки. Показания. Основные формы.
5. Изменения сетчатки при гипертонической болезни. Механизм этих изменений.
6. Изменения сетчатки при атеросклерозе. Типичные проявления.
7. Начальные изменения сосудов сетчатки при сахарном диабете.
8. Изменения сетчатки при непролиферативной диабетической ретинопатии.
9. Изменения сетчатки при пролиферативной диабетической ретинопатии.
10. Изменения стекловидного тела при пролиферативной диабетической ретинопатии.
11. Лазеркоагуляция сетчатки при диабетической ретинопатии. Показания. Задачи. Основные формы.
12. Пигментная дистрофия сетчатки. Характерные места поражения. Клиника. Лечение.
13. Отслойка сетчатки: Основные группы. Этиология.
14. Основные принципы лечения регматогенной отслойки сетчатки.
15. Лечение нерегматогенной отслойки сетчатки.
16. Свежая и старая отслойка сетчатки. Критерии давности.
VIII. Травма органа зрения и придатков.
Веки
1. Классификация поражений век.
2. Тактика офтальмолога при частичном или полном отрыве века.
3. Тактика офтальмолога при ранении века с разрывом слезного канальца.
4. Способы ушивания сквозного ранения века. Порядок наложения швов.
5. Термические поражения век. Осложнения. Лечение.
6. Химические поражения век. Осложнения. Лечение.
7. Поражения век, вызванные физическими факторами. Осложнения. Лечение.
Орбита
1. Симптоматика перелома медиальной стенки орбиты.
2. Симптоматика перелома нижней стенки орбиты.
3. Симптоматика перелома малого крыла основной кости.
4. Поражения каких стенок орбиты могут давать крепитацию.
Глазное яблоко.
1. Классификация поражений глазного яблока.
2. Тупая травма глаза. Степени. Осложнения. Прогнозы.
3. Непроникающие ранения глаза. Диагностика. Лечение.
4. Проникающие ранения глаза. Виды. Диагностика.
5. Сквозные ранения глаза. Осложнения. Лечение.
6. Инородные тела глаза и орбиты. Осложнения. Лечение.
7. Поражения глаза термическими факторами. Классификация.
8. Поражения глаза химическими факторами. Классификация.
9. Поражения глаза химическими факторами. Первая помощь.
10. Поражения глаза электромагнитными излучениями.
11. Поражения глаза ионизирующими излучениями.
12. Осложнения ожегов глаз различной этиологии.
13. Повреждения глаз при ядерном взрыве.
14. Временное ослепление. Фототравма глаза. Клиника. Помощь.
ВЫПИСАТЬ ОЧКИ
1. М 4,5 Д в 45 лет для работы
2. М 2,5 Д в 18 лет
3. Ем в 70 лет
4. Нм 1,5 Д в 45 лет
5. Ем в 60 лет для работы
6. М 1,0 Д в 50 лет
7. Нм 1,0 Д в 60 лет
8. Ем в 40 лет
9. М 5,0 Д в 20 лет
10. М 1,5 Д в 20 лет
11. Нм 2,5 Д в 40 лет
12. Нм 2,0 Д в 20 лет
13. М 1,0 Д
Ем
14. Ем в 55 лет
15. М 3,0 Д в 50 лет
16. Нм 5,0 в 25 лет
17. М 3,0 Д в 50 лет
18. М 2,0 Д в 60 лет
19. Ем
М 2,0 Д
20. Нм 2,0 Д
М 1,0 Д
21. Нм 2,0 Д при афакии для дали
22. М 3,0 Д при афакии
РЕЦЕПТЫ НА МЕДИКАМЕНТЫ.
1. RP: Sol. Atropini sulfatis 1%
D.S. глазные капли. По 1-2 капле 2-4 р.д.
2. RP: Sol Sulfaciyli natrii 10% (20%; 30%) — 10.0 ml.
D.S . глазные капли. По 1-2 капле 2-4 р.д.
3. RP. Homatropini Hydrobromidi 0,05 (0,1)
Aquae destillatae 10,0
M.D.S глазные капли для расширения зрачка
4. RP: Sol Dicaini 0,25% (0,5%) — 10,0 ml.
D.S. Глазные капли для поверхностной анестезии глаза.
5. RP: Sol Dexamethasoni 0,1% — 10,0 ml.
D.S. Глазные капли. По 2 капли 2-6 раз в день
6. RP: Sol. Collargoli 3% — 15,0 ml.
D. in vitro nigro
S. глазные капли. По 1-2 капле 2-4 р.д.
7. RP: Sol Laevomycetini 0,25% — 10,0 ml.
D.S. глазные капли. По 1-2 капле 2-4 р.д.
8. RP: Ung. Hydrargyri oxydi flavi 1% (2%) — 10,0
D.S. Глазная мазь
9. RP: Sol. Pilocarpini hydrochloridi 1% (2%) — 10,0 ml
D.S. глазные капли. По 1-2 капле 2-4 р.д.
10. RP: Sol. Scopolamini hydrobromidi 0,25% — 10,0 ml.
D.S. глазные капли. По 1-2 капле для расширения зрачка.
11. RP: Sol. Sulfapiridazini natrii 10% (20%) — 10,0 ml.
D.S. глазные капли. По 1-2 капле 2-4 р.д.
12. RP: Ung. Tetracyclini ophthalmici 1% — 10,0
D.S глазная мазь. Закладывать за нижнее веко 2-3 р. д.
13. RP: Sol Citrali 0,01% — 10,0 ml.
D.S. глазные капли. По 1-2 капле 2-4 р.д.
14. RP: Ung. Erythromycini ophthalmici 1% — 10,0
D.S. Глазная мазь Закладывать за нижнее веко 2-3 раза в день
15. RP: Sol. Mesatoni 1% — 10,0
D.S. глазные капли. По 1-2 капле для расширения зрачка.
16. RP: Ung. Florenali 0,25% (0,5%) — 10,0
D.S. Глазная мазь Закладывать за нижнее веко 2-3 раза в день
