Воспаление под коленной чашечкой
В течение жизни боль под коленной чашечкой испытывал каждый четвертый житель нашей планеты. Неприятные ощущения возникают спереди, сзади или под надколенником.
В молодом возрасте причиной являются интенсивные спортивные нагрузки, у пожилых людей – в результате дегенерации суставных тканей или после падения на колено.
Немного анатомии
Надколенник – сесамовидная кость, которая вместе с большеберцовой и бедренной костью образует коленное сочленение. Костное образование, залегающее в сухожилии четырехглавой мышцы бедра, защищает суставные поверхности костей от смещения в боковые стороны.
Чашечка колена подвижна и при сгибании и разгибании смещается в разном направлении.
Формирование надколенника начинается в утробе матери вначале второго триместра беременности и заканчивается в возрасте 7 лет. Существует мнение, что дети рождаются без коленных чашечек.
На самом деле у младенцев надколенник состоит из мягкой хрящевой ткани, а окостенение начинается с трехлетнего возраста.
Состояние, когда коленные чашечки у новорожденных отсутствуют, является тяжелым наследственным заболеванием. Аномалия диагностируется у шести младенцев из тысячи.
В большинстве случаев наличие дефекта может повторяться у нескольких поколений. У здоровых детей боль под коленными чашечкамидовольно распространенное явление, что объясняется высокой подвижностью и частыми травмами.
Причины
Надколенник (пателла), как и любая другая кость, может деформироваться или подвергнуться механическому повреждению.В любом возрасте боли под коленной чашечкойпоявляются после следующих видов травм:
• вылет коленной чашечки после удара или падения;
• вывих надколенника;
• трещина (неполный перелом);
• нестабильность вследствие смещения коленной чашечки;
• повреждение сухожилия, отвечающего на разгибание колена.
В молодом возрасте провоцировать болезненность могут слабые мышцы и сухожилия, которые отвечают за правильное анатомическое положение надколенника. У людей, которые активно занимаются спортом, болит коленная чашечка, если воспаляются сухожилия в области пателлы.
К патологическим причинам относятся:
• пателлярная дисплазия – изменение формы и структуры крупной сесамовиднойкости;
• ретропателлярный артроз – дегенеративное заболевание, локализующееся под надколенником;
• бурсит – воспаление синовиальной сумки, расположенной спереди по отношению к коленному суставу;
• артрит – воспаление суставных тканей колена;
• киста Бейкера – грыжеподобное образование в подколенной области;
• новообразования различного генеза;
• болезнь Шляттера – разрушение бугристости большеберцовой кости, чаще встречается в подростковом возрасте.
В редких случаях пронзительная приступообразная боль является следствием подагры. Болезнь, связанная с накоплением мочевой кислоты в организме при нарушении обменных процессов, приводит к развитию подагрического артрита в коленном сочленении.
Факторы, предрасполагающие к появлению болевого синдрома:
• повышенная масса тела приводит к перегрузке сустава;
• нарушение биомеханики стопы при использовании неудобной обуви;
• варикозное расширение вен вызывает дефицит кровоснабжения;
• возрастные изменения у людей старшего возраста способствуют дегенерации колена;
• многочисленные интенсивные физические нагрузки приводят к появлению микротравм соединительной ткани, провоцируя тендинит (воспаление сухожилий).
У детей причиной боли чаще всего являются физические нагрузки и травмирование колена. Ребенок может жаловаться на болевые ощущения в период интенсивного роста, когда клетки мышечной, костной и соединительной ткани делятся с разной скоростью и растут неравномерно.
Врожденные дефекты надколенника развиваются у плода при скудном питании беременной, токсическом воздействии вирусов и отравляющих веществ, злоупотреблении алкоголем и курением в период беременности.
Распространенность боли
Раздражение рецепторов, отвечающих за болевую реакцию, может иметь различную локализацию и сопутствующие симптомы:
• боль ниже коленной чашечки и вокруг надколенника набирает интенсивность при хождении по лестнице;
• щелчки в колене при сгибании и разгибании, сопровождаемые болезненными ощущениями, свидетельствуют о развитии 2-3 стадии гонартроза;
• если наблюдается выпадение коленной чашечки из анатомически правильного положения, боли появляются после длительной гиподинамии, сопровождаясь скованностью при первых движениях;
• иногда при ходьбе на дальние расстояния в районе чашечки развивается отек, а в мышцах бедра и голени появляется боль;
• при развитии патологи под надколенником, симптом не отличается выраженностью, у больного может появляться чувство дискомфорта на фоне слабого болевого синдрома;
• при появлении боли над коленной чашечкой часто добавляются внешние признаки в виде округлого уплотнения, а также признаков воспалительной реакции.
При каждом виде проявления симптома, характер, длительность и интенсивность ощущений напрямую зависит от этиологического фактора.
Симптоматика
Если болит коленная чашечка, в большинстве случаев это тревожный сигнал патологического процесса. Физиологические нарушения связаны с непривычной нагрузкой на сустав у детей и людей, активно занимающихся спортом.
Такая боль проходит быстро без дополнительного лечения. Если неприятные симптомы являются последствием болезни или повреждения, клинические признаки в каждом случае отличаются.
После травмы
Во время падений на колени, при дорожно-транспортных происшествиях, на производстве надколенник может повредиться. Травмированнаяпателла вызывает болевой синдром различной интенсивности:
• Сильный удар по коленной чашечке приводит к резкой боли в момент повреждения, которая сохраняется длительное время. Чаще всего диагностируется перелом, при этом колено опухает, а при нажатии слышна крепитация. Клиника может дополняться проявлениями гемартроза, если произошел разрыв кровеносных сосудов.
• Трещина в коленной чашечкехарактеризуется умеренными проявлениями непрекращающейся боли. Неполный перелом вызывает небольшой отек, внутреннего кровотечения при данном виде травматизации, как правило, не встречается.
• Выбитая коленная чашечка наблюдается при вывихе, при этом ограничивается двигательная функция.
Боль в области надколенника может быть симптомом травмирования связочного аппарата. Растяжение или разрыв связок приводит к жгущему болевому синдрому. При повреждении соединительных тяжей коленная чашечка смещается и сочетается с разрывом мениска или вывихом.
Во время ходьбы
Болезненность при движении – сигнал развивающегося патологического процесса. Резкая боль в колене при ходьбе вызывается воспалением при артрите или бурсите.
Если в процессе заболевания присоединяется синовит, наполнение сустава жидкостью не только вызывает сильную боль, но и значительно затрудняет движение. При этом сустав увеличивается, принимая форму шара, а надколенник при надавливании «утопает» в распухшем колене.
Если колено хрустит, особенно при ходьбе по лестнице, развиваются дегенеративные процессы. Видоизменение тканей могут быть связаны с расслоением хрящевой ткани в результате естественных процессов старения или при тяжелых нагрузках.
Когда к хрусту присоединяется сильная боль во время ходьбы, которая не проходит после длительного отдыха, морфологические изменения достигли терминальной стадии.
Ретропателлярный артроз
В основе патологии лежит дистрофия хрящевой ткани. Чаще всего патология диагностируется у людей старше 50 лет, причем у женщин артроз коленной чашечки встречается намного чаще, чем у мужчин.
Болевой синдром является ключевым признаком прогрессирующей дегенерации. Динамическое развитие патологии приводит к тому, что болит колено под чашечкой.
Вначале умеренная боль, сопровождаемая хрустом, возникает при движении, в последующем интенсивность симптома усиливается и постепенно приобретает хронический характер.
Встречаются случаи, что артрозу предшествует вывих надколенника, тогда болезненность приобретает острый характер.
При воспалении
Заболевания воспалительной этиологии сопровождаются резкой болью. При внедрении гноеродных бактерий, появляется неприятные ощущения пульсации. Скопление экссудата в суставной сумке сопровождается распирающими болями.
Одновременно развивается симптоматика, характерная для воспаления:
• коленная чашечка опухла;
• кожа покраснела и стала горячей наощупь;
• движения затруднены.
Если появилась шишка на коленной чашечке, болезненность появляется при сгибательных движениях. Это признак воспаления синовиальной сумки, которая расположена над надколенником.
Когда сформировалась шишка под коленной чашечкой, болезненные ощущения практически отсутствуют.
Тревожные признаки
Симптомы, которые предупреждают о развитии состояния, которое требует незамедлительной врачебной помощи:
- Умеренный болевой симптом не проходит более 3 суток.
- На фоне усиливающейся болезненности ухудшается общее состояние, повышается температура тела.
- Когда больно наступать на пораженную нижнюю конечность.
- Колено сильно деформируется, а кожа приобретает нехарактерный цвет.
- Жгучая боль во время ходьбы на привычное расстояние.
Данные проявления являются поводом обращения к врачу.
Диагностика
Для определения первопричины боли в большинстве случаев достаточно визуального осмотра ортопедом.
Врач выслушивает жалобы больного, сроки появления симптоматики, где болит, также важно представление об образе жизни, условиях трудовой деятельности, случаях травматизма. Для уточнения диагноза назначаются аппаратные исследования:
- рентгенография;
- ультразвуковое исследование;
- артроскопия;
- магнитно-резонансная томография.
При подозрении на онкологическое новообразование, проводится биопсия. При наполнении сустава экссудатом, назначается диагностическая пункция для забора выпота на бактериологическое и цитологическое исследование.
Дополнительно пациенту может понадобиться консультации других специалистов: иммунолога, аллерголога, ревматолога. Чтобы уточнить вероятность скрытого воспаления и оценить общее состояние, проводится лабораторное исследование крови.
В ходе анализа акцентируется внимание на СОЭ, качестве и количестве лейкоцитов, эритроцитов. После получения всех результатов обследования определяется диагноз и составляется план лечения.
Терапевтические мероприятия
Способ избавления от боли под или сверху коленной чашечки назначает врач с учетом этиологического фактора патологии. В большинстве случаев используют консервативные методы, хирургическое вмешательство требуется при тяжелых формах патологии.
Основной целью лечения является купирование болевого синдрома и устранение его причины. Для этого назначается комплекс мероприятий:
- медикаментозная терапия;
- физиотерапия;
- массаж и лечебная физкультура.
Полный перечень зависит от диагноза, сопутствующих заболеваний и общего функционального состояния больного.
Лекарственные средства
В основе лечения лежит назначение обезболивающих препаратов:
• Нестероидные противовоспалительные средства– Диклофенак, Кеторолак, которые избавят от боли и устранят воспалительные реакции.
• При неэффективности НПВС, используют глюкокортикостероиды – Преднизолон, Дексаметазон, обладающие противовоспалительным и противоотечным действием.
• Сильная боль ниже надколенника и вокруг него купируется местными блокадами с Новокаином, Лидокаином.
Если диагностированы дегенеративные изменения, применяются хондропротекторы длительными курсами. Терафлекс, Дона, Артра назначаются в таблетках. Чтобы достичь мгновенного результата, назначаются внутрисуставные инъекции эндопротеза синовиальной жидкости.
Ферматрон, Остенил вводятся под чашечкой спереди, что гарантирует нормальное функционирование коленного сустава до следующей инъекции, обычно на 6 месяцев.
Присутствие инфекционного фактора предусматривает проведение антибактериальной терапии. Антибиотики подбираются после получения результатов бакпосева суставной жидкости.
Ортопедический режим
При острой боли в области надколенника больному рекомендуется придерживаться постельного режима. Нагрузки на больное колено должны быть полностью исключены. Для профилактики перегрузки подбирается ортез на коленный сустав.
Выбор изделия зависит от происхождения боли.
Если коленная чашечка двигается, проявляется нестабильность, когда пациент ходит, необходим наколенник жесткой фиксации, предусматривающий наличие ребер жесткости по бокам, а также силиконовое кольцо, стабилизирующее коленную чашечку.
При тяжелых формах артроза, а также после внутрисуставных инъекций, предпочтительно приобрести бандаж с шарнирами с двух сторон. Широкие металлические вставки надежно фиксируют сочленение в правильном положении.
Противопоказанием к применению ортеза будет киста Бейкера, тогда на коленную чашечку бандаж не надевают.Длительность ношения может отличаться, в каждом случае режим определяется лечащим врачом.
Физиотерапия и ЛФК
К восстановительным процедурам относится физиотерапевтическое воздействие, которое усиливает терапевтический эффект лекарственных средств. Эффективные методики:
• магнитотерапия;
• электрофорез;
• лазеротерапия;
• ультразвуковое воздействие;
• УВЧ.
После сеансов усиливается кровообращение, питание тканей, запускаются процессы регенерации, улучшается обменные реакции. Процедуры проводятся в стадию ремиссии, когда боль под чашечкой при болезнях или травмах не появляется.
Для улучшения подвижности и полного восстановления объема движений в коленном сочленении, важно регулярно выполнять лечебные упражнения. Комплекс движений и уровень нагрузки определяет лечащий врач.
Первые сеансы проводятся в условиях физиотерапевтического кабинета под присмотром инструктора ЛФК. В дальнейшем заниматься можно дома.
Оперативное лечение
Хирургическое вмешательство показано, если консервативные методы не дают положительного результата в течение полугода. Операцию делают при разрушении чашечки вследствие травмы или дегенеративных изменений.
В этом случае проводится замена коленной чашечки через трепанационное окно. Открытый метод является травматичным и требует длительного восстановления в послеоперационный период.
Чаще всего назначается малоинвазивное вмешательство при помощи артроскопа и микроскопических хирургических разрезов. Через 3 прокола во время артроскопии возможно удаление жидкости с последующим антибактериальным промыванием или удаление частей суставных тканей. При данном способе лечения больной восстанавливается за считанные дни.
Профилактика
Чтобы боль под коленной чашечкой не появлялась достаточно придерживаться простых правил:
• исключить тяжелые нагрузки на сустав: приседания, прыжки, интенсивный бег;
• нельзя длительно находиться в положении стоя с выпрямленным коленным суставом;
• заниматься посильными физическими упражнениями, чтобы укрепить мышцы и связки;
• носить удобную обувь.
Также полезно регулярно проводить самомассаж точки долголетия на ноге под коленной чашечкой. Определить ее просто: если согнуть ногу, под надколенником выступит костный бугорок.
В этом месте и находится искомая область.
Если правильно активизировать точку, у человека нормализуется артериальное давление и уровень глюкозы в крови, улучшается пищеварение и обменные процессы, повышаются защитные силы организма, устраняется воспаление.
Если боли не удалось избежать, следует срочно обратиться к врачу. Ранняя диагностика облегчает лечение и способствует быстрому выздоровлению.
Метки: боль в колене, боль в ногах, коленный сустав, колено, колено болит, колено болит при сгибании, колено опухло, мазь для колен, опухоль, отек, травма колена, ушиб
Об авторе: Андрей Степанович
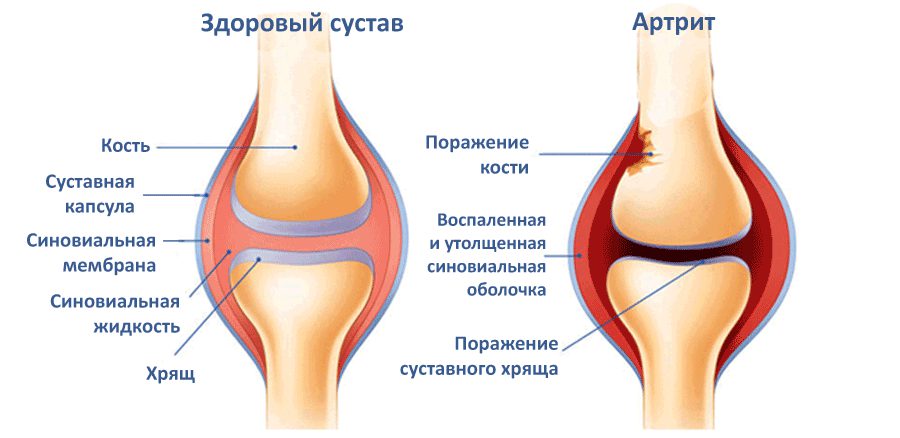
Артрит коленного сустава – это патология воспалительного характера. В появлении и прогрессировании заболевания участвуют факторы механического, биохимического, генетического значения. Важную роль играет процесс воспаления, локализованный внутри субхондральной кости, гиалинового хряща, синовиальной оболочки, мягких тканей. Заболевание требует тщательной диагностики, прохождения лечения у ортопеда.

Причины развития патологии
Важно знать! Врачи в шоке: «Эффективное и доступное средство от АРТРИТА существует…» Читать далее…
Факторы, под действием которых развивается воспаление сустава колена:
- Повышенная двигательная активность, перенесенные повреждения.
- Лишний вес (ожирение 1-2 степени). Воспалительные явления провоцирует повышенная минеральная плотность кости.
- Перенесенные или имеющиеся инфекции. Патогенная микрофлора проникает в колено с кровотоком или из-за повреждения его капсулы. Если поражение произошло из-за проникновения бактериальной среды, в 50% случаев путь заражения – лимфогенный.
- Венерические заболевания.
- К группе риска относятся пациенты эндокринологического отделения, принимающие заместительную гормональную терапию.
- Наличие системных заболеваний – ревматизма, мочекислого диатеза.
- Недостаточное употребление антиоксидантов, аскорбиновой кислоты, витамина D.
- С высокой долей вероятности воспалительный процесс возникает у людей, имеющих слабость квадрицепса, страдающих курением.
- В 15% клинических случаев воспаление коленного сустава происходит на фоне аллергических явлений, например, после укуса насекомых.
Имеет значение возрастная, половая принадлежность: патологией чаще страдают женщины, люди пожилого возраста.
Симптомы воспаления коленного сустава
Клинические проявления воспалительного процесса многообразны. Особенность заболевания в том, что длительное время оно может оставаться незамеченным для пациента. Тенденция к скрытому прогрессированию – основная причина столь позднего обращения 95% пациентов за медицинской помощью.
Симптомы воспаления коленного сустава:
- боль, которая не позволяет наступить на ногу, полноценно разогнуть ее;
- отек, в 40% случаев он сопровождается покраснением кожи;
- хруст, который хорошо прослушивается внутри колена при попытке согнуть ногу.
Перечисленные признаки могут дополняться другими явлениями в зависимости от возраста больного, его образа жизни, приемлемого для него объема ежедневной двигательной активности, наличия хронических заболеваний.
Особенности болевого синдрома
Болевой синдром – первый и самый интенсивный признак, побуждающий пациентов записаться к специалисту. Дискомфорт повышенной выраженности, сопровождающий любую двигательную активность, сохраняется до полного выздоровления. Заболевание не перестает напоминать о себе ноющими болями под коленом, и если лечение назначается некорректное, они тревожат даже в состоянии покоя.
Существуют такие особенности:
- боли предшествует ходьба, особенно спускание по лестнице;
- велика вероятность обострения приступа после продолжительного стояния;
- длительная физическая нагрузка, бег, интенсивные приседания и усиленные тренировки также сопутствуют возрастанию дискомфорта внутри колена;
- мучительное ощущение распространяется по передней и медиальной поверхности.
На 3-4 стадии патологии неприятные ощущения становятся настолько сильными, что пробуждают пациента ото сна. Причины выраженной боли вызваны распространением воспалительного процесса на кость, синовиальную оболочку, мягкие ткани. Чтобы эффективно снять воспаление коленного сустава, важно установить сопутствующие процессы: выявить периостит, субхондральные переломы, мышечные спазмы.
На фоне артрита колена иногда приходится купировать болевые приступы наркотическими анальгетиками. Обострения возникают из-за раздражения нервных окончаний остеофитами. Волокна характеризуются чувствительностью, и при систематическом воздействии на них приходится постоянно принимать сильнодействующие болеутоляющие таблетки. Но бывают и другие причины непрерывной боли внутри колена, возникающей на фоне воспалительного процесса.
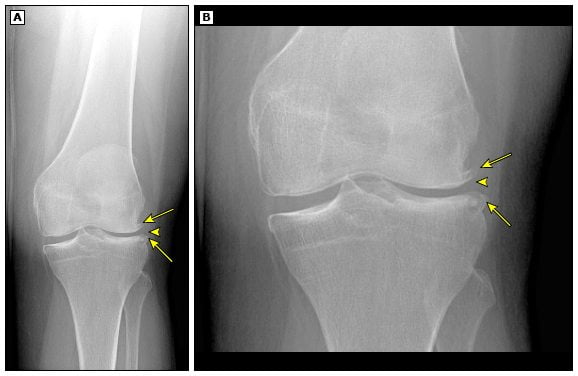
Рентгенологическое исследование позволит выявить повреждение тканей остеофитами, дегенеративные явления внутри периартикулярных тканей. МРТ колена – незаменимый вариант диагностики, позволяющий обнаружить нарушение циркуляции крови, поскольку это явление — не менее частая причина развития боли.
Диагностика
Только тщательное, полноценное обследование позволяет понять, из-за чего возникло воспаление коленного сустава. Что делать, и как пациенту обеспечить выздоровление, может установить только врач. Поэтому при длительном дискомфорте сгибателя ноги нужно обратиться к врачу и пройти обследование. Оно включает:
- Лабораторную диагностику. Уровень гемоглобина, концентрация лейкоцитов в периферической крови, СОЭ, содержание СРБ, как и остальные острофазовые показатели, могут соответствовать норме. Это отмечается в 85% всех выявленных случаев воспаления коленного сустава. В 15% случаев удалось установить незначительное повышение объема высокочувствительного СРБ. Чаще подобное была обнаружено у пожилых пациентов, людей преклонного возраста.
- Пункция сустава с последующим анализом синовиальной жидкости. Синовиальная жидкость не отображает наличие воспалительного процесса, она имеет вязкую консистенцию, стерильна, прозрачного цвета с незначительной мутностью. Цитоз не превышает 2000 мм3. Если актуально развитие синовита, умеренно повысится СОЭ, не исключено нарастание объема лейкоцитов поленуклеарного типа.
- Рентгенологическое исследование. Методика предполагает получение изображения гиалинового хряща, одновременно предоставляется информация обо всех суставных сегментах. При воспалении на ранней стадии на снимке будет визуализироваться слабое утолщение, разбухание хрящевой ткани. Также отображаются изменения внутри менисков. Когда патология достигает средней или тяжелой стадии развития, они истончены, суставной хрящ характеризуется обнажением субхондральной кости. Внутрисуставные структуры повреждены, присутствует синовит.
- УЗИ. Исследование ультразвуком позволяет выявить патологические изменения мягких тканей, определить толщину, строение хряща. Благодаря методике удается определить состояние синовиальной оболочки, свободную жидкость внутри колена. Воздействие ультразвуковыми волнами определяет костные разрастания.
- МРТ. Томография – эффективный способ визуализации действительной клинической картины. Чтобы понимать, как лечить воспаление коленного сустава, врач ориентируется на данные полученного исследования. Информативность МРТ неоспорима. Процедура позволяет установить, целы ли связки, нет ли патологий и выраженного воспаления внутри сухожилий, насколько выражен отек костного мозга (это главный признак проявления остита). МРТ даже имеет преимущества по сравнению с УЗИ, поскольку способ диагностики отличается большей чувствительностью в плане выявления остеохондральных изменений. Ультрасонография несколько слабее устанавливает дегенерацию, повреждения.
В зависимости от предположений врача указанные методы диагностики могут дополняться другими вариантами, что направлено на всестороннее изучение состояния пациента.
Лечение воспаления коленного сустава
Терапевтический подход предполагает реализацию методов фармакологического, нефармакологического, реабилитационного значения. Лечение воспаления суставов колена направлено на полное восстановление пораженного сгибателя конечности, что позволяет модифицировать патологию.
Иммобилизация сустава
Цель лечения – не только восстановить физиологическую функцию сустава, но и предупредить развития повторного воспаления. Для решения этой задачи врач начинает терапию с разгрузки ноги.
Лишний вес представляет собой повышенную нагрузку на структуру коленного сустава. Воспаление не удастся купировать даже дорогими препаратами, если масса тела пациента останется прежней. Поэтому доктор рекомендует похудение – это значительный шаг на пути к выздоровлению и профилактике рецидива патологии.
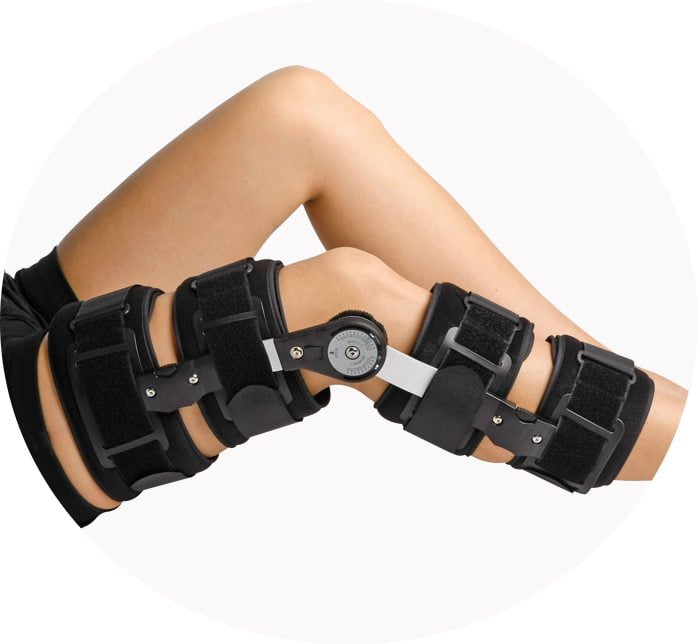
Механически колено разгружают посредством специальных приспособлений ортопедического значения. Чаще всего ортопеды рекомендуют использование наколенников, если подтверждена варусная или вальгусная деформация коленного сустава. В 85% применяют полужесткие, в 15% – жесткие ортезы, клиновидные стельки.
Назначают стельки, корректирующие продольное и поперечное плоскостопие; широко применяют пронаторы стопы; также рекомендуют эксплуатацию шарнирных бандажей на колено. В зависимости от стадии заболевания и целесообразности не исключено, что пациент будет ходить с помощью опоры.
Медикаментозная терапия
Медикаментозная терапия предполагает симптоматическую и патогенетическую направленность. Исходя из стадии воспалительного процесса и степени давности патологии, врач определяет, чем лечить воспаление коленного сустава.
Проявления заболевания купируют медикаментами в порядке их наибольшего проявления:
- Для сокращения степени выраженности боли применяют простые и опиоидные анальгетики (Парацетамол, Трамал).
- Врач прописывает введение противовоспалительных средств нестероидной группы. Это необходимо для ограничения воспалительного процесса, профилактики его распространения на близлежащие ткани.
- Назначают антидепрессанты пациентам, которые вынуждены испытывать изнурительные боли.
- Проводят гормональную терапию. Чтобы сократить степень интенсивности болевого синдрома, вводят топические глюкокортикоиды. Они обладают пролонгированным терапевтическим действием. Непременное показание для назначения гормонов этого вида – наличие вторичного артрита.
- Дополнительно назначают препараты гиалуроновой кислоты – для поддержания необходимого уровня влажности внутри пораженного сустава.
Также назначаются хондропротекторы — естественные компоненты межклеточного вещества хряща. Основными представителями этой группы препаратов являются глюкозамина сульфат и хондроитина сульфат. Относительно преимущества одного препарата над другим в ортопедии существует немало дискуссий. Они послужили основанием для проведения сравнительных анализов особенностей действия каждого из лечебных средств.
Сравнительная таблица характеристик препаратов(в исследовании приняли участие 20 человек)
| Критерий оценки | Глюкозамина сульфат | Хондроитина сульфат |
| Скорость наступления терапевтического эффекта | 2-4 недели в 80% случаев; 30-35 дней – в 18% случаев, в 2% эффект наступил только спустя 50 дней активного лечения | 2-4 недели в 95% случаев, в 5% выздоровление наступило спустя 35 дней активного лечения, дополненного гормонотерапией |
| Влияние на гиалиновый хрящ и окружающие ткани | Положительное воздействие в 100% случаев | Положительное влияние в 98% случаев, в 2% — положительное отсроченное |
| Вероятность развития прямых осложнений | Отсутствует | Минимальна. Несмотря на то что у 1 из 20 пациентов возникло расстройство деятельности пищеварительного тракта, взаимосвязь патологического явления с применением лекарственного средства не установлена |
По результатам проведенного исследования было доказано, что применение каждого из рассмотренных препаратов оправданно и способствует выздоровлению. Терапия без использования этих средств – неполноценна.
Лечебная физкультура и физиотерапия
Лечебная гимнастика направлена на значительное сокращение дискомфортных проявлений внутри сустава. Благодаря методике удается успешно:
- уменьшить болевые ощущения;
- увеличить объем подвижности в колене;
- укрепить мышечный аппарат;
- стабилизировать пораженный разгибатель.
Лечебная гимнастика предполагает поочередное выполнение статических и динамических упражнений. Достичь выздоровления и восстановить проблемный отдел ноги можно только при условии регулярного выполнения действий. Их нужно осуществлять только в присутствии врача, под его контролем. Если заболевание находится на начальной стадии развития, допустимо проводить лечебную гимнастику в домашних условиях. Но даже в этом случае объем, очередность, кратность повторов также должен установить специалист.
Пациент при этом находится в положении стоя или сидя, что позволяет максимально сократить нагрузку на проблемный сустав. Второе условие, которое важно соблюдать для достижения выздоровления – выполнять упражнения обязательно часто, отводить для этого несколько минут ежедневно.
К числу эффективных физиотерапевтических методов относятся:
- электрофорез. Лечебное вещество проникает непосредственно в проблемную часть ноги;
- УВЧ. Делает лечение воспаления коленного сустава действенным. Позволяет расслабить пораженный участок, снять боль, напряжение;
- магнитотерапия. Улучшает приток крови к пораженному участку, стабилизирует обменные процессы, обезболивает.
Перечисленные методики, несмотря на явные преимущества, имеют противопоказания к проведению. К ним относятся: наличие имплантированного кардиостимулятора, подтвержденные нарушения сердечного ритма, беременность, период лактации.
Хирургическое лечение
Оперативное лечение воспаления коленных суставов проводится только в крайних случаях – это не приоритетный метод из-за высоких рисков осложнений. Показания к проведению хирургического метода: формирование спаек внутри синовиальной сумки колена, развитие остеомиелита, нагноение.
Операция выполняется в несколько этапов, предполагает довольно долгий восстановительный период.
Заключение
Люди, которые своевременно реагируют на полученную травму, применяют иммобилизующую лангетку или повязку, наносят противовоспалительные обезболивающие гели, даже в течение всей жизни могут не знать, как называется воспаление коленного сустава.
Когда ввиду профессиональной деятельности приходится помногу нагружать себя физически, нужно правильно оценивать свои силы, принимать все меры для полноценного восстановления. Если своевременно не вылечить воспаление коленного сустава, патология будет напоминать о себе ежедневно. Профилактика артрита колена более целесообразна, чем последующее длительное лечение этой патологии, которая нередко приводит к инвалидности.
Похожие статьи
Как забыть о болях в суставах и артрите?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРИТА существует! Читать далее >>>
загрузка…
