Воспаление после укола на лице
Чтобы похорошеть, любая женщина согласна пройти дорогостоящую и болезненную процедуру введения в проблемные зоны филлеров.
Но не всегда есть возможность полностью застраховаться от неприятных неожиданностей в виде побочных эффектов: комков и валиков геля под кожей, красных точек и отеков, гранулем (маленьких узелков на коже), асимметрии и непривычной деформации лица на отдельных участках при смещении геля.
Такие осложнения не только портят внешний вид, но и могут вызвать обширный воспалительный процесс в месте укола, требующий затем длительного лечения.
Причины осложнений после введения филлеров
Все неприятности после введения гелевых филлеров происходят по следующим причинам:
- неправильной (поверхностной) техникой введения гиалуроновой кислоты;
- миграцией филлера: незапланированным смещением в тканях;
- воспалительным процессом в месте укола;
- ростом соединительной ткани в области введения геля;
- формированием гематомы при повреждении сосудов;
- развитием кисты в тканях: при заполнении полости жидкой субстанцией;
- иммунной реакцией организма на чужеродные препараты;
- травмами сосудов (ишемии, эмболии) при введении большого объема геля вблизи сосуда, что замедлило кровоток, и усугублением осложнения отеками тканей, расположенных рядом;
- попаданием филлера в просвет сосуда, что приводит к полной закупорке и прекращению кровотока;
- аллергической реакцией на филлер в связи с высокой чувствительностью пациентов.
Кроме того, причинами уплотнений, воспалений и отеков может стать:
- использование слишком короткой иглы,
- быстрое введение лекарства в виде хлопка,
- напряженная мышца при неправильном положении тела во время процедуры или в положении стоя,
- травма нервных окончаний.
По утверждению специалистов, при правильном введении плотного геля на нужную глубину, он снаружи не будет заметен. Хотя под пальцами некоторое время будут прощупываться узелки и уплотнения, будут и точки на коже, как от пчелиных укусов. Если правильно ухаживать за лицом после процедуры, то легкий воспалительный процесс в ответ на введение филлера прекратится и шишка рассосется через 1-3 дня, а точки исчезнут.
При наличии боли в месте укола, гиперемии и повышении местной температуры, можно говорить об опасном гнойно-септическом воспалении в связи со следующими факторами:
- нарушением стерильности препарата, септики и асептики, срока годности;
- сопутствующими болезнями пациентов;
- снижением иммунитета.
Как избавиться от осложнений
[flat_ab id=»38″]
Препараты с гиалуроновой кислотой за счет гидрофильного свойства притягивают водные молекулы, а это способствует образованию отеков в параорбитальной зоне и области межбровья, носослезной борозды, щек, висков, носогубной складки. Поэтому вводить филлеры необходимо глубоко в мышцу.
При недостаточно глубоком введении препарата или большой дозе гиалуроновой кислоты, особенно пациентам с тонким кожным покровом, будут видны серовато-голубоватые овальные шишки. При введении филлера с переизбытком гиалуроновой кислоты понадобятся специальные препараты для рассасывания инфильтрата.
Как восстановить форму губ
Под слизистой губ, образуются комки в виде полости с жидкой субстанцией.
Избавиться от комков возможно двумя способами:
1. Применить гиалуронидазу для ускоренного вывода излишков филлера.
2. В течение 1-2 месяцев помогать естественному рассасыванию комков, принимая косметологические и физиотерапевтические процедуры, специальный массаж.
При коррекции губ, из-за наличия множества сосудов, возможно скапливание крови в виде буроватых образований. Такие шишки постепенно рассасываются естественным путем и лечения не требуют.
Появляются рубчики, узелки и кисты в связи с развитием соединительной ткани. Этому способствуют молекулы гиалуроновой кислоты, стимулирующие фибробласты к активности. А фибробласты активизируют синтез эластина и коллагена – волокон соединительной ткани.
Чтобы отличить рубчик от кисты (полостного образования), необходимо пройти исследование на УЗИ и лечение глюкокортикостероидами и противорубцовыми ферментами. Небольшую дозу единократно вводят в зону рубца.
При введении дополнительной порции геля для коррекции образовавшегося уплотнения, она может сделать его более заметным за счет выталкивания на поверхность уже имеющегося комка. При этом могут излишне разрастаться шишки из соединительной ткани, начаться рубцевание. Этот факт нужно учитывать при выборе метода лечения осложнения после уколов филлеров.
Эффективно корректируют рубцово-соединительнотканные дефекты такие средства, как «Лидаза» и «Лонгидаза». Важно то, что за счет необходимого минимального количества, противопоказаний они не имеют: не усугубляют иммунитет, хотя воздействуют, как и остальные стероиды.
Как убрать осложнения под глазами
Под глазами появляются вздутия, жгуты и иные тканевые деформации при поверхностном введении филлера в чувствительную область глаз.
Иногда отеки у глаз появляются при склонности к этому организма, при наличии грыж нижних век и после проведения гиперкоррекции скул в связи с нарушением лимфооттока, либо миграции филлера.
Для коррекции в этих случаях проводят:
1. Блефаропластику, в том числе лазерным методом. Она уберет мешки и подтянет кожу вокруг глаз.
2. Радиочастотное воздействие RF-лифтингом.
3. Процедуру Термаж.
4. Радиочастотный массаж.
5. Вводят гиалуронидазу.
Что делать при воспалениях
Посредством проколов в ткани могут проникнуть микроорганизмы, что приводит к появлению уплотнений, красноте кожи, боли и жара в месте укола. Воспалительные процессы могут вызывать сопутствующие осложнения, опасные для жизни, например, некроз инфицированной ткани.
В этих случаях врач назначает антибиотики и средства для повышения иммунитета.
Возможные методы и препараты, подходящие для коррекции осложнений после введения филлера
Аппаратная коррекция
Ускоряют тканевый обмен веществ с помощью аппаратной косметологии. Процедуры с ультразвуковым массажем и дарсонвалью способствуют рассасыванию комков геля, если отсутствует фиброз, кровоизлияния и воспалительный процесс.
Хотя результат достигается не так быстро, но важно то, что в результате не появляются атрофические рубцы и аллергические реакции.
Пластическая операция
Для избавления от сложных узлов из соединительной ткани, кист и от гелей, не способных рассосаться, применяют операцию с разрезами. Посредством этих разрезов на лице, либо губах удаляют скопление геля. Разрезы оставляют следы, поэтому, такой метод — крайняя мера.
Введение гиалуронидазы
Чтобы филлерный тромб не смог достичь артерии глаза и не нарушил зрение, вводят гиалуронидазу. Этот препарат вводят также в губы и носогубной треугольник при нарушении интенсивного кровоснабжения, что заметно по изменению цвета кожи (она становится бледной) и появлению видимой бордовой или синей «сетки» за счет переполненных кровью сосудов и болевым ощущениям. Препарат способствует расщеплению и выводу гиалуроновой кислоты. При задержке лечения гиалуронидазой может начаться некроз: отмирание тканей на участке без кровоснабжения. Осложняется процесс присоединившейся инфекцией. Тогда понадобится оперативное вмешательство, оставляющее на лице шрамы.
Кортикостероиды
Очень редко (у 1-3% пациенток) на филлеры возникает аллергия. Поэтому следует делать кожные тесты для оценки реакции организма на препарат. Аллергия проявляется покраснениями и отёками и, в более серьезных случаях — воспалительными процессами с повышением температуры и болями. При этом вводят кортикостероиды либо гиалуронидазу. Однако на гиалуронидазу нужно делать тест, поскольку фермент у чувствительных людей вызывает аллергию.
Препараты
Мазь Гепариновая, Траумель и Троксерутина — устраняют шишки, синяки и гематомы.
Димексид — его используют от воспаления, для рассасывания и обезболивания тканей. Предварительно разводят водой (2:3) увлажняют кусочек марли или бинта и прикладывают к проблемному месту. Затем закрепляют целлофаном, тканью и пластырем. Выдерживают компресс 40 минут и накладывают утром и вечером.
Диоксидин — если отсутствует Димексид.
Сетка из йода — ее наносят на уплотнения два раза в день для расширения сосудов и активизации обменных процессов в области инъекций.
Средства народной медицины
[flat_ab id=»37″]
Из настойки прополиса делают компресс и прикладывают к шишке, фиксируют шарфом и выдерживают 3 часа.
Делают компрессы на кефире высокой жирности или тертых соленых огурцов. Выдерживают всю ночь.
К шишкам также прикладывают:
- аппликации из сырого тертого картофеля или его кусочков,
- листьев капусты,
- мятой клюквы.
Как предупредить осложнения и побочные эффекты
Чтобы процедура контурной пластики прошла идеально, необходимо доверять ее врачу-косметологу с должной квалификацией.
Филлеры нужно вводить «свежие», соблюдать все рекомендации врача и обрабатывать места введения лечебными мазями или кремами, но, строго по назначению врача.
Важно! Перед инъекцией следует проверить срок годности препарата и сохранить его стикер с информацией до проведения следующей процедуры.
Шприц врач должен вскрывать при пациенте.
Риск осложнений уменьшится, если приложить на место инъекции пакетик со льдом.
Кроме этого, после процедуры необходимо:
- следить, чтобы не напрягались мимические мышцы в течение 2-3 часов;
- повременить с накладыванием косметики 1-2 дня, затем наносить ее легко, не втирая и не нажимая на кожу;
- несколько дней спать на спине, используя под голову ортопедическую подушку;
- отложить посещение тренажерного зала, сауны и солярия на 15-20 дней, чтобы исключить проникновение инфекции, развитие отечности и миграцию геля;
- отказаться от алкогольных напитков и продуктов питания, способствующих накапливанию в тканях жидкости в течение 10 дней;
- ежедненво использовать солнцезащитные кремы и не находиться две недели под прямыми лучами солнца.
Уплотнения нельзя прогревать: это активизирует микроорганизмы и вызовет абсцесс.
Не следует пользоваться сомнительными народными средствами: уриной и мазями неизвестного действия.
Нельзя вводить самостоятельно внутрь шишек средства с антибактериальным и обезболивающим эффектом.
Нельзя пытаться выдавить шишки.
Все лечебные манипуляции следует проводить по назначению врача и под его контролем.
Во избежание неожиданностей, коррекцию лица препаратами на основе гиалуроновой кислоты необходимо планировать за неделю или две до важных встреч или выхода в свет в связи с возможными осложнениями.
Врача необходимо ставить в известность о проводимых ранее подобных процедурах, сказать о том, какой использовался филлер и как его перенес ваш организм, имеется ли аллергия на препараты.
Общие сведения
Постинъекционные абсцессы — это гнойно-воспалительные ограниченные очаги, которые возникают в мягких тканях в результате не соблюдения правил асептики и техники введения во время выполнения внутривенных, внутримышечных и других инъекций. При этом значение имеет острота и длина иглы, точность выбора места инъекции и частота инъекций в одно и то же место. Кроме того, причиной может быть введение различных раздражающих средств, которые даже при соблюдении всех инструкций не приводят к резорбции, к ним относится Диклофенак, Реопирин ( преимущественно при введении в слой подкожной клетчатки).
Чаще всего к развитию абсцесс ведут внутримышечные инъекции в ягодицы, в более редких случаях — в предплечье, в паравертебральную и подлопаточную область.
Код постинъекционного абсцесса по МКБ-10
Абсцессам кожи, карбункулам и фурункулам различного генеза присвоен код МКБ-10: L02. Дальнейшее разделение учитывает их локализацию:
- L02.0 Абсцесс на лице.
- L02.1 Абсцесс на шее.
- L02.2 Абсцесс на туловище.
- L02.3 Абсцесс ягодицы.
- L02.4 Абсцесс конечностей.
- L02.8 Абсцесс других локализаций.
Патогенез
Абсцесс после инъекций – это осложнение, которое вызвано образованием гнойного воспалительного инфильтрата в полости в слоях мягких тканей чаще всего в результате инфицирования. Полость формируется пиогенной оболочкой, а на внутренней стенке есть выстилающий слой гранулоцитов, который не дает гною «рассасываться».
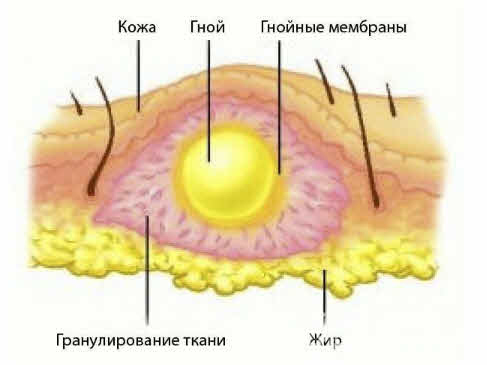
Структура абсцесса
В патогенезе осложнения после инъекций наибольшее значение имеют физико-химические свойства вводимых препаратов, частота и продолжительность их воздействия, соблюдение рекомендаций способа введения. Повреждение тканей химическое либо возникающее при многократном введении препаратов в одно место, нарушающее трофику тканей и способствующее развитию патогенной микрофлоры, а также возможно в результате случайного попадания иголки в сосуд или осложнения инфузионной терапии, вызывающего последующее возникновения гематомы, в которой могут начать размножаться микроорганизмы.
На этапе инфильтрации повреждение и гибель клеток стимулирует выход во внеклеточное пространство множество лизосомальных ферментов, изменяющих обмен веществ в очаге – замедляющих его в области некроза и усиливающих в прилегающих зонах. Это выражается в повышении потребления кислорода и различных питательных веществ, развитию ацидоза и накоплению таких недоокисленных продуктов как молочная, пировиноградная кислота и т.д. В связи с усилением кровотока, расширением сосудов и повышением их проницаемости происходит выход лейкоцитов и макрофагов. Отечность вызвана локальным притоком жидкости, а болевой синдром – давлением на нервные окончания. Абсцедирование приводит к образованию гноя, состоящего из отмерших тканей и погибших клеток иммунной системы, который располагается в центре очага воспаления и не устраняется пока не возникнет возможности для его оттока, например, путем дренирования.
Классификация
Абсцедирующие осложнения после уколов могут различаться в зависимости от места локализации инъекции – абсцесс ягодицы, конечностей, шеи и т.д., способа введения (осложнения внутримышечных инъекций, подкожных, внутривенных и др.) и группы препаратов – анальгетиков, цитостатиков, биостимуляторов, вакцин и пр. Кроме того, в отдельный тип поражений выделяют холодные абсцессы, которые чаще всего не вызывают системных реакций и лихорадки.
Холодный абсцесс после бцж
Образование возникает в ответ на подкожное или внутримышечное введение вакцины БЦЖ спустя 3-6 нед, проявляется формированием подкожного инфильтрата, спаянного с нижерасположенными тканями. Абсцесс обычно постепенно размягчается, возникает покраснение и пигментация, покровы могут истончаться. В результате он может вскрыться и вызвать образование длительно незаживающего свища из которого выделяется жидкий или крошковидный гной.
Чаще всего осложнение не вызывает общего недомогания или других симптомов, но в некоторых случаях общая интоксикация вызывает ухудшение состояния и лихорадку.
Во время диагностики и исследовании бактериологических посевов не возможно выявить специфическую микрофлору, поэтому проводят раннее иссечение гнойника и ушивание раны. Выжидание или дренирование может привести к гноетечению и образованию избыточного количества грануляционной ткани.
Причины
Наиболее часто приводить к образованию абсцессов введение таких групп препаратов как:
- обезболивающие — например, Анальгин, Баралгин;
- гипотензивные — включая магнезии, комбинацию папаверина с Дибазолом;
- гормональные препараты,
- аналептики, к примеру, Кордиамин;
- масляные растворы витаминов, кокарбоксилазы и пр.;
- вакцины;
- наркотики – внутривенное введение в область локтевой ямки;
- цитостатики и хлористый кальций при паравазальном введении;
- нестероидные противовоспалительные средства;
- ненаркотические анальгетики с местнораздражающим эффектом;
- биостимуляторы, включая экстракт алоэ, препарат стекловидного тела.
Инфицирования чаще всего происходит при попадании стафилококков, протей, синегнойной или кишечной палочки, а также известны случаи заражения неклостридиальных и клостридиальных анаэробных бактерий.
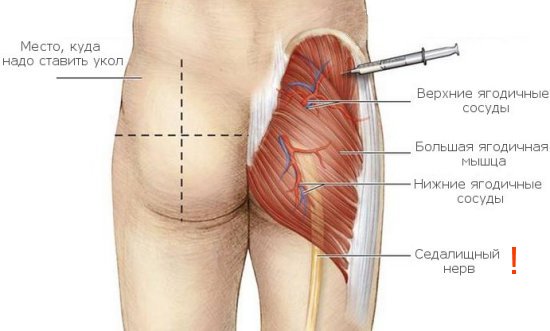
Факторы, предрасполагающие постинъекционный абсцесс на ягодицах
- Недостаточно длинная игла – в таком случае введение препарата может привести к попаданию раствора, предназначенного для внутримышечной инъекции, в толщу подкожно-жировой клетчатки, что в итоге дает абсцесс на ягодице.
- Тучные люди женского пола, у которых недостаточно четко обозначен контур ягодиц, что может привести к введению препарата не в ягодичную область, не обладающую достаточным количеством мышечной массы, а в нижнюю часть поясницы.
- Кроме того, способствуют развитию гнойно-воспалительного процесса сниженный иммунитет и чрезмерная обсемененность кожных покровов, а также такие острые и хронические заболевания как сахарный диабет, бронхиальная астма, пневмония, возникновение пролежней.

Правильная локализация места укола в ягодицы
Симптомы
Для постинъекционных абсцессов характерно постепенное развитие клинической картины, которая оказывается наиболее ярко выраженной примерно на 7–14 сутки и включает местные и системные проявления:
- образование болезненного инфильтрата, который изначально беспокоит только во время движений или пальпации, а затем и в состоянии покоя, при этом боль сначала ноющая в последствие сменяется на пульсирующую и её интенсивность нарастает, кроме того возможны геморрагии в месте инъекции — если целостность сосудов во время манипуляций механически была нарушена;
- общая интоксикация сначала слабо выражена, вызывает субфебрильную температуру и незначительное недомогание, в дальнейшем происходит усиление болей, развитие гектической изнуряющей лихорадки, нарастание общей слабости, появление головных болей и тошноты.
Как выглядит абсцесс после укола?
Сначала образование с инфильтратом не имеет четких границ, а если воспалительный очаг находится в большой ягодичной мышце или под ней, то обнаружить инфильтрат во время пальпации крайне сложно. Когда нарастает болевой синдром и лихорадка инфильтрат становится более плотным с местными признаками гиперемии. Если абсцесс сформирован, то в центре можно обнаружить размягчение — некроз тканей, а гиперемия становится синюшного цвета.
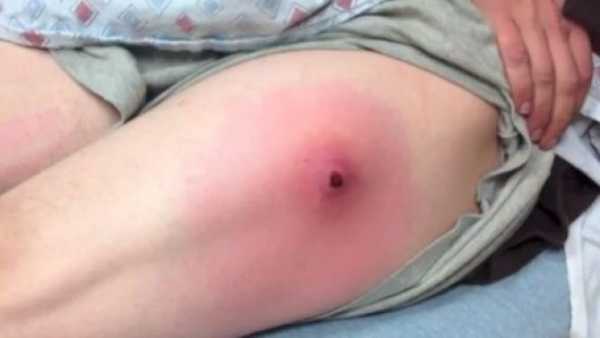
Внешний вид абсцесса
Когда образование абсцесса происходит на ягодице в глубоких слоях под пучками большой ягодичной мышцы признаки гиперемии на коже могут отсутствовать, а границы инфильтрата оставаться недостаточно четкими. В таких случаях ориентируются на сроки заболевания и проводят ультразвуковое исследование или пункцию под контролем узиста.
Особенности клиники абсцессов после подкожного введения вакцин или сывороток
Местные воспалительные и общие реакции являются нормальным ответом организма на введение иммунных препаратов, например вакцины против клещевого энцефалита, антирабические вакцины, приготовленные с формалином или карболовой кислотой. Подозрением на абсцесс может быть повышенная до 38 градусов температура и лихорадка в течение 3 дней, при этом количество инфильтрата увеличивается, а антигистаминная терапия и физиотерапия не дает положительного эффекта. УЗИ может быть неинформативным, так как образование бывает состоящим из множества гнойников, но если они асептические, то для лечения достаточно использования консервативных методов.
Анализы и диагностика
Абсцесс после уколов имеет все проявления воспаления – покраснение, припухлость, повышение температуры и болезненность, а также флюктуацию – зыбление. Помимо осмотра и выслушивания жалоб пациента могут быть назначены диагностические пункции для проведения бактериологических исследований и определения наиболее эффективной схемы лечения.
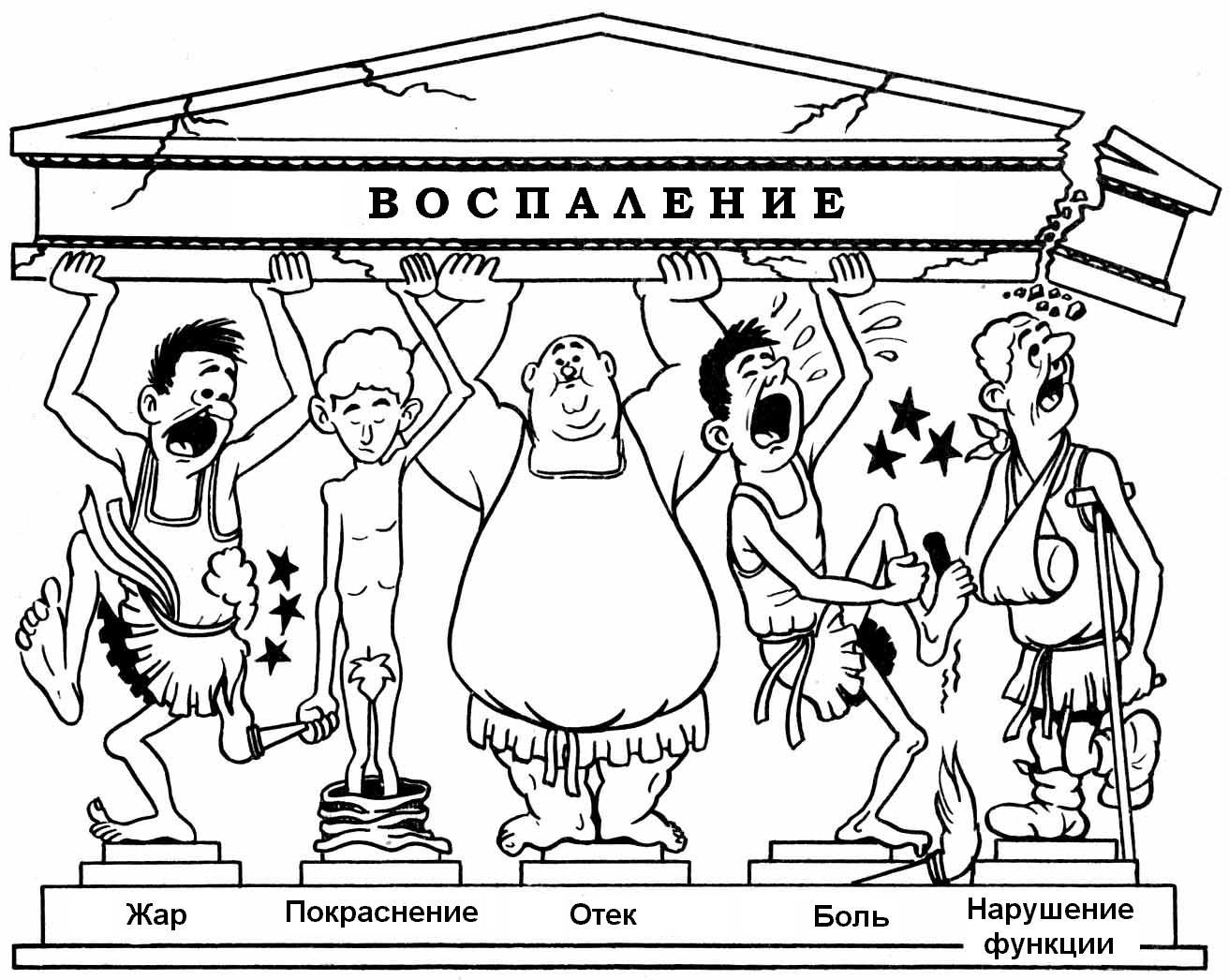
Признаки воспаления
Лечение абсцесса после укола
К основным способам лечения относится:
- некрэктомия;
- санация гнойных очагов закрытыми методами (пункции) либо чаше всего – открытыми (дренирование после вскрытия);
- ферментативный некролиз на фоне вакуумной аспирации и дренажа;
- использование трехпроцентного раствора йода («йодной сетки»), компрессов со спиртом, с ихтиоловой либо мазью Вишневского;
- физиотерапевтических методы электрического массажа на протяжении 2–3 недель.
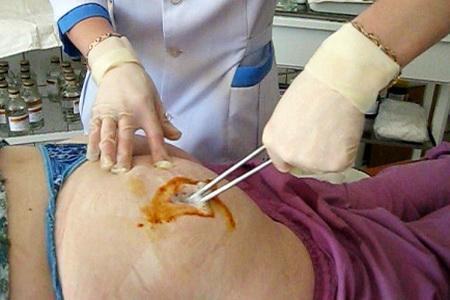
Вскрытие постинъекционного абсцесса ягодичной области
В некоторых случаях воспаление после укола может находиться на стадии инфильтрации и поддаваться консервативному лечению. Однако это может привести к затягиванию процесса и повышает риск развития сепсиса. Поэтому перед тем как лечить абсцесс в домашних условиях нужно ознакомиться с возможными последствиями. Например, ни в коем случае нельзя прокалывать либо самостоятельно выдавливать гнойники, чтобы не спровоцировать возникновение обширной раневой поверхности, вторичного инфицирования или распространения инфекции по кровеносному руслу.
Таким образом, лечение в домашних условиях рекомендовано проводить только после консультации врача, который назначит адекватную антибиотикотерапию и другие вспомогательные препараты – иммуномодуляторы, препараты, восстанавливающие кишечную флору.
Важно! Особенного внимания требует постинъекционный абсцесс ягодичной области, ведь нарастание отечности и болей существенно нарушает привычный ритм жизни, сковывая движения – человеку трудно сидеть, ходить или выполнять другие движения. В итоге может произойти затек гноя в межмышечное пространство и воспаление седалищного нерва.
Доктора
Лекарства
После хирургического вмешательства проводят медикаментозное лечение, которое может длиться 3-4 недели и состоит из двух компонентов:
- общее и местное антибактериальное лечения, которое назначают с учетом аэробных и анаэробных компонентов болезнетворной микрофлоры;
- прием иммунных препаратов в соответствии с данными лабораторного контроля иммунологических исследований.
Наиболее часто назначаемые препараты при осложнениях внутримышечных, внутривенных и других инъекций:
- Карбенициллин – препарат из группы антибиотиков пенициллинового ряда с широким спектром эффектов, вводить можно в/в и в/м. Схему лечения подбирают в соответствии с чувствительностью микроорганизмов, особенностями течения и локализации инфекционно-воспалительного процесса.
- Ампиокс – комбинированный антибиотик, который имеет бактерицидное действие и помогает справиться даже с тяжело протекающими инфекциями, в том числе с сепсисом. Можно применять в/в, в/м или перорально внутрь. Разовая доза для особ старше 14 лет не должна превышать 1 г, а суточная- 3-6 г.
- Гентамицин – антибиотик аминогликозидного ряда, несмотря на широкий спектр действия, не помогает при анаэробных инфекциях и некоторых штаммах стрептококков. Существуют различные формы препарата для в/м и местного применения. Подбирать дозы должен лечащий врач с учетом состояния больного и тяжести течения недуга.
- Сизомицин – также антибиотик из группы аминогликозидов, который помогает в случае тяжелых инфекционно-воспалительных образований и даже сепсиса. Суточная доза: взрослым – 2-3 мг, детям и новорожденным –2,5-6 мг на 1 кг массы тела на протяжении 7-10 суток.
- Офлоксацин – противомикробное средство из группы фторхинолонов, имеющее широкий спектр действия, активен преимущественно по отношении Грам+ и грамотрицательных бактерий. Может быть назначен внутрь по 100-400 мг 2 раза в сутки.
- Цефотаксим — цефалоспориновый антибиотик третьего поколения широкого спектра действия (малую активность проявляет только по отношению к стрептококкам, стафилококкам, менингококкам, гонококкам и бактероидам). Суточная доза во время лечения инфекционно-воспалительных очагов не должна превышать 12 г для взрослых и 180 мг/ кг для детей и особ с весом тела менее 50 кг.
- Метронидазол – препарат относится к противопротозойным средствам, обладающим антибактериальной и антиоксидантной активностью. Помогает в случае анаэробной инфекции на фоне плохо заживающих ран и пролежней. Наносить гель рекомендовано 2 раза в стуки – с утра и вечером.
- Диоксидин – мазь или 1% раствор с широким антибактериальным спектром эффектов. При обработке ею гнойно-некротических ран наблюдается более быстрое очищение раневых поверхностей, интенсивная репаративная регенерация и краевая эпителизация. Раствор следует применять после очищение абсцесса от гноя и некротизированных тканей, смачивая салфетки, которые нужно менять через день или ежедневно.
- Мирамистин– препарат в форме 0,01%-ного водного раствора является антисептиком местного назначения с широким антимикробным действием, а также противогрибковым и противовирусным. Применяется как для профилактики так и для лечения нагноений в виде орошений, рыхлого тампонирования, фиксации марлевых тампонов смоченных раствором, которые нужно менять 3-5 раз в стуки примерно 3-5 суток. Кроме того, может быть использован для активного дренирования — суточный расход составляет примерно 1 л.
- Йодовидон – удобное антисептическое средство в виде спрея, которое также обладает широким спектром противомикробного действия. Часто используется для обработки кожных покровов во время процедур (биопсий, пункций, дренирований и т.д.) и хирургических вмешательств, а также для профилактики и лечения инфицированных поражений кожи. Можно наносить каждые 4 часа.
- Левомицетин – антибиотик для наружного использования, который противовоспалительного действия, обладает некролитическим, регенерирующим и анальгезирующим эффектом, чем существенно облегчает состояние. Можно наносить на кожу или на марлевые тампоны, но сверху необходимо накладывать повязку, которую нужно менять каждые 1-5 дней.
- Хинифурил – антисептическое дезинфицирующее средство с бактерицидным действием, выпускается в форме 0,5% мази, помогает при инфекционно-воспалительные поражениях кожи и мягких тканей, включая абсцессы, пролежни и нагноения.
- Цимезоль — антисептическое средство в форме аэрозоля, применяется для обезболивания и лечения гнойных ран, обсцессов и флегмон. Можно наносить на кожу или на марлю под повязку, меняя её не позже чем через 3 дня.
- Гипозоль – комбинированное противомикробное средство с местным противовоспалительным, антисептическим действием и способностью стимулировать регенеративные процессы. Выпускается в форме спрея, который при лечении кожных поражений необходимо наносить на стерильную салфетку и прикладывать после проведения хирургической процедуры до полной эпителизации кожи.
- Дигиспон, Коллахит — покрытия раневые коллагеновые биодеградируемые, которое применяют для временного закрытия поверхности кожи после хирургической процедуры вскрытия абсцессов.
Процедуры и операции
Комплексное лечение абсцессов после инъекций включает:
- адекватное дренирование послеинъекцонного осложнения с соблюдением правил асептики и антисептики;
- пластическое закрытие раневых поверхностей;
- наложение повязок с различными препаратами;
- физиотерапевтические процедуры.
Диета при абсцессе после укола

Для эффективного заживления во время лечения гнойно-воспалительных кожных поражений необходимо соблюдение особой диеты. В таком случае диетотерапия основывается на таких принципах:
- ограничение потребления сахарсодержащих продуктов и чистого белого сахара-песка;
- введение в рацион необходимого количества белка и полезных жиров, соответствующих потребностям организма;
- предпочтение отдается не кофе и газировке, а свежим морсам, травяным чаям и нежирным кисломолочным напиткам;
- рацион составлен на основе овощей, фруктов и зерновых;
- при наличии лишнего веса рекомендовано проведение регулярных разгрузочных дней;
- контроль за водно-солевым балансом – потребление достаточного количества чистой воды (1,5-2,5 л) и не более 5 г соли.
Чаще всего диету назначают дробную, меню которой состоит из свежих, отварных или запеченных продуктов. Под запретом любые потециально опасные аллергические ингредиенты, а также красители, консерванты, загустители, усилители вкуса и т.д.
Последствия и осложнения
В случае неблагоприятного течения процесса может развиться распространенный некроз тканей, который может затрагивать и подкожную клетчатку, а также может инфицироваться и приводить к образованию подкожной флегмоны или большой раневой поверхности. После заживления могут оставаться грубые келлоидные рубцы, которые могут изъязвляться.
Осложнения внутримышечных инъекций могут приводить к необратимым повреждениям нервов, обратимым расстройствам чувствительности (в связи с нарушением иннервации), асептическому некрозу мышц и различным специфическим побочным реакциям препарата, например, аллергическим.
Проникновение инфекции в кровяное русло может привести к сепсису, перикардиту, остеомиелиту, ДВС-синдрому.
Список источников
- Гельфанд Б.Р., Салтанов А.И. Интенсивная терапия: национальное руководство. –М.: ГЭОТАР-Медиа, 2011. –С. 145.
- Гостищев В.К. Инфекции в хирургии. Руководство для врачей. –М.: ГЭОТАР-Медиа, 2007. –С. 76.
- Блатун, Л. А. Флегмоны и абсцессы — современные возможности лечения. Лечащий врач. 2002. С. 30 — 40.
