Воспаление рубца на колене

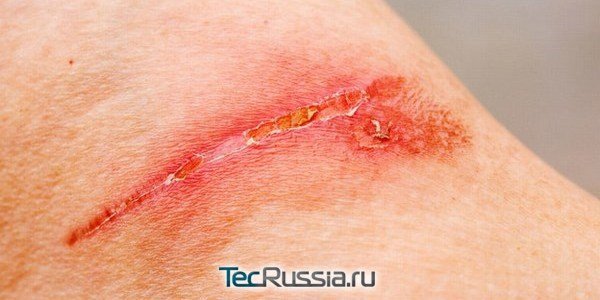
Мало кому удается прожить всю жизнь, не заполучив ни одного шрама. А самый первый из них – от БЦЖ – мы приобретаем почти сразу после рождения. Дальше все будет зависеть от везения и личной истории: травмы, аппендицит, кесарево, пластические операции… те или иные следы на нашем лице или теле останутся неизбежно.
Обычно они благополучно заживают и не доставляют особых хлопот. Но иногда что-то идет не так и послеоперационный рубец воспаляется – это может произойти как с молодыми, так и со старыми шрамами, как на начальном этапе их формирования, так и многие месяцы и годы спустя. Почему случаются такие проблемы и что делать тем, кто с ними столкнулся? Опасно ли это? Можно ли обойтись консервативными методами или понадобится повторная операция? TecRussia.ru разбирает причины и варианты лечения:
Самая вероятная причина воспаления молодого рубца – попадание в рану инфекции. Если верить медицинской статистике, при операциях на брюшной полости это случается у 5-35 человек из каждой сотни пациентов. Вероятность такого развития событий будет ниже при менее объемных вмешательствах, но намного выше при бытовых, производственных и иных подобных травмах, когда поврежденный участок изначально нестерилен.
Также, инфицирование может произойти и гематогенно – то есть с током крови из очагов хронического воспаления, таких как миндалины, пазухи носа и даже кариозные зубы. Кроме того, иногда вина лежит на хирурге, который не обеспечил должный уровень асептики в операционной. Симптоматика во всех случаях примерно одинаковая:
- шов продолжает болеть даже спустя 3-5 суток после операции;
- сама рана и кожа вокруг нее красная, отечная, горячая;
- появляются признаки общей интоксикации – температура, головная боль, слабость;
- в крови появляются признаки воспаления: ускоряется СОЭ, повышается количество лейкоцитов.
Инфекция может попасть в любой формирующийся рубец на стадии эпителизации – будь это крупный послеоперационный шов или крошечный след от БЦЖ. Подобное состояние требует немедленного вмешательства врача:
- В качестве базового способа лечения обычно используют антибиотики, которые вводят однократно перед операцией или сразу после нее.
- Если это не помогает, и шрам воспаляется еще сильнее (при ранней выписке это может случиться и дома), первое, что нужно сделать – немедленно обратиться к хирургу. Возможно, он ограничится назначением дополнительного курса антибиотиков в таблетках или инъекциях и обработкой раневой поверхности антисептиками.
- Если гнойный процесс зашел достаточно далеко, то рану раскрывают, удаляют гной и тщательно промывают. Возможно, после этого ее не зашьют наглухо, а оставят дренаж – трубку или резинку, которая не позволит краям закрыться, чтобы образующийся гной мог свободно вытекать наружу. Конкретные действия будут зависеть от состояния шва и индивидуальных особенностей организма пациента.
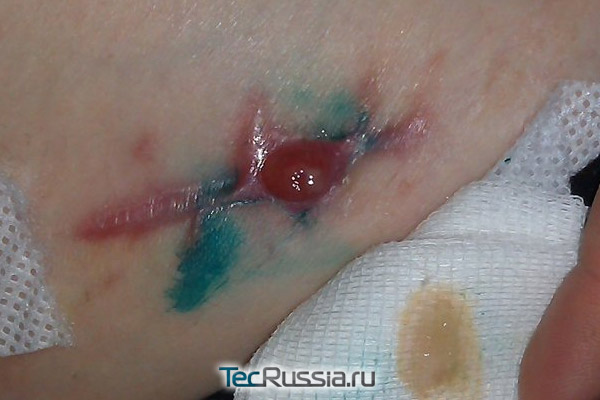
Еще один неприятный сценарий: послеоперационная рана вроде бы зажила нормально, пациент благополучно покинул стены клиники, а через несколько дней – или месяцев, а иногда даже лет – участок рубца краснеет и отекает, на нем формируется гранулема (ограниченное воспаление). Через некоторое время она прорывается, а внутри оказывается гной, или сукровица, которые постоянно подтекают из образовавшейся полости.
Такая патология называется лигатурный свищ и случается, когда организм отторгает наложенный шовный материал из-за индивидуальной непереносимости либо потому, что сами хирургические нити оказались источником загрязнения или болезнетворных бактерий. Обычно эта реакция происходит в течение первой недели, особенно при попадании инфекции, но может проявиться и на старых рубцах. Известны даже случаи, когда осложнение данного типа возникало спустя почти 35 лет после операции!
- Как формируются рубцы: 4 стадии созревания и рекомендации по уходу
- Где расположены швы после подтяжки лица и как сделать их невидимыми
Оптимальным для пациента будет ситуация, когда шовный материал, ставший причиной появления лигатурного свища, отторгается из раны, после чего состояние шрама, как правило, нормализуется (в т.ч. внешне) и больше не доставляет проблем. Но бывает и так, что воспаление переходит в хроническое, а если первоначальный операционный разрез проходил вблизи брюшной полости – оно может распространиться на внутренние органы. Здесь не обойтись без помощи хирурга:
- В неосложненных случаях врач назначает средства, которые ускоряют «прорыв» свища: примочки с гипертоническим раствором, ферментными препаратами, либо ихтиоловую мазь и ей подобные. После того как гранулема вскрывается, часто становится видна лигатура – ее удаляют пинцетом. Затем рану обрабатывают антисептиками до полного заживления. Иногда весь этот процесс укладывается в несколько дней, но иногда раскрытия приходится ждать недели и даже месяцы.
- В тех случаях, когда лигатурное воспаление рубца усугубляется и начинает влиять на общее состояние пациента – повышается температура, появляются изменения в составе крови – нужна срочная госпитализация. В стационаре свищ вскрывают и пытаются извлечь проблемные хирургические нити.
- В более сложных случаях гнойный участок иссекают целиком, по краю здоровых тканей.
- Для повторного ушивания раны подбираются современные материалы, не вызывающие отторжения, но даже они, увы, не гарантируют полного выздоровления – согласно статистике, более чем у половины пациентов в течение следующих 2 – 5 лет возникает рецидив лигатурного свища.
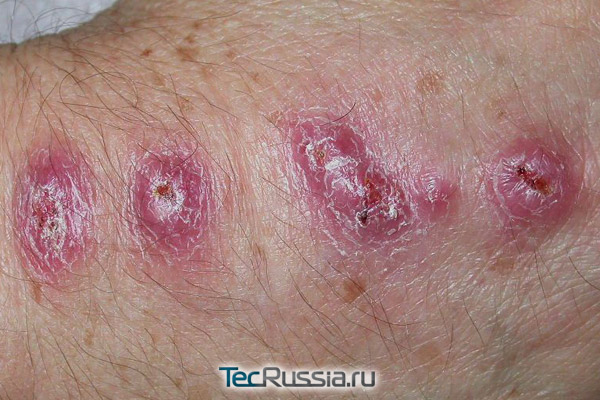
Послеоперационный шрам «созревает» в течение 1 года – в норме за это время на месте разреза формируется ровная тонкая полоска соединительной ткани. Если ее нарастает слишком много, возникает гипертрофический рубец – грубый, выступающий над поверхностью кожи. Если же разрастание настолько крупное, что выходит за пределы изначальной раны, оно называется келоид. И в том и другом случае внутри имеет место вялотекущее хроническое воспаление. Причины этих патологий могут быть различными, самые частые из них:
- наследственность;
- гормональная перестройка организма (пубертат, беременность);
- 1-я группа крови;
- темная кожа (4 – 6 фототип);
- трение и иные механические воздействия на шрам в период его созревания.
Визуально подобные отклонения становятся заметны примерно через 1-3 месяца после операции. Шов утолщается и уплотняется, начинает выступать над поверхностью, келоид в дополнение к этому порой активно чешется и болит.
По статистике такое патологическое рубцевание возникает у 1,5-4,5% пациентов. Основным способом борьбы с ним считается профилактика – именно поэтому пластические хирурги активно используют повязки и покрытия с силиконовым гелем. А вот при вмешательствах, выполняемых по состоянию здоровья, подобные меры безопасности часто упускаются. Тем не менее, специальные гипоаллергенные силиконовые пластыри и пластины рекомендуются всем без исключения пациентам, их целесообразно начинать использовать сразу после снятия швов.
Если этого оказывается недостаточно, терапию дополняют местными инъекциями стероидов, с помощью которых можно существенно замедлить и даже полностью остановить неконтролируемый рост соединительной ткани. По истечении года, когда шрам считается «зрелым», заметный эффект могут дать только механические воздействия: лазерная шлифовка либо хирургическое иссечение. Их в обязательном порядке сочетают с новым курсом профилактики и консервативного лечения, поскольку удаление келоида без применения дополнительных средств терапии в половине случаев приводит к рецидивам.
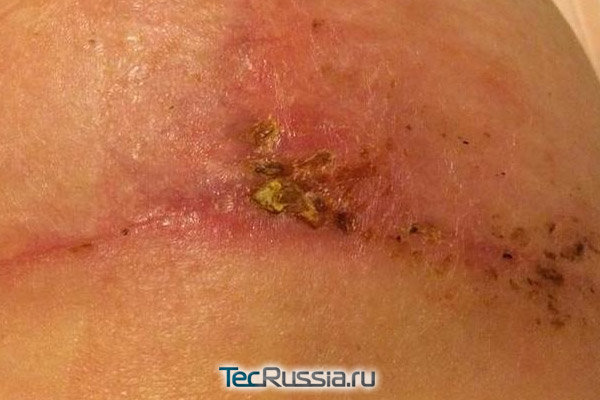
С любыми изменениями во внешнем виде или ощущениях, связанных с формирующимся шрамом, следует обращаться к хирургу. В идеале – к тому, который проводил операцию. Наиболее вероятные «виновники» проблемы и способ ее решения:
| Причина воспаления | Лечение |
| Инфицирование – возникает в течение первых нескольких дней после операции/травмы, проявляется характерным покраснением шрама и общим ухудшением самочувствия | Курс антибиотиков либо хирургическое вскрытие и очистка раны с повторным ушиванием |
| Лигатурный свищ – формируется только после наложения наружных или внутренних швов, чаще всего при использовании нерассасывающихся нитей. На рубце в результате образуется гранулема с гнойным содержимым | Вскрытие либо хирургическое удаление свища, наложение повторных швов из гипоаллергенных материалов |
| Разрастание соединительной ткани – формирование гипертрофического или келоидного шрама |
|
В случае со старым рубцом для определения точной причины проблемы могут понадобиться дополнительные исследования – УЗИ, биопсия и т.п.
Владимир
578 просмотров
28 марта 2020
Добрый вечер.
У моего отца осенью была травма на ноге( икроножной мышце).Наткнулся на сухое дерево в лесу. Долго чистили, но все прошло.
Спустя пол года шрам покраснел, чуть-чуть выходит гной.
Отец из-за пандемии не хочет сейчас идти в больницу.
Подскажите, пожалуйста, нужно настаивать или можно подождать и что-то делать дома?
Возраст: 67
Хронические болезни: Нет
На сервисе СпросиВрача доступна консультация хирурга онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Терапевт
Здравствуйте, необходимо лечение антибиотиками, а они по рецепту. Местно промывать Хлоргексидином,после промывания залить на рану Пронтосан гель и наклеить Атрауман повязку с серебром. Из антибиотиков используются широкого спектра действия, такие, как Флемоклав солютаб, при отсутствии аллергии на пенициллинового ряда антибиотики, 1000 мг 2р/с 7 дней

Педиатр, Терапевт, Массажист
Поликлиника сейчас за пандамии пусто. Вот пить антибиотики, которые совершенно Возможно там не нужны, не стоит. Возможно, доктор почистит, наложить асептическую повязку, мазь. Можно обратиться в травмпункт, не дожидаясь будних дней и походов в поликлинику

Офтальмолог, Окулист
Здравствуйте.
Местно: обработать рану антисептиком (хлоргексидин или мирамистин), потом сразу под стерильную салфетку левомиколь или мазь банеоцин. И так все делать 2-3 раза в день.
При неэффективности местного лечения надо будет показаться очно хирургу.
Но должно все зажить.

ЛОР
Здравствуйте. Приложите фото
Владимир, 28 марта
Клиент

Педиатр
Здравствуйте! Обработка гипертоническим солевым раствором и перекисью, розовым раствором марганцовки или фурацилина, мазь аргосульфан или офломелид

Проктолог
Есть гной, значит надо вскрывать полость. Антибиотики и травмпункты не подходят. Из домашних средств подойдет сильный соляной раствор на область инфильтрата
Владимир, 28 марта
Клиент
Добрый вечер. Извините, пожалуйста
Я минус случайно поставила…он не меняется…

Детский хирург
Необходим осмотр хирурга очно, могло остаться там инородное тело.

Хирург
Здравствуйте , Владимир !
На какой части ноги находится рубец с отделяемым , — на уровне самой икроножной мышцы или ниже , на уровне ахиллово сухожилия ?
Нельзя прикрепить фото ?
Владимир, 28 марта
Клиент

Хирург-стоматолог
Здравствуйте!
Вам необходимо экстренно обратиться к хирургу, возможно осталось инородное тело либо может быть остеомиелит,нужно сделать УЗИ и рентгенографию ноги…по результатам будет определен обьем вмешательства,главное не ждите

Хирург
Похоже , на признаки формирования свища ! Скорее всего рана тогда очистилась не полностью , где — то небольшой кусочек остался ! Это не вина врачей, подобное с инородными телами не металлической природы, которых нельзя обнаружить рентгенологически , встречается часто ! Был период затишья , рана зажила , а теперь оставшийся там кусочек, грязь отторгается !
Страшного нет ничего ! Если карантин Вам не мешает, имеете возможность обратиться к хирургу , то это было бы лучше : можно было под местным обезболиванием рану очистить , проводить ревизию раны, возможно и удалить ин. тело если оно на подходе, хорошо обработать антисептиками и лалее Вы бы продолжили лечение дома !
Если же пока нет возможности обратиться , то необходимо пока необходимо отложить визит к хирургу на некоторое время и проводить лечение дома:
— ЕЖЕДНЕВНОЕ ПРОМЫВАНИЕ РАНЫ 3% РАСТВОРОМ ПЕРЕКИСИ ВОДОРОДА, РАСТВОРОМ МИРАМИСТИНА (это нужно сделать не боясь, рискованно, снимая с краев раны отмершие кусочки эпидермиса и улучшая отток из раны );
— ПОСЛЕ ОЧИСТКИ НЕОБХОДИМО В РАНУ ПОСЫПАТЬ НЕМНОГО ПОЛРОШКА (пудры) БАНЕОЦИНА , ПОВЕРХ НЕГО ОБИЛЬНО ОБРАБОТАТЬ САМУ РАНУ И ОКРЕСТНОСТИ МАЗЬЮ ЛЕВОМЕКОЛЬ , НАКРЫТЬ МАРЛЕВОЙ САЛФЕТКОЙ И НАЛОЖИТЬ ПОВЯЗКУ ;
— ЦЕФТРИАКСОН ПО 1Г. ВНУТРИМЫШЕЧНО , 2 РАЗА В ДЕНЬ , 5 ДНЕЙ (ЕСЛИ УКОЛЫ ЦЕФТРИАКСОНА ДЕЛАТЬ НЕКОМУ , ТО ЕГО МОЖНО ЗАМЕНИТЬ ДРУГИМ АНТИБИОТИКОМ ТОЙ ЖЕ ГРУППЫ, — СУПРАКС , 400МГ., ПО 1 КАПСУЛЕ 1 РАЗ В ДЕНЬ , 6 ДНЕЙ ) !
Не удивляйтесь ,если во время одной из перевязок заметите в ране кончик инородного тела или всего его или грязь ! В таком случае можно смело удалить всё лишнее !
Удачи Вам !
Травматолог
Нужно обратиться к хирургу для раскрытия очага, дренирования, чтобы был отток. Не будете же вы дома сами иголкой там ковыряться. Пока не дошли до хирурга — перевязки с гипертоническим раствором натрия хлорида. Да, скорее всего кусочек инородного тела остался после травмы, образовалась гранулема инородного тела, сейчас нагноилась. Такое бывает.

Кардиохирург, Хирург
Хорошо бы очную консультацию сделать хирурга или травматолог. Не вижу необходимости в антибиотик ах. Воспаление ограниченное. Скорее всего остался кусочек дерева, сейчас он выходит наружу. Можно поделать мазевые повязки с левомеколем или офломелидом, пару тройку суток. Либо само выйдет, либо на края раны надавить и оно выйдет, но боли при давлении быть не должно. Если больно, то продолжите мазевые повязки и обратитесь к хирургу
Оцените, насколько были полезны ответы врачей
Проголосовало 0 человек,
средняя оценка 0
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ — задайте свой вопрос врачу онлайн.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально — задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Контрактура коленного сустава: когда возникает, как проявляется и лечится

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Контрактура коленного сустава характеризуется стойким уменьшением угла сгибания (разгибания) в этом сочленении по сравнению с нормой. Иными словами, если в течение длительного времени полное сгибание или разгибание ноги в коленном суставе затруднено, такое состояние называют контрактурой.
Содержание статьи:
Виды контрактур
Причины и факторы риска
Как проявляется
Методы лечения
Механизм развития
Причиной развития контрактуры является поражение различных тканей, в соответствии с чем выделяют несколько видов контрактур:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- структурные (пассивные):
- артрогенные;
- десмогенные;
- миогенные;
- дерматогенные;
- нейрогенные (активные):
- центральные;
- периферические;
- психогенные.

Структурные контрактуры
Структурные называют контрактуры, при которых тугоподвижность сустава обусловлена механическими причинами: если свободному движению препятствует какая-то физическая помеха, вызванная повреждение самого сустава или окружающих его тканей.
Тугоподвижность артрогенного характера вызвана повреждением суставов и суставных поверхностей костей.
Десмогенные контрактуры обусловлены поражением связочного аппарата и фасций – соединительнотканных чехлов, окружающих мышцы.
Миогенные контрактуры связаны с повреждением мышечной ткани.
Причина дерматогенной тугоподвижности – рубцы, стягивающие кожу.
Даже если изначально контрактура относится к какому-то определённому типу (связана с изолированным поражением сустава, мышцы, кожи), то без адекватного лечения она достаточно быстро приобретает смешанную форму. Ограничение движений в суставе приводит к ослаблению мышечного тонуса и постепенной атрофии мышц, сморщиванию фасций и сухожилий. Ухудшается питание суставных хрящей, в результате чего они становятся менее эластичными и могут утолщаться, деформироваться. Такие длительно существующие смешанные контрактуры намного хуже поддаются лечению, чем тугоподвижность определённого типа, поэтому к врачу следует обратиться при первых признаках нарушения работы сустава.
Нейрогенные контрактуры
Активные (нейрогенные) контрактуры могут развиваться на фоне полного здоровья коленного сустава и окружающих его тканей. Их причина – нарушение подачи из мозга или прохождения по периферическим нервам нервных импульсов.
Нейрогенные факторы приводят к перераспределению мышечного баланса – одни группы мышц при этом находятся в постоянном патологическом напряжении (спазме), другие же ненормально расслаблены. Следствием такого дисбаланса становятся анатомические изменения в мышечной ткани, связках, фасциях, в результате чего контрактура становится смешанной – к нейрогенной тугоподвижности присоединяется миогенная и десмогенная.
Причиной центральной контрактуры являются нарушения подачи моторных импульсов на уровне головного или спинного мозга.
Периферические нейрогенные контрактуры – следствие повреждения периферических нервов, отвечающих за двигательную активность в коленном суставе. Тугоподвижность этого типа может развиваться и как реакция на боль (болевая контрактура) при повреждениях в области сустава, которые сами по себе не приводят к контрактуре.
К мышечному спазму и ограничению подвижности сустава, обусловленным нарушением нервной регуляции, может приводить и такое психоневрологическое расстройство, как истерия. Такой вид суставной тугоподвижности называется психогенной контрактурой.
В зависимости от того, какой тип движения ограничен, контрактуру коленного сустава классифицируют как:
-
 сгибательную;
сгибательную; - разгибательную.
При сгибательной контрактуре затруднено сгибание ноги в коленном суставе, при разгибательной – её выпрямление. Сгибательная контрактура встречается гораздо чаще, чем разгибательная (последняя нередко сопровождает некоторые заболевания головного и спинного мозга).
Причины
В зависимости от фактора, вызвавшего патологические изменения, приведшие к контрактуре коленного сустава, выделяют следующие виды тугоподвижности:
- иммобилизационную;
- ишемическую;
- компенсаторную;
- профессиональную.
Иммобилизационная – связанная с длительным искусственным обездвиживанием сустава – контрактура развивается по причине ослабления мышц и связок, снижения эластичности хрящевой ткани в результате длительного бездействия. Такие контрактуры возникают вследствие длительного наложения гипсовой повязки, причём фиксация может назначаться не только по причине поражения коленного сустава.
Ишемическая тугоподвижность развивается при плохом кровоснабжении мышц в связи со сдавлением кровеносных сосудов извне или заболеваний, в результате которых сужается просвет сосуда.
Компенсаторная контрактура может развиваться как адаптивная реакция на поражение, например, соседних суставов с целью хотя бы частичного сохранения двигательной и опорной функций конечности. Так, компенсаторная контрактура коленного сустава нередко возникает при серьёзных поражениях тазобедренного сустава. Сначала такая тугоподвижность носит нейрогенный характер, затем присоединяется миогенная контрактура, а позднее видоизменяются ткани сустава.
Профессиональная контрактура развивается у лиц, трудовая деятельность которых сопряжена с постоянными нагрузками на коленный сустав, в результате чего мышцы, сухожилия, связка и подвержены микротравмам, на месте которых впоследствии возникают рубцы.
Факторы риска развития контрактуры коленного сустава:
- артрит и артроз коленного сустава;
- длительное (в течение трёх недель и более) ношение гипсовой повязки или иного приспособления жёсткой фиксации;
- слишком тугое наложение повязки или постоянное ношение сдавливающей одежды;
-
 травмы – переломы, вывихи, разрывы связок и сухожилий, ушибы коленного сустава, ожоги кожи в области колена;
травмы – переломы, вывихи, разрывы связок и сухожилий, ушибы коленного сустава, ожоги кожи в области колена; - инфекционные и неинфекционные воспаления тканей, окружающих коленный сустав;
- неадекватное лечение травм и болезней коленного сустава и околосуставных тканей (в том числе ран мягких тканей, ожогов, кожных воспалений);
- опухоли костной и соединительной ткани в коленной области;
- заболевания центральной нервной системы – детский церебральный паралич, инсульт, боковой амиотрофический склероз, полиомиелит и другие;
- болезни периферической нервной системы – невриты и нейропатии;
- полиартрит, коксит (воспаление тазобедренного сустава), артроз тазобедренного сустава;
- профессиональный спорт, работа танцором, артистом балета, грузчиком;
- истерический невроз.
Чаще всего причиной контрактуры коленного сустава становятся артриты и артрозы и длительная иммобилизация.
Симптомы
Основной симптом контрактуры коленного сустава – невозможность согнуть или распрямить ногу до конца. Также может наблюдаться:
- отёчность в области сустава;
- уменьшение обхвата бедра, голени в связи с атрофией мышц;
- визуальное укорочение ноги;
- придание ноге неестественного, вынужденного положения.
В зависимости от причины, вызвавшей контрактуру коленного сустава, ограничение подвижности может сопровождаться болью, нарушениями чувствительности.
Лечение
При выявлении контрактуры коленного сустава в первую очередь необходимо диагностировать и лечить основное заболевание. Наименее благоприятен прогноз при контрактурах, вызванных хроническими, неизлечимыми заболеваниями, но даже в этих случаях адекватное лечение может восстановить подвижность коленного сустава если не полностью, то хотя бы частично.
Основные методы консервативного лечения:
-
 физиотерапия;
физиотерапия; - массаж;
- лечебная гимнастика.
Медикаментозное лечение назначается в зависимости от причины, вызвавшей контрактуру, и направлено на устранение этой причины. Такое лечение может предотвратить развитие контрактуры, однако тугоподвижность, осложнившуюся патологическими изменениями тканей, лекарства не устраняют.
Консервативное лечение
Лечение начинается с прогревания – наложения на область коленного сустава озокерита или парафина.
Из аппаратных методов физиолечения применяются:
- электрофорез или фонофорез лидазы, йодида калия, аминофиллина;
- ударно-волновая терапия;
- высокочастотная сантиметровая (СМВ) и дециметровая (ДМВ) терапия;
- электростимуляция четырёхглавой мышцы бедра синусоидальным модулированным током (СМТ).
Для рассасывания спаек может применяться введение кислорода в суставную сумку. Для снятия мышечного спазма назначают лечебный массаж.
Для разработки мышц и сустава применяется лечебная физкультура, включающая как пассивные (направленные лишь на напряжение и расслабление мышц), так и активные (включающие движения в суставе) упражнения. Гимнастика проводится под контролем инструктора, после упражнений нога может закрепляться в достигнутом положении с помощью фиксирующего приспособления.
Полезны также упражнения в воде, лечебные души, лечебное плавание.
Хирургическое лечение
Если устранить контрактуру консервативными методами не удаётся, применяется хирургическое вмешательство. В зависимости от причин контрактуры выполняется иссечение рубцов, пластика мышц, сухожилий, рассечение спаек между поверхностями сустава.
Чем раньше начато лечение контрактуры, тем благоприятнее прогноз. Так, лечение нейрогенных и миогенных контрактур на ранних стадиях более эффективно и менее длительно и агрессивно (высокая вероятность обойтись без оперативного вмешательства), чем лечение запущенной тугоподвижности с выраженными патологическими изменениями околосуставных тканей.
Самостоятельное лечение коленной контрактуры так называемыми народными методами категорически недопустимо – такое «целительство», как правило, приводит к усугублению болезни, инвалидизации. Единственно допустимое лечение в домашних условиях – назначенное врачом: приём лекарственных препаратов, занятия лечебной физкультурой.

Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу “Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе” и начинайте выздоравливать без дорогого лечения и операций!
Получить книгу
Самая лучшая мазь для суставов колена: какую выбрать от боли в коленных суставах

Боль в коленях — это ужасное чувство, которое не дает вести полноценную жизнь. Естественно, с ней нужно бороться.
Для этого используются не только оральные медикаментозные средства, но и мази. Они способствуют восстановлению хрящевой ткани, возобновлению нормальной подвижности. Однако необходимо рассмотреть, какими бывают мази, как их правильно использовать.
Почему появляется боль в колене

Прежде чем лечить боль в коленном суставе, необходимо рассмотреть причины ее появления. От этого зависит, какой тип крема или мази подойдет лучше всего. Итак, существуют такие причины появления болевых ощущений:
- Гонартроз. Он характеризуется разрушением хрящевой ткани коленного сустава.
- Бурсит. Воспаление синовиальной сумки сочленения.
- Ревматоидный артрит. Это общее воспалительное заболевание суставов ног, а также рук.
- Подагра. Она характеризуется накоплением солей мочевой кислоты преимущественно в суставах ног.
- Повреждение менисков.
- Травмы ног.
- Киста или опухоль.
- Чрезмерная нагрузка вследствие спортивной тренировки или большой массы тела.

НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Эти причины не являются единственными. Спровоцировать боль, отек, покраснение коленного сустава может любой сбой в работе организма. Однако прежде чем бежать в аптеку и покупать мазь, нужно обязательно установить точную причину развития патологического состояния. Поэтому придется обратиться к хирургу, травматологу, ортопеду и ревматологу.
Разновидности используемых мазей
Все мази и гели для лечения коленных суставов ног можно классифицировать так:
- Противовоспалительные. Благодаря им можно устранить саму возможность появления боли.
- Согревающие. Они активизируют кровообращение и обмен веществ в пораженной области.
- Хондропротекторы. Эти средства питают и восстанавливают хрящевую ткань.
Естественно, лечение патологии и восстановление подвижности коленного сустава производить необходимо. Но также нужно знать, какую мазь, крем или гель лучше использовать. Ведь неправильно подобранное средство просто не поможет. Лучше, если выбором препарата займется врач.
Особенности НПВС
Нестероидные противовоспалительные средства — это основа медикаментозного лечения болезней суставов. Они способны существенно притормозить секрецию ферментов, вызывающих воспалительный процесс. То есть боль не появляется вообще. Кроме того, такие гели и мази уменьшают отек коленного сустава. После применения этих средств восстанавливается функция сгибания ног.

Наносить такие мази необходимо непосредственно вокруг той области, которая болит. Слой препарата не должен быть толстым. Использовать его лучше 1-2 раза в день. Но лечить представленными препаратами колено можно не более 2 недель. Если в пораженной области есть царапины или раны, то их следует избегать.
НПВС помогает уже через полчаса, а эффект длится не менее 5 часов. Но если выбранный крем не помог избавиться от болей за 7 дней, то следует обратиться к доктору.
НПВС хорошо переносятся организмом, однако, эти препараты не стоит использовать во время беременности и лактации, при серьезных нарушениях в работе почек и печени, наличии аллергии на ацетилсалициловую кислоту.
Среди этих препаратов можно выделить группы средств на основе:
- Мази Диклофенака — Диклофенак-акри, Ортофен.
- Нимесулида — Найз.
- Кетопрофена — Артрозилен.
- Ибупрофена — Долгит. Представленные препараты убирают скованность коленного сустава, способствуют восстановлению функции сгибания.
- Индометацина.
- Быструм-гель. Его назначают при сильных воспалительных процессах в области коленного сочленения. Особенностью препарата является то, что для большего эффекта перед нанесением пораженную область следует хорошо помассировать.

Разогревающая мазь: особенности применения
Итак, если у человека болят колени при сгибании ног, необходимо обязательно обследоваться. Патологический процесс может быть серьезным. Однако даже незначительное заболевание коленного сустава необходимо лечить.
Так как большинство патологий опорной системы способствуют нарушению кровообращения в пораженной области, то лучше использовать согревающие мази. Они имеют хорошие отзывы, оказывают быстрый эффект. Согревающие кремы способствуют расширению сосудов, и процесс восстановления питания хрящевой и костной ткани ускоряется. Так как к больному суставу увеличивается приток крови, то в нем появляется тепло.

Использовать такие мази можно для устранения болей после спортивной тренировки или при наличии серьезного заболевания. Наносить средство нужно небольшим слоем, а для усиления эффекта можно обмотать коленный сустав теплым платком. После использования такого крема не просто улучшается кровообращение и питание сочленения, восстанавливаются функции сгибания-разгибания ног. Максимальный срок проведения лечения составляет 10 дней.
Перед применением некоторое количество вещества необходимо нанести на кожу и посмотреть, какой будет реакция. Растительные мази не очищаются настолько хорошо, как фабричные. Поэтому они могут иметь в своем составе природные аллергены.
После тренировки или при хроническом ортопедическом заболевании используются такие мази:
- Випросал, Наятокс. Максимальный эффект в ходе лечения оказывает змеиный яд, который находится в составе этих препаратов.
- Апизартрон, Вирапин. Они богаты пчелиным ядом, который эффективен не только когда колени болят, но и при хрусте в сочленениях.
- Растительные — Эспол.
- Синтетические фабричные средства. Хорошие отзывы, особенно у пожилых людей, а также спортсменов имеет Финалгон. В эту группу также входит Капсикам.
