Воспаление рубца на плече

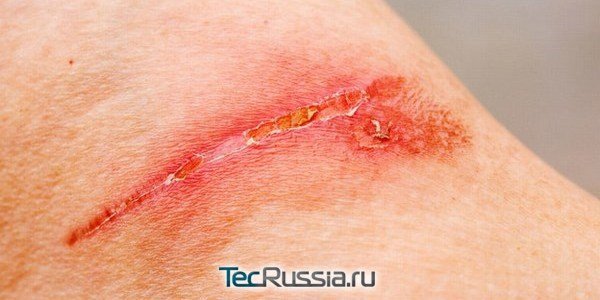
Мало кому удается прожить всю жизнь, не заполучив ни одного шрама. А самый первый из них – от БЦЖ – мы приобретаем почти сразу после рождения. Дальше все будет зависеть от везения и личной истории: травмы, аппендицит, кесарево, пластические операции… те или иные следы на нашем лице или теле останутся неизбежно.
Обычно они благополучно заживают и не доставляют особых хлопот. Но иногда что-то идет не так и послеоперационный рубец воспаляется – это может произойти как с молодыми, так и со старыми шрамами, как на начальном этапе их формирования, так и многие месяцы и годы спустя. Почему случаются такие проблемы и что делать тем, кто с ними столкнулся? Опасно ли это? Можно ли обойтись консервативными методами или понадобится повторная операция? TecRussia.ru разбирает причины и варианты лечения:
Самая вероятная причина воспаления молодого рубца – попадание в рану инфекции. Если верить медицинской статистике, при операциях на брюшной полости это случается у 5-35 человек из каждой сотни пациентов. Вероятность такого развития событий будет ниже при менее объемных вмешательствах, но намного выше при бытовых, производственных и иных подобных травмах, когда поврежденный участок изначально нестерилен.
Также, инфицирование может произойти и гематогенно – то есть с током крови из очагов хронического воспаления, таких как миндалины, пазухи носа и даже кариозные зубы. Кроме того, иногда вина лежит на хирурге, который не обеспечил должный уровень асептики в операционной. Симптоматика во всех случаях примерно одинаковая:
- шов продолжает болеть даже спустя 3-5 суток после операции;
- сама рана и кожа вокруг нее красная, отечная, горячая;
- появляются признаки общей интоксикации – температура, головная боль, слабость;
- в крови появляются признаки воспаления: ускоряется СОЭ, повышается количество лейкоцитов.
Инфекция может попасть в любой формирующийся рубец на стадии эпителизации – будь это крупный послеоперационный шов или крошечный след от БЦЖ. Подобное состояние требует немедленного вмешательства врача:
- В качестве базового способа лечения обычно используют антибиотики, которые вводят однократно перед операцией или сразу после нее.
- Если это не помогает, и шрам воспаляется еще сильнее (при ранней выписке это может случиться и дома), первое, что нужно сделать – немедленно обратиться к хирургу. Возможно, он ограничится назначением дополнительного курса антибиотиков в таблетках или инъекциях и обработкой раневой поверхности антисептиками.
- Если гнойный процесс зашел достаточно далеко, то рану раскрывают, удаляют гной и тщательно промывают. Возможно, после этого ее не зашьют наглухо, а оставят дренаж – трубку или резинку, которая не позволит краям закрыться, чтобы образующийся гной мог свободно вытекать наружу. Конкретные действия будут зависеть от состояния шва и индивидуальных особенностей организма пациента.
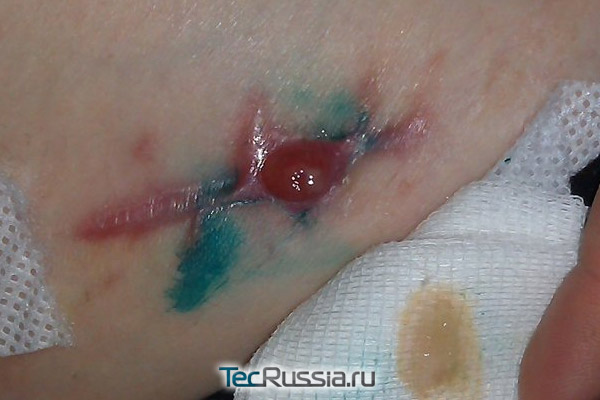
Еще один неприятный сценарий: послеоперационная рана вроде бы зажила нормально, пациент благополучно покинул стены клиники, а через несколько дней – или месяцев, а иногда даже лет – участок рубца краснеет и отекает, на нем формируется гранулема (ограниченное воспаление). Через некоторое время она прорывается, а внутри оказывается гной, или сукровица, которые постоянно подтекают из образовавшейся полости.
Такая патология называется лигатурный свищ и случается, когда организм отторгает наложенный шовный материал из-за индивидуальной непереносимости либо потому, что сами хирургические нити оказались источником загрязнения или болезнетворных бактерий. Обычно эта реакция происходит в течение первой недели, особенно при попадании инфекции, но может проявиться и на старых рубцах. Известны даже случаи, когда осложнение данного типа возникало спустя почти 35 лет после операции!
- Как формируются рубцы: 4 стадии созревания и рекомендации по уходу
- Где расположены швы после подтяжки лица и как сделать их невидимыми
Оптимальным для пациента будет ситуация, когда шовный материал, ставший причиной появления лигатурного свища, отторгается из раны, после чего состояние шрама, как правило, нормализуется (в т.ч. внешне) и больше не доставляет проблем. Но бывает и так, что воспаление переходит в хроническое, а если первоначальный операционный разрез проходил вблизи брюшной полости – оно может распространиться на внутренние органы. Здесь не обойтись без помощи хирурга:
- В неосложненных случаях врач назначает средства, которые ускоряют «прорыв» свища: примочки с гипертоническим раствором, ферментными препаратами, либо ихтиоловую мазь и ей подобные. После того как гранулема вскрывается, часто становится видна лигатура – ее удаляют пинцетом. Затем рану обрабатывают антисептиками до полного заживления. Иногда весь этот процесс укладывается в несколько дней, но иногда раскрытия приходится ждать недели и даже месяцы.
- В тех случаях, когда лигатурное воспаление рубца усугубляется и начинает влиять на общее состояние пациента – повышается температура, появляются изменения в составе крови – нужна срочная госпитализация. В стационаре свищ вскрывают и пытаются извлечь проблемные хирургические нити.
- В более сложных случаях гнойный участок иссекают целиком, по краю здоровых тканей.
- Для повторного ушивания раны подбираются современные материалы, не вызывающие отторжения, но даже они, увы, не гарантируют полного выздоровления – согласно статистике, более чем у половины пациентов в течение следующих 2 – 5 лет возникает рецидив лигатурного свища.
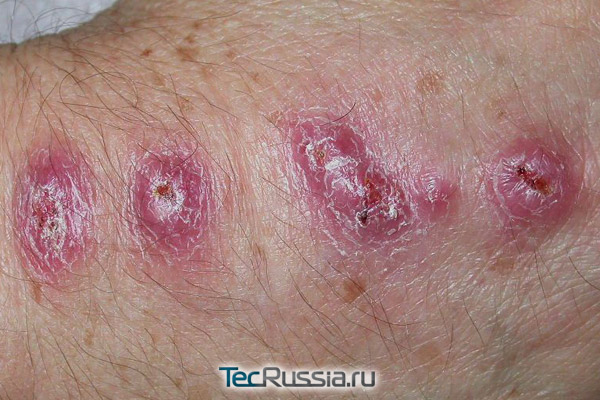
Послеоперационный шрам «созревает» в течение 1 года – в норме за это время на месте разреза формируется ровная тонкая полоска соединительной ткани. Если ее нарастает слишком много, возникает гипертрофический рубец – грубый, выступающий над поверхностью кожи. Если же разрастание настолько крупное, что выходит за пределы изначальной раны, оно называется келоид. И в том и другом случае внутри имеет место вялотекущее хроническое воспаление. Причины этих патологий могут быть различными, самые частые из них:
- наследственность;
- гормональная перестройка организма (пубертат, беременность);
- 1-я группа крови;
- темная кожа (4 – 6 фототип);
- трение и иные механические воздействия на шрам в период его созревания.
Визуально подобные отклонения становятся заметны примерно через 1-3 месяца после операции. Шов утолщается и уплотняется, начинает выступать над поверхностью, келоид в дополнение к этому порой активно чешется и болит.
По статистике такое патологическое рубцевание возникает у 1,5-4,5% пациентов. Основным способом борьбы с ним считается профилактика – именно поэтому пластические хирурги активно используют повязки и покрытия с силиконовым гелем. А вот при вмешательствах, выполняемых по состоянию здоровья, подобные меры безопасности часто упускаются. Тем не менее, специальные гипоаллергенные силиконовые пластыри и пластины рекомендуются всем без исключения пациентам, их целесообразно начинать использовать сразу после снятия швов.
Если этого оказывается недостаточно, терапию дополняют местными инъекциями стероидов, с помощью которых можно существенно замедлить и даже полностью остановить неконтролируемый рост соединительной ткани. По истечении года, когда шрам считается «зрелым», заметный эффект могут дать только механические воздействия: лазерная шлифовка либо хирургическое иссечение. Их в обязательном порядке сочетают с новым курсом профилактики и консервативного лечения, поскольку удаление келоида без применения дополнительных средств терапии в половине случаев приводит к рецидивам.
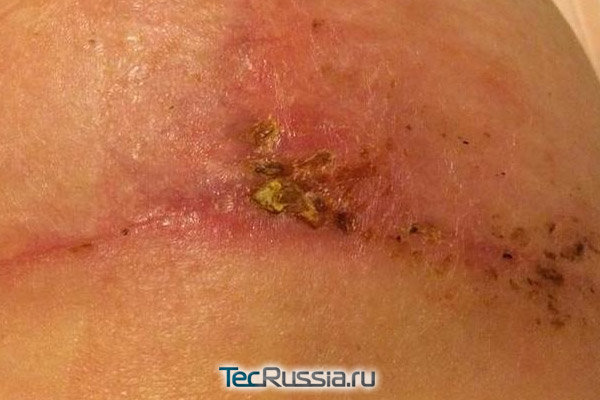
С любыми изменениями во внешнем виде или ощущениях, связанных с формирующимся шрамом, следует обращаться к хирургу. В идеале – к тому, который проводил операцию. Наиболее вероятные «виновники» проблемы и способ ее решения:
| Причина воспаления | Лечение |
| Инфицирование – возникает в течение первых нескольких дней после операции/травмы, проявляется характерным покраснением шрама и общим ухудшением самочувствия | Курс антибиотиков либо хирургическое вскрытие и очистка раны с повторным ушиванием |
| Лигатурный свищ – формируется только после наложения наружных или внутренних швов, чаще всего при использовании нерассасывающихся нитей. На рубце в результате образуется гранулема с гнойным содержимым | Вскрытие либо хирургическое удаление свища, наложение повторных швов из гипоаллергенных материалов |
| Разрастание соединительной ткани – формирование гипертрофического или келоидного шрама |
|
В случае со старым рубцом для определения точной причины проблемы могут понадобиться дополнительные исследования – УЗИ, биопсия и т.п.
Из этой статьи вы узнаете: что происходит при тендините плечевого сустава, что это за заболевание, как оно развивается. Кальцинирующий тендинит, симптомы заболевания сустава, лечение.

Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Дата публикации статьи: 20.05.2019
Дата обновления статьи: 19.01.2020
Содержание статьи:
- Механизм развития патологии
- Причины и факторы риска
- Классификация
- Три стадии болезни
- Характерные симптомы
- Диагностика
- Методы лечения
- Профилактика тендинита
- Прогноз на выздоровление
- Первоисточники информации, научные материалы по теме
Тендинит (tendinitis) плечевого сустава – воспаление сухожилий в области плеча. Сухожилия – это плотные коллагеновые волокна (тяжи) из соединительной ткани, ими мышцы «крепятся» к суставу.

При непосильных нагрузках, травмах, некоторых заболеваниях (например, при артрите) коллагеновые волокна повреждаются и отмирают, а сухожилия воспаляются.
Процесс сопровождается болью, незначительным отеком, ограничением подвижности плеча. Он протекает с вовлечением окружающих тканей (например, с воспалением внутренней поверхности оболочки сухожилий – тендовагинитом).
Человек с тендинитом плеча ощущает острую боль при попытках двигать рукой, бережет конечность, ограничивает активные движения.
Со временем сухожилия становятся недостаточно плотными, хрупкими, истончаются, утрачивают свои функции. На смену тендиниту приходит тендиноз – последствие острого воспаления, хронический дегенеративно-дистрофический процесс (разрушение тканей на фоне нарушения их питания).
 Разница между тендинитом и тендинозом. Нажмите на фото для увеличения
Разница между тендинитом и тендинозом. Нажмите на фото для увеличения
Заболевание само по себе не опасно, но затрудняет выполнение элементарных бытовых действий.
Если без промедления обратиться к ортопеду или травматологу, тендинит успешно излечивается медикаментозными методами. Иногда (при кальцинозе тканей, вызывающем отвердение сухожилий) проблему решают хирургическим вмешательством.
Механизм развития патологии
Сухожилия укрепляют головку плечевой и впадину лопаточной кости.

Движение осуществляется посредством работы многочисленных мышц, прикрепленных к вращательной манжете плеча. Здесь проходит сухожилие бицепса, отвечающего за сгибание и разгибание руки.
 Строение плечевого сустава. Нажмите на фото для увеличения
Строение плечевого сустава. Нажмите на фото для увеличения
Над плечом, в месте соединения продолговатого отростка лопатки с ключицей, расположен акромиально-ключичный сустав.
При напряжении, непосильных нагрузках, травмах расстояние между суставами сокращается, манжета плеча травмируется частями акромиально-ключичного сустава.
В месте разрывов образуются очаги некроза. Отмирание клеток провоцирует выброс медиаторов воспаления (химических веществ, запускающих воспалительный процесс).
В месте поражения нарушается обмен веществ, скапливается экссудат (жидкость, выделяющаяся в ткани из мелких кровеносных сосудов при воспалении из-за нарушения проницаемости сосудов), появляется небольшой отек.
Раздражение нервной ткани становится причиной внезапной боли при выполнении некоторых движений (сложно приподнимать конечность, сжимать кулак).
В этом участвуют внутренняя оболочка сухожильных влагалищ, капсула сустава, мышцы, образуется кальцинирующий тендинит плечевого сустава.
 Здоровый сустав и кальцинирующий тендинит плечевого сустава на рентгене и КТ (снимке компьютерной томографии). Нажмите на фото для увеличения
Здоровый сустав и кальцинирующий тендинит плечевого сустава на рентгене и КТ (снимке компьютерной томографии). Нажмите на фото для увеличения
Больной начинает беречь конечность, нагрузка на сустав уменьшается, что приводит к появлению в области повреждения рубцов или спаек (замена функциональной ткани нефункциональной).
Плотные коллагеновые тяжи истончаются, утрачивают эластичность, теряют прочность, легко травмируются при любой нагрузке. Тендинит переходит в тендиноз – нарушение питания сухожилий с последующим их разрушением и замещением нефункциональной соединительной тканью.
Причины и факторы риска
Тендинит в 80 % случаев возникает из-за микротравм или повреждений на фоне нагрузок (строительные работы, спортивные тренировки).
Иногда воспаление сухожилий становится результатом:
- инфекций (проникновение возбудителей через рану или из очагов воспаления);
- врожденной деформации сустава (дисплазия);
- проблем с метаболизмом (подагра, недостаток половых гормонов при климаксе);
- хронических дегенеративных и дистрофических изменений хрящей и костей суставов;
- вынужденной неподвижности плеча (послеоперационная иммобилизация);
- аутоиммунных заболеваний: ревматоидного артрита (воспаления мелких суставов кистей), склеродермии (воспаления кожи, суставов, мышц, поражение внутренних органов), системной красной волчанки (поражения кожи, суставов, сердца);
- приема некоторых лекарственных препаратов (например, глюкокортикостероидов: препаратов на основе гормонов коры надпочечников – Преднизолона, Гидрокортизона).

Факторы, способные повлиять на появление тендинита:
- возраст (после 45 лет начинается неизбежное возрастное старение тканей, они утрачивают эластичность, истончаются, легче повреждаются; риск развития тендинита увеличивается в 2 раза);
- профессия (танцоры, спортсмены, строители, грузчики);
- ослабление иммунитета (на фоне перенесенных инфекционных заболеваний, при обострении хронической патологии внутренних органов, при стрессе, во время беременности);
- переохлаждение (однократное сильное или незначительное, но регулярное).
У женщин болезнь часто диагностируют на фоне климакса.
Классификация
Тендинит дифференцируют по локализации:
| Локализация | Когда возникает боль |
|---|---|
Сухожилия надостной мышцы | При подъеме руки более чем на 90 градусов |
Сухожилия подлопаточной, круглой, надостной, подостной мышц | При попытке выполнить действия поднятой или вытянутой вперед рукой, поднять ее, завести назад Сопровождается скованностью плеча |
Сухожилия плечевого сустава | При любых движениях отдает в предплечье и локоть |
Бицепс | При сгибании конечности в локте, поворотах предплечья от себя |

В зависимости от причин появления тендинит плеча бывает:
- Септическим, или гнойным, с проникновением возбудителей (например, стафилококки, стрептококки) в мягкие ткани. Он сопровождается острыми симптомами (болью, накоплением гнойного отделяемого, повышением температуры, признаками интоксикации).
- Посттравматическим, асептическим. Процесс протекает без проникновения возбудителей, развивается из-за травм, микроповреждений и сопровождается выраженными симптомами (болью, скованностью плеча).
- Кальцинирующим (оссифицирующим). Патология возникает у очагов отложения солей кальция. Сухожилия утрачивают прочность, происходит их кальцинирование (отвердение), что сильно ограничивает движения. Специфичный признак кальцинирующего тендинита – треск, сопровождающий любые движения плечелопаточного сустава.
- Фиброзным. Заболевание протекает с образованием множества фиброзных рубцов (разрастания грубой нефункциональной соединительной ткани). Характерные симптомы – постепенное истончение и атрофия коллагеновых волокон (объем сухожилий уменьшается), образование подкожных узелков.
Септический и посттравматический процесс принято рассматривать как острые тендиниты (с выраженными проявлениями).
Кальцинирующий и фиброзный – как хронические (возникают, если не лечить острый тендинит, протекают со стертыми, слабо выраженными признаками).
 Кальцинирующий и фиброзный тендиниты плечевого сустава на рентгене. Нажмите на фото для увеличения
Кальцинирующий и фиброзный тендиниты плечевого сустава на рентгене. Нажмите на фото для увеличения
Три стадии болезни
Заболевание развивается постепенно.
| Стадии тендинита | Сопутствующие симптомы |
|---|---|
1 | Боль в момент сильного физического напряжения Подвижность плеча не ограничена |
2 | Боль становится сильнее Появляется при любых, даже элементарных, нагрузках и проходит после отдыха Патология ограничивает движения, затрудняет профессиональную деятельность (тренировки) |
З | Боль становится приступообразной, возникает внезапно Длится долго (по 8 часов) Подвижность плеча сильно ограничена (больной бережет конечность) |
Характерные симптомы
Сначала симптомы появляются только при серьезной нагрузке на плечо. Человек чувствует достаточно выраженную боль, после отдыха она исчезает.
По мере того как патология прогрессирует, болевые ощущения усиливаются при самых элементарных движениях рукой. Человеку сложно расчесываться, доставать предметы с верхних полок, надевать одежду, принимать душ.
На поздних стадиях тендинит плеча осложняет выполнение самых незначительных действий – пациенту трудно даются рукопожатие, поворот кисти, сжимание кулака.
Боли приобретают приступообразный характер (могут возникнуть внезапно), сохраняются в покое (по 6–8 часов), беспокоят по ночам (при перемене позиции), отдают в локоть и предплечье.
Наиболее характерные симптомы заболевания:
- боль;
- покраснение кожи (редко);
- небольшая припухлость, отек;
- изредка повышение местной температуры.

При хроническом процессе к общим симптомам присоединяются:
- характерный хруст при движениях (вызванный кальцинированием, отвержением тканей);
- многочисленные фиброзные узелки (рубцы), расположенные под кожей;
- ограничение подвижности сустава.
Патология обычно протекает, сочетаясь с бурситом, тендовагинитом, и может осложниться до разрыва сухожилий и тендиноза.

Диагностика
Заболевание диагностируют посредством:
- Опроса, осмотра (боль и хруст при движениях, при надавливании на область прикрепления сухожилий к костям).
- Проведения тестов (боль полностью исчезает после укола анестетика – Лидокаина, Новокаина).
- Инструментального обследования: КТ или МРТ (позволяют выявить разрывы сухожилий после травмы, рубцовые изменения, кальцинаты – участки скопления солей кальция и иные причины развития болезни), рентгенография (информативна при кальцинации, отвердении сухожилий).
- Лабораторной диагностики (на наличие воспаления косвенно указывают повышение уровня С-реактивного белка, скорости оседания эритроцитов, лейкоцитов, при нарушениях обмена – увеличение уровня мочевой кислоты, сахара в крови).
Предварительный диагноз устанавливают, исключая заболевания со сходными симптомами (артрит, растяжение и разрыв связок).
 Разрыв связок плечевого сустава
Разрыв связок плечевого сустава
Методы лечения
Заболевание можно вылечить полностью:
- на ранних стадиях тендинит устраняют консервативными методами;
- на поздних – применяют хирургические.
Консервативное лечение
При лечении медикаментами, физиотерапией плечу обеспечивают относительный покой на весь период (обычно терапия занимает 2 недели).
Медикаменты, которыми лечат острые симптомы болезни:
- гормональные средства для инъекций, снимающие воспаление, – Дипроспан, Гидрокортизон;
- негормональные препараты в таблетках и мазях, снимающие воспаление, – Мовалис, Диклофенак, Индометацин;
- раздражающие и прогревающие местные мази и гели, применяемые после стихания острых проявлений, – Випросал, Финалгон, Капсикам.
 Препараты, используемые для лечения при тендините
Препараты, используемые для лечения при тендините
При септическом (гнойном) тендините плечевого сустава лечение проводят антибиотиками (Флемоксин, Флексид).
Физиотерапия
Медикаменты обязательно сочетают с физиотерапией (после снятия острых симптомов).
Физиотерапевтические процедуры помогают:
- Восстановить кровоснабжение мягких тканей, улучшить их питание.
- Снять интоксикацию, отечность (улучшая лимфоотток).
- Стимулировать интенсивное деление клеток.
- Ускорить заживление поврежденных тканей.
- Устранить остаточные проявления тендинита (боль, воспаление).
- Улучшить подвижность плеча.
Для лечения тендинита применяют:
| Метод | Цель проведения |
|---|---|
Электрофорез с медикаментами | Электромагнитное поле улучшает проникновение веществ через кожный барьер |
Ультразвук | Ультразвуковые колебания стимулируют лимфоотток, снимают интоксикацию, предотвращают кальцификацию и фиброз (замещение нормальной ткани нефункциональными волокнами) |
Ультрафиолетовое облучение | Прогревания ультрафиолетом усиливают кровоснабжение тканей, способствуют восстановлению подвижности сустава |
Ударно-волновая терапия | Механическими импульсами разрушают кальцификаты в тканях, восстанавливая подвижность плеча |
 Ударно-волновая терапия плечевого сустава
Ударно-волновая терапия плечевого сустава
Также пациенту назначают бальнеотерапию (сероводородные, радоновые ванны) и массаж.
Лечебная гимнастика
Для полного восстановления подвижности сустава необходима ЛФК. Ее применяют после исчезновения выраженных симптомов.
Нагрузка на плечо должна быть пассивной (без дополнительных утяжелений в виде гантелей и тяжелого веса, и только в пределах допустимой амплитуды). Движения – щадящие, их выполняют без напряжения.
Примеры упражнений:
- разогревайте мышцы, растягивайте связки и сухожилия, имитируя свободно висящей конечностью маятник, амплитуда движений должна постепенно увеличиваться;
- больную руку поднимайте вверх и отводите в стороны с помощью другой руки;
- приподнимайте и опускайте плечо, двигайте им по кругу поочередно в разные стороны;
- чередуйте напряжение и расслабление мышц без движения рукой.


Упражнения делают медленно. Количество постепенно увеличивают (от 5 до 15 повторений, сначала 1 раз, потом 3 в день).
Хирургическое лечение тендинита назначают, если процесс прогрессирует, тугоподвижность усиливается, а консервативные методы не принесли результата.
При этом производят рассечение вращательной манжеты или капсулы сустава там, где больше всего фиброзных рубцов или кальциевых отложений. Проблемные зоны иссекают (удаляют), устраняя источник развития воспаления.
Послеоперационное восстановление занимает от 1,5 до 4 месяцев. Больному обязательно назначают курс физиотерапии и ЛФК.
 1) Сгибание рук в локтевом суставе; 2) Рывки локтями назад; 3 и 4) Качание рук с переменой их положения; 5) Разведение рук в стороны; 6) Круговые движения руками; 7) Качание скрещенных в замке рук перед собой; 8) Скрещивание рук на груди и разведение их в стороны. Нажмите на фото для увеличения
1) Сгибание рук в локтевом суставе; 2) Рывки локтями назад; 3 и 4) Качание рук с переменой их положения; 5) Разведение рук в стороны; 6) Круговые движения руками; 7) Качание скрещенных в замке рук перед собой; 8) Скрещивание рук на груди и разведение их в стороны. Нажмите на фото для увеличения
Народные средства
Народные методы эффективны на начальных стадиях тендинита, особенно в комплексе с традиционным, медикаментозным лечением.
Все средства применяют только после консультации врача, который посоветует, как лечить болезнь.
Рецепты домашних средств:
- Способ лечения тендинита плеча мазью из чеснока. Возьмите 5–6 зубков свежего чеснока, растолките или измельчите в блендере. Смешайте с 2 ст. л. топленого свиного жира, добавьте 5–10 капель эфирного масла эвкалипта. Втирайте 1 или 2 раза в день до полного восстановления подвижности (использовать можно только после исчезновения острых признаков заболевания).
- Компресс с яблочным уксусом и лимонным соком. Возьмите 500 мл уксуса, добавьте сок целого лимона, 100 мл водки. Настаивайте смесь 24 часа, прикладывайте на 2–3 часа в виде компресса до полного восстановления подвижности.


Народные способы лечения не избавят полностью от тендинита, поэтому их не используют как основное лечение.
Профилактика тендинита
Как предотвратить развитие заболевания:
- не подвергайте неподготовленное плечо сильным нагрузкам;
- перед тяжелой работой выполняйте небольшую разминку, разогревайтесь;
- чередуйте труд с отдыхом;
- выявляйте и лечите заболевания, провоцирующие тендинит;
- укрепляйте мышцы и связки плеча под руководством опытного тренера или физиотерапевта.
Прогноз на выздоровление
Заболевание чаще может поражать людей, подвергающихся чрезмерным физическим нагрузкам (в 80 % случаев – спортсменов, строителей, грузчиков).
Прогноз при тендините плеча благоприятный. В 90 % случаев от острой патологии удается избавиться за 2 недели (при условии, что больной обратился вовремя).
Хронический процесс лечится дольше и сложнее. Он может осложниться фиброзом и кальцификацией мягких тканей. От такого тендинита избавляются хирургическими методами.
Полное восстановление функций в таком случае занимает от 1,5 до 4 месяцев.
Первоисточники информации, научные материалы по теме
- Поражение околосуставных мягких тканей плеча. В. А. Нестеренко, 2018.
https://rsp.ima-press.net/rsp/article/download/2627/1761 - Травматология. Национальное руководство. Под ред. акад. РАМН Г. П. Котельникова, акад. РАН и РАМН С. П. Миронова, 2008.
- Внесуставные заболевания мягких тканей опорно-двигательного аппарата. Астапенко М. Г., Эрялис П. С. М.: Медицина, 1975.
- Параартикулярные ткани: варианты поражения и их лечение. Хитров Николай Аркадьевич.
https://cyberleninka.ru/article/n/paraartikulyarnye-tkani-varianty-porazheniya-i-ih-lechenie-1 - Растяжения связок, сухожилий и мышц. Макаров С. А., Сергиенко С. А. Регулярные выпуски «РМЖ» №23 от 03.12.2001.
https://www.rmj.ru/articles/revmatologiya/Rastyagheniya_svyazok_suhoghiliy_i_myshc/ - Операции в травматологии и ортопедии. Беспальчук П. И., Прохоров А. В., Волотов. 2001.
Загрузка…
