Воспаление сальной железы в кишечнике
Здравствуйте уважаемые читатели! Я надеюсь эта статья поможет вам если нужно в будущем, но лучше всего {Обращайтесь к врачу}. Будьте здоровы;
Строение кишечника
Кишечник человека – это самый длинный его орган, состоящий из множества отделов. Соответственно патологические процессы, в том числе, и воспаления кишечника, могут происходить в любой его части.
Первый отдел кишечника, начинающийся после желудка – это тонкий кишечник или тонкая кишка. В этом отделе происходит расщепление биологических полимеров на мономерные соединения, которые может усвоить организм – жирные кислоты, аминокислоты и моносахариды. Всасывание данных веществ в кровь также происходит в тонкой кишке. Тонкий кишечник делится на три основные части – двенадцатиперстная кишка, тощая кишка и подвздошная кишка. Воспаление тонкой кишки в целом носит название энтерита, воспаление подвздошной кишки – илеита, двенадцатиперстной кишки – дуоденита.
Толстым кишечником или толстой кишкой называется отдел, начинающийся после тонкого и оканчивающийся анальным отверстием. Назначение этого отдела – сбор непереваренных остатков пищи из тонкой кишки и вывод их наружу. Кроме того, в толстой кишке всасываются в кровь вода, электролиты и некоторые витамины.
Толстый кишечник имеет в своем составе несколько элементов:
- слепая кишка,
- ободочная кишка,
- сигмовидная кишка,
- прямая кишка,
- червеобразный отросток (аппендикс).
Воспаление прямой кишки называется проктитом, сигмовидной – сигмоидитом, слепой кишки – тифлитом, аппендикса – аппендицитом.
Энтерит
Энтерит, или воспаление тонкого кишечника – одно из наиболее часто встречающихся воспалительных заболеваний ЖКТ. Энтерит нередко сопровождает такие острые инфекционные болезни, как брюшной тиф, холера, энтеровирусная инфекция, сальмонеллез. Кроме того энтерит возможен при гепатите, холецистите, панкреатите, язвенной болезни желудка. Хронический энтерит редко является первичным заболеванием. Обострения чаще всего происходят на фоне нарушений диеты или употребления алкоголя. Однако нередко воспаление распространяется и на другие отделы ЖКТ, и возникают такие заболевания, как гастроэнтерит и энтероколит.
Колит
Колит – это воспаление толстого кишечника. Причиной острого воспаления толстого кишечника чаще всего является инфекция, например, дизентерия или пищевое отравление. Хроническое воспаление отделов толстого кишечника может вызываться аутоиммунными процессами, нарушениями кровообращения или дисбактериозом, гастритом, энтеритом, панкреатитом, неправильным питанием. Иногда причиной воспаления толстого кишечника является механическая травматизация (например, из-за злоупотребления клизмами). Далеко не всегда встречается воспаление всей поверхности толстой кишки. Обычно поражается определенный ее отдел – прямая, слепая, сигмовидная или ободочная кишка.
Причины воспаления кишечника
Причины воспалительных заболеваний могут быть различными. Знание этиологической природы заболевания во многом предопределяет стратегию его лечения, ведь во многих случаях для исцеления достаточно убрать вызвавшую его причину.
Какие факторы наиболее часто влияют на возникновение воспалительных болезней кишечника:
- бактериальные (реже вирусные) инфекции;
- поражение многоклеточными паразитами – гельминтами;
- злоупотребление лекарственными препаратами, например антибиотиками;
- аутоиммунные болезни, например, болезнь Крона;
- длительные нарушения диеты;
- отравления токсичными веществами;
- радиационное облучение;
- нарушение кровообращения ;
- прочие болезни ЖКТ – гастрит, панкреатит, холецистит, дискинезия желчевыводящих путей, гепатит;
- лишний вес, гиподинамия;
- стрессы;
- гипотиреоз;
- воспаления мочевого пузыря, простаты.
У некоторых воспалительных процессов в кишечнике, например, у неспецифического язвенного колита этиология остается неясной. В некоторых случаях на возникновение воспалений кишечника влияют генетические и наследственные факторы, хотя этот фактор, скорее всего, нельзя назвать решающим.
Женщины и мужчины страдают воспалительными болезнями кишечника приблизительно с одинаковой частотой.
Бактериальные инфекции, как причина воспалений кишечника
В большинстве случаев болезнетворные бактерии становятся непосредственной причиной инфекционного колита. Связано это с тем, что по какой-то причине снижается количество нормальной микрофлоры толстой кишки. Однако, как говорится, свято место пусто не бывает. И в результате в кишке поселяются различные патогенные микроорганизмы – стафилококки, стрептококки, сальмонеллы и кишечная палочка. Выделяемые ими токсины приводят к повреждению слизистой оболочки. В двенадцатиперстной кишке причиной воспаления слизистой оболочки может являться размножение бактерий вида хеликобактер пилори.
Симптомы
Воспаление кишечника редко наблюдается по всей его длине, как правило, страдает один из его отделов. Поэтому симптомы различных типов воспалений могут отличаться. Также различают хронические и острые формы болезней, имеющие свой характерный набор признаков. Острой формой называется такая форма, при которой негативные симптомы наблюдается не дольше, чем в течение 1 месяца. А симптомы хронических форм обычно могут наблюдаться у человека в течение многих месяцев, а то и лет.
Симптомы энтерита
При энтерите характерны такие симптомы, как диарея, возникающая в основном после еды, обильный и частый (до 20 раз в сутки) жидкий или вязкий стул, содержащий много непереваренных частиц пищи. Характерный симптом при энтерите – тупые тянущие боли в области пупка или в правом подвздошье. Иногда боли могут принимать характер колик. Симптомами энтерита могут являться также потеря веса, слабость, анемия, сухость кожи, ломкость ногтей, выпадение волос. Эти явления происходят из-за того, что питательные вещества не полностью усваиваются в тонкой кишке. Нередкий симптом энтерита у женщин – нарушения менструального цикла. Среди симптомов острой формы энтерита – повышение температуры, головная боль.
Симптомы колита
При хроническом колите характерно наличие таких симптомов, как тупые боли, локализованные вдоль линии, по которой располагается толстая кишка – это передняя стенка нижней половины живота. Боли могут усиливаться как в результате погрешностей в диете, так и в результате механических воздействий, например, после поездки в транспорте. Однако столь четкой временной зависимости болей от приема пищи, как при энтерите, при колите не наблюдается.
Также среди симптомов обычны нарушения стула и метеоризм, тошнота, отсутствие аппетита. Характерный симптом язвенного колита – диарея, сочетающаяся с запорами. Стул при колите обычно жидкий, однако объем каловых масс при этом невелик. Однако может наблюдаться и запор. Симптоматика при обострении включает также острые боли в животе, кровь и слизь в стуле, ложные позывы на дефекацию, повышение температуры, слабость и недомогание.
Диагностика воспалений
Чтобы лечение было бы успешным, сначала необходимо установить причину болезни. При диагностике нужно не только определить ее разновидность и этиологию, но и отделить воспалительный процесс в кишечнике от прочих недугов желудочно-кишечного тракта, например, опухолей, холецистита и панкреатита, дискинезии желчевыводящих путей, синдрома раздраженного кишечника. У женщин под воспалительные процессы в кишечнике нередко маскируются чисто женские недуги, например, аднексит.
При установке диагноза врач, в первую очередь, спрашивает больного о его симптомах, проводит пальпацию нижней части живота. Для диагностики нижних отделов кишечника используются такие методы, как колоноскопия (эндоскопическое исследование всей толстой кишки) или ректороманоскопия (эндоскопическое исследование прямой и сигмовидной кишок). Могут использоваться и эндоскопические методы и для исследования внутренней поверхности верхней части кишечника. Например, метод фиброэзофагогастродуоденоскопии, при котором через рот вводится специальный зонд, применяется для исследования желудка и двенадцатиперстной кишки.
Чрезвычайно полезной во многих случаях является копрограмма – метод, позволяющий по структуре испражнений определить отдел, в котором развивается патологический процесс. Также применяется бактериологический анализ кала, который позволяет определить структуру микрофлоры толстой кишки.
Также очень полезным при постановке диагноза является анализ крови. Высокий уровень лейкоцитов и СОЭ в крови обычно указывает на наличие воспалительного процесса.
Лечение
Лечение зависит от разновидности болезни. В большинстве случаев при воспалительных процессах кишечника лечение консервативное. При этом основными методами являются лекарственные средства и диета.
Если заболевание вызвано бактериями, то лечение осуществляется при помощи антибиотиков, если глистной инвазией – то антигельминтными препаратами. Для снятия воспаления могут назначаться кортикостероидные противовоспалительные средства, например, преднизолон.
В том случае, если воспаление вызвано аутоиммунными болезнями, лечение проводится при помощи лекарственных средств-иммуносупрессоров.
Для восстановления полезной микрофлоры используются препараты–пробиотики (Линекс, Бифидумбактерин), для очистки от шлаков – энтеросорбенты (активированный уголь, Смекта, Полисорб, Энтеросгель). При симптомах, свидетельствующих о недостатке ферментов поджелудочной железы, показано применение лекарств, содержащих пищеварительные ферменты – Мезим, Фестал, Креон, при спазмах – спазмолитиков (дротаверин, папаверин). Для лечения метеоризма используются пеногасители (Эспумизан). При диарее симптоматическое лечение включает препараты, снижающие перистальтику кишечника (лоперамид), при запорах – слабительные средства различных классов (экстракт сенны, препараты целлюлозы).
Лечение воспалений в хронической форме может проводиться и при помощи средств народной медицины, растительных препаратов, обладающих вяжущим и противовоспалительным действием, например, отваров коры дуба, ромашки, зверобоя.
При лечении, однако, следует иметь в виду, что любые медикаменты имеют свои противопоказания и побочные действия. Так, лечение противовоспалительными гормональными препаратами нельзя осуществлять дольше, чем в течение 5 дней, а слабительные средства противопоказаны при кровотечениях и геморрое.
Многие и не догадываются, что у них есть сальные железы, до тех пор, пока не происходит какое-либо нарушение их работы. Это может быть закупорка, воспаление, избыточное или недостаточное жирообразование и многое другое. Как и все в организме человека, эта маленькая фабрика по выработке кожной смазки великолепно устроена. Особого ухода она не требует. Соблюдения простых правил гигиены вполне достаточно для ее функционирования.
Но если что-то пошло не так? Если лицо покрылось угрями, на веке вскочил ячмень, а на плечи сыпется перхоть? Чтобы избавиться от проблем, для начала следует установить причину сбоя. Для этого стоит рассмотреть строение сальной железы.
Немного анатомии
Почти на всей коже человека расположены железы. Одни выводят пот, другие – кожное сало, которое носит название себум. Интересно, что самые продуктивные сальные железы располагаются на лице, спине и груди, но их нет на ладонях и подошвах.
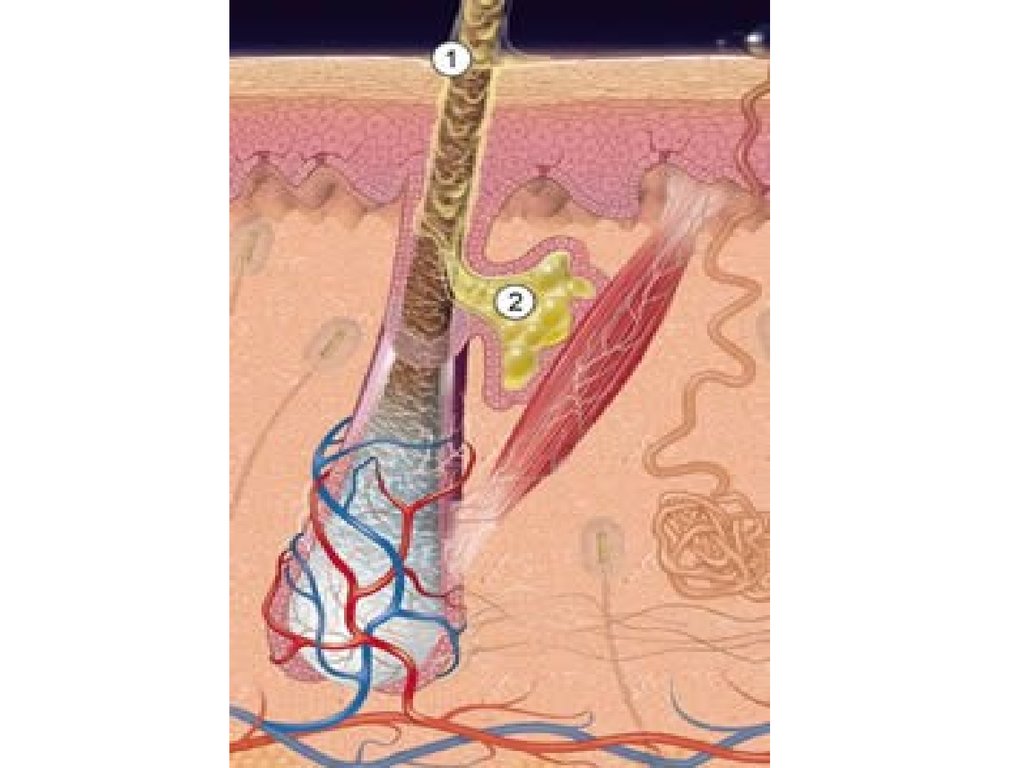
На рисунке показано строение кожи:
- Волос.
- Сальная железа.
Существуют следующие их разновидности:
- Однодольчатые – открывающие протоки в устье волоса.
- Многодольчатые – характерные для области лица, пушковых волосков.
- Не связанные с волосом – характерные для слизистых оболочек.
Сальные железы кожи состоят из двух частей: секреторной (железистого эпителия, производящего клетки себоциты) и выводного протока. Себоциты живут восемь дней, в течение которых накапливают жир, после чего разрушаются и представляют собой кожное сало. Себум двигается по протоку, подталкиваемый вновь образованными клетками. Мышца, которая поднимает волос, довершает выход секрета на поверхность.

С началом пубертатного периода происходит массовое их увеличение. С возрастом постепенно выделение себума снижается, а к старости большинство желез атрофируется.
Болезни сальных желез
Все болезни, вызванные нарушением выделения кожного сала, можно разделить на две группы: поражающие выводной проток и связанные с железистой тканью. На сбой в работе железы влияют и внешние, и внутренние факторы. В большой степени на отделение ее секрета влияет гормональный фон.
Среди распространенных патологий выделяют следующие:
- Себорея. Ее осложнение — акне: белые угри, розацеа, комедоны.
- Гиперплазия.
- Атерома.
Себорея
При гиперфункции работа сальной железы нарушена. Она производит слишком много себоцитов, что сопровождается скоплениями себума на поверхности кожи. Это называется себореей. При этой болезни себум меняет химический состав. Виной тому эндокринные нарушения, особенно касающиеся половых желез внутренней секреции. Вследствие уменьшения в себуме линолевой кислоты повышается рН кожи, она больше не может защищаться от инфекций. При гипофункции желез выделяется настолько мало себума, что кожа начинает истончаться и пересыхать. Нарушается рН и тоже страдают защитные функции.

Симптомы себореи (жирной, которая бывает сухая и жидкая):
- Лоснящаяся кожа.
- На носу и щеках расширенные выводные протоки сальных желез.
- Себум забивает выводные протоки и образуются вульгарные угри (акне).
- Перхоть слипшимися хлопьями.
Для сухой себореи характерны:
- Пересушенная и покрытая сеткой трещинок, шелушащаяся кожа.
- Мелкая перхоть.
- Себореиды.
- Зуд.
Акне
Термин «акне» пришел из древнегреческого языка и означает «расцвет». Так называют воспаления сальной железы и фолликула волоса, в устье которого выходит ее проток. Образуется угорь. Различают несколько видов угрей: белые, красные и черные. К этому приводит та или иная форма себореи. При этом жирная себорея гораздо более подвержена угревой сыпи. На сухой коже таких проявлений мало, переносятся они больным лучше. Это связано с тем, что в жирной среде инфекции распространяться легче.
Лечение акне начинается с определения предпосылок его возникновения: сбора анализов, показывающих развернутую картину. Это общий анализ крови, бактериология (врач берет смывы с кожи), уровень глюкозы, гормонов. При этом исследовании полагается сдать еще один анализ – на демодекоз (поражение кожи клещом). После обследования назначается индивидуальное лечение.
Лечение жирной себореи
Для успешной борьбы с состоянием гиперфункции сальных желез следует соблюдать гигиену, не пользоваться чужими мочалками, расческами и другими предметами ухода. Чистая кожа исключит присоединение инфекций и развитие осложнений. Избыток сала удаляют обезжириванием 2%-ным раствором салицилового спирта. Процедуру проводят дважды в день. В промежутках очищают кожу, используя высококачественное мыло и теплую воду.
Несмотря на то что горячая вода быстро смывает жир, ее следует избегать: высокая температура провоцирует усиление деятельности желез. Заканчивать умывание необходимо холодной водой, чтобы закрыть поры. Голову моют подходящим шампунем, гарантирующим уничтожение патогенной флоры. Поскольку может присоединиться грибковая инфекция, используют соответствующие средства.

Никакие кремы, мази, лосьоны, тоники и пудры недопустимы. Они нарушают кислотно-щелочной баланс кожи, закрывают поры, тормозят излечение. Поможет вернуть здоровый цвет лица регулярное принятие солнечных ванн, а в плохую погоду — кварцевание. Ультрафиолетовые лучи убивают инфекцию и оставляют красивый загар. Морские ванны и пешие прогулки быстро нормализуют обмен веществ, что помогает в лечении сальных желез.
Лечение сухой себореи
Для лечения сухой себореи применяют серную мазь (10 %), которую в течение недели втирают в пораженные участки. Помогают препараты цинка, особенно в запущенных случаях. Когда эффекта не наблюдается, то применяют гормональные лекарства. В комплексе используют витамины D, E, A, B. Назначают физиотерапию.
Диета при себорее ограничивает жиры (особенно животного происхождения) и быстрые углеводы (изделия из белой муки и сладкое). Основой рациона должны стать овощи и фрукты, зелень, кисломолочные продукты, яйца, куриная грудка.

Народные методы лечения сухой себореи ставят целью восполнить недостаток кожного сала путем масляных притирок с травяными настоями. В течение 15 минут осторожно массируют пораженные участки. Большой популярностью пользуется репейное масло, смесь подсолнечного масла с соком лимона, вытяжка облепихи в оливковом масле. Голову моют, применяя отвар из корней лопуха, запаренные березовые почки, настой крапивы.
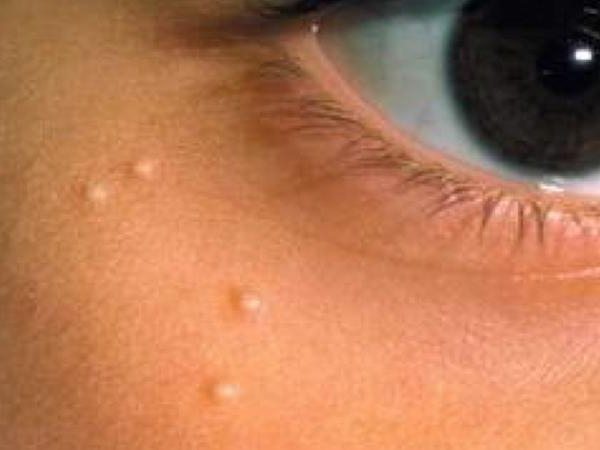
Гиперплазия
Если акне чаще бывает в юности, то гиперплазия, или разрастание, желез – болезнь зрелого возраста. На коже появляется углубление, вокруг которого располагаются дольки сальной железы.
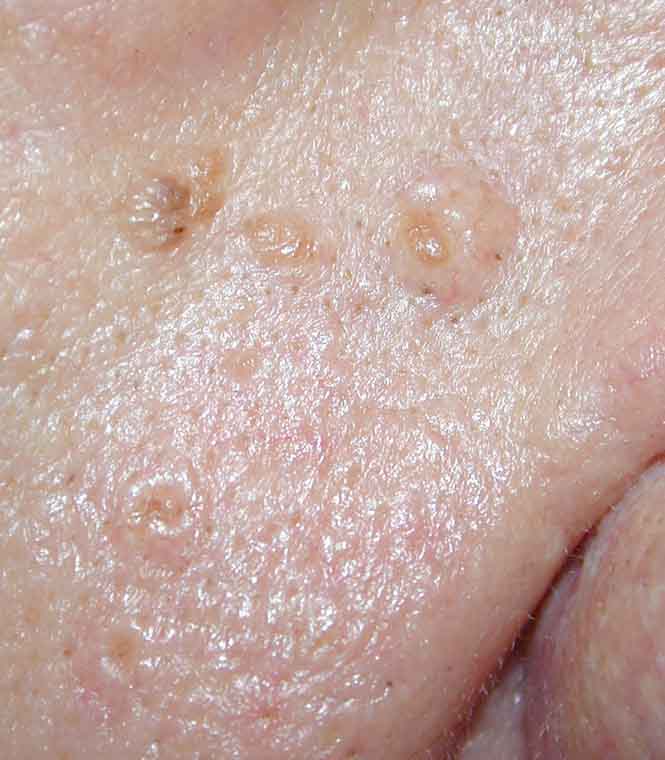
Фото отображает типичную гиперплазию, долгое время не беспокоящую человека. Произошедшая в свое время закупорка привела к разрастанию железы, увеличению ее долек и расширению общего протока. Появляются папулы, которые называют телеангиэктазиями. Нередко они прорастают сосудами и представляют значительный дефект, когда расположены на лице.
Цвет зрелых папул темно-желтый, четко отличающийся от окружающей кожи. По виду такой дефект похож на базально-клеточный рак. Поэтому обязательно следует сделать биопсию и исследовать телеангиэктазию. При гиперплазии врач получит подтверждение, что окружающая углубление ткань принадлежит к одной железе.
Лечение папул обычно не требуется. Если гиперплазия сальных желез на лице причиняет косметический дискомфорт, дефекты удаляет врач-косметолог. Хорошие результаты достигаются применением лазера, электроиссечения или трехуксусной кислоты.
Атерома
Закупорка сальной железы может привести к атероме, или подкожной кисте. Она имеет похожее на творог содержимое, представляющее собой себум и слущенные эпидермальные клетки. Почти всегда присоединяется инфекция, что приводит к неприятному запаху таких скоплений. Иногда атерома имеет отверстие, через которое может выходить содержимое. Нередко поражение носит множественный характер. Атерома считается косметическим дефектом, но может иметь неблагоприятный исход.
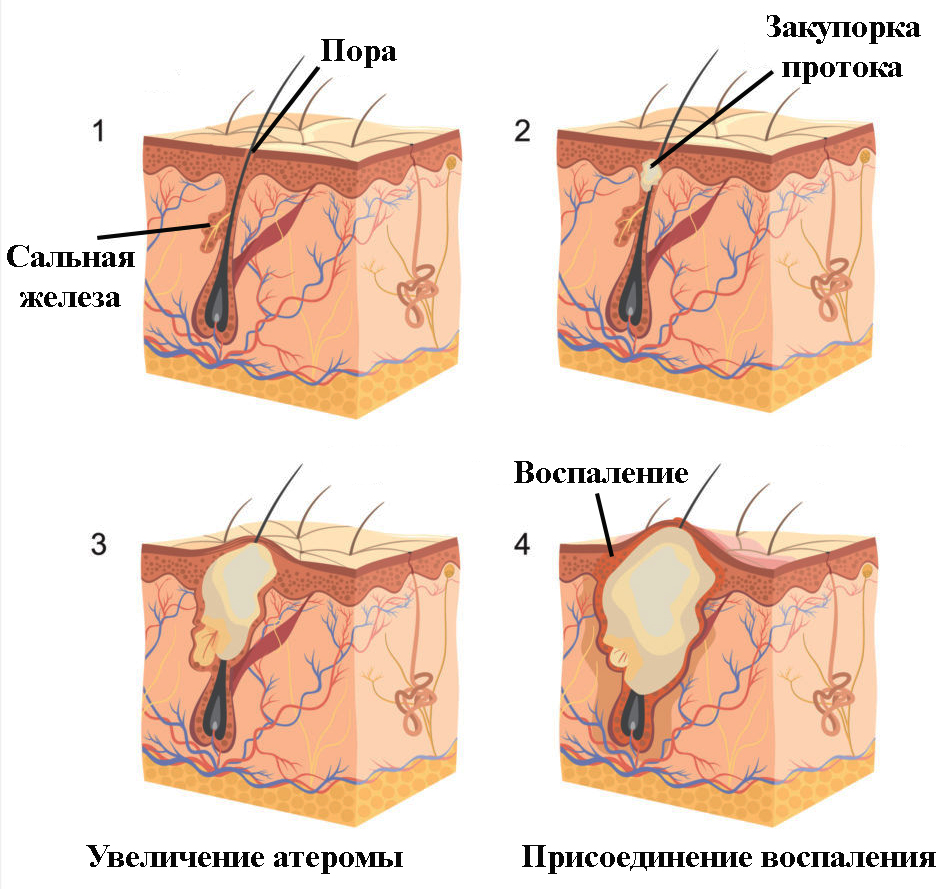
Причиной ее появления становится гормональный дисбаланс, нарушение обмена. Повышают риск заболевания неправильное использование косметики, травмы, несоблюдение гигиены. Снижение проходимости протока железы приводит к его закупорке. Не имея выхода для кожного сала железа увеличивается в объемах. При этом ее содержимое заключено в капсулу. Киста подвижна при надавливании, но часто болезненна.
При воспалении атеромы киста может вскрыться, оставив после себя язву. Может развиться абсцесс с образованием гнойника. Крайне редко бывает перерождение ее в рак. Самостоятельные попытки выдавить содержимое приводят к попаданию инфекции в кровь и общей интоксикации. Ее отличие от липомы – быстрый рост, расположение на лице, спине или в паху, воспаление, наличие выводного канала, болезненность. Липома – это опухоль жировой ткани, атерома же является следствием закупорки сальной железы.
Лечение атеромы
Если атерома небольшая, не воспалена, можно попробовать народные методы ее удаления, которые обычно применяют для избавления от жировиков:
- Можно добиться изъязвления кожи соком чистотела, а после вытянуть кисту компрессом из мази Вишневского. Этот способ не подходит для лица.
- Компресс из печеного лука с добавлением хозяйственного мыла поможет кисте рассосаться. Ингредиенты смешивают в равных пропорциях и хранят в холодильнике.
- Смазывание атеромы смесью топленого сала с чесночным соком после распаривания (баня, сауна) может увеличить кровоток в ее области и приведет к рассасыванию.

При воспалении сальных желез запрещено избавляться от атеромы самостоятельно. Следует незамедлительно обратиться к хирургу. Сначала проводится гистологическое исследование. Так дифференцируют атерому от липомы, фибромы, других похожих проявлений. Удаляют атерому хирургическим путем под местной анестезией. Врач иссекает кисту вместе с капсулой, что предотвращает рецидивы. В запущенных случаях пациента госпитализируют. При гнойной атероме делается надрез, вставляется дренаж. Назначают антибиотики.
Заключение
Чтобы не иметь неприятностей с кожей, следует помнить о том, что она представляет собой самый большой орган тела человека. У него своя физиология, он постоянно защищает своего хозяина от внешней среды. Гигиена – одно из условий его правильной работы. Будем же беречь верного защитника.
