Воспаление сердца у новорожденного
Миокардит у новорожденных чаще всего вызывается вирусами Коксаки В (тип 1–5) и Коксаки А13, может быть проявлением внутриутробного генерализованного воспалительного процесса с полиорганным поражением.
Кардиты могут развиваться в антенатальном и постнатальном периоде. При этом антенатальные кардиты бывают ранние и поздние. При раннем антенатальном кардите у плода к концу внутриутробного развития воспалительный процесс в сердце заканчивается, после рождения у ребенка обычно диагностируется кардиопатия, причем преобладают фибросклеротические процессы. Поэтому т. н. ранние врожденные кардиты отождествляются с понятием фиброэластоз. Фиброэластоз рассматривают как неспецифическую морфологическую реакцию эндокарда на любой миокардиальный стресс. В качестве такого стресса могут выступать врожденные пороки сердца, гипоксия, инфекции, кардиомиопатии. Если повреждающий агент (бактерии, вирусы) действует на миокард в последние 2–3 месяца внутриутробного периода, развивается поздний антенатальный кардит (возникает в последнем триместре беременности или в момент рождения ребенка). В миокарде возникает классическое воспаление, что соответствует термину «миокардит», и младенцы рождаются с острой фазой воспаления и клиническими проявлениями заболевания. Острый постнатальный кардит развивается у детей в периоде новорожденности, он может быть врожденным и приобретенным. Для позднего антенатального и острого постнатального кардита характерно увеличение размеров сердца и гипертрофия миокарда. Все перечисленные варианты повреждения миокарда имеют особенности, обусловленные этиологическими факторами.
Классификация миокардитов предусматривает прежде всего разделение их по этиологическому признаку. Данный подход к классификации миокардитов осуществлен в МКБ-10. Общепринятых патогенетических принципов классификации миокардитов нет. Традиционно по патогенетическому признаку можно выделять 3 формы миокардитов:
- инфекционные и инфекционно-токсические – при гриппе, энтеровирусной инфекции и др.;
- аллергические (иммунные) – при системных заболеваниях, инфекционно-аллергический миокардит, лекарственный, сывороточный;
- токсико-аллергические – при тиреотоксикозе, уремии.
По распространенности процесса различают очаговые миокардиты и диффузные миокардиты.
По течению: острые миокардиты, подострые миокардиты, рецидивирующие миокардиты, хронические миокардиты, абортивные миокардиты.
Диагноз «миокардит» у новорожденных может основываться на рекомендациях Нью-Йоркской кардиологической ассоциации (New York Heart Association – NYHA), разработанных в 1973 г., 1979 г., дополненных M. Take и соавт. (1981) и Ю. К. Новиковым (1988).
Для диагностики острого диффузного миокардита используют две группы диагностических критериев – «больших» и «малых» симптомов.
Диагноз «миокардит» ставится на основании наличия хронологической связи признаков перенесенной инфекции (аллергии, токсического воздействия и т. п.) с двумя «большими» критериями миокардита или сочетание одного «большого» с двумя «малыми» критериями.
«Большие» критерии – имеется хронологическая связь перенесенной инфекции (или аллергической реакции, или токсического воздействия) с появлением следующих кардиальных симптомов:
- кардиомегалия;
- сердечная недостаточность;
- кардиогенный шок;
- синдром Морганьи–Адамса–Стокса;
- патологические изменения на ЭКГ, в том числе сердечные аритмии и нарушения проводимости;
- повышение активности кардиоспецифических ферментов (КФК, МВ-КФК, ЛДГ 1 и ЛДГ 2) и содержания тропонинов.
«Малые» критерии:
- лабораторное подтверждение перенесенной инфекции (например, высокие титры противовирусных антител);
- ослабление I тона;
- протодиастолический ритм галопа.
Осложнения миокардитов:
- острая сердечная недостаточность (сердечная астма, отек легких);
- пароксизмальные нарушения ритма с сердечной недостаточностью;
- АВ-блокада с остановкой сердца;
- перикардит;
- развитие дилатационной кардиомиопатии.
Диагностика миокардита
Целью диагностики является подтверждение наличия миокардита, установление его этиологии, степени тяжести заболевания для назначения необходимой терапии, определение клинического варианта течения заболевания и выявление наличия осложнений. В клинической практике используются комплексные методы диагностики.
При изучении материнского и акушерско-гинекологического анамнеза устанавливается связь кардиальной симптоматики у новорожденного с эпизодами персистирующего инфекционного процесса у матери во время беременности (респираторно-вирусные и бактериальные инфекции, гипертермия неясного генеза), связь поражения сердца у новорожденного с заболеваниями матери.
Данные физикального обследования от близких к норме до признаков тяжелой сердечной дисфункции. В легких случаях могут выглядеть без признаков интоксикации, чаще всего наблюдается тахикардия и тахипноэ. При более тяжелых формах наблюдаются признаки циркуляторной недостаточности левого желудочка. При широком распространении воспаления выявляются классические симптомы сердечной дисфункции, такие как набухание шейных вен, крепитация в основаниях легких, асцит, периферические отеки, выслушивается третий тон или ритм галопа, что может отмечаться при вовлечении в патологический процесс обоих желудочков.
При аускультации сердца выраженность первого тона может быть снижена. Шумы митральной и трикуспидальной регургитации свидетельствуют о дилятации желудочка. Диффузное воспаление может привести к развитию перикардиального выпота, без тампонады, что проявляется шумами трения.
Клинический анализ крови: при легкой форме общий анализ крови существенно не изменяется. При миокардите средней степени тяжести и тяжелом отмечается повышение СОЭ, умеренное увеличение количества лейкоцитов с нейтрофилезом и палочкоядерным сдвигом, моноцитозом. Наиболее выраженный лейкоцитоз и токсическая зернистость нейтрофилов характерны для бактериальных миокардитов. Вирусные миокардиты далеко не всегда сопровождаются лейкоцитозом даже при выраженной симптоматике.
Клинический анализ мочи, как правило, без изменений. При развитии выраженной сердечной недостаточности в моче обнаруживаются белок, цилиндры (преимущественно гиалиновые). В биохимическом анализе крови определяется повышенный уровень белков острой фазы (С-реактивный белок), увеличивается содержание в крови фибрина, гаптоглобина, серомукоида, снижается содержание альбуминов.
Ревматологический скрининг проводится для исключения системных воспалительных заболеваний (антистрептолизин-0, ревматоидный фактор, антинуклеарные антитела и антитела к
2-спиральной ДНК, LE-клетки).
При определении сердечных ферментов отмечается повышение активности МВ-креатинфосфокиназы и сердечных тропонинов – I и T.
Для подтверждения вирусной этиологии необходимо выделить вирус методом ПЦР-диагностики из крови, кала, перикардиальной жидкости, смывов из носоглотки, а также исследовать сыворотку на антитела к вирусам, связывание комплемента и подавление гемагглютинации в острой фазе и в стадии выздоровления. Посев крови на стерильность позволяет определить бактериальную природу заболевания.
Определение титров сывороточных антител при вирусных миокардитах из4за своей низкой специфичности и задержке роста вирусных титров редко используется в клинической практике.
В диагностике миокардита может помочь исследование некоторых иммунных реакций, непосредственно связанных с поражением миокардиальных волокон. Можно выявить увеличение титра противомиокардиальных антител, торможение миграции лейкоцитов при постановке реакции с антигенами миокарда и миокардиальных мембран. Реакция торможения миграции лейкоцитов (индекс миграции) указывает на наличие сенсибилизации лейкоцитов к данному антигену. Наличие аутоиммунных сдвигов существенно помогает диагностике миокардитов, в патогенезе которых иммунный механизм играет ведущую роль. Обнаружение этих реакций, в особенности в сочетании с гиперферментемией существенно помогает в дифференциации миокардита тяжелого течения и дилатационной кардиомиопатии. Сложность такой дифференциации обусловливается еще и тем, что, по данным эндомиокардиальной биопсии, через 1–2 месяца после начала болезни при условии проведения современной противовоспалительной терапии в биоптатах не удается обнаружить признаков воспалительного процесса.
М. С. Суровикина и соавт. продемонстрировали важную роль в патогенезе миокардита нарушений калликреин-кининовой системы, что коррелирует с тяжестью течения болезни. Наиболее тяжелому течению миокардита соответствует более выраженное усиление активности кининогенеза, резкое повышение адсорбции калликреина на каолине, резкое снижение активности ингибиторов калликреина. При более легком течении эти сдвиги выражены в меньшей степени. Отмечается также, что при рецидивах миокардита одновременно наблюдаются сдвиги калликреин-кининовой системы, мало выраженные в период ремиссии болезни.
Цитохимическое исследование лейкоцитов крови у больных миокардитами выявляет выраженные изменения клеточного метаболизма, обнаружена активация щелочной фосфатазы нейтрофилов. Повышение активности нейтрофилов при инфекционно-аллергическом миокардите следует рассматривать как результат выброса в кровь молодых, функционально активных нейтрофилов для осуществления ими защитных реакций (показатель активности патологического процесса). При изучении метаболизма лимфоцитов у больных инфекционно-аллергическими миокардитами отмечено отчетливое повышение активности кислой фосфатазы в лимфоцитах, при этом повышение кислой фосфатазы может сочетаться как с нормальным уровнем сукцинатдегидрогеназы, так и с ее снижением. Последнее сочетание рассматривается как показатель наличия аллергических реакций замедленного типа.
Приведенные данные вселяют оптимизм в отношении возможности улучшения диагностики миокардита. Перечисленные лабораторные показатели еще не вошли в широкую практику, однако сам факт дальнейших изысканий тех или иных сдвигов свидетельствует о необходимости иметь в арсенале врача дополнительные диагностические критерии.
При рентгенологическом исследовании грудной клетки размеры сердца варьируют от нормальных до значительно увеличенных.
При легком течении миокардита размеры сердца не изменены. При миокардите средней степени тяжести и тяжелой форме размеры сердца значительно увеличены, при выраженной кардиомегалии сердце как бы расплывается на диафрагме, дуги его сглаживаются, пульсация ослабевает. В легких можно обнаружить умеренно выраженный венозный застой, широкие корни (может отмечаться их смазанность, нечеткость), усиление венозного рисунка.
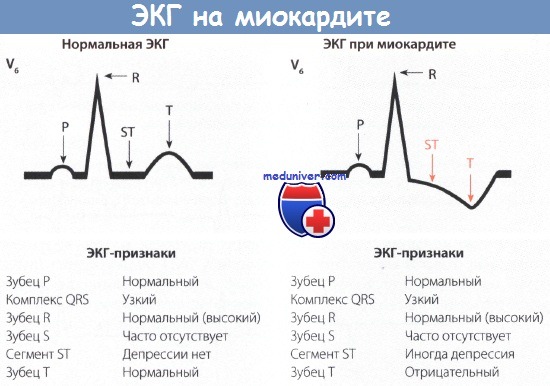
При электрокардиографии часто обнаруживают изменения интервала ST и зубца Т, нарушения ритма и проводимости. Характерны неспецифические изменения – синусовая тахикардия, могут наблюдаться блокады (атриовентрикулярная блокада – блокада правой ветви с или без блокады обоих пучков, полная блокада или задержка внутрижелудочковой проводимости), желудочковая аритмия вплоть до фибрилляции, изменения амплитуды желудочкового комплекса. Изменения в зубце Т, интервале ST, схожие с таковыми при миокардиальной ишемии или перикардита (псевдоинфарктная картина).
При эхокардиографии обнаруживают расширение желудочков и снижение сократимости миокарда, иногда – выпот в полость перикарда. Эхокардиография проводится для исключения других причин сердечной декомпенсации (например, клапанных, врожденных, амилоидоза) и определения степени сердечной дисфункции (обычно диффузная гипокинезия и диастолическая дисфункция). Эхокардиография также позволяет локализовать «воспалительный участок» (нарушения движения стенок, истончение стенок, перикардиальный выпот). Биопсия миокарда – проводится правожелудочковая эндомиокардиальная биопсия. Это стандартный критерий для диагностики миокардита несмотря на то, что он несколько ограничен в чувствительности и специфичности, так как воспаление может быть распространенным или очаговым. Биопсия миокарда подтверждает диагноз «миокардит», но редко бывает полезна для выбора методов лечения, большая зависимость результата от интерпретации данных также служит причиной ложноположительных или ложноотрицательных результатов. Поскольку этот метод связан со взятием образцов, его чувствительность повышается при многократной биопсии (при однократной биопсии высока частота ложноотрицательных результатов). Частота ложноположительных результатов достаточно высока, благодаря небольшому числу лимфоцитов, в норме присутствующих в миокарде, и трудностям при дифференцировке лимфоцитов и других клеток (таких как эозинофилы при эозинофильном эндокардите).
На основании перечисленных методов диагностики диагноз «миокардит» у новорожденного ребенка можно выставить на основании характерных для него признаков: четкой связи с перенесенной инфекцией; лабораторных признаков воспаления, повышения в крови уровня кардиоспецифических ферментов (МВ-фракция креатинфосфокиназы, тропонинов), кардиомегалии и эхокардиографических признаков нарушения сократительной функции миокарда левого желудочка, клинических проявлений недостаточности кровообращения.
=================
Вы читаете тему:
Дифференциальная диагностика поражений миокарда инфекционного и гипоксического генеза у новорожденных детей
1. 4 варианта постгипоксического синдрома дезадаптации сердечно-сосудистой системы.
2. Миокардит у новорожденных: формы, критерии, диагностика.
3. Постгипоксическая дисфункция миокарда у новорожденных.
Лашина Н. Б. Республиканский научно-практический центр «Мать и дитя».
Опубликовано: «Медицинская панорама» № 8, ноябрь 2010.
Миокардиты у детей. Воспаление сердца у новорожденных.
Миокардит — это воспалительное заболевание преимущественно сердечной мышцы, которое у новорожденных протекает самостоятельно или является составной частью генерализованного воспалительного процесса, протекающего одновременно с энцефалитом и гепатитом. Частота его составляет 1:80000 новорожденных.
Этиопатогенез. Различают ранний и поздний антенатальный и острый постнатальный кардит.
• Ранний антенатальный кардит чаще всего вызывается персистирующей внутриутробно в первые месяцы беременности вирусной инфекцией. К концу беременности воспалительный процесс в сердце заканчивается и после рождения у ребенка обычно диагностируется кардиомиопатия.
• Поздний антенатальный кардит возникает в последнем триместре беременности и младенцы рождаются с острой фазой воспаления и клиническими проявлениями заболевания.
• Острый постнатальный кардит развивается у детей в периоде новорожденности.
Поздний антенатальный и острый постнатальный кардит может быть любой вирусной этиологии. Наиболее частым возбудителем у новорожденных являются вирусы Коксаки А и В, ECHO, энтеровирусы, аденовирусная и герпетическая инфекция. Болезнь Кавасаки как причина вирусного миокардита в неонатальном периоде встречается редко. В литературе имеется только несколько описаний болезни Кавасаки на первом месяце жизни.
Морфологические изменения при раннем антенатальном кардите сводятся к пролиферации с развитием эластоза и фиброза в эндокарде и миокарде. Макроскопически обнаруживается кардиомегалия с дилатацией и умеренной гипертрофией миокарда ЛЖ.
Для позднего антенатального и острого постнатального кардита характерно увеличение размеров сердца, гипертрофия миокарда, которая идет преимущественно за счет увеличения толщины стенок желудочков. Характерна дряблость сердечной мышцы, пестрота его окраски, тусклый оттенок. Отсутствует или слегка выражена гиперплазия и регенерационные изменения элементов атриовентрикулярных клапанов. Для поздних антенатальных миокардитов характерно вовлечение в воспалительный процесс одновременно всех оболочек сердца, проводящей системы, коронарных сосудов, имеются признаки активного воспаления и кардиосклероза. Отсутствует разрастание эластической ткани в эндо- и миокарде. При гистологическом исследовании, в отличие от кардиомиопатии, определяется диффузно-очаговый воспалительный процесс в паренхиме и строме сердца. Очаги воспаления особенно часто локализуются в области границы предсердия с желудочками или в субэндокардиальных и субэпикардиальных зонах миокарда. Гипертрофия ядер миоцитов отсутствует.
Патогенез недостаточности кровообращения при миокардитах связан с повреждением миофибрилл и с острым интерстициальным воспалением. В результате этих изменений уменьшается сократимость миокарда и увеличиваются размеры камер сердца. Сердечный отток поддерживается за счет тахикардии, а АД — за счет централизации кровообращения. У новорожденных такая компенсация сохраняется недолго. Расширение желудочков прогрессирует, возрастает давление их наполнения.
Ранний антенатальный кардит проявляется преимущественно левожелудочковой недостаточностью.
При позднем антенатальном и постнатальном кардите чаще развивается правожелудочковая недостаточность.
Учебное видео ЭКГ при миокардите, перикардите и ТЭЛА

— Также рекомендуем «Клиника и признаки миокардита у детей. Диагностика миокардита у детей.»
Оглавление темы «Сосудистые и воспалительные заболевания сердца.»:
1. Болезнь Помпе. Кардиомиопатии при врожденном гипо- и гипертиреоидизме.
2. Кокаиновая кардиопатия у плода. Кардиомиопатии при гипербилирубинемии.
3. Инфаркт миокарда у новорожденных. Причины инфаркта у детей.
4. Признаки и клиника инфаркта миокарда у новорожденного.
5. Миокардиты у детей. Воспаление сердца у новорожденных.
6. Клиника и признаки миокардита у детей. Диагностика миокардита у детей.
7. Эндокардит у детей. Причины и механизмы развития эндокардита.
8. Признаки и клиника эндокардита у детей. Диагностика и лечение эндокардита.
9. Перикардит. Диагностика и лечение перикардита у детей.
10. Опухоли сердца у детей. Внутриперикардиальные опухоли. Клиника и признаки опухолей сердца.
Последнее обновление статьи: 06.04.2018 г.
Миокардит – воспаление сердечной мышцы. Чаще всего это заболевание развивается у новорождённых и детей раннего возраста — от 4 — 5 лет. Тенденция к развитию воспаления чаще встречается у мальчиков.
В период эпидемии дифтерии в 1990 — 92 годах частота миокардита у детей достигала до 60 %, со смертельными исходами в 20 % случаях.
Впервые о миокардите заговорили в 1837 году. Миокардит может быть как самостоятельным заболеванием, так и являться осложнением инфекционной патологии.
Если говорить о частоте встречаемости среди всех сердечно-сосудистых заболеваний, то на долю миокардита выходит до 11 % случаев среди детского населения.
Школьникова М. А., профессор: «Диагностика миокардита затруднена тем, что он протекает бессимптомно, эта болезнь преимущественно детского возраста».
Причины миокардита
- Вирусы.
- Бактерии.
- Инфекционные факторы.
- Аллергические компоненты.
- Системные заболевания.
В более половины случаев миокардит вызывают вирусы. В последние годы выявлено преобладание аденовирусов у детей.
У детей раннего возраста преобладающую роль играют энтеровирусы, аденовирусы, вирус простого герпеса. Если во время беременности мама перенесла какую-либо инфекцию, следует очень внимательно отнестись к сердечной мышце малыша.
Если говорить о бактериальной причине, то здесь превалируют такие заболевания, как дифтерия, скарлатина, туберкулёз, сальмонеллёз.
Также миокардиты у детей могут возникать после ожогов, трансплантации внутренних органов, при лекарственном отравлении, бронхиальной астме.
Классификация
В 1998 году принята классификация, согласно которой присутствует следующее разделение миокардитов:
- ревматические кардиты у детей;
- неревматические кардиты.
Затем миокардит стали разделять по течению:
- острый. Длится до 6 недель;
- подострый. Продолжительность до 6 месяцев;
- хронический активный. Заболевание длится более 6 месяцев;
- хронический персистирующий. Хроническое течение с периодами ремиссии и обострения.
По времени появления:
- врождённый;
- приобретённый.
По форме:
- очаговый;
- диффузный. Затрагивает практически весь миокард.
Профессор Белоконь Н. А. в 1984 — 85 годах использовал термин «кардит». Считалось, что воспалительные заболевания сердца затрагивают все оболочки сердца, и было бы не рационально подразделять их. Но в 2010 году Ассоциация детских кардиологов России предложила применять термин «миокардит».
Что такое миокард?
Сердце имеет три оболочки – эндокард (внутренняя), миокард, эпикард, а также околосердечная сумка – перикард. Они все располагаются близко друг к другу, поэтому любое воспаление в одной оболочке может затронуть и другую.
Вообще, миокард — это по своей сути мышца. Одной из её важных функций является создание сокращений сердца. Основную её часть образуют клетки, называемые кардиомиоцитами, или мышечносердечными клетками.
В этих клетках существуют специальные участки — саркомеры, которые имеют светлые и чёрные полосы. Суть работы этих клеток направлена на то, чтобы электрический импульс мог легко проходить по ним и сокращать миокард.
Следует учитывать, что мышечная ткань предсердий и желудочков разделена перегородкой, благодаря чему они сокращаются в разное время.
Общая симптоматика миокардита
Появление миокардита всегда связано с перенесённой инфекцией. Жалобы возникают через 1 — 2 недели после вирусной или бактериальной атаки. Миокардит может протекать как бессимптомно, так и молниеносно с быстро нарастающей сердечной недостаточностью, отёком легких.
Выделяют варианты течения данного заболевания:
- кардиальный;
- абдоминальный;
- респираторный;
- гипоперфузионный.
Респираторный вариант отмечается у большинства детей. Характеризуется появлением одышки. Врач может выслушать хрипы. Как правило, с такими жалобами ребёнка лечат от трахеита или бронхита. Кардиальный вариант можно отметить у более старших детей, которые могут субъективно предъявлять жалобы на боли в области сердца.
Гипоперфузионный вариант означает, что сердечная мышца не справляется со своей работой, в результате нарушается насосная функция сердца и уменьшается сердечный выброс. Это может грозить появлением аритмии, обмороков и судорог.
Абдоминальный вариант. От латинского abdomen – живот. Характеризуется болями в животе. Опять же, это связано с нарушением кровообращения и низкого сердечного выброса, в результате начинают страдать другие органы.
Врождённый миокардит проявляется сердечной недостаточностью и увеличением размеров сердца, которое выявляют в утробе матери либо через несколько суток после рождения. Как правило, мама такого ребёнка перенесла какой-либо инфекционный процесс. Но также врождённый миокардит нельзя исключать у ребёнка до полугода при отсутствии у него каких-либо заболеваний с очагами инфекций.
Перикардит у детей (воспаление околосердечной сумки) характеризуется появлением выпота между листками перикарда. В результате чего листки перикарда утолщаются, может возникнуть «панцирное сердце». Перикардит у детей грозен быстрым развитием сердечной недостаточности, так как воспалённый перикард сдавливает снаружи камеры сердца и не даёт им в полную меру сокращаться.
КЛИНИЧЕСКИЙ СЛУЧАЙ. Ребёнок 5 лет, переболел ОРВИ. Аденовирусная инфекция с высокой температурой, получал противовирусное лечение 5 дней. Через 2 недели после выздоровления мальчик стал утомляться при обычных подвижных играх. На приёме педиатр выслушала шум в сердце и отправила на УЗИ сердца. В результате данного обследования был выставлен диагноз «очаговые воспалительные изменения в миокарде, миокардит». Ребёнка незамедлительно госпитализировали. В стационаре он получал антибактериальную терапию, через 14 дней на повторном обследовании остались остаточные воспалительные очаги.
Инфекционно-аллергический миокардит у детей
Развивается на фоне хронических очагов инфекций — синуситов, отитов, тонзиллитов. Также при этом имеется отягощённый аллергический фон, наличие диатеза, астмы, поллиноза, лекарственной непереносимости.
Пусковым механизмом развития является перенесённая инфекция либо обострение хронической патологии.
Главный симптом данного заболевания — боли в области сердца как в покое, так и после физической нагрузки. Но в большинстве случаев инфекционно-аллергический миокардит может протекать бессимптомно. Миокардит в основном заканчивается благоприятно.
При постоянно персистирующей хронической инфекции миокардит может давать рецидивы (обострения).
Ревмокардит у детей
Является одним из проявлений заболевания ревматизм. Данная патология вызывается стрептококком и появляется после ангины или скарлатины.
Воспаление сердца всегда будет сопровождаться лихорадкой до 40 градусов.
«Ревматизм лижет суставы, кусает сердце». Это говорит о том, что ревматическое заболевание может вызывать также артриты.
Клиника ревмокардита может характеризоваться болями в области сердца. Также он может быть выпотным, то есть протекает с появлением жидкости между оболочками. Также при нарастании воспалительных изменений могут появиться проявления сердечной недостаточности:
- одышка;
- учащение сердцебиения;
- боли в области сердца.
Ревмокардит требует комплексной терапии с применением антибиотиков пенициллинового ряда.
Диагностика миокардитов
- Общий анализ крови и мочи.
- Биохимические анализы. Существуют характерные маркеры повреждения миокарда (Тропонин, Креатининфосфокиназа (КФК МВ), Лактатдегидрогиназа (ЛДГ)). Данные ферменты появляются в крови в повышенном количестве при возникновении воспалительных изменений в сердце.
- Биохимический анализ крови (белки острой фазы, ревматоидный фактор при подозрении на ревматизм).
- Антистрептолизин. Говорит о наличии продуктов жизнедеятельности стрептококка в крови.
- Бактериологический посев крови.
- Рентгенография грудной клетки поможет уточнить размеры сердца, изменение его формы.
- Электрокардиография.
- Эхокардиография. Самое важное по значимости. С её помощью возможно определить работу левого желудочка, обнаружить признаки сердечной недостаточности на раннем этапе.
- МРТ (магнитнорезонансная томография).
- Инвазивные методы исследования – взятие биопсии миокарда, катетеризация сердца. Проводится в специализированных кардиохирургических центрах.
Лечение вирусного и других видов миокардита
Лечение миокардитов обязательно должно быть комплексным, в условиях стационара.
Оно основано на устранении причины, вызвавшей миокардит – вируса, бактерии, или иного инфекционного процесса.
- Постельный режим. Но обязательна дыхательная гимнастика для поддерживания работы сердечной мышцы.
- Полноценное сбалансированное питание.
- Питье под контролем выделенной мочи за сутки для предотвращения отёчности.
- Антибактериальная терапия. Чаще используют ряд цефалоспоринов, пенициллинов при стрептококковой инфекции. Длительность 2 — 4 недели, лучше с внутривенным или внутримышечным введением.
- Противовирусная терапия. Все зависит от возбудителя, вызвавшего миокардит. Если герпес-инфекция — Ацикловир, ЦМВ-инфекции — Цитотект.
- Симптоматическая терапия сердечной недостаточности с применением мочегонных препаратов, сердечных гликозидов.
Американская ассоциация кардиологов не рекомендует назначение иммунодепрессантов детям с миокардитами. Недавно проводимые исследования доказали их неэффективность.
- Препараты интерферона. Как правило, применяются при вирусных, вирусно-бактериальных миокардитах.
Профилактика
1. Первичная профилактика:
- профилактика внутриутробных инфекций, своевременное их выявление и лечение
- иммунопрофилактика инфекций;
- расширение Национального календаря прививок;
- сезонная профилактика гриппа и ОРВИ;
- закаливание ребёнка;
- санация очагов инфекции;
- своевременное лечение кариеса, тонзиллита.
2. Вторичная профилактика. Правильное диспансерное наблюдение и реабилитация излеченных от миокардита. Адекватное лечение детей со стертыми клиническими формами миокардита.
Инфекционный миокардит — грозное заболевание с тяжёлыми осложнениями. Но если внимательно относиться к ребёнку и делать ежегодные обследования, хотя бы минимальные лабораторные и инструментальные, то можно избежать этой проблемы.
Врач педиатр всегда должен настороженно относиться к часто болеющим малышам с хроническими инфекциями и вовремя направлять к детскому кардиологу.
