Воспаление шейных позвонков называется
По статистике ВОЗ, воспалительное поражение позвоночника встречается у 0,8% населения. Наиболее распространено воспаление шейных позвонков. Это обусловлено особенностями анатомического строения и функцией позвоночного столба.
Что такое воспаление шейных позвонков
Шейный отдел – это самая ранимая часть позвоночного столба. Шея имеет слабый мышечный корсет. Особенностью этого отдела является то, что тела позвонков здесь тоньше, чем на других участках, а сами позвонки располагаются близко друг к другу. Их смещение приводит к сдавливанию нервов и сосудов, выходящих из позвоночника.
Воспалительные процессы протекают на фоне функциональных расстройств позвоночника. Воспаление шейных позвонков выражается в изменении структуры и деформации межпозвоночных дисков. Часто хроническое воспаление переходит в дегенеративные заболевания, самым распространенным из которых является остеохондроз.
Признаки воспаления шейных позвонков
Первым признаком воспалительного процесса являются боли различной интенсивности в области шеи. Именно они заставляют обратить внимание на состояние здоровья. При воспалительной реакции происходит сдавливание и отек нервных стволов и сосудов. В результате этого нарушается функция проводящих путей. Боль распространяется на области иннервации задействованного нерва:
- затылок;
- глаза;
- уши;
- руки (предплечье, плечо и кисти);
- поясничную область.
Боли усиливаются при перемене положения тела (наклонах, поворотах головы в сторону). Периодически ощущается резкая болезненность на стороне поражения. Отмечается тугоподвижность в шейном отделе. Длительное воспаление приводит к замедлению проведения нервного импульса. Это выражается онемением и покалыванием в руках. Боль на время может утихать, затем вновь возобновляется. Локализация болей зависит от места поражения шейных позвонков.
Нарушение кровообращение головного мозга проявляется головокружением при резких поворотах головы, шумом в ушах, снижением слуха. Эти симптомы связаны с компрессией сосудов воспаленными тканями.
Основные причины воспаления шейных позвонков
Воспаление шейного отдела позвоночника может возникнуть по многим причинам. Одного определенного фактора не существует. Основными из них считаются такие:
- генетическая предрасположенность;
- травматические поражения шеи (растяжения связок, ушибы и переломы);
- изменение осанки;
- сколиоз;
- сидячий образ жизни;
- действия, связанные с подъемом тяжести;
- частые изменения положения тела;
- нахождение в одной позе длительное время;
- нервное напряжение.
Огромную роль в развитии воспаления шейных позвонков играет наследственность. Чаще всего к заболеванию склонны женщины. Наследственная предрасположенность в сочетании с каким-либо из вышеперечисленных факторов приводит к развитию остеохондроза шейного отдела позвоночника. Такие расстройства не воспалительного характера, но при длительном течении переходят в форму воспаления.
Существует две стадии остеохондроза:
- обострение;
- ремиссия.
Основной причиной болей считается воспаление шейного остеохондроза. Остеохондроз – это хроническое заболевание и в фазе обострения требует лечения.
Дегенеративные изменения костных структур практически в 100% случаев становятся причиной нарушения питания и воспаления нервных корешков, которое называется радикулит. Заболевание может возникнуть остро. Но чаще всего симптоматика нарастает постепенно после воздействия негативного фактора. С каждым днем болевой синдром усиливается.
Лечение воспаления шейных позвонков
Огромное значение перед назначением терапии имеет диагностика. Начинать лечить нужно только после подтверждения диагноза. К диагностическим мероприятиям относят такие:
- МРТ головы и области шеи;
- УЗИ сосудов и мягких тканей шеи;
- клинический анализ крови;
- С-реактивный белок крови.
Каждое отдельно взятое исследование не может быть специфическим для постановки диагноза. Важную роль играет осмотр невропатолога, необходимый, чтобы оценить рефлексы в месте поражения. Только совокупное обследование позволит поставить диагноз.
Терапия воспалительного процесса должна быть комплексной. Лечение острой фазы воспаления заключается в применении таких групп препаратов:
- обезболивающих (мазь Вольтарен, гель Наклофен, таблетки Кетопрофен);
- противовоспалительных (Диклофенак, Мовалис);
- миорелаксантов (Мидокалм, Тизанидин);
- противоотечные мази (Лиотон 1000, Лиогель);
- хондропротекторы (Терафлекс, Хондроксид).
Обезболивающие, противовоспалительные и противоотечные препараты купируют симптоматику заболевания. Миорелаксанты расслабляют мышечный корсет, улучшают обменные процессы в позвоночном столбе. Хондропротекторы восстанавливают хрящевые структуры позвонков, улучшают процессы скольжения в суставах позвоночника и облегчают движение.
Использование медикаментозной терапии позволяет достичь стойкого излечения заболевания.
После снятия симптомов острого воспаления применяются мероприятия, закрепляющие результат и ускоряющие реабилитацию. Такое лечение включает следующие процедуры:
- лазерную терапию (метод физиотерапии);
- массаж шеи и затылка (круговыми и плавными движениями);
- мануальную терапию (проводится только мануальным терапевтом).
Следует отметить, что хондропротекторы применяются по схеме не менее полугода для достижения терапевтического эффекта. Короткий курс лечения не окажет положительного воздействия на организм.
Каждый отдельный случай заболевания подразумевает индивидуальное лечение. Терапию назначает только врач. Самостоятельно подобранное лечение может привести к хронизации процесса.
Заключение
Эффективность проводимой терапии во многом зависит от своевременного начала лечения. Промедление может привести к необратимым изменениям в позвонках. Даже незначительные признаки воспаления должны служить поводом для обращения к врачу.
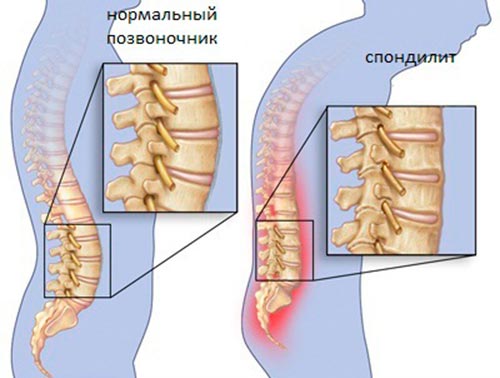
Группа заболеваний позвоночного столба и суставов различной этиологии, которые носят хронический, воспалительный характер – это спондилит. Его характерной особенностью является нарушение плотности костей, и костные деформации различной степени тяжести.
Заболевание относится к редкому типу заболевания, при котором поражается опорно-двигательный аппарат. Нечеткая симптоматика приводит к затруднениям в диагностике или к диагностике на поздних стадиях. Сопутствующим осложнением может быть воспаление межпозвоночного диска и разрушение тел позвонков. Во избежание дальнейших патологий необходимо своевременное и активное лечение.
Симптомы воспаления позвоночника
Признаки различных форм воспаления идентичны, но при этом могут поражаться различные отделы позвоночника. Разницу можно заметить только в степени выраженности патологического процесса и тяжести сопутствующего поражения.
Неврологические нарушения зависят от того, какой отдел подвергся инфицированию. Симптомы воспаления в области позвоночника в шейном отделе приводят к наиболее тяжелым проявлениям, в виде частичного или полного паралича конечностей, парестезии без видимой причины, задержки или недержания кала и мочи.
В грудном и поясничном отделе похожая симптоматика. Она отличается от шейного только нарушениями в нижних конечностях. К числу общих признаков относятся:
- болевые ощущения различной степени и вариабельности проявления,
- снижение подвижности,
- появление скованности движений,
- задержка или недержание естественных нужд,
- нарушения сна,
- состояние перманентного дискомфорта,
- гиперчувствительность или парестезия позвоночного отдела и близлежащих частей костного скелета.
Общность клинических проявлений на ранней стадии и нераспространенность заболевания приводят к тому, что основными симптомами, по которым определяется воспаление в позвоночнике становятся выраженные неврологические нарушения. Они не только влияют на подвижность позвоночника, но и приводят к инвалидизации пациента.
Воспаление шейного отдела позвоночника характеризуется острыми болями часто в виде прострела на пораженной стороне. Для мышц характерен вялый тонус, препятствующий разгибанию конечностей.
Воспаление грудного отдела позвоночника ведет к опоясывающим болям в районе туловища. Нарушение движений в нижних конечностях носит спастический характер. Ниже пораженного позвонка наблюдается отсутствие чувствительности.
Спондилит поясничного отдела позвоночника может давать вялые параличи конечностей, иррадиирующие боли в промежность и истинные недержания мочи или кала из-за отсутствующего тонуса мочевыводящих путей и сфинктеров прямой кишки. На фоне общей интоксикации, вызванной воспалительным процессом инфекционного происхождения, может появиться температура.
Совмещение болей в позвоночнике, температуры и воспалительного процесса должно стать причиной немедленного обращения к специалисту для диагностики. Она может стать решающим фактором в достижении положительного результата лечения.
Факторы развития воспаления позвоночника
Основным фактором, из-за которого возникает спондилит, является наличие в организме инфекционного заболевания. Микроорганизмы, попавшие в кровь человека, разносятся повсеместно. Попадая в позвоночный столб, они становятся причиной поражения одного или нескольких сегментов.
Воспалительный процесс в конкретном сегменте может быть инициирован дополнительными факторами, в число которых предположительно входят:
- травма позвонков,
- генетическая предрасположенность,
- врожденные патологии позвоночника,
- онкологические заболевания,
- постоянно повторяющиеся нехарактерные нагрузки.
Инфекционное воспаление
Различают два типа инфекций, на фоне которых развивается воспаление позвонков. Первый тип вызывается специфическими бактериями, провоцирующими поражение костной ткани. К таким поражениям в позвоночнике приводит сифилис, туберкулез, бруцеллез, сифилис, гонорея и актиномикоз. Второй тип, неспецифический, вызывается гнойными бактериями. Его причиной может быть стафилококк, гемофильные палочки и условно-патогенные кишечные палочки.
Воспаления асептической природы
Ревматоидный спондилит возникает после того, как человек переносит заболевание, вызванное гемолитическим стрептококком группы А. В этом случае поражение позвонков является следствием ангины, кардита и пиодермии. На фоне общего выздоровления и отсутствия бактерии в организме наступает асептическое воспаление позвоночника. Это результат того, что антитела организма принимают соединительную ткань позвоночника за стрептококк группы А, который очень на нее похож, и при этом атакуют свои же собственные клетки.

Грыжа межпозвоночного диска
Это повреждение позвоночника может сочетаться со спондилитом или быть одной из причин его возникновения. Часто происходит на фоне деформации фиброзного кольца, его разрыва и попадания инфекции в место травмирования.
Иногда возникшее воспаление позвоночника становится причиной деформации позвонков. Это приводит к повреждению фиброзного кольца и выпячиванию пульпозного ядра. Повреждение, травма и воспаление могут сделать межпозвонковый диск уязвимым при наличии в организме любой инфекции.
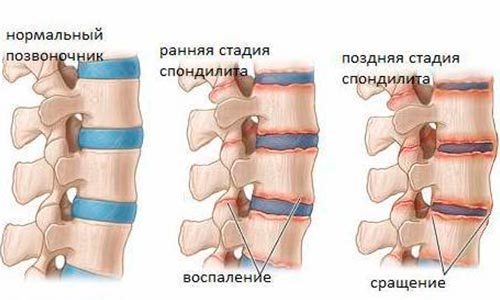
Виды спондилита
Диагностика воспаления позвоночника, симптомы и его лечение зависят от того, к какому виду спондилитов относится диагностированный у пациента.
Гнойный спондилит
Остеомиелит позвоночника – это острый гнойный воспалительный процесс, поражающий в своем развитии межпозвоночные диски, связки позвоночника, спинномозговые корешки, расположенные рядом мышцы, и далее – спинной мозг. Развивается в теле позвонков. Его начало острое, с повышением температуры, резким ухудшением самочувствия и интенсивными болями в области поражения.
При своевременном обнаружении, и соответствующем лечении этот вид не несет особой опасности. Поэтому при любых схожих симптомах необходимо немедленное обращение к врачу.
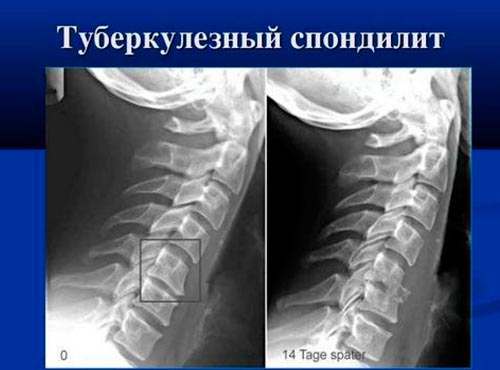
Туберкулезный спондилит
Хроническое воспаление позвонков, возникающее при заражении организма туберкулезной палочкой – это туберкулезный спондилит. Второе название – болезнь Потта. Она появляется при занесении возбудителя гематогенным путем из очага поражения (обычно, легких) в позвоночник. В результате образуется туберкулезный бугорок, который разрушается на фоне ослабления защитных сил организма и приводит к разрушению кортикального слоя и смещению замыкательных пластинок.

Бруцеллезный спондилит
Такая разновидность воспаления наступает у людей, которые контактируют с коровами или употребили молоко, зараженное бруцеллезом. Он поражает тела позвонков и протекает с волнообразными приступами, лихорадкой и слабостью. Сильные боли по всему позвоночнику проявляются после прохождения инкубационного периода. В результате поражаются мелкие суставы, диски и пояснично-крестцовые сочленения.
Грибковый и паразитарный спондилит
Может развиться у каждого человека с ослабленным иммунитетом, но наиболее часто является следствием перенесенной трансплантации органа, хирургических вмешательств и наличия злокачественных опухолей – паразитарный спондилит. Его причиной могут стать кандиды, криптококки, актиномицеты и эхинококки.
Болезнь Бехтерева (анкилозирующий спондилоартрит)
Возникает в молодом возрасте и некоторое время протекает бессимптомно болезнь Бехтерева. Воспалительный процесс начинается в пояснично-крестцовом отделе и постепенно охватывает все диски позвоночного столба. В не вылеченном состоянии нарастают боли, теряется подвижность, наблюдается деформация позвоночника, также возможны появления воспалительных процессов в грудной клетке. В запущенной форме происходит срастание позвоночных дисков между собой.
Лечение воспаления позвоночника
Избавление от любого воспаления производится методом комплексной терапии, в которую входит прием лекарств, устраняющих возможные причины, болевые ощущения и прекращающие воспалительный процесс. Также в курс лечения обязательно включают легкие упражнения, массаж и физиотерапевтическое воздействие. Но в любом случае лечение назначается в зависимости от вида, к которому относится спондилит.
Загрузка…
Шейным миозитом называют воспаление в мышцах шеи. Многим знакомо состояние, когда накануне «продуло», а с утра невозможно повернуть голову, потому что больно. В некоторых случаях так проявляется миозит.
Вообще выделяют две формы заболевания: диффузную и локализованную.
При диффузной страдают разные группы скелетных мышц, при локализованной — только определенные, например, шейные.
Иногда можно услышать не совсем корректный термин «миозит шейного отдела позвоночника». Позвоночник — это позвонки, межпозвонковые диски и суставы, а при миозите по определению поражение возникает в мышцах.
Почему возникает шейный миозит?
Существуют разные формы болезни, вызваны они различными причинами.
- Воспалительные заболевания. Некоторые болезни характеризуются хроническими воспалительными процессами в разных частях организма, в том числе в мышцах шеи. Обычно они вызваны аутоиммунными состояниями, при которых иммунные клетки начинают вести себя «неправильно» и атаковать собственные ткани. Например, шейные мышцы (но не они одни) могут страдать при таких заболеваниях, как дерматомиозит, полимиозит.
- Инфекционные болезни. Самая распространенная причина — вирусы. Воспаление в мышечной ткани может возникать при гриппе, простуде. Реже виновниками становятся болезнетворные грибки и бактерии.
- Прием некоторых лекарств. При этом в мышцах не всегда обнаруживают воспаление (такие состояния называют миопатиями). Причиной могут быть статины (лекарства, которые используют для снижения в крови уровня «вредного»холестерина), альфа-интерферон и др.
- Отравления. Например, алкоголем, кокаином.
- Травмы. Травмирование шейных мышц с последующим развитием воспалительного процесса может произойти в результате слишком интенсивных спортивных занятий.
Какие формы заболевания выделяют?
В зависимости от длительности течения выделяют две формы заболевания:
- острый миозит шеи — развивается очень быстро, например, после переохлаждения, неловкого сильного движения, во время простуды, но симптомы его сохраняются недолго;
- хронический миозит шеи — бывает вызван хроническими воспалительными заболеваниями, инфекциями, иногда является продолжением острой формы.
Лечение миозита мышц шеи
Можно ли вылечить миозит шеи? Это зависит от его причины.
- Если воспаление вызвано травмой или возникло после того, как «продуло», оно обычно проходит достаточно быстро, даже не нужно специальное лечение.
- При гриппе и простуде прогноз также благоприятный. Специальное лечение миозита шейных мышц не обязательно — после того как человек выздоравливает от инфекции, проходят и симптомы воспаления в мышечной ткани.
- Бактериальные инфекции становятся причиной болезни редко, при этом врач пропишет вам курс антибиотиков. Принимать их нужно строго по времени, так, как указано в назначении.
- Сложнее лечение хронического миозита шеи, вызванного воспалительными заболеваниями, такими как дерматомиозит и полимиозит.
Сегодня не существует препаратов и методик, которые могли бы полностью излечить эти патологии. Но правильная терапия помогает держать симптомы под контролем, восстановить функции мышц.
Симптомы миозита шеи
Характерный симптом шейного миозита, который знаком многим людям — ноющая боль в шее. Нередко она возникает утром, после пробуждения. Человек неожиданно обнаруживает, что не может повернуть голову вправо или влево, наклонить её, потому что от этого становится больно.
- Болевые ощущения вызваны отеком, который приводит к мышечному спазму. Иногда в области пораженной мышцы можно заметить отечность и покраснение на коже. В толще мышц иногда прощупываются болезненные уплотнения.
- Такими симптомами проявляется острый миозит мышц шеи. Обычно они проходят достаточно быстро, даже без специального лечения.
- Но заболевание может переходить в хроническую форму. При этом симптомы миозита шейного отдела периодически рецидивируют, постоянное напряжение мышц приводит к перекосу — спастической кривошее, смещению шейных позвонков, способствует образованию межпозвонковых грыж.
Мы вам перезвоним
Для консультации врача оставьте свой номер телефона
В редких случаях встречается гнойный шейный миозит. При этом в мышцах шеи развивается гнойное воспаление, вызванное бактериями. Симптомы этого состояния: сильная резкая боль, которая усиливается во время движений, ухудшение общего состояния, высокая температура, выраженный отек, который может переходить на лицо, грудную клетку.
Современные методы диагностики
Во время осмотра врач расспросит вас о ваших симптомах, ощупает вашу шею, чтобы определить напряжение мышц и болезненность, попросит повернуть, наклонить голову вправо и влево. Будет проведен неврологический осмотр — он поможет выявить признаки других заболеваний, которые, возможно, могли привести к воспалению в шейных мышцах.
После осмотра вам назначат обследование, которое может включать:
- Анализы крови. Они помогут выявить повышенный уровень ферментов (например, креатинкиназы), что будет указывать на воспаление в мышечной ткани. Иммунологические анализы позволят обнаружить антитела при аутоиммунных заболеваниях.
- МРТ. На снимках будут видны очаги поражения в мышцах.
- Биопсия шейных мышц. Врач получает фрагмент подозрительной ткани и отправляет на анализ в лабораторию.
Эти исследования нужны далеко не всегда, врач назначает их лишь по специальным показаниям.
Лечение симптомов миозита мышц шеи
Лечение симптомов шейного миозита складывается из следующих мероприятий:
- Для шеи нужно обеспечить покой. Нагрузки и резкие движения лишний раз травмируют шейные мышцы и способствуют усилению воспаления.
- Для борьбы с болью применяют обезболивающие препараты — нестероидные противовоспалительные средства.
- При сильных болях врач может провести новокаиновую блокаду — ввести в область пораженных мышц раствор анестетика.
- Если повышена температура тела — назначают жаропонижающие средства.
Конечно, параллельно нужно проводить лечение основного заболевания, которое привело к воспалению в шее. Прогноз в большинстве случаев благоприятный: примерно через 2 недели (в зависимости от причины) симптомы полностью проходят у 2/3 больных.
