Воспаление щитовидного хряща лечение
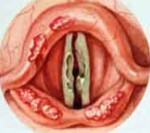

Хондроперихондрит гортани – это воспаление перихондрия и непосредственно хрящей гортани. Основные симптомы: боль в верхней или средней трети шеи, усиливающаяся при кашле и глотании; покраснение, отек этой области, формирование округлого образования; нарушения акта глотания; осиплость голоса, изменение его тембра; выраженная общая интоксикация. Диагностика заключается в сборе анамнеза, общем осмотре, непрямой ларингоскопии, оценке результатов лабораторных и инструментальных тестов. Лечение подразумевает дренирование полости абсцесса, антибактериальную и дезинтоксикационную терапию, противовоспалительные, антигистаминные средства, физиотерапию.
Общие сведения
Хондроперихондрит гортани встречается относительно редко. Общая заболеваемость составляет порядка 1-2 случаев на 10 000 населения. Свыше 60% из них – первичные и гнойные формы заболевания. Согласно статистическим данным, в большинстве случаев наблюдается поражение черпаловидного и перстневидного хряща, реже – щитовидного, крайне редко – надгортанника. Чаще болеют лица в возрасте от 30 до 50 лет. Патология одинаково распространена среди представителей мужского и женского пола. Более чем у 35% пациентов с таким диагнозом возникают осложнения в виде стеноза гортани, стойкого нарушения голосовой функции и хронического кислородного голодания.
Хондроперихондрит гортани
Причины
Патология развивается при инфицировании перихондрия или непосредственно хряща патогенными стрептококками и стафилококками, реже – пневмококками, возбудителями специфических заболеваний – микобактерией туберкулеза, бледной трепонемой, вирусами гриппа, сальмонеллами. Причиной могут быть:
- Травматические повреждения. Наиболее распространенная этиологическая группа. В нее входят колотые и резаные раны, тупые травмы, огнестрельные ранения. Сюда же можно отнести ожоги глотки глотки различной этиологии, перенесенные оперативные вмешательства.
- Сопутствующие заболевания. Поражение хрящевых структур может развиваться в качестве осложнения гортанной ангины, гриппа, острых и хронических ларингитов, подслизистых абсцессов, рожистого воспаления, брюшного и сыпного тифа, туберкулеза, сифилиса, пневмоний.
- Медицинские манипуляции. Хондроперихондрит может провоцироваться бужированием пищевода, длительной интубацией, проведением бронхоскопии или трахеотомии. Редко в роли этиологического фактора выступает лучевая терапия при онкологических патологиях, снижающая местную резистентность тканей.
Патогенез
Проникновение инфекционных агентов к хрящам гортани происходит несколькими путями, преимущественно – контактным и гематогенным. Первично в месте поражения развивается воспаление надхрящницы. Наружные слои перихондрия обладают более высокой резистентностью, из-за чего в них наблюдается только умеренная инфильтрация, слабовыраженная пролиферация фиброзной ткани. Внутренние слои, отвечающие за рост и кровоснабжение хрящей, более чувствительны к воспалению, что проявляется формированием большого количества экссудата между надхрящницей и хрящом.
Это нарушает трофику и иммунологическую резистентность последнего. Вторично развивается хондрит с последующей секвестрацией и некрозом. Самыми восприимчивыми к таким процессам являются гиалиновые хрящи, которые не имеют собственных кровеносных сосудов.
Классификация
С учетом этиопатогенетического варианта выделяют две основные формы:
- Первичные. Развиваются в качестве самостоятельного заболевания вследствие прямого инфицирования хрящевого скелета. Включают поражения, спровоцированные травмой и метастазированием инфекции из отдаленных очагов.
- Вторичные. Являются результатом других патологических процессов, локализующихся в этой же анатомической области, в том числе – банальных и специфических воспалений слизистых оболочек.
В зависимости от клинического течения, хондроперихондрит гортани разделают на:
- Гнойный или абсцесдирующий. Воспалительные изменения хрящей и надхрящницы приводят к формированию абсцесса. Зачастую развивается при хондроперихондритах травматической и инфекционной этиологии.
- Склерозирующий или фиброзный. Воспалительный процесс становится причиной склерозирующих изменений, гипертрофии перихондрия и формирования соединительнотканных рубцов. Встречается при хронических ларингитах.
На основе локализации субперихондриального воспалительного инфильтрата, принято выделять следующие варианты заболевания:
- Внутренний. Характеризуется вовлечением в процесс преимущественно внутренней поверхности хряща и надхрящницы, обращенной к просвету гортани.
- Наружный. Наблюдается воспаление наружного перихондрия, сопровождающееся более выраженными изменениями на передней поверхности шеи.
Симптомы хондроперихондрита гортани
При первичном варианте симптомы возникают остро. Первым признаком становится ярко выраженный интоксикационный синдром – резкое повышение температуры тела до 39,5-40,0° C, озноб, сильная слабость, разлитая головная боль, одышка инспираторного характера. Увеличиваются передние и задние шейные лимфатические узлы. В дальнейшем клиническая картина зависит от локализации патологического процесса.
Вторичные хондроперихондриты отличаются постепенным развитием заболевания, меньшей интенсивностью системной интоксикации. Зачастую в подобных случаях отсутствует выраженная симптоматика, формирования абсцесса не происходит.
При наружном варианте патологии кашель, глотание и разговор провоцируют умеренную тупую боль с эпицентром на передней поверхности средней или верхней трети шеи. Боль усиливается при наклонах и поворотах головы. Спустя некоторое время в этом месте формируется небольшое плотное образование, болезненное при пальпации. Постепенно болевой синдром усиливается, возникает иррадиация в околоушную зону. В области абсцесса кожа истончается, приобретает синюшный, затем желто-бурый оттенок, образование начинает флюктуировать. Если к этому моменту не проводится хирургическое вскрытие, гнойные массы самостоятельно прорываются наружу и образуют гнойный свищ. Одновременно с этим резко улучшается общее состояние больного.
Внутренний вариант хондроперихондрита протекает в более тяжелой форме. При нем быстро развивается стеноз гортани, что клинически проявляется сильной инспираторной одышкой, тахипноэ, шумным стридорозным дыханием. Типичная особенность – осиплость голоса, которая сопровождается сильным изменением тембра, вследствие чего голос становится неузнаваемым.
Далее возникает дыхательная недостаточность, которая характеризуется акроцианозом, общей подавленностью, нарушением сна, снижением толерантности к физическим нагрузкам. В некоторых случаях она нарастает настолько быстро, что возникает потребность проведения неотложной трахеотомии. Прорыв абсцесса сопровождается внезапным приступом сильного кашля с отхождением большого количества гнойных масс, после которого интенсивность всех имеющихся симптомов существенно снижается.
Осложнения
Наиболее частое осложнение – стеноз гортани и хроническая гипоксия. Причина их развития – массивный некроз хрящевых тканей, на месте которых формируются соединительнотканные рубцы, деформирующие и сужающие просвет органа. При прорыве внутреннего гнойника во время сна имеется риск попадания гнойных масс в дыхательные пути с развитием аспирационной пневмонии или асфиксии. Реже наблюдается распространение инфекционного процесса в межфасциальные пространства с формированием флегмоны шеи. Последняя может проводить к внутричерепным осложнениям, медиастинитам. Также бактерии и их токсины могут проникать в системный кровоток, вызывая сепсис.
Диагностика
Для постановки диагноза опытному отоларингологу достаточно комплексного анализа жалоб пациента и данных физикального осмотра. При опросе уточняется наличие недавно полученных травм в шейной области, проведение медицинских манипуляций, имеющиеся сопутствующие патологии, в особенности – туберкулез, ларингиты, сифилис. При дальнейшем обследовании больного используется:
- Общий осмотр. При наружной форме патологии на поверхности шеи определяются характерные изменения кожных покровов, образование круглой или овальной формы. При длительном течении заболевания и наличии хронической гипоксии выявляется общая бледность, цианотичный оттенок кончиков пальцев и губ, общая заторможенность, повышенная частота дыхания, одышка, наличие дыхательных шумов, стридора.
- Непрямая ларингоскопия. При объективном осмотре гортани визуализируется диффузная гиперемия, отечность слизистых оболочек. Внутренняя форма хондроперихондрита щитовидного хряща проявляется общим сужением просвета за счет шаровидного образования, сглаживающего контуры других хрящей. При поражении надгортанника последний резко утолщается, становится ригидным, перекрывает вход в вестибулярную часть гортани. Воспаление черпаловидных хрящей приводит к отеку черпало-надгортанной складки и грушевидного синуса, шаровидной деформации надгортанника. Воспаление перстневидного хряща сопровождается концентрическим сужением гортанной полости.
- Лабораторные тесты. В общем анализе крови обнаруживается резкое повышение уровня лейкоцитов, смещение лейкоцитарной формулы в сторону юных нейтрофилов, увеличение СОЭ. При хондроперихондрите сифилитической этиологии определяется позитивная реакция Вассермана, при туберкулезной – реакция Манту. При наличии кашля с гнойными выделениями осуществляется микробиологическое исследование последних, полученная микрофлора проходит тест на чувствительность к антибиотикам.
- Рентгенография шеи. Используется при невозможности провести полноценную дифференциальную диагностику. На рентгенограмме визуализируется тень с четкими границами, в отдельных случаях имеющая горизонтальный уровень. При недостаточной информативности полученных снимков назначается КТ шеи и МРТ мягких тканей шеи, которые четко визуализируют размеры и локализацию абсцесса, деформацию хрящей гортани.
Лечение хондроперихондрита гортани
Лечение проводится только в отоларингологическом или хирургическом стационаре. Терапевтическая тактика зависит от этапа заболевания. На ранних стадиях (до образования гнойной полости) показана массивная антибактериальная терапия. При наличии сформировавшегося абсцесса требуется операция. Программа лечения может включать:
- Хирургическое вмешательство. Заключается в наружном или эндоскопическом вскрытии полости абсцесса, эвакуации гнойных масс удалении хрящевых секвестров и некротизированных тканей, постановке дренажной системы. Часто перед проведением операции выполняется трахеостомия, которая позволяет использовать ингаляционный наркоз и предотвратить аспирацию гноя.
- Антибиотикотерапия. Применяются субмаксимальные или максимальные дозы антибактериальных средств широкого спектра действия – цефалоспоринов, сульфаниламидов, полусинтетических пенициллинов, аминогликозидов. В дальнейшем назначаются препараты, к которым высеянная микрофлора проявила наибольшую чувствительность.
- Симптоматические средства. При необходимости применяются антигистаминные и противовоспалительные препараты, анальгетики. Купирование интоксикационного синдрома проводится при помощи инфузионной терапии плазмозаменителями, аутогемотрансфузий. Для местной обработки используются растворы антисептиков. В качестве общеукрепляющих средств назначаются витаминные комплексы, биостимуляторы.
- Физиотерапия. Положительное влияние на течение заболевания оказывают УФО, УВЧ, СВЧ, фоноэлектрофорез по Крюкову-Подмазову, ионогальванизация на гортань с йодидом калия или хлоридом кальция. Выбор того или иного метода зависит от характера имеющегося воспалительного процесса.
Прогноз и профилактика
Прогноз при своевременной диагностике и правильно подобранной терапевтической схеме благоприятный. В запущенных случаях полноценного восстановления голосовой и дыхательной функции достичь не удается, в связи с чем возникает необходимость выполнения хирургической пластики гортани. Специфические превентивные мероприятия в отношении этой патологии не разработаны. Профилактика хондроперихондрита гортани основывается на предотвращении травматических повреждений шеи, раннем лечении сопутствующих заболеваний, санации других очагов инфекции в организме, проведении общеукрепляющих мероприятий.
Перихондрит гортани – это воспалительные процессы, которые развиваются в хрящах гортани и часто ведут к последующему некрозу самих хрящей. Перихондритом могут поражаться все части гортани, чаще всего поражаются черпаловидные хрящи, далее по порядку следуют перстневидный хрящ, щитовидный и, наконец, надгортанник.
Этиология
Травмы гортани, резаные и огнестрельные раны, ушибы, несомненно играют роль, в смысле этиологических моментов, вызывающих данное заболевание. Вторично перихондрит развивается при туберкулёзе, сифилисе, раке гортани, а также при брюшном тифе, причём чаще всего поражаются черпаловидные хрящи, так как именно эти хрящи больше всего подвержены различным вредным влияниям.
Также на надхрящницу могут перейти различного рода гнойные и экссудативные процессы подслизистой ткани гортани, а также флегмонозные процессы, развившиеся в наружных мягких частях шеи.
Патологическая анатомия
Процесс выражается в более или менее значительной припухлости или утолщении надхрящницы, сопровождающихся припухлостью окружающей подслизистой соединительной ткани. При этом большей частью происходит образование гнойного экссудата, вследствие чего надхрящница отделяется от хряща и последний, весь или отчасти, может выделиться наружу. В редких случаях экссудат может рассосаться или повести к соединительнотканным утолщениям и к новообразованию хряща и костной ткани.
Перихондрит черпаловидных хрящей развивается зачастую при туберкулёзе гортани или при брюшном тифе и может повести к вскрытию сочленения между перстневидным и черпаловидным хрящом или к полному обнажению черпаловидного хряща на поражённой стороне так, что хрящ оказывается совершенно свободно лежащим в глубине.
При перихондрите перстневидного хряща, который встречается значительно реже, имеется дело в большинстве случаев с вторичным заболеванием в течение острых сыпных болезней, брюшного тифа, туберкулезных, сифилитических и раковых процессов. Чаще всего поражается задняя часть хряща, причём образуется экссудат между хрящом и надхрящницей. Последняя и окружающая её клетчатка разрушаются, омываемый со всех сторон гноем хрящ постепенно отделяется более или менее значительными кусочками и, подвергаясь некрозу, лежит на дне более или менее выпячивающегося абсцесса. В окружности абсцесса подслизистая ткань оказывается сильно отёчной и инфильтрированной. После прорыва размягчённой надхрящницы гной распространяется в подслизистую ткань полости гортани, образует там новые абсцессы и, наконец, прободает саму слизистую оболочку. Гной при этом изливается внутрь, а некротические кусочки хряща выделяются наружу кашлем или попадают в голосовую щель и бронхи, вызывая явления асфиксии. Если гной вскрывается в пищевод, то может образоваться гортанно-пищеводный свищ.
Нагноение может распространиться дальше на наружной поверхности гортани в подкожной клетчатке и повести таким образом к подкожной эмфиземе или к прорыву гноя через кожу, причём через образовавшееся прободение иногда могут выделяться кусочки хряща. Подкожная клетчатка на периферии представляется тогда обыкновенно серозно и гнойно инфильтрированной. После отторжения большей части хряща обыкновенно происходит рубцовый стеноз гортани.
Перихондрит щитовидного хряща развивается в большинстве случаев со стороны внутренней поверхности, причем гной выпячивает слизистую оболочку в просвет гортани и вызывает сужение последней. Если хрящ подвергается некрозу, то после вскрытия абсцесса он может выделиться наружу с кашлем. Иногда в воспалении хряща принимает участие и кожа, вследствие чего образуется наружный абсцесс, который может повести к образованию гортанного свища.
Перихондрит надгортанника ведёт либо к разлитой припухлости всего хряща, причём вид и форма его совершенно изменяются, либо при нём поражается только гортанная или ротовая поверхность хряща или же боковые части его. Образование абсцесса с размягчением хряща и здесь встречается нередко.
Симптомы и течение
Перихондрит гортани в начальной стадии даёт те же явления, какие наблюдаются вообще при всяком воспалительном заболевании гортани. Даже ограниченная сильная болезненность или припухлость лимфатических желез не дают верной точки опоры для распознавания. Но симптомы эти становятся весьма подозрительными, если уже раньше более или менее долгое время существовало заболевание гортани, которое развилось в течение острых сыпных болезней, сифилиса, брюшного тифа или туберкулёза. Одновременно с увеличением припухлости надхрящницы обнаруживается помимо изменения голоса и приступов кашля, затруднение глотания, сопровождающееся сильными болями; при этом всякое давление или смещение гортанных хрящей оказывается сильно болезненным. Если в дальнейшем течении, по мере выпячивания надхрящницы, образуется абсцесс, который вскрывается в подслизистую ткань, то, вследствие инфильтрации и припухлости, может получиться картина сужения гортани с одышкой и смертельным исходом, если своевременно не была произведена трахеотомия.
В более благоприятных случаях, встречающихся сравнительно редко, процесс отличается более медленным течением. Гной вскрывается наружу через подслизистую ткань, одышка уменьшается и при сильных приступах кашля отхаркиваются гнойные, зловонные массы, иногда содержащие кровь и некротические кусочки хряща. Если при этом кусочек хряща попадает в голосовую щель или в более глубокие дыхательные пути, то внезапно может наступить смерть от удушья, или больной по прошествии некоторого времени может погибнуть от последовательного заболевания лёгких.
Но после вскрытия абсцесса все опасные симптомы могут сразу исчезнуть, и постепенно может наступить выздоровление. Если гной вскрывается наружу в подкожную клетчатку, то после опорожнения абсцесса может образоваться рубцовое втягивание на месте абсцесса. Наконец вскрытие абсцесса наружу и внутрь ведёт к образованию свища гортани.
Относительно развития перихондрита на отдельных хрящах необходимо ещё отметить следующее: перихондрит перстневидного хряща развивается преимущественно на задней широкой части, на пластинке хряща; при этом ощущается сильная боль при глотании плотной пищи в момент прохождения её мимо воспалённого места. Указанная локализация процесса в то же время способствует прободению в пищевод. Кроме того могут остаться изменения в просвете гортани, если вследствие нагноения разрушается суставная связь с черпаловидным хрящом.
На щитовидном хряще могут поражаться обе пластинки или только одна из них. Если процесс локализируется на обеих передних поверхностях, то исчезают контуры гортани и последняя принимает своеобразную возвышенную форму. После вскрытия абсцесса и выделения иногда кусочков хряща заживление происходит путём новообразования соединительной ткани, причём остаётся более или менее значительное обезображивание гортани.
Перихондрит черпаловидных хрящей выражается более или менее значительной охриплостью, а также затруднением глотания, причём вследствие неполного закрытия голосовой щели жидкие вещества легко попадают в гортань. Глотание сопровождается обыкновенно сильными болями, которые часто отдают в ухо. Эти явления зависят отчасти от увеличения объёма того или другого хряща, а также от образования на них язв, которые проникают до надхрящницы и обнажают сам хрящ. У тифозных больных иногда наблюдается полное омертвение черпаловидных хрящей.
Перихондрит надгортанника характеризуется сильными болями при всяком глотательном движении, причём всё равно, имеется ли дело с острым воспалительным заболеванием, или с образованием инфильтрации и язв.
Диагностика
При первичном перихондрите диагноз крайне затруднён, так как даже при значительной припухлости гортани сложно наверняка определить, зависят ли воспалительные симптомы от покрывающих хрящи мягких частей, или от поражения самого хряща. Здесь часто вопрос решается на основании анамнеза, характера основной болезни, течения, лихорадочных симптомов и т. д. Значительно легче диагноз при вторичном образовании абсцессов, так как при этом иногда удаётся доказать наличие свободного куска хряща, или последний выделяется даже наружу при кашле. Если уже образовался свищ, то посредством зонда можно установить шероховатость хряща и таким образом поставить диагноз. Обыкновенно слизистая оболочка до образования абсцесса представляется напряженной, местами выпяченной и имеет грязно-красный цвет. При поражении щитовидного хряща возвышение надгортанника сильно выдаётся, а гортано-надгортанные складки более напряжены на той или другой стороне, в зависимости от того, распространяется ли процесс на правую или левую сторону. Поражение задней части пластинки перстневидного хряща характеризуется ограниченной краснотой и припухлостью задней стенки гортани, распространяющейся книзу.
Поражение черпаловидных хрящей выражается резкой инфильтрацией передних внутренних поверхностей и распространяющейся на голосовые отростки воспалительной припухлостью. Движения хрящей в значительной степени ограничены, часто совершенно уничтожены. Если уже произошло образование абсцесса, то иногда при боковом повороте гортанного зеркала удается заметить неправильной формы, грязного цвета край хряща с ясной выемкой и внутри последней измененный в цвете хрящ. Если черпаловидный хрящ уже выделился, то на его месте замечается неправильной формы углубление. Неполное закрытие голосовой щели и афония при этом составляют обычное явление. Надгортанник во всех случаях перихондрита представляется утолщённым, более или менее припухшим и теряет свою первоначальную форму.
Большие затруднения иногда возникают при дифференциальном диагнозе между перихондритом и опухолями, в особенности если последние, как при гуммозных инфильтратах, диффузно распространяются на наружную поверхность хрящей. Здесь необходимо быть осторожным и требуется продолжительное наблюдение, чтобы установить характер процесса.
Лечение и прогноз
Лечение перихондрита гортани большей частью оперативное. Производится операция окончатой резекции хрящей гортани, направленная на обеспечение оттока гноя. При явлениях стеноза больному обеспечивается возможность дыхания (трахеотомия, интубация). Антибиотики, противовоспалительные и симптоматические средства используются по показаниям лечащего врача.
С прогнозом нужно в общем быть очень осторожным. Сравнительно более благоприятен он при первичном перихондрите, так как особенно после вскрытия абсцесса наружу, даже с выделением некротических кусочков хряща, может произойти замещение дефекта новообразованной фиброзной тканью и, благодаря этому, по крайней мере относительное излечение. Остающиеся расстройства голоса зависят от степени разрушения хрящевого остова, отдельных хрящей и последовательных изменений тканей.
В тех случаях, когда перихондрит развился на почве тяжёлых изнуряющих болезней, таких как туберкулёз, рак и т.д., прогноз часто неблагоприятен.
