Воспаление слюнных желез после радиойодтерапии
Сиаладенит – воспалительное поражение больших или малых слюнных желез, приводящее к нарушению процесса слюноотделения. В стоматологии сиаладениты составляют 42-54% всех заболеваний слюнных желез. Наиболее часто сиаладенитом заболевают дети и пациенты 50-60 лет. Самой частой формой сиаладенита служит эпидемический паротит, изучаемый в рамках инфекционных болезней и педиатрии. Кроме этого, сиаладенит может сопровождать течение системных заболеваний (например, болезни Шегрена), которые рассматриваются ревматологией. Специфические воспалительные поражения слюнных желез при туберкулезе, сифилисе являются сферой интересов соответствующих дисциплин – фтизиатрии и венерологии.
Причины
Инфекционными агентами при неспецифических сиаладенитах могут быть представители нормальной микрофлоры ротовой полости, а также микроорганизмы, заносимые с током крови или лимфы из отдаленных очагов. К примеру, лимфогенная форма наблюдается на фоне одонтогенных заболеваний (в частности при периодонтитах), фурункулов, конъюнктивитов, а также ОРВИ.
Контактный сиаладенит нередко является следствием гнойного воспаления тканей, прилегающих к слюнной железе.
Поражение железы может быть связано с оперативными вмешательствами, проведенными на прилежащих тканях.
Специфические разновидности могут вызываться бледной трепонемой (на фоне сифилиса), палочкой Коха (микобактерия — возбудитель туберкулеза), а также актиномицетами.
В ряде случаев причиной патологии становится закупорка протока на фоне образования конкрементов (сиалолитиаз) или попадания инородных тел (мелкие твердые частицы пищи, ворсинки зубной щетки и т. д.).
Инфекционные агенты наиболее часто проникают через устье протока железы. Реже они могут проникать контактным путем, а также по кровеносным и лимфатическим сосудам.
Острый процесс может последовательно проходить несколько стадий:
- серозное воспаление;
- гнойное воспаление;
- некроз ткани.
ФАКТОРЫ РИСКА РАЗВИТИЯ ВОСПАЛЕНИЯ СЛЮННОЙ ЖЕЛЕЗЫ
К числу факторов, предрасполагающих к развитию сиаладенита, относятся:
- снижение общего и (или) местного иммунитета;
- застой секрета, продуцируемого железой, в ее протоках;
- гипосаливация на фоне тяжелых общих заболеваний;
- травмы слюнной железы;
- ксеростомия;
- синуситы;
- ревматоидный артрит;
- системная красная волчанка;
- курс радиотерапии (при онкологических заболеваниях);
- анорексия;
- дегидратация (обезвоживание);
- гиперкальциемия (повышает вероятность формирования камней в протоках).
Классификация
В зависимости от характера клинического течения, механизма заражения, причин развития и появившихся морфологических изменений в слюнных железах различают такие виды сиаладенитов:
- острые вирусные – вызываются вирусами гриппа, цитомегаловирусами, возбудителями эпидемического паротита;
- острые бактериальные – вызываются бактериальной патогенной флорой, которая попадает в слюнные железы после операций или перенесенных инфекционных заболеваний, лимфогенным или контактным путем, с инородными телами, которые вызывают перекрытие слюнной железы;
- хронические паренхиматозные – воспалительный процесс затрагивает паренхиму слюнных желез;
- хронические интерстициальные – воспалительный процесс затрагивает соединительнотканную строму слюнной железы;
- хронический сиалодохит – воспаление развивается в протоке слюнной железы.
При остром сиаладените воспалительный процесс может быть:
- серозным;
- гнойным.
Симптомы
В зависимости от формы сиаладенита будут отличаться характерные признаки заболевания. Острое течение сопровождается такими симптомами как:
- увеличение размеров и плотности поражённой слюнной железы; припухлость – выглядит как шишка на щеке;
- возникновение болезненности не только в состоянии покоя, но и в процессе разговора, глотания или употребления пищи.В таких случаях боль может значительно усиливаться.
- При повороте головы болевые ощущения перемещаются на ухо, височную часть и область нижней челюсти;
- невозможность широко открыть рот;
- ощущение заложенности ушей;
- появление в слюне примесей гноя, слизи или хлопьев; значительное снижение слюноотделения;
- сильная сухость в ротовой полости;
- сильное ухудшение самочувствия, нередко сопровождающееся значительным повышением температуры тела, вплоть до лихорадки у детей.
При сложном протекании острой формы сиаладенита начинается формирование свищей, абсцессов и стенозов. В случаях обнаружения камней в ротовой полости пациенту ставится диагноз калькулезный сиаладенит. Лечить его можно только при помощи врачебного вмешательства.
Хроническая форма отличается периодами стихания и обострения признаков и имеет следующие симптомы:
- небольшая припухлость в области воспалённой слюнной железы;
- незначительное выражение боли, которая может немного усиливаться во время еды или разговора;
- снижение количества выделяемой слюны;
- возникновение неприятного запаха из ротовой полости;
- снижение слуха;
- общая слабость организма.
Диагностика
Для выявления сиаладенита специалисты применяют такие методы диагностики, как:
- анализ ПЦР (полимеразная цепная реакция) направлен на определение фрагментов нуклеиновой кислоты в биологическом материале;
- микробиологическое исследование секрета;
- цитологическое исследование секрета;
- сиалометрия;
- УЗИ слюнных желез;
- сиалография;
- сиалотомография;
- сиалосцинтиграфия.
Окончательный диагноз может быть поставлен только врачом при осмотре. Для этого пациенту назначается рентгенологическое исследование пораженной области с целью исключения или подтверждения наличия камней слюнной железы.
Лечение
Сиаладенит требует к себе самого серьезного внимания, поэтому лечение должно проходить только под руководством специалиста. Самолечение может привести к переходу заболевания в хроническую форму с регулярными сезонными обострениями. При своевременном обращении за врачебной помощью лечебные мероприятия проводятся амбулаторно. В сложных же случаях может потребоваться госпитализация пациента.
Консервативная терапия
При неосложненных формах ушного сиалоаденита достаточно методов консервативной терапии, которая включает в себя следующее: Сбалансированное питание, преимущественно состоящее из мелкоизмельченных продуктов, так как больному обычно сложно глотать. В меню включают всевозможные каши, пюре, тушеные овощи, супы.
Постельный режим. Минимизация физической активности на первых стадиях болезни при высокой температуре направлена на исключение возможных осложнений на сердечно-сосудистую систему.
Обильное питье. Помимо воды, также можно употреблять различные соки (натуральные и свежевыжатые), морсы, отвары (шиповника, ромашки), чай, молоко. Кофе и газированные напитки лучше исключить.
Местное лечение. Очень эффективны согревающие сухие, камфорно-спиртовые и димексидовые (50 %-й раствор) компрессы, УВЧ-терапия.
Специальная слюногонная диета. Так как процесс слюноотделения затруднен, пациентам следует перед едой подержать во рту лимонную дольку, а в сам рацион включить такие продукты, как квашеная капуста, клюква.Лекарственные средства. Нестероидные противовоспалительные препараты назначаются для снижения температуры и болевого синдрома (Ибупрофен, Анальгин, Пенталгин и др.), а для улучшения процесса оттока слюны – 1%-й раствор пилокарпина гидрохлорида по 7–9 капель 3 раза в сутки.
Воздержание от вредных привычек, особенно курения. Табачный дым негативно сказывается на работе всех органов даже у совершенно здорового человека, а для больного сиалоаденитом такое воздействие может оказаться очень серьезным, из-за чего болезнь может перейти в хроническую форму.
При отсутствии эффективности вышеприведенного комплекса лечебных мер врачом назначается антибактериальная терапия, которая представляет собой новокаиновую блокаду (50 мл 0,5% новокаинового раствора и 200 000 ЕД пенициллина) и другие антибактериальные и противовирусные средства. Высокую действенность при лечении неэпидемического сиалоаденита показывают препараты, содержащие иммобилизованные протеолитические ферменты, в частности, имозимазу, которая не вызывает аллергических проявлений и сохраняет свою активность в течение долгого времени.
При хронической форме помимо антибактериальной терапии в период обострения назначаются препараты, стимулирующие слюноотделение. В протоки вводят 2 мл 15%-го раствора кстантинола никотината. Практика показала, что воздействие рентгеновскими лучами и электрическим током также эффективно при лечении паротита, особенно если он является заболеванием, сопутствующим слюнно-каменной болезни.
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Яременко А.И.
1
Кутукова С.И.
1
Серова А.Я.
1
Байкалова П.М.
1
1 ПСПбГМУ им.акад. И.П. Павлова клиника хирургической стоматологии и челюстно-лицевой хирургии
По данным авторов в 26% случаях при проведении радиойодтерапии, возникает осложнение в виде сиалоаденита за счет способности радиоактивного йода накапливаться не только в клетках щитовидной железы, но и в клетках паренхимы больших слюнных желез. Так как таким патологическим изменением подвержены пациенты различной возрастной группы и различного пола , а так же они являются сложно диагностируемыми для стандартных методов исследования больших слюнных желез, эта тема является актуальной на сегодняшний день .В работе описана методика проведения сиалоэндоскопии при помощи полужестких эндоскопов и дополнительного оборудования различного размера, а так же проведен анализ возникновения сиалоаденита у таких пациентов, и оценка эффективности диагностики и лечения при помощи малоинвазивного метода -сиалоэндоскопии.
радиоактивный йод
сиалоаденит
сиалоэндоскопия
1. А.Я. Серова. Применение сиалоэндоскопии при диагностике и лечении обструктивных заболеваний протоковой системы слюнных желез. Медицинский альманах, № 3 (38) сентябрь 2015 С. 202-204
2. П.И. Гарбузов. Радиойодтерапия рака щитовидной железы. Практическая онкология Т. 8., №1, 2007. С. 42-45
3. Lei Lei et al. Iodine mumps: a case report of complicated radioactive iodine causing sialadenitis. American Journal of Emergency Medicine. 2012. P. 512.e5-512.e6
4. Marchal F. Sialendoscopy – The Endoscopic Approach to Salivary Gland Ductal Pathologies. Endo:Press, Germany. 2012 . P. 8-28
5. R. De Luca et al. – Sialendoscopy: a viable treatment for I 131 induced sialoadenitis. British Journal of Oral and Maxillofacial surgery. 2014. P 641-646
6. Wu et al. Radioiodine-Induced Sialadenitis. J Oral Maxillofac Surg 73. 2015. P. 475-481
Введение
На сегодняшний день, одним из видов лечения заболеваний щитовидной железы является проведение курса радиойодтерапии. Однако, радиоактивный йод имеет способность накапливаться не только в тканях щитовидной железы, но и в паренхиме и слизистой оболочки протоков больших слюнных желез, в результате чего возникает их повреждение, что проявляется клиническими симптомами сиалоаденита: двусторонний или односторонний отек околоушных или поднижнечелюстных слюнных желез, сухость в полости рта, периодическая болезненность в околоушно-жевательной или в поднижнечелюстной областях(R. De Luca et al, 2014). Данное осложнение возникает у 26% пациентов, получивших терапию радиоактивным йодом (Lei Lei et al., 2012). Известно, что неблагоприятный эффект воздействия радиоактивного йода на слюнные железы является дозозависимым и может возникать в раннем (первые 48 часов) и позднем (через 3-6 месяцев) периодах (R. De Luca et al., 2014) .Однако, несмотря на внушительную долю патологических изменений в слюнных железах, данное осложнение осталось неизученным. Такие сиалоадениты остаются трудно диагностируемыми. Для лечения патологических процессов слюнных желез на фоне проведенной радиойодтерапии, на сегодняшний день, используются консервативные методы, такие как: массаж слюнных желез, прием противовоспалительных средств, обильное питье воды, ирригация полости рта, зондирование протоков и их бужирование, слюногонная диета. С развитием малоинвазивных методик хирургического лечения и диагностики заболеваний слюнных желез, в 1990 году появился такой метод, как сиалоэндоскопия (Marchal F, 2015), произошли кардинальные изменения в подходе к диагностике и лечению данных пациентов. Так, по данным авторов, лечебные манипуляции с применением видеоассоциированных технологий привели к успеху в 77% случаев (по данным Lei Lei et al. 2012).
Таким образом, данная тема является актуальной для выработки алгоритма диагностики и лечения данной патологии с использованием малоинвазивных хирургических технологий.
Цель исследования
Проведение анализа взаимосвязи возникновения патологических изменений слюнных желез в следствии лечения пациентов с заболеваниями щитовидной железы с помощью радиоактивного йода. Также оценить эффективность лечения радиойодного сиалоаденита с помощью сиалоэндоскопии.
Материалы и методы исследования
На базе клиники челюстно-лицевой хирургии им. акад. И.П. Павлова в период с января 2015 по ноябрь 2016 гг. было проведено 16 диагностических и лечебных сиалоэндоскопий при помощи полужестких эндоскопов диаметром от 0,8 до 1,6 мм под внутрипротоковой анестезией (4% артикаин, адреналин 1:200000) . Протоки были расширены с помощью зондов или бужей с увеличением диаметра до тех пор, пока проток достигал достаточных размеров для применения сиалоэндоскопа. Далее проводилось введение и продвижение сиалоэндоскопа с непрерывным промыванием изотоническим солевым раствором, что обеспечивало дилатацию и очищение протока. При обнаружении единичных или множественных стриктур проводилось их устранение при помощи буров различных диаметров и корзин для удаления конкремента, а так же проводилась консервативная терапия.

Результаты исследования
В указанный период среди обследованных пациентов было 15 женщин (93,75%) и 1 мужчина (6,25%). Медиана возраста больных составляла 46 лет. Возраст варьировался от 22 до 65 лет. Поражение околоушных слюнных желез встречалось у 11 пациентов (68,75 %), поднижнечелюстных у 5 пациентов (31,75%). Двустороннее поражение слюнных желез отмечено у 3 пациентов(18,75%), остальные же 13 (81, 25%) пациентов жаловались лишь на одностороннее увеличение большой слюнной железы .
При сборе анамнеза выявлено, что проявление симптомов данного заболевания у больных проявляется в различные периоды после проведенного курса радиойодтерапии. Таким образом пациенты были разделены на 4 группы : 1 группа пациентов – 3 (18,75%) -первичные проявления до 6 месяцев , 2 группа пациентов – 5 (31,25%)- первичные проявления от 6 месяцев до 1 года ,3 группа пациентов – 6 (37,5%) – первичные проявление от 1 года до 2 лет, 4 группа пациентов -2 (12,5%)- первичные проявления более 2 лет.
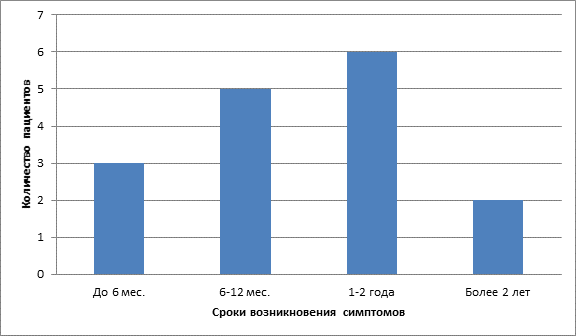
Таблица 1. Распределение пациентов по срокам возникновения первичных симптомов радиойодного сиалоаденита
Перед проведением сиалоэндоскопии, всем 16 (100 %) пациентам было проведено УЗИ больших слюнных желез, а также рентгенологическое дообследования, для исключения других форм патологических изменений больших слюнных желез .
Всем 16 (100 %) пациентам проводилась диагностические и лечебные сиалоскопии,таким образом были обнаружены в 7 (43,75%) случаях единичные стриктуры протока,в 4 (25%) случаях множественные стриктуры протока, 5 (31,25%)-другие формы обтурации протока, требующие лишь консервативного лечения.
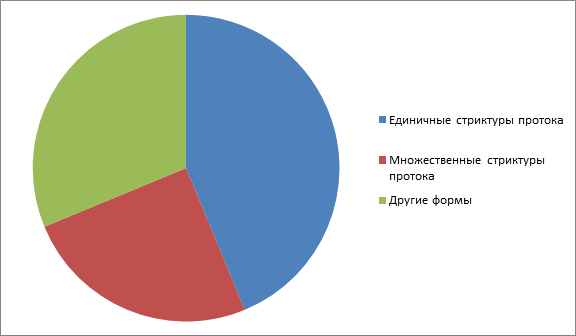
Таблица 2. Распределение пациентов по видам патологических изменений внутрипротоковой системы.
В дальнейшем в 11 (68,75%) –случаях производилось устранение стриктуры, в 5 (31,25%)-проводилась только консервативная терапия.
После проведенного лечения проводилось диспансерное наблюдение пациентов, выявлено, что 11 (68,75%) отмечено полное исчезновение признаков сиалоаденита, 2 (12,5%) уменьшение симптомов, у 2(12,5%) пациентов после проведения сиалоэндоскопии отмечены симптомы поражения противоположной слюнной железы. У 1(6,25%) пациента отмечено повторное возникновение симптомов поражения слюнной железы в течение 1 месяца после проведения сиалоэндоскопии.
Выводы
Развитие сиалоаденита как осложнения лечения после проведения радиойодтерапии является актуальной проблемой, так как практически не изучена и трудно диагностируема. Основное лечение таких пациентов сводилось к проведению симптоматической консервативной терапии. Однако после появление сиалоэндоскопии ,возможности в диагностики и лечении данной патологии расширились. Такая методика позволяет надолго, а иногда навсегда улучшить состояние пациента. Сиалоэндоскопия позволяет выстроить новый алгоритм лечения и профилактики данного вида сиалоаденитов.
Библиографическая ссылка
Яременко А.И., Кутукова С.И., Серова А.Я., Байкалова П.М. СОВРЕМЕННЫЙ МЕТОД ДИАГНОСТИКИ И ЛЕЧЕНИЯ ПАЦИЕНТОВ, С РАЗВИВШЕМСЯ СИАЛОАДЕНИТОМ ПОСЛЕ ПРОВЕДЕННОГО КУРСА РАДИОЙОДТЕРАПИИ // Международный студенческий научный вестник. – 2017. – № 1.;
URL: https://eduherald.ru/ru/article/view?id=16818 (дата обращения: 02.02.2021).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Радиойодтерапия (РЙТ) широко применяется при различных заболеваниях щитовидной железы: высокодифференцированных злокачественных опухолях, болезни Грейвса, токсической аденоме щитовидной железы (функциональная автономия) [1]. Наиболее часто метод лечения радиоактивным йодом — РЙТ— применяется при папиллярной и фолликулярной карциномах [2]. По стандартному протоколу показанием к назначению РЙТ являются размеры опухоли (более 2 см), наличие метастазов в регионарных лимфатических узлах и отдаленных метастазов [2]. С лечебной целью 131I назначается после хирургического удаления щитовидной железы через 1 мес. Контрольное обследование с целью определения эффективности терапии проводится через 4—6 мес после РЙТ с использованием радиоактивного йода 123I, или технеция 99mТс-пертехнетата. В случае выявления остаточной специфической йодзависимой ткани и/или метастазов рака щитовидной железы назначается повторная РЙТ, до полного выздоровления пациента (максимальная суммарная доза не должна превышать 600 мКу или 20 ГБк) или выработки радиойодрезистентности (неэффективности РЙТ). Молекулы 131I накапливаются в измененных тиреоцитах, метастазах и в большинстве случаев их уничтожают. С диагностической и лечебной целью используется радиоактивный йод 131I с периодом полураспада 8,02 сут. Разовая доза обычно составляет 100—200 мCu (3,7—7,4 ГБк), однако суммарные дозы и кратность курсов могут варьировать в широких пределах [1].
Хорошо известно, что слюнные железы вместе со щитовидной железой имеют уникальную способность к селективной концентрации йода. Эпителиальный слой междольковых протоков, вероятно, может извлекать радиоактивный лечебный 131I из перидуктальных капилляров, в результате чего железы приобретают эффект радиоактивности [3]. Таким образом, слюнные железы могут получить значительную дозу излучения, что может быть причиной появления симптомов ксеростомии и сиалоаденита [4]. Имеются сведения о зависимости функциональных изменений в больших слюнных железах от суммарной полученной дозы [5]. Серозные клетки имеют бо́льшую способность накапливать радиоактивный йод, чем слизистые [6]. Поэтому околоушные слюнные железы (ОУСЖ) повреждаются в большей степени, чем поднижнечелюстные (ПНЧСЖ) и подъязычные. Клинические проявления могут быть односторонними и двусторонними [7] и варьировать от значительной припухлости и болезненности слюнных желез с (без) развитием ксеростомии [8]. Отек и боль в околоушной и/или поднижнечелюстной области могут появиться через несколько часов после введения 131I или в более отдаленные сроки. Данные симптомы присутствуют несколько часов или дней, но нередко сохраняются в течение недель, а иногда и лет. Отмечалось также, что большинство этих признаков и симптомов разрешается спонтанно без специального лечения [9].
Коллектив врачей-рентгенологов, проводивших исследование слюнных желез с помощью метода сцинтиграфии с использованием 99mТс-пертехнетата, установили, что после полученных доз радиоактивного йода равнозначной активности, функции ОУСЖ страдали в большей степени, чем ПНЧСЖ. При этом было установлено, что изменения происходили не только в паренхиме железы, но и в кровеносных сосудах, питающих железу [10], в связи с чем могут возникать длительные нарушения функции больших слюнных желез, приводящие к развитию ксеростомии.
По данным S. Jeong и соавт. (2012), хронический сиалоаденит — одно из наиболее частых осложнений после РЙТ у пациентов, больных раком щитовидной железы (n=213). Ксеростомия оценивалась по данным сцинтиграфии с использованием 99mТс-пертехнетата 370 MБк (10мКу). Сцинтиграфические изменения функции слюнных желез и ксеростомия были более выражены после однократного введения радиоактивного йода в дозе 5,55 ГБк в сравнении с дозой 3,7 ГБк. У 20% (n=42) пациентов наблюдались нарушения функции слюнных желез. Оценку функции слюнных желез проводили путем сравнения результатов двух сцинтиграфий, которые были проведены до введения 131I и спустя 5 лет. Ксеростомия наиболее часто выявлялась у пациентов с дисфункцией ПНЧСЖ, чем ОУСЖ. Авторы отметили несмотря на то что, околоушные железы более чувствительны к йоду (I)–131, ксеростомия была больше связана с поражением ПНЧСЖ.
Клинический пример
Пациентка Ш., 35 лет, 25.02.2014 обратилась в КДЦ МГМСУ им. А.И. Евдокимова с жалобами на припухлость под нижней челюстью справа, увеличивающуюся во время приема пищи. Впервые наличие припухлости пациентка отметила в середине января 2014 г.
Из анамнеза: папиллярный рак щитовидной железы T3N1M0 (I стадия). 29.04.2013 выполнена экстрафасциальная тиреоидэктомия. Центральная лимфаденэктомия.
При гистологическом исследовании в ткани щитовидной железы рост папиллярного рака с прорастанием капсулы железы. В трех лимфатических узлах из шести — метастазы рака.
При выписке пациентке рекомендовано: прием L-тироксина по 100 мкг в сутки, анализ крови на тиреотропный гормон через 2 мес и консультация радиолога для решения вопроса о необходимости проведения лечения радиоактивным йодом.
Через 3 мес после операции 20.07.2013 пациентке была введена терапевтическая доза йода 131I активностью 5,55 ГБк (150 мКу). После получения лечебной дозы 131I в течение 2—3 дней пациентка отмечала болевые ощущения и припухание в поднижнечелюстных областях и боль в околоушных областях. С 23.07.2013 проводилась супрессивно-гормональная терапия L-тироксином по схеме: 50 мкг в течение 2 дней, далее 100 мкг в течение 4 дней, и затем по 125 мкг до контрольного анализа крови. Пациентка выписана с разрешенной по законодательству активностью (около 6 мКу) в организме. Контрольную сцинтиграфию с 123I (вводится внутривенно, полураспад препарата 15 ч) по протоколу рекомендовано выполнить через 4—6 мес, для выявления показаний (наличие метастазов) к повторной РЙТ.
При внешнем осмотре правая ПНЧСЖ увеличена в размерах, определяется визуально, при пальпации слабо болезненна, плотной консистенции. Открывание рта свободное. Поднижнечелюстные лимфатические узлы с двух сторон (единичные), увеличены до 1,0 см, подвижные, слабо болезненные.
Слизистая оболочка полости рта бледно-розового цвета, свободной слюны мало. При массировании из протоков правой и левой ПНЧСЖ выделяется прозрачный секрет в нормальном количестве. Из протоков правой и левой ОУСЖ секрет не выделяется.
Клинических и рентгенологических данных о наличии конкремента в правой ПНЧСЖ не получено.
При проведении сиалометрии с помощью капсулы Лешле—Ющенко—Красногорского, стимулированную слюну из протоков правой и левой ОУСЖ получить не удалось. Визуального выделения секрета из протоков ОУСЖ также определить не удалось.
Проведена пункция новообразования (26.02.2014): при цитологическом исследовании пунктата выявлены белковые свертки слюны и периферическая кровь.
По данным ультразвукового исследования поднижнечелюстной области справа (28.02.2014), пальпируемое образование — ПНЧСЖ: увеличена, эхогенность паренхимы железы неоднородно понижена, строма не уплотнена. Внутрижелезистые протоки и поднижнечелюстной проток не расширены. Минерализованных конкрементов нет. Левая ПНЧСЖ обычных размеров и эхоструктуры. Лимфатические узлы шеи — без существенных особенностей.
Заключение: формальные эхопризнаки сиалоаденита правой ПНЧСЖ.
С целью определения функционального состояния больших слюнных желез пациентка была обследована в отделении радиоизотопных исследований в ФГБУ «Федеральный медицинский биофизический центр им. А.И. Бурназяна» ФМБА России, где было принято решение о проведении сцинтиграфии слюнных желез с помощью 99mТс-пертехнетата.
Сцинтиграфия слюнных желез осуществлялась с помощью 99mТс-пертехнетата активностью 185 МБк. Динамическая и статическая сцинтиграфия слюнных желез (рис. 1, 2) проводилась в течение 35 мин (06.03.2014).
 Рис. 1. Динамическая сцинтиграмма. Counts — число отсчетов, K — килоимпульсы, Time — время, Left Parotid — левая околоушная слюнная железа, Right Parotid — правая околоушная слюнная железа, Left Submandible — левая поднижнечелюстная слюнная железа, Right Submandible — правая поднижнечелюстная слюнная железа. 1 — сосудистая фаза — внутривенное введение РФП, что выражается в крутом подъеме кривой, когда последний попадает в кровеносные сосуды железы; 2 — секреторная фаза — постепенное повышение кривой вследствие поступления РФП в паренхиму железы; 3 — фаза равновесия — равномерная секреция и экскреция РФП слюнными железами; 4 — фаза экскреции — резкое снижение радиоактивности слюнных желез за счет выделения РФП в полость рта после введения стимулятора слюноотделения; 5 — фаза повторного накопления — постепенный подъем кривой за счет повторного поступления нуклида из крови в ткань железы.
Рис. 1. Динамическая сцинтиграмма. Counts — число отсчетов, K — килоимпульсы, Time — время, Left Parotid — левая околоушная слюнная железа, Right Parotid — правая околоушная слюнная железа, Left Submandible — левая поднижнечелюстная слюнная железа, Right Submandible — правая поднижнечелюстная слюнная железа. 1 — сосудистая фаза — внутривенное введение РФП, что выражается в крутом подъеме кривой, когда последний попадает в кровеносные сосуды железы; 2 — секреторная фаза — постепенное повышение кривой вследствие поступления РФП в паренхиму железы; 3 — фаза равновесия — равномерная секреция и экскреция РФП слюнными железами; 4 — фаза экскреции — резкое снижение радиоактивности слюнных желез за счет выделения РФП в полость рта после введения стимулятора слюноотделения; 5 — фаза повторного накопления — постепенный подъем кривой за счет повторного поступления нуклида из крови в ткань железы.
 Рис. 2. Статическая сцинтиграмма. Покадровые сцинтиграммы в разные временные отрезки (экспозиция — 2 кадра в минуту: скану 44 соответствует 22-я минута исследования). На 2-й минуте происходит накопление РФП в левой ПНЧСЖ. На 4-й минуте отмечается накопление РФП в правой ПНЧСЖ. На 10-й и 15-й минутах отмечается накопление РФП только в левой ПНЧСЖ. На 21-й минуте введения стимулятора слюноотделения и выделение слюны в полость рта. На 22-й минуте произошло полное выведение РФП из левой и правой ПНЧСЖ. На 24-й минуте накопление РФП в околоушных железах, правой ПНЧСЖ и полное выведение препарата из левой ПНЧСЖ в полость рта. На 30-й минуте отмечается незначительное накопление препарата не только в правой ОУСЖ, но и в левой ОУСЖ. На 35-й минуте отмечается нахождение РФП в поднижнечелюстных железах, правой околоушной и отсутствие в левой ОУСЖ.
Рис. 2. Статическая сцинтиграмма. Покадровые сцинтиграммы в разные временные отрезки (экспозиция — 2 кадра в минуту: скану 44 соответствует 22-я минута исследования). На 2-й минуте происходит накопление РФП в левой ПНЧСЖ. На 4-й минуте отмечается накопление РФП в правой ПНЧСЖ. На 10-й и 15-й минутах отмечается накопление РФП только в левой ПНЧСЖ. На 21-й минуте введения стимулятора слюноотделения и выделение слюны в полость рта. На 22-й минуте произошло полное выведение РФП из левой и правой ПНЧСЖ. На 24-й минуте накопление РФП в околоушных железах, правой ПНЧСЖ и полное выведение препарата из левой ПНЧСЖ в полость рта. На 30-й минуте отмечается незначительное накопление препарата не только в правой ОУСЖ, но и в левой ОУСЖ. На 35-й минуте отмечается нахождение РФП в поднижнечелюстных железах, правой околоушной и отсутствие в левой ОУСЖ.
На полученных сцинтиграммах визуализируются ПНЧСЖ. Форма желез сохранена, с четкими и ровными контурами, расположение желез типичное.
Накопление радиофармпрепарата (РФП) в ОУСЖ практически отсутствует (больше справа), в ПНЧСЖ: слева соответствует норме, справа снижено (в норме максимальное накопление радионуклидного вещества 22±1 мин).
Через 20 мин от начала исследования после введения стимулятора слюноотделения (два куска быстрорастворимого сахара) отмечается нормальное выведение РФП из левой ПНЧСЖ (так называемый экскреторный отрезок кривой, определяется процент и время максимального падения радиоактивности (МПР), в норме процент МПР 35%, время МПР 4 мин) и нормальное накопление (второй концентрационный отрезок). Накопительно-выделительная функция правой ПНЧСЖ значительно снижена. После введения стимулятора выведение РФП со слюной было минимальным.
Накопительно-выделительная функция правой и левой ОУСЖ практически отсутствует. После введения стимулятора выведение РФП не определялось. Радиоактивность ОУСЖ приближалась к радиоактивности ближайших мягких тканей.
Заключение: сцинтиграфические признаки значительного снижения накопительно-выделительной функции правой ПНЧСЖ и практически полного отсутствия ОУСЖ.
Пациентка оставлена под динамическим наблюдением с рекомендациями проведения повторных осмотров 1 раз в полгода и использования слабых пищевых стимуляторов слюноотделения (кислые леденцы, кислое питье).
При повторном осмотре через год (19.02.2015) жалоб на изменение конфигурации лица и сухость в полости рта не предъявляет. Объективно ПНЧСЖ справа визуально не определяется, мягкоэластической консистенции, безболезненна. Открывание рта свободное. Слизистая оболочка полости рта бледно-розового цвета, равномерно увлажнена. Из протоков ПНЧСЖ умеренное выделение прозрачного секрета. Из протоков ОУСЖ секрет не выделяется. При зондировании не удается обнаружить устья выводных протоков слюнных желез. При сборе смешанной слюны в мерную пробирку за 6 мин получено 2,5 мл (0,4 мл/мин).
В настоящее время РЙТ широко применяется при лечении злокачественных заболеваний щитовидной железы и является обязательной лечебно-диагностической процедурой, значительно улучшающей прогноз течения основного заболевания и жизни. Факт повреждения слюнных желез при проведении РЙТ хорошо известен. Однако остается малоизученным вопрос вариабельности, выраженности, дозозависимости, а также обратимости полученных радиационных повреждений слюнных желез.
Особенности представленного случая:
1) при практически полном отсутствии функционирования ОУСЖ через 1,5 года и сниженном функционировании правой ПНЧСЖ после перенесенной РЙТ и на фоне компенсированного гипотиреоза пациентка не предъявляла жалоб на сухость в полости рта;
2) отмечено одностороннее увеличение правой ПНЧСЖ через полгода после РЙТ при ее сниженной функции по данным сцинтиграмм. Железа через год самопроизвольно уменьшилась в размерах, перестала определяться визуально и припухать во время приема пищи, но пальпаторно оставалась незначительно увеличенной, мягкоэластической консистенции. При практически полном отсутствии слюноотделения из ОУСЖ, тем не менее определяется накопление РФП в околоушных железах на 24-й минуте исследования.
Таким образом, можно предположить, что компенсаторная функция ПНЧСЖ обеспечивает достаточное увлажнение слизистой оболочки полости рта и, вероятно, пациентка адаптирована к сниженной скорости слюноотделения. Одностороннее увеличение ПНЧСЖ через полгода после РЙТ было подозрительно в отношении опухолевого процесса, однако при обследовании данных о наличии опухоли и слюннокаменной болезни получено не было. Известно, что чувство сухости во рту возникает, когда индивидуальная скорость слюноотделения снижается на ~45—50%. Цельная или смешанная слюна, формируется из секрета больших (90%) и малых слюнных желез (10%). В состоянии покоя, примерно 2/3 количества слюны вырабатывается подчелюстными железами (R. Solans, J. Bosch, P. Galofre и соавт.). Примечательно, что при достаточной функции ПНЧСЖ и отсутствии функционирования ОУСЖ чувство сухости в течение года во рту отсутствовало.
Динамическая и статическая радиосиалосцинтиграфия с применением 99mТс-пертехнетата, разработанная Л.А. Юдиным и соавт. (1971) для исследования функционального состояния ОУСЖ, остается доступным, высокоэффективным, чувствительным и безопасным методом исследования концентрационной и секреторной функции слюнных желез. В настоящее время, в связи с совершенствованием гамма-камер стало возможным оценить функциональную способность не только околоушных, но и поднижнечелюстных слюнных желез.
Все авторы в равной степени принимали участие в подготовке материала.
Конфликт интересов отсутствует.
