Воспаление сухожилия икроножной мышцы
Икроножная мышца испытывает очень большую нагрузку при различных движениях. Именно поэтому часто случается перенапряжение мышечных волокон, возникает воспалительный процесс – миозит. За этим внешне безобидным названием могут развиться довольно драматичные клинические признаки. О симптомах начинающегося миозита (воспалении) икроножных мышц нужно знать, чтобы во время приступить к лечению и избежать длительного нарушения функции ноги.
Анатомия и функция икроножной мышцы
 Икроножная мышца расположена на задней стороне голени и представляет собой бицепс – двуглавую мышцу, состоящую из 2-х головок: медиальной (внутренней) и латеральной (наружной).
Икроножная мышца расположена на задней стороне голени и представляет собой бицепс – двуглавую мышцу, состоящую из 2-х головок: медиальной (внутренней) и латеральной (наружной).
Вверху головки крепятся к одноименным мыщелкам бедренной кости, идут косо вниз к центру голени, объединяются в общий пучок, который переходит вместе с другими мышцами задней группы в мощное ахиллово (пяточное) сухожилие.
Функция мышцы состоит в обеспечении сгибаний голени, подошвенном сгибании стопы, ее супинации (повороте наружу) и обеспечении устойчивости ног при ходьбе, беге и прыжках.
Причины патологического процесса
Причины возникновения воспаления икроножной мышцы различны, к ним относятся:
- Чрезмерное перенапряжение мышц голени во время занятий спортом, при тяжелом физическом труде;
- Длительное хождение на высоких каблуках, в неудобной обуви;
- Травмы мягких мышц голени – ушибы, растяжения;
- Открытые повреждения ног;
- Переохлаждение конечностей;
- Вирусные и бактериальные инфекции – ОРВИ, грипп, энтеровирус, рожистое воспаление голени, бруцеллез, туберкулез, сифилис, тиф;
- Паразитарные инфекции – трихинеллез, эхинококкоз;
- Хронические и системные заболевания – ревматизм, волчанка;
- Интоксикации – отравление алкоголем, медицинскими препаратами.
В ответ на избыточное перенапряжение мышечных волокон, как защитный механизм, усиливается выработка молочной кислоты. С одной стороны, она снижает сократимость мышцы, как бы изолируя ее, с другой стороны она вызывает побочные явления: чувство жжения, судорог, уплотнение и отек мышцы.
Иммунная система направляет в эту область антитела – развивается воспалительный процесс. Закрытые и открытые повреждения голени приводят к надрыву мышечных волокон, кровоизлияниям, нарушению кровообращения, что является пусковым механизмом воспаления.
При открытых травмах велика опасность попадания патогенных микробов и развития гнойного миозита.
Длительное пребывание ног в условиях низкой температуры, повышенной влажности приводит к нарушению кровообращения, снижению обменных процессов, на этом фоне легко возникает воспаление.
Вирусные инфекции, особенно грипп, очень часто сопровождаются мышечными болями за счет интоксикации организма, в таких случаях обычно развивается двусторонний миозит голеней.
Виды заболевания
Согласно клинической классификации, по характеру течения выделяют 2 формы миозита икроножных мышц:
- Острая с быстрым развитием и выраженной симптоматикой – серозный, гнойный, инфекционный миозит;
- Хроническая, являющаяся следствием острой формы или первично хроническая у лиц с систематическим напряжением мышц, к ней относятся фиброзный и оссифицирующий миозит, являющиеся осложнением длительного воспаления.
По времени заболевания выделяют такие его стадии:
- Острая, когда резко выражены клинические симптомы;
- Подострая, когда уменьшаются острые проявления болезни;
- Хроническая, если острый миозит не вылечен.
По локализации воспалительного процесса выделяют следующие виды:
- Воспаление медиальной головки;
- Воспаление латеральной головки;
- Воспаление сухожилия;
- Тотальный миозит.
Симптомы миозита
Типичным симптомом острого миозита икроножной мышцы являются интенсивная локальная боль, которая усиливается при пальпации, ходьбе, попытке согнуть-разогнуть ногу. На ощупь мышца уплотнена, могут определяться узелки.
Если воспаление гнойное, то характерны следующие признаки:
- Выраженный отек ног;
- Покраснение кожи;
- Высокая температура тела;
- Явления интоксикации — общая слабость, головная боль.
Хроническое течение заболевания характеризуется ноющими болями в икре при ходьбе, приседаниях, поднятии тяжестей, часто по ночам, чувством судорог и слабостью в мышце. При осмотре отмечается гипотрофия мышечной ткани, голень уменьшена в объеме по сравнению со здоровой ногой.
Длительное течение миозита может привести к полной атрофии мышцы.
А также к замещению ее рубцовой тканью– фиброзный миозит, и даже отложению кальцинатов, окостенению – оссифицирующий миозит. Мышца укорачивается, перестает выполнять свои функции. Отдельные виды миозита, в зависимости от локализации, имеют свои клинические особенности.
Воспаление головки икроножной мышцы
При воспалении медиальной головки икроножной мышцы боль локализуется вдоль задневнутренней поверхности голени, отдает в нижнюю треть бедра, пальпаторно определяется уплотнение в виде тяжа.
Боли при воспалении латеральной головки локализуются по наружной поверхности голени, более интенсивны, могут сопровождаться чувством жжения, онемения из-за близкого расположения малоберцового нерва и его ветвей.
Воспаление сухожилия икроножной мышцы
Когда воспаляются сухожилия верхних отделов головок мышцы, боли возникают по внутренней или наружной поверхности нижней трети бедра, коленного сустава, иррадиируют в голень.
Типичным симптомом является крепитация (хруст) в месте воспаления при движениях.
Воспаление общего сухожилия головок проявляется болями в нижней трети голени, отдающими в пятку, сходны с картиной воспаления Ахиллова сухожилия.
Первая помощь при патологии
Если появились боли в икроножной мышце, алгоритм оказания первой помощи следующий:
- Исключить физические нагрузки, ходьбу;
- Обездвижить ногу, захватив 2 сустава – коленный и голеностопный, можно положить лестничную шину Крамера, надеть специальный фиксатор-ортез или использовать подручные материалы;
- Уложить или усадить больного, придать голени горизонтальное положение;
- Дать обезболивающие средства, спазмолитики;
- Обратиться к врачу.
Нельзя применять охлаждение или согревание ноги до осмотра врачом. С симптомов, похожих на миозит, могут начинаться другие заболевания, например, тромбоз сосудов.
Лечение острого миозита
Лечение острого миозита включает себя следующие мероприятия:
- Иммобилизацию – лонгетой, ортезом;
- Обезболивающие и противовоспалительные препараты – диклофенак, индометацин, нурофен, кеторол и другие средства этой группы, при выраженных болях делают новокаиновые блокады;
- Спазмолитики – дротаверин, но-шпа;
- Сосудистые средства, улучшающие кровообращение – трентал, препараты никотиновой кислоты;
- Местно применяют обезболивающие, затем разогревающие мази – кетопрофен, пироксикам, финалгон и аналоги;
- Электропроцедуры – УВЧ, магнитотерапию, ионофорез.
При гнойном миозите лечение хирургическое – вскрывают и дренируют гнойную полость, назначают антибиотики.
После стихания острых явлений назначают восстановительное лечение:
- ЛФК:
- Массаж;
- Ультразвуковую терапию;
- Лазеротерапию.
При хронической форме заболевания хороший эффект дает применение кортикостероидов в виде обкалывания мышцы, санаторное лечение – минеральные ванны и грязи. В случаях, если выявлен фиброзный или оссифицирующий миозит с атрофией мышцы, выполняют пластические операции – пересадка аутотрансплантата или донорского.
В домашних условиях
Прежде, чем применять различные домашние процедуры, их нужно предварительно согласовать с врачом.
Весь перечень процедур не показан в случае острого воспаления, и даже после его устранения применение того или иного домашнего средства должен порекомендовать врач.
Лечение миозита в домашних условиях включает в себя:
- Физические упражнения;
- Самомассаж;
- Применение различных средств народной медицины;
- Различные согревающие процедуры;
- Компрессы;
- Ножные ванны;
- Посещение парной;
- Использование специальных портативных аппаратов (АЛМАГ, витафон).
Народными методами
Среди множества рецептов народной медицины очень важно выбрать те, которые подойдут в конкретном случае, посоветовавшись предварительно с врачом. Примеры наиболее популярных рецептов, помогающих снять боль при миозите:
- Масло с корнем бадяги – 1 чайную ложку порошка бадяги смешать с 2-мя столовыми ложками растопленного сливочного масла, втирают в кожу голени на ночь, покрывают сверху мягкой тканью.
- Картофельные компрессы – размять отваренный в кожуре картофель, в теплом виде (около 50-55°С) выложить на больное место, покрыть тканью, оставит на час, пока не остынет, затем ногу протереть спиртом, укутать шарфом, процедуру делают на ночь.
- Медовые компрессы – на чистую кожу ноги нанести мед, покрыть пленкой, укутать, оставить на 1-2 часа перед сном. Затем снять, очистить ногу, обернуть шерстяной тканью. В мед можно добавить немного натертой редьки, хрена или чеснока – в пропорции 1:4.
Все эти снадобья нельзя рассматривать, как самостоятельное лечение, а лишь дополнение к основному курсу, назначенному специалистом.
Диагностические мероприятия
 Диагноз миозита в типичных случаях не представляет трудностей. Если была травма, или миозит давний, назначают рентгенографию, на которой могут быть видны трещины, переломы малоберцовой кости, надмыщелков бедра, а также кальцинаты в толще мышцы.
Диагноз миозита в типичных случаях не представляет трудностей. Если была травма, или миозит давний, назначают рентгенографию, на которой могут быть видны трещины, переломы малоберцовой кости, надмыщелков бедра, а также кальцинаты в толще мышцы.
Также назначают УЗИ, МРТ, на которых визуализируются уплотнение или атрофия ткани, рубцовые изменения, наличие гематомы, гнойной полости. Электромиография позволяет определить функциональную способность мышцы, ее не делают в острой стадии.
Дают ли больничный лист при заболевании?
Больной в острой стадии миозита с нарушением функции ноги признается нетрудоспособным, независимо от рода занятий на работе. При стандартном течении болезни средние сроки пребывания на больничном листе составляет от 6 до 12 дней, если работа связана с тяжелыми нагрузками — до 3-4 недель.
В каждом отдельном случае вопрос о трудоспособности решается индивидуально. Например, при затяжном и хроническом течении с наличием атрофии, укорочения и оссификации мышцы пациента госпитализируют для обследования и лечения, после чего решают вопрос стойкой утраты трудоспособности, если нет перспектив на его выздоровление. Сроки восстановления также различны – от 1-2 недель до года, в зависимости от его формы и степени функциональных нарушений.
Исход миозита икроножной мышцы во многом зависит от своевременности обращения к врачу, качества выполнения всех его предписаний.
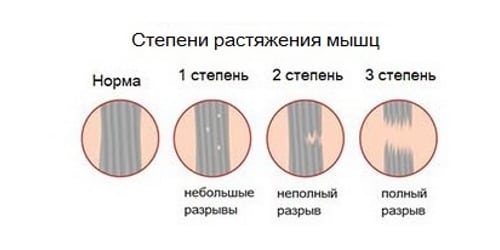
Растяжение икроножной мышцы — разрыв отдельных волокон или мышечных пучков в результате травмирования или чрезмерной двигательной активности. Клинически патологическое состояние проявляется острой болью, хрустом, отёком и кровоизлиянием различной интенсивности. Для диагностирования растяжения и определения степени его тяжести проводится ряд инструментальных исследований — МРТ, КТ.
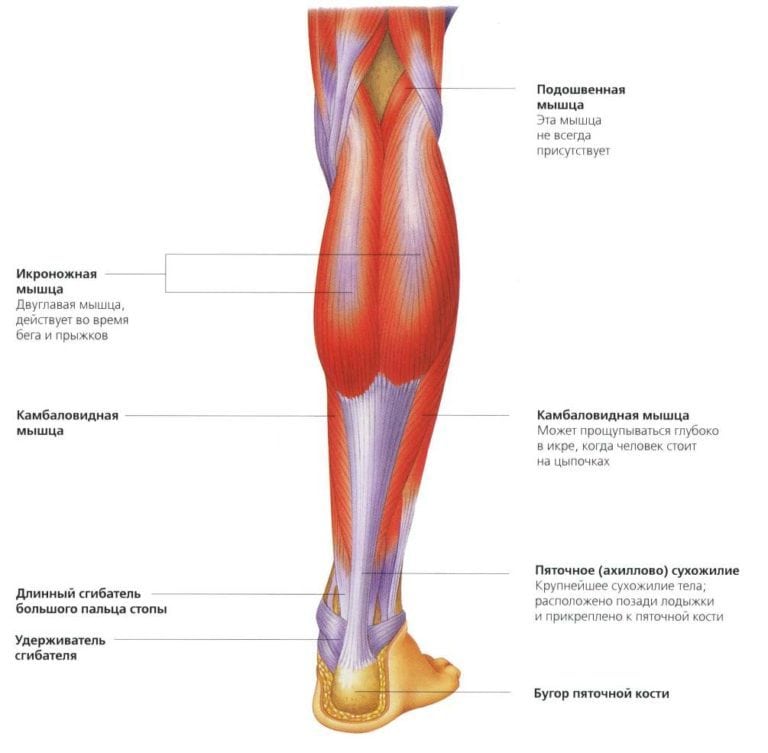
Анатомия.
Эффективность лечения и скорость выздоровления пострадавшего зависят от быстрого оказания первой помощи. В терапии используются холодовые компрессы, фиксирующие повязки, наружные средства с охлаждающим эффектом, обезболивающие препараты. На протяжении реабилитационного периода показаны мази от растяжения, физиотерапевтические процедуры, ЛФК, отсутствие нагрузок на голеностоп. Хирургическая операция проводится при тяжелом травмировании, когда повреждена большая часть икроножной мышцы.
Причины
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
Наиболее часто растяжение происходит в области перехода икроножной мышцы в ахиллово сухожилие. Мышцы голеностопа обычно травмируются у людей, занимающихся активными видами спорта: теннисом, баскетболом, акробатикой, волейболом, футболом. В определённый момент они испытывают нагрузку, которую выдержать не способны. Даже у эластичных икроножных мышц профессиональных спортсменов есть определённый предел прочности. Его превышение становится причиной разрыва волокон. К травмированию приводят резкие движения во время бега, особенно при старте, прыжки в высоту или длину. Практически все повреждения икроножных мышц у спортсменов считаются острыми, возникшими из-за мощных сокращений мышечно-сухожильного аппарата.
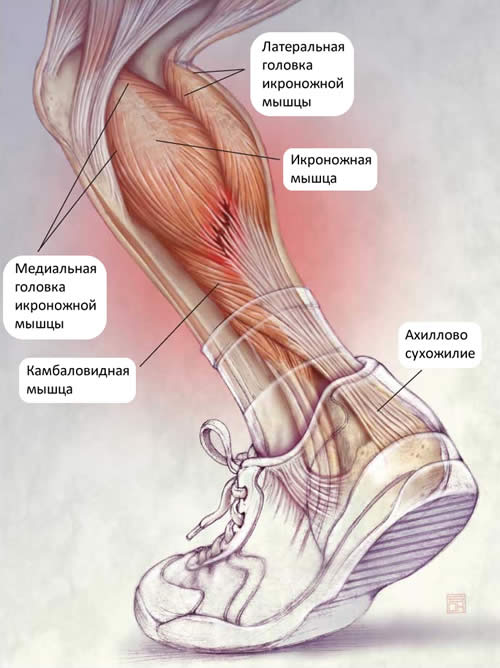
Обратите внимание на локализацию травмы.
В группу риска также входят любители, решившие активно заниматься спортом, но не обладающие необходимыми знаниями и навыками. Травмирование провоцирует комплекс факторов:
- отсутствие предварительного разогрева мышц перед длительным забегом или прыжком;
- низкая эластичность мышечных волокон, связок и сухожилий, значительно уменьшающая предел прочности.
Растяжение икроножных мышц нередко диагностируется у людей, предрасположенных к такому виду травмирования. Вероятность повреждений повышается при плоскостопии и гипермобильности суставов, связанной с неправильным биосинтезом коллагена. Во время занятий спортом иногда рвутся только отдельные волокна. Возникающую боль человек списывает на мышечное перенапряжение и усталость. Такое микротравмирование существенно снижает функциональную активность мышцы. Вскоре возникает ситуация, когда для серьезного повреждения достаточно небольшой физической нагрузки.
У нетренированных людей редко выявляется только растяжение икроножной мышцы. Оно может сопровождаться нарушениями целостности кости, фасций, надкостницы, частичным разрывом сухожилия или его полным отрывом от костного основания.
Клиническая картина
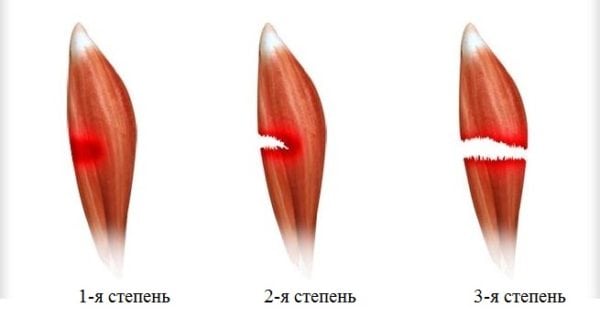
Лечение растяжения икроножной мышцы зависит от тяжести симптомов. Терапия патологии первой степени проводится в домашних условиях. А при диагностировании повреждения второй или третьей степени тяжести пациенту показана госпитализация для оказания медицинской помощи в стационаре. Для растяжения икроножной мышцы характерны следующие симптомы:
- первая степень. Диагностируется при разрыве не более 25% мышечных волокон. Пострадавшие не сразу обращаются к врачу, так как возникающая во время травмы боль быстро ослабевает. Дискомфортные ощущения возникают только во время ходьбы, затрудняют полноценный упор на стопу. Основные признаки возникают через 5-12 часов. В области голеностопа формируются сильный отёк и обширная гематома. Функциональная активность икроножной мышцы заметно снижается: пострадавший испытывает затруднение при попытке опереться на носок, а во время передвижения он вынужден прихрамывать, чтобы снизить нагрузку на больную ногу;
- вторая степень. При таком растяжении разрываются до 75 % мышечных волокон. В момент травмирования возникает острая боль, интенсивность которой незначительно снижается в положении лежа. Разрыв мышц провоцирует нарушение целостности расположенных поблизости кровеносных и лимфатических сосудов. Кровь поступает в подкожную клетчатку и вскоре в области лодыжки и щиколотки образуется обширная гематома. Отёк настолько интенсивен, что конуры стопы и лодыжки изменяются. Пострадавшие не способен полноценно сгибать и разгибать стопу, голеностопный сустав, а при передвижении пользуется посторонней помощью;
- третья степень. Выявляется при разрыве более 75% мышечных волокон или полном отрыве икроножной мышцы в области ее крепления к ахиллову сухожилию. Во время травмирования может слышаться хруст, напоминающий треск переламываемых сухих ветвей. Возникает настолько острая, пронизывающая боль, что человек нередко теряет сознание. В течение нескольких часов образуются отёк и гематома. Стабильность сустава полностью нарушается, объем движений в нём заметно снижен. Пострадавший не способен сгибать или разгибать стопу, голеностоп, подниматься на носки, самостоятельно передвигаться.
Растяжение икроножной мышцы высокой степени тяжести в большинстве случаев сочетается с другими видами травм, обычно переломами. При этом серьезно травмируются связки, сухожилия, суставные структуры. При таком повреждении повышается вероятность кровоизлияния в сустав и расположенные поблизости мягкие ткани. Предупредить травматический шок поможет только быстро оказанная первая помощь и обращение в травмпункт.

Первая помощь
В первую очередь, человека необходимо уложить и успокоить. Для снятия острой боли можно воспользоваться анальгетиками, спазмолитиками, но лучше всего дать пострадавшему таблетку любого нестероидного противовоспалительного средства (Ибупрофен, Найз, Кеторол, Диклофенак, Ортофен). Что нужно сделать далее:
- ограничить подвижность травмированной ноги. Если есть навыки, то её можно зафиксировать с помощью наложения шины или эластичного бинта. При их отсутствии следует обеспечить человеку полный покой. Травматологи советуют приподнять конечность на 30-40 см, например, подложить под неё туго свернутую ткань. Это поможет избежать формирования сильного отёка и сдавливания им чувствительных нервных окончаний;
- использовать холодовые компрессы. Процедура предупредит образование отёка и гематомы, снизит интенсивность болевого синдрома. Проводится при помощи полиэтиленового пакета, наполненного кубиками льда. Для охлаждения подойдёт и кусок замороженного мяса или упаковка с овощной смесью. Пакет необходимо обернуть в несколько слоев толстой ткани, чтобы избежать обморожения. Компресс накладывается на икроножную мышцу на 15 минут. Затем следует сделать получасовой перерыв.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Если первая помощь оказана правильно и своевременно, то самочувствие пострадавшего существенно улучшится. Иногда он даже отказывается от госпитализации, что абсолютно неприемлемо. Под признаки растяжения могут маскироваться симптомы перелома, вывиха, разрывов связок и (или) сухожилий. Для определения вида травмы необходимо проведение диагностических мероприятий.

Ногу желательно приподнять и дать покой.
Диагностика
Внешний осмотр пациента при разрыве мышечных волокон малоинформативен из-за схожести симптоматики почти всех травм голеностопа. Проводится дифференциальная диагностика для исключения перелома трубчатой кости, вывиха или повреждения ахиллова сухожилия. Какие диагностические исследования могут быть проведены:
- рентгенография. С помощью рентгенологического обследования обнаруживаются переломы и трещины в костях;
- МРТ или КТ. Исследование информативно для установления повреждения любых соединительнотканных структур: мышц, связок, сухожилий, мягких тканей.
Диагностика необходима и для выявления воспалительного процесса, возникающего при травмировании, степени его интенсивности и локализации. Пострадавшему показаны также общие анализы крови и мочи, результаты которых позволяют оценить общее состояние здоровья.
Общие принципы консервативного лечения
При травмировании первой степени тяжести пострадавшему показан постельный режим на протяжении 1-2 дней. Для передвижения по помещению используется трость или костыль. На этапе реабилитации применяются жёсткие или полужёсткие ортезы. Ношение ортопедических приспособлений помогает снизить нагрузку на повреждённую мышцу и ускорить восстановление разорванных волокон. По мере выздоровления голеностоп закрепляется эластичными бинтами или бандажами. Как еще можно лечить растяжение икроножной мышцы в домашних условиях:
Принимать НПВП и анальгетики следует только для устранения сильных болей. При соблюдении всех врачебных рекомендаций дискомфортные ощущения постепенно исчезают. Разогревающие мази оказывают отвлекающее действие, значительно ослабляя боль.
Хирургическое вмешательство
Лечение растяжения икроножной мышцы, для которого характерен разрыв большей части волокон — только оперативное. Если пострадавший своевременно доставлен в больницу (в течение 1-3 дней), то хирург сшивает разорванную мышцу и иммобилизует ногу гипсовой повязкой на 2-3 недели. После курса реабилитационных мероприятий функциональность стопы полностью восстанавливается спустя 1-3 месяца.
Когда пострадавший недооценивает тяжесть своего состояния и не обращается в травмпункт, то это становится причиной укорочения икроножной мышцы, уменьшения её объёма, развития дегенеративных процессов в расположенных рядом соединительнотканных структурах. Человек все-таки вынужден обратиться за медицинской помощью из-за невозможности полноценного передвижения. Так как ретракция мышцы уже произошла, то необходимо её пластическое восстановление при проведении артроскопической операции. Хирург наращивает мышечные ткани, используя трансплантат.
Реабилитационный период
Для восстановления активного функционирования мышц врач составляет комплекс реабилитационных мероприятий. Выполнение всех рекомендаций значительно ускорит выздоровление. При растяжении легкой степени тяжести к реабилитации приступают через 2-3 дня, на этапе использования разогревающих мазей. При серьёзном травмировании восстановление начинается после снятия гипсовой повязки. Что рекомендуют врачи-реабилитологи:
- массаж, классический или точечный, для улучшения кровообращения и микроциркуляции;
- 5-10 сеансов физиопроцедур: лазеротерапии, магнитотерапии, УВЧ-терапии, повышающих скорость регенерации мышечных волокон;
- лечебную гимнастику и физкультуру для восстановления всех функций разорванной мышцы.
С самого начала лечения пациентам показан электрофорез с анальгетиками, НПВП, растворами кальция для снижения интенсивности болей. Если растяжение сочетается с травмированием сустава или кости, то при проведении физиопроцедуры используются хондропротекторы.
Травматологи рекомендуют обращаться в больничное учреждение даже при слабо выраженных болях в голеностопе. Пострадавший не может самостоятельно оценить степень тяжести растяжения, выявить сопутствующие повреждения костей или связочно-сухожильного аппарата. Отсутствие лечения станет причиной усугубления травмы, развития серьезных осложнений.
Содержательное видео о способах восстановления после травмы:
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
