Воспаление в мазке перед родами

Список обязательных (бесплатных) анализов в ЖК
Вот нашла тут на Блоге, дублирую, так как смотрю много вопросов на эту тему!
К обязательным исследованиям во время беременности относятся следующие:
1. Измерение размеров таза
Зачем: для и прогнозирования возможности самостоятельных родов, выявления узкой, неправильной формы таза беременной
Когда: при постановке на учет
2. Измерение веса
Зачем: для выявления отеков, склонности к гестозам, предупреждение «перекармливания» или «недокармливания» плода, оценка общего состояния беременной
Когда: при каждом посещении ЖК
3. Измерение артериального давления
Зачем: оценка общего состояния беременной, определение склонности к гестозам, выявление гипертонической болезни, ВСД
Когда: при каждом посещении ЖК
4. Общий анализ крови
Зачем: выявление заболеваний крови (анемия и пр.) и всего организма (указание на наличие очага инфекции), которые могут негативно повлиять на рост и развитие плода.
Когда: при постановке на учет, далее по показаниям, обычно на 25,32, 38 неделях (не меньше 4 раз за беременность).
5. Определение группы крови и резус-фактора.
Зачем: для выявления риска резус- и группового конфликта( при их наличии титры антител- каждый месяц).
Когда: при постановке на учет
6. Анализ крови на сахар.
Зачем: определение наличия сахарного диабета и опасности развития диабета беременных.
Когда: при постановке на учет, затем по показаниям.
7. Коагулограмма (анализ свертывающей системы крови).
Зачем: выявление склонности к тромбообразованию либо, наоборот, к кровоточивости.
Когда: при постановке на учет, затем по показаниям
8. RW
Зачем: определение наличия сифилиса.
Когда: при постановке на учет, в 30 и 36 недель.
9. Анализ крови на ВИЧ
Зачем: определение инфицированности ВИЧ (вирус иммунодефицита человека)
Когда: при постановке на учет
10. Анализ крови на HBs-антиген
Зачем: определение наличия гепатита В
Когда: при постановке на учет, в 30 недель.
11. Анализ мочи общий.
Зачем: оценка состояния мочевыделительной системы беременной. При угрозе развития гестоза особенно информативный анализ.
Когда: при каждом посещении женской консультации.
12. Мазок из влагалища на флору.
Зачем: оценка состояния родовых путей, возможности внутриутробного и интранатального заражения плода, прогноз протекания послеродового периода.
Когда: при постановке на учет, в 30 и 36 недель.
13. Мазок из влагалища, уретры и ануса.
Зачем: выявление заболеваний, передающихся половым путем и связанных с ними возможных осложнений.
Когда: при подозрении на наличие ЗППП.
14. Посев из влагалища на ЗППП.
Зачем и когда:
См. п. 13
15. Посев из носа на золотистый стафилококк.
Зачем: определение носительства и предупреждение заражения ребенка путем санации мамы.
Когда: при постановке на учет
16. УЗИ
Зачем: установление факта маточной беременности, места прикрепления плаценты, определение степени зрелости и др. особенностей состояния плаценты, выявление генетических заболеваний, пороков развития плода, оценка роста и развития плода, возможности его внутриутробного инфицирования, составление биофизического профиля плода, определение предлежания плода и плаценты, установление обвития пуповины и т.д.
Когда: 10-14 недель, 20-24 недели, 32-36 недель.
17. Анализ кала на яйца гельминтов.
Зачем: определение наличия гельминтов у беременной.
Когда: при постановке на учет.
Вышеописанные исследования должны проводится в женских консультациях абсолютно бесплатно. Если Вы не доверяете государственным лабораториям или не желаете выстаивать очереди (обычно довольно значительные), Вы можете их сделать в любой частной лаборатории за соответствующую плату (не всегда скромную).
Все остальные исследования делаются исключительно по показаниям и обычно за дополнительную плату. При каждом назначенном анализе (не описанном выше) интересуйтесь у врача, зачем его проводят и где. Потом садитесь на телефон и выясняйте наиболее дешевый вариант. Суммы могут значительно отличаться.
Читать далее
Автор: Созинова А.В., акушер-гинеколог,
ведет непрерывную практику с 2001 года.
В период беременности у женщины неоднократно берутся мазки на микрофлору урогенитального тракта, так как любой воспалительный процесс может сказаться на вынашивании плода.
Исследование микрофлоры урогенитального тракта проводится посредством изучения мазков, которые берутся из трех мест: цервикальный канал, слизистая влагалища и уретра.
Частота забора мазков
Согласно приказу Минздрава РФ от 17.01.14 г. мазки на микрофлору урогенитального тракта сдаются трижды:
- первый раз при постановке женщины на учет (как правило, в 1 триместре);
- второй раз перед уходом в декретный отпуск (в 30 недель);
- в третий раз перед родами, в конце 3 триместра (в 36 недель).
Дополнительное взятие мазков осуществляется по показаниям:
- жалобы беременной на бели, зуд и жжение;
- контроль проведенного лечения подтвержденного лабораторными анализами вульвовагинита;
- угроза прерывания беременности или преждевременных родов;
- многоводие и маловодие;
- невынашивание и замершая беременность в анамнезе;
- истмико-цервикальная недостаточность;
- внутриутробная инфекция плода;
- хориоамнионит.
В некоторых случаях назначается ПЦР-диагностика по мазку для выявления инфекций, передающихся половым путем (хламидиоз, уреаплазмоз, цитомегаловирусная и прочие).
Цель исследования микрофлоры половых путей
Наружные половые органы, влагалище и шейка матки женщины являются родовыми путями, по которым проходит плод. В случае обнаружения в мазках воспалительного процесса возникает риск инфицирования ребенка во время родов, заселение кожи и кишечника патологической микрофлорой и развития кишечных, кожных и дыхательных заболеваний.
При неблагоприятных результатах мазка в 1-2 триместрах беременности высока вероятность инфицирования плодных оболочек и вод (патогенная микрофлора через цервикальный канал легко проникает в полость матки), поражения плаценты/хориона и внутриутробной инфекции плода. Вследствие чего беременность может закончиться спонтанным выкидышем, преждевременными родами или нарушится механизм образования вод (мало- и многоводие) и/или развитие плода (фетоплацентарная недостаточность и внутриутробная задержка развития).
Кроме того, патологическая микрофлора половых путей женщины оказывает влияние и на течение послеродового периода. Возрастает риск развития гнойно-септических осложнений после родов (начиная с нагноения швов промежности и заканчивая эндометритом и сепсисом). Также взятие контрольных анализов позволяет оценить эффективность проводимого лечения.
«Плохой» мазок в третьем триместре беременности опасен инфицированием плодных оболочек и преждевременным их разрывом, что ведет к преждевременным родам, а также к инфицированию плода. Кроме того, кольпит в последнем триместре беременности разрыхляет родовые пути, они отекают и легко травмируются, что приводит в родах к многочисленным разрывам промежности, влагалища и шейки матки.
Кроме того, патологическая микрофлора половых путей женщины оказывает влияние и на течение послеродового периода. Возрастает риск развития гнойно-септических осложнений после родов (начиная с нагноения швов промежности и заканчивая эндометритом и сепсисом). Также взятие контрольных анализов позволяет оценить эффективность проводимого лечения.
Исследование мазков урогенитального тракта при беременности позволяет выявить:
- гонорея;
- трихомониаз;
- вагинальный кандидоз (молочница);
- бактериальный вагиноз;
- цервицит;
- неспецифический вагинит.
Оценка и расшифровка результатов мазка
Показатели анализа мазка (во влагалище, шейке матки и уретре):
1. Лейкоциты.
Нормальное содержание лейкоцитов во влагалище не превышает 15 в поле зрения, в цервикальном канале до 30, а в мочеиспускательном канале не более 5. Большое количество лейкоцитов – признак воспалительного процесса. Как правило, повышенное количество лейкоцитов в «беременном» мазке сопровождается одним из перечисленных выше заболеваний. Терапия при этом направлена не на снижение уровня лейкоцитов, а на устранение причины его повышения.
2. Эпителий (плоский эпителий, образующий верхний слой слизистой).
Количество эпителиальных клеток в половых путях и уретре не должно быть выше 5-10 в поле зрения. Большое количество эпителия свидетельствует о воспалении. Лечение проводится также в направлении устранения причины увеличения эпителиальных клеток.
3. Бактерии (преимущественно палочки).
- В норме в мазке содержатся Гр(+) – грамположительные бактерии, 90% которых составляют молочнокислые бактерии или палочки Додерлейна.
- Гр(-) – бактерии говорят о патологии.
- Лактобактерии содержатся только во влагалище, в уретре и цервикальном канале они отсутствуют.
4. Слизь.
Умеренное количество слизи в шейке матки и во влагалище, отсутствие слизи в уретре – признак нормального мазка. При определении слизи в мочеиспускательном канале или наличия ее большого количества в половых путях подозревают воспаление.
5. Кокки.
Допускается незначительное количество кокков во влагалище (стрептококки, стафилококки, энтерококки), увеличение их содержания в половых путях говорит о неспецифическом вагините. Обнаружение гонококков в мазках – признак гонореи.
6. Ключевые клетки.
Ключевые клетки представляют собой скопление патогенных и условно- патогенных микроорганизмов (гарднереллы, мобилинкус, облигатно-анаэробных бактерий) на слущенных клетках плоского эпителия. Обнаружение ключевых клеток говорит о бактериальном вагинозе, поэтому в норме их быть не должно.
7. Дрожжеподобные грибы (рода Кандида).
Допускается незначительное количество дрожжеподобных грибов во влагалище в норме, в уретре и цервикальном канале они отсутствуют. При большом содержании грибов во влагалище ставится диагноз кандидозный кольпит (молочница).
8. Трихомонады.
В норме трихомонады отсутствуют в мазках из влагалища, шейки матки и уретры. Обнаружение трихомонад свидетельствует о трихомониазе.
Лечение во время беременности
При патологических результатах мазков назначается лечение. Во время беременности предпочтение отдается местной терапии, что снижает вероятность негативного воздействия лекарственных средств на плод. Лечение зависит от выделенного возбудителя и протекает в 2 этапа. Первый этап – назначение этиотропной терапии (направленной на устранение причины «нехорошего» мазка), второй этап – восстановление нормальной микрофлоры влагалища.
При выявлении в мазке трихомонад в первом триместре назначаются спринцевания раствором фурациллина, перманганата калия или отварами лекарственных трав, а начиная со второго триместра – интравагинальное введение свечей с метронидазолом (тержинан, клион-Д). Пероральный прием препаратов метронидазола разрешается в 3 триместре (трихопол, орнидазол).
Бактериальный вагиноз при беременности на ранних сроках лечат тампонами с клиндамицином, во втором триместре назначаются свечи с метронидазолом, а в третьем системное лечение препаратами метронидазола (тержинан, тинидазол).
При выявлении гонореи показано лечение антибиотиками цефалоспоринового ряда (цефиксим, цефтриаксон).
Терапия молочницы включает введение свечей с противогрибковой активностью (Гино-Певарил, клотримазол, пимафуцин). В поздних сроках назначаются таблетки флуконазола.
Второй этап лечения «плохих» мазков включает назначение пробиотиков интравагинально (свечи и тампоны с бифидумбактерином, лактобактерином, апилак, бифидин). Продолжительность лечения составляет 10-14 дней.
Некоторые исследования при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Содержание статьи:
При посещении гинеколога каждая женщина сдает мазок на исследование микрофлоры во влагалище. Этот анализ дает возможность диагностировать воспаление и инфекционные заболевания в половых органах. Мазок с влагалища берут при подозрении на наличие гинекологических заболеваний, прохождении планового медосмотра или оформлении медицинской книжки при трудоустройстве, а также во время планирования беременности и вынашивания ребенка. Во время беременности мазок берется несколько раз вплоть до родов. Поэтому знать нормальные показатели мазка и его отклонения должна каждая представительница слабого пола. О том, какие показатели мазка считаются нормальными перед родами, расскажет данная статья.
Как берут мазок с влагалища?
Для взятия мазка на исследование женщина не должна проходить специальную подготовку. Если утром предстоит процедура сдачи мазка, то женщине достаточно вечером подмыться. Однако спринцевать влагалище не рекомендуется, так как это частично вымывает микрофлору и искажает результаты исследования. Выбирать время для сдачи мазка необходимо вне менструации, так во время месячных забор биоматериала затруднен.
Гинеколог берет мазок до того, как проводит влагалищный осмотр. Забор биоматерила происходит с помощью специального шпателя либо ватного тампона. Само собой разумеется, шпатель или ватный тампон должен быть стерильным. Если необходимо провести исследование бак посева с шейки матки, то понадобятся щеточка и специальные зеркала. В этом случае врачу необходимо быть особо аккуратным, так как, извлекая щеточку, нельзя ею дотрагиваться до влагалищных стенок.

Процесс исследования мазка
Когда биоматериал собран, его помещают в пробирку, в которой содержится питательная среда для бак посева. Также мазок может наноситься на предметное стекло для проведения исследования (бактериоскопии).
Суть процедуры исследования состоит в том, что забранную жидкость наносят на два предметных стекла. Когда жидкость полностью высыхает, то одно стекло окрашивается метиленовым синим, а второе – по Граму. Это позволяет определить наличие большего спектра микроорганизмов разных видов. По мере надобности анализ может проводить с помощью ПЦР или определяется чувствительность на разные антибиотики.
В некоторых случаях назначается повторный забор биоматериала и его исследование. Это проводится, если результаты исследования не соответствуют клинической картине заболевания или врач ставит их под сомнение. Повторное исследование мазка проводится в другое время относительно менструального цикла. Благодаря этому исключается влияние менструации на результаты исследования и делает их максимально точными.

У беременных исследование мазка проводится довольно часто, начиная с момента зачатия и вплоть до того рождения ребенка. Такие анализы биоматериала из влагалища позволяют врачу исключить негативное влияние на плод.
Нормальные показатели микрофлоры влагалища
Женские половые пути постоянно взаимодействуют с внешней средой. Поэтому они нуждаются в надежной защите от попадания инфекции и вредных микроорганизмов. Некоторые из них выводятся оттоком мочи и слизи, такие микроорганизмы называются транзиторными. Микроорганизмы, которые могут прикрепиться к стенкам влагалища и размножаться в таких условиях, составляют микрофлору женщины.
В женских половых каналах находится большое количество микроорганизмов разных классов. Стоит отметить, они не только соседствуют, но и постоянно взаимодействуют друг с другом, при этом образуя единую систему. В процессе жизнедеятельности микроорганизмы конкурируют между собой, также между ними могут быть нейтральными, синергическими отношения или взаимоотношения по типу комменсализма. Если из микрофлоры выпадает один из видов организмов или появляется новый тип микроорганизмов, то это приводит к тому, что работа всей системы нарушается, и возникают патологические процессы.
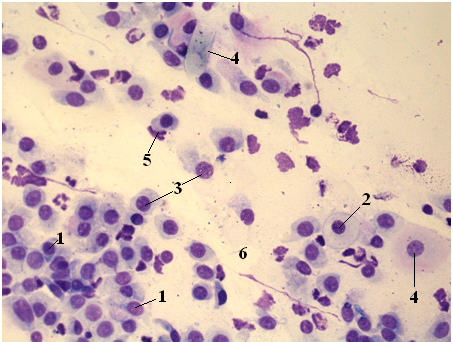
Женские половые пути содержат 0,1-10 млн микроорганизмов на 1 мл влагалищной жидкости. Более 90% всех микроорганизмов составляют факультативные лактобациллы. Во время беременности или перед месячными их количество существенно возрастает. В период климакса их процентное соотношение существенно снижается. У девочек влагалищная микрофлора не сформирована до конца, поэтому количество факультативных лактобацилл не высокое. Это связано с работой эстрогенов, которые повышают уровень гликогена на стенках половых каналов. Гликоген является незаменимым продуктом питания для лактобацилл.
Лактобактерии перерабатывают гликоген на молочную кислоту, которая поддерживает уровень кислоты внутри влагалища. Если уровень кислоты падает, то снижается защита женских половых путей. 10 процентов микрофлоры составляют бифидобактерии, бактероиды, эпидермальный стафилококк, грибки родов кандида и микоплазма, коринебактерии и др. Количество анаэробных микроорганизмов должны быть в 10 раз меньше, чем аэробных.
Помимо полезных лактобацилл в микрофлоре влагалища присутствуют условно-патогенные микроорганизмы и сапрофиты. Если их количество находится в пределах нормы, то это не приносит женщине вреда. Однако при увеличении их количественного соотношения начинаются проблемы с женским здоровьем.
Влагалищная микрофлора во время беременности
В период вынашивания ребенка количество эпителия во влагалище возрастает, что приводит к накоплению гликогена. Это в свою очередь увеличивает уровень молочной кислоты. За месяцы беременности количество лактобактерий возрастает примерно в 10 раз. Это обеспечивает надежную защиту малыша от негативного воздействия патогенных микроорганизмов во время его рождения.
Микрофлора беременной женщины содержит 108 – 109 бактерий на 1 мл влагалищной жидкости, также в ней присутствует до 12 видов различных микроорганизмов. Преобладающее количество всех микроорганизмов составляют палочки Дедерлейна (до 95% всех микроорганизмов), которые представляют собой прямые либо согнутые палочки, которые соединены в цепочку или расположены сами по себе. Также в мазке беременной должны присутствовать коагулазонегативные стафилококки, бифидобактерии, превотеллы, дрожжеподобные грибки, которые должны быть в небольшом количестве. Если создаются благоприятные условия для их размножения (снижается иммунная защита организма, длительные стрессовые ситуации и др.), то возникает молочница, которая характеризуется появлением творожистых выделений, чувством жжения и зуда.
Сроки проведения исследования мазка у беременных
Всех беременных женщин интересует вопрос, на какой неделе надо делать мазок перед родами? Если беременность протекает нормально, то влагалищная жидкость исследуется три раза:
• при постановке на учет в женской консультации;
• в срок 30 недель;
• перед родами.

Но если есть угроза выкидыша, наблюдаются многоводие, внутриутробное развитие инфекции и другие патологические процессы, то частоту и сроки проведения исследования влагалищной жидкости определяет врач.
Оценка результатов мазка
Оценка результатов исследования осуществляется на основе бактериоскопии или проведенного бактериального посева. Современная медицина использует и первый, и второй метод исследования мазка беременной женщины. Однако стоит знать, что бак посев позволяет получить максимально точные результаты, а бактериоскопия дает анализ в минимально краткие сроки. Учитывая эти нюансы, гинекологи изначально рассматривают результаты исследования влагалищной жидкости под микроскопом. Когда готовы результаты бак посева (зачастую это занимает 7-10 дней) его сравнивают с микроскопией и по мере надобности вносят корректировку в поставленный диагноз и терапию.
При расшифровке результатов исследования полученные показатели микрофлоры сравниваются с нормой, после чего выявляется наличие патологических микроорганизмов, которых при нормальных условиях не должно быть.
Условные степени чистоты
Гинекологи различают следующие степени чистоты половых каналов беременной женщины, обусловленные обнаруженными микроорганизмами:
1. первая степень – микрофлору составляют только лактобактерии;
2. вторая степень – бактериоскопия выявила лактобациллы и некоторые сапрофиты, зачастую это диплококки;
3. третья степень – содержание лактобацилл в микрофлоре очень низкое, а большую часть составляют разнообразные кокки, например, гонококки;
4. четвертая – лактобактерии практически отсутствуют, а микрофлору составляют патологические микроорганизмы.
При оценке анализа вагинальной жидкости учитывают не только данную классификацию, но и уровень pH в ней (в норме pH 3.8 – 4.5), а также количество лейкоцитов в мазке перед родами. Проанализировав вышеперечисленное, гинекологи ставят один из диагнозов:
• норма – у женщины первая степень чистоты половых путей;
• бессимптомное носительство – количество выявленных в бак посеве патогенных микроорганизмов слегка превышает нормальные показатели. Однако зачастую такой диагноз является предвестником серьезных проблем со здоровьем;
• бактериальный вагиноз – в анализе мазка видно значительное отклонение количества сапрофитов от нормы;
• вагинит – четвертая (в редких случаях третья) степень чистоты половых путей женщины.
Патологические изменения в составе микрофлоры
При низком содержании или отсутствии плоского эпителия увеличивается количество эстрогенов, что свидетельствует о воспалительном процессе в половых органах. Также на наличие воспаления указывает выросшее число лейкоцитов.Если количество трихомонад, гонококков, дрожжеподобных грибков превышает более 104 КОЕ/мл, то это является признаком развития того или иного заболевания.
Любое патологическое изменение в микрофлоре беременной требует срочного вмешательства лечащего врача, который назначит дополнительные обследования и лечение.
Причины, вызывающие патологические изменения в микрофлоре
Слаженность работы органов мочеполовой системы беременной женщины отображается в анализе мазка. При развитии патологических процессов показатели анализа влагалищной жидкости будут отличаться от нормы.
Чаще всего плохой мазок перед родами обусловлен следующими причинами:
• снижение иммунной защиты организма;
• недостаточное количество эстрогена;
• сексуальные контакты на поздних сроках беременности.
Анализ мазка на флору представляет собой способ получения достоверной информации о состоянии здоровья будущей матери и ребенка. Он поможет выявить инфекцию в половых путях или убедиться в ее отсутствии. Также анализ вагинальной жидкости показывает патологические изменения в микробиоценозе. Максимально достоверные результаты мазок дает при исследовании бак посева, но так как это длительный процесс, то предварительно проводится бактериоскопия данного биоматериала. Такое исследование позволяет получить предварительную оценку содержания микрофлоры.
Дата: 06.02.2017
