Воспаление в области рубца
Мало кому удается прожить всю жизнь, не заполучив ни одного шрама. А самый первый из них – от БЦЖ – мы приобретаем почти сразу после рождения. Дальше все будет зависеть от везения и личной истории: травмы, аппендицит, кесарево, пластические операции… те или иные следы на нашем лице или теле останутся неизбежно.
Обычно они благополучно заживают и не доставляют особых хлопот. Но иногда что-то идет не так и послеоперационный рубец воспаляется – это может произойти как с молодыми, так и со старыми шрамами, как на начальном этапе их формирования, так и многие месяцы и годы спустя. Почему случаются такие проблемы и что делать тем, кто с ними столкнулся? Опасно ли это? Можно ли обойтись консервативными методами или понадобится повторная операция? TecRussia.ru разбирает причины и варианты лечения:
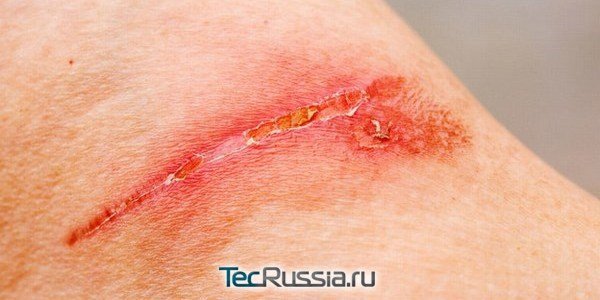
Самая вероятная причина воспаления молодого рубца – попадание в рану инфекции. Если верить медицинской статистике, при операциях на брюшной полости это случается у 5-35 человек из каждой сотни пациентов. Вероятность такого развития событий будет ниже при менее объемных вмешательствах, но намного выше при бытовых, производственных и иных подобных травмах, когда поврежденный участок изначально нестерилен.
Также, инфицирование может произойти и гематогенно – то есть с током крови из очагов хронического воспаления, таких как миндалины, пазухи носа и даже кариозные зубы. Кроме того, иногда вина лежит на хирурге, который не обеспечил должный уровень асептики в операционной. Симптоматика во всех случаях примерно одинаковая:
- шов продолжает болеть даже спустя 3-5 суток после операции;
- сама рана и кожа вокруг нее красная, отечная, горячая;
- появляются признаки общей интоксикации – температура, головная боль, слабость;
- в крови появляются признаки воспаления: ускоряется СОЭ, повышается количество лейкоцитов.
Инфекция может попасть в любой формирующийся рубец на стадии эпителизации – будь это крупный послеоперационный шов или крошечный след от БЦЖ. Подобное состояние требует немедленного вмешательства врача:
- В качестве базового способа лечения обычно используют антибиотики, которые вводят однократно перед операцией или сразу после нее.
- Если это не помогает, и шрам воспаляется еще сильнее (при ранней выписке это может случиться и дома), первое, что нужно сделать – немедленно обратиться к хирургу. Возможно, он ограничится назначением дополнительного курса антибиотиков в таблетках или инъекциях и обработкой раневой поверхности антисептиками.
- Если гнойный процесс зашел достаточно далеко, то рану раскрывают, удаляют гной и тщательно промывают. Возможно, после этого ее не зашьют наглухо, а оставят дренаж – трубку или резинку, которая не позволит краям закрыться, чтобы образующийся гной мог свободно вытекать наружу. Конкретные действия будут зависеть от состояния шва и индивидуальных особенностей организма пациента.
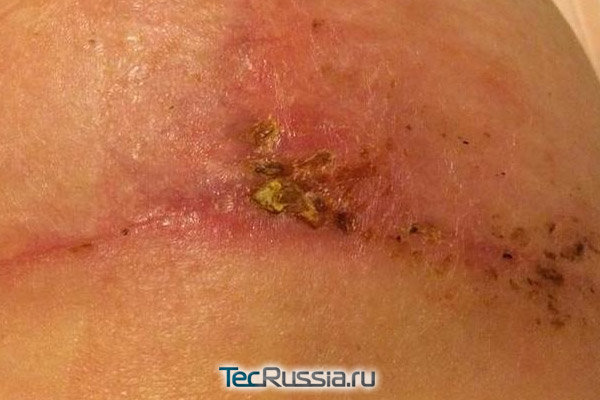
Еще один неприятный сценарий: послеоперационная рана вроде бы зажила нормально, пациент благополучно покинул стены клиники, а через несколько дней – или месяцев, а иногда даже лет – участок рубца краснеет и отекает, на нем формируется гранулема (ограниченное воспаление). Через некоторое время она прорывается, а внутри оказывается гной, или сукровица, которые постоянно подтекают из образовавшейся полости.
Такая патология называется лигатурный свищ и случается, когда организм отторгает наложенный шовный материал из-за индивидуальной непереносимости либо потому, что сами хирургические нити оказались источником загрязнения или болезнетворных бактерий. Обычно эта реакция происходит в течение первой недели, особенно при попадании инфекции, но может проявиться и на старых рубцах. Известны даже случаи, когда осложнение данного типа возникало спустя почти 35 лет после операции!
- Как формируются рубцы: 4 стадии созревания и рекомендации по уходу
- Где расположены швы после подтяжки лица и как сделать их невидимыми
Оптимальным для пациента будет ситуация, когда шовный материал, ставший причиной появления лигатурного свища, отторгается из раны, после чего состояние шрама, как правило, нормализуется (в т.ч. внешне) и больше не доставляет проблем. Но бывает и так, что воспаление переходит в хроническое, а если первоначальный операционный разрез проходил вблизи брюшной полости – оно может распространиться на внутренние органы. Здесь не обойтись без помощи хирурга:
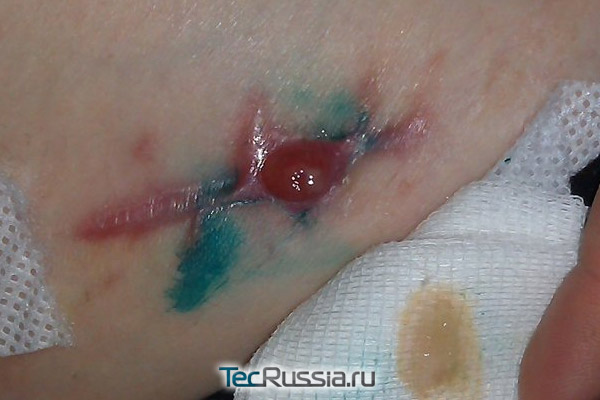
- В неосложненных случаях врач назначает средства, которые ускоряют «прорыв» свища: примочки с гипертоническим раствором, ферментными препаратами, либо ихтиоловую мазь и ей подобные. После того как гранулема вскрывается, часто становится видна лигатура – ее удаляют пинцетом. Затем рану обрабатывают антисептиками до полного заживления. Иногда весь этот процесс укладывается в несколько дней, но иногда раскрытия приходится ждать недели и даже месяцы.
- В тех случаях, когда лигатурное воспаление рубца усугубляется и начинает влиять на общее состояние пациента – повышается температура, появляются изменения в составе крови – нужна срочная госпитализация. В стационаре свищ вскрывают и пытаются извлечь проблемные хирургические нити.
- В более сложных случаях гнойный участок иссекают целиком, по краю здоровых тканей.
- Для повторного ушивания раны подбираются современные материалы, не вызывающие отторжения, но даже они, увы, не гарантируют полного выздоровления – согласно статистике, более чем у половины пациентов в течение следующих 2 – 5 лет возникает рецидив лигатурного свища.
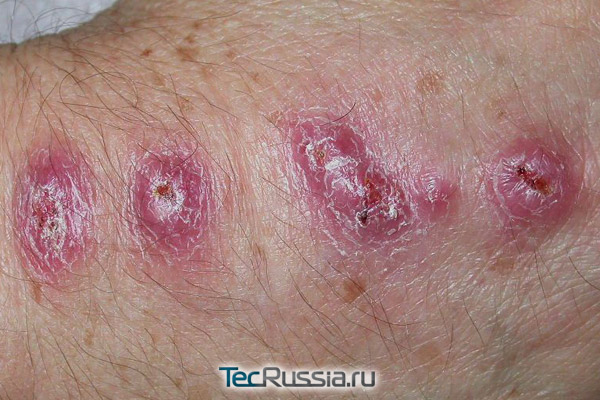
Послеоперационный шрам «созревает» в течение 1 года – в норме за это время на месте разреза формируется ровная тонкая полоска соединительной ткани. Если ее нарастает слишком много, возникает гипертрофический рубец – грубый, выступающий над поверхностью кожи. Если же разрастание настолько крупное, что выходит за пределы изначальной раны, оно называется келоид. И в том и другом случае внутри имеет место вялотекущее хроническое воспаление. Причины этих патологий могут быть различными, самые частые из них:
- наследственность;
- гормональная перестройка организма (пубертат, беременность);
- 1-я группа крови;
- темная кожа (4 – 6 фототип);
- трение и иные механические воздействия на шрам в период его созревания.
Визуально подобные отклонения становятся заметны примерно через 1-3 месяца после операции. Шов утолщается и уплотняется, начинает выступать над поверхностью, келоид в дополнение к этому порой активно чешется и болит.
По статистике такое патологическое рубцевание возникает у 1,5-4,5% пациентов. Основным способом борьбы с ним считается профилактика – именно поэтому пластические хирурги активно используют повязки и покрытия с силиконовым гелем. А вот при вмешательствах, выполняемых по состоянию здоровья, подобные меры безопасности часто упускаются. Тем не менее, специальные гипоаллергенные силиконовые пластыри и пластины рекомендуются всем без исключения пациентам, их целесообразно начинать использовать сразу после снятия швов.
Если этого оказывается недостаточно, терапию дополняют местными инъекциями стероидов, с помощью которых можно существенно замедлить и даже полностью остановить неконтролируемый рост соединительной ткани. По истечении года, когда шрам считается «зрелым», заметный эффект могут дать только механические воздействия: лазерная шлифовка либо хирургическое иссечение. Их в обязательном порядке сочетают с новым курсом профилактики и консервативного лечения, поскольку удаление келоида без применения дополнительных средств терапии в половине случаев приводит к рецидивам.

С любыми изменениями во внешнем виде или ощущениях, связанных с формирующимся шрамом, следует обращаться к хирургу. В идеале – к тому, который проводил операцию. Наиболее вероятные «виновники» проблемы и способ ее решения:
| Причина воспаления | Лечение |
| Инфицирование – возникает в течение первых нескольких дней после операции/травмы, проявляется характерным покраснением шрама и общим ухудшением самочувствия | Курс антибиотиков либо хирургическое вскрытие и очистка раны с повторным ушиванием |
| Лигатурный свищ – формируется только после наложения наружных или внутренних швов, чаще всего при использовании нерассасывающихся нитей. На рубце в результате образуется гранулема с гнойным содержимым | Вскрытие либо хирургическое удаление свища, наложение повторных швов из гипоаллергенных материалов |
| Разрастание соединительной ткани – формирование гипертрофического или келоидного шрама |
|
В случае со старым рубцом для определения точной причины проблемы могут понадобиться дополнительные исследования – УЗИ, биопсия и т.п.
Послеоперационные шрамы и рубцы могут болеть по самым разнообразным причинам. Для каждого вида хирургического вмешательства существует отдельный период затягивания ран, который также будет определяться индивидуальными особенностями каждого организма. Если на момент восстановления никаких обострений не возникло, и уже после окончательного формирования рубца возник болевой синдром — в любом случае, нужно обращаться к доктору. Подобная болезненность может свидетельствовать о расхождении внутренних швов, появлении лигатурного свища и других негативных явлений, которые требуют срочных медицинских мер.
Почему болят рубцы и шрамы после операции – причины болей
Болевые ощущения, а также иной дискомфорт в зоне рубца (зуд, покраснение и пр.) могут быть связаны с несколькими факторами:
- Глубина раны. При достаточно большой ее глубине нарушается целостность сосудистой сетки, а также повреждаются сухожилия. Кровь перестает циркулировать в нормальном режиме, что приводит к нарастанию давления в сосудах. Подобные шрамы могут болеть на протяжении всей жизни человека при смене погодных условий, при трении об него одежды либо при обычном прикосновении.
- Сильный набор веса, при котором происходит растяжение кожного покрова в области шрама.
- Интенсивные физические нагрузки. Особенно это актуально для шрамов, что расположены в районе суставов, на ягодицах, пятке, пальцах. Кроме того, занятие спортом может спровоцировать расхождение внутренних швов. Поэтому прежде, чем начать приводить свою фигуру в порядок после полостных операций, следует сначала проконсультироваться у хирурга.
- Лигатурное воспаление. Зачастую дает о себе знать в случае применения шелковых нитей после хирургических манипуляций на полостных органах. Воспалительный процесс способен развиться через несколько месяцев, а в крайне редких случаях – через несколько лет после операции. Причина такого явления – инфицирование лигатуры, что может произойти вследствие игнорирования правил асептики и антисептики на момент проведения операции, а также при несоблюдении пациентом рекомендаций врача по уходу за прооперированным участком во время восстановительного периода.
- Спайки, микротрещины, грыжи в брюшине после инвазивного вмешательства. В этом случае, пациент ощущает боли не только в зоне расположения шрама, но и на более обширных участках.
Почему образуются рубцы и шрамы — методы устранения дефекта
В целом же, процесс заживления операционной раны и формирование рубца сопровождается болевыми ощущениями. Данное явление считается вполне нормальным.
Однако, в определенных случаях может образовываться достаточно болезненный шрам, и со временем его чувствительность не исчезает. Указанное патологическое состояние именуют нейропатическим болевым синдромом. Объясняется это врастанием поврежденных во время хирургической манипуляции нервных окончаний в рубцовую ткань.
Как правило, подобное происходит при оперировании желудка, желчного либо мочевого пузыря, после удаления аппендикса, а также иных операций, после которых используют дренажную систему.
Видео: Послеоперационные рубцы. Осложнения после операции
Лечение болей в послеоперационных рубцах и шрамах – нужна ли операция, и когда?
Перед проведением каких-либо мероприятий по поводу устранения болевых ощущений в шрамах, следует точно установить природу этих самых болей. Для предупреждения развития серьезных обострений в обязательном порядке нужно нанести визит к доктору.
Здесь следует учитывать несколько факторов:
- Если указанное состояние спровоцировано ношением узкой одежды, следует сменить ее на более просторную. Полезным будет ношение бесшовного белья.
- При воспалении лигатуры назначают противовоспалительные средства, а также антибиотики. В случае образования свища производят очистку раны от экссудативной жидкости. Лигатуру извлекают через свищевой канал посредством специальных инструментов, после чего рабочую область обрабатывают обеззараживающими растворами.
- В случае резкого увеличения массы тела на болезненные шрамы нужно прикладывать холод, а также использовать специальные успокаивающие мази.
Если возраст шрама не превышает 1 год, с болевыми ощущениями и другими негативными явлениями можно бороться посредством консервативной терапии.
Если же рубец сформировался более 12 месяцев назад, помочь справиться с ним могут только агрессивные методики:
- Лазерная шлифовка. Эффективность данного способа в отношении лечения келоидных рубцов на сегодняшний день не доказана. Однако лазерный луч способен справиться с иными разновидностями шрамов. Для проведения данной процедуры зачастую применяют общий наркоз. Метод основан на испарении видоизмененного слоя кожного покрова и активации выработки коллагена.
- Буки-терапия. Посредством слабого потока рентген-лучей врач воздействует на выбранную область. Для подобного лечения требуется несколько сеансов. У каждого пятого пациента после рассматриваемой процедуры остается гиперпигментированная полоса, которую весьма проблематично устранить.
- Криохирургия. В основе данного метода – использование замораживающих свойств жидкого азота, под влиянием которого отекает дерма и запускаются процессы обратного развития коллагеновых волокон. Данный вид лечения зачастую совмещают с инъекциями кортикостероидов, которые вводят в рабочий участок сразу после его оттаивания.
- Инъекции кортикостероидами. Указанный препарат более эффективен в борьбе с келоидными рубцами, хотя при гипертрофических шрамах его также практикуют. Для получения нужного эффекта следует пройти длительный курс лечения. Зачастую прибегают к продленным кортикостероидам (Кеналог, Дипроспан). Их вводят не в чистом виде, а разбавляют физраствором и Лидокаином.
С целью усиления результативности рассматриваемого препарата, его сочетают с пентоксифиллином и гормональными средствами.
В том случае, если площадь рубца достаточно большая, а иные средства лечения оказались безрезультатными, используют более радикальные методики:
- Z-пластика тканей. Заключается в формировании треугольных лоскутов, после перемещения которых операционный участок становится зигзагообразным. Подобная процедура актуальна для длинных гипертрофических шрамов. Через пару недель после пластики в область шрама вводят кортикостероиды с Лидокаином.
- Пересадка кожи и лоскутная пластика. После иссечения шрама проблемный участок перекрывают лоскутом донорской кожи. Если процесс заживления происходит нормально, в итоге формируется малозаметный рубец.
- Эллиптическое иссечение. Применяют при наличии шрамов, которые расположены поперек естественных линий кожного покрова пациента. При сильно длинном рубце требуется несколько хирургических манипуляций. Если же шрам рельефный, предварительно производят его выравнивание. Таким образом, при сильно выраженном дефекте на коррекцию может уйти 6-12 месяцев.
Радикальные способы лечения шрамов – крайняя мера, к которой прибегают в тех случаях, когда ничто другое не помогает. Перед операцией пациент посещает хирурга и проходит обследование с целью исключения противопоказаний.
Что касается келоидных рубцов, хирургическое их лечение крайне нежелательно. Это объясняется большим количеством рецидивов в будущем.
Что делать, если болят рубцы и шрамы после кесарева или операций, а патологии не выявлено?
Болевые ощущения в рубцах в отдаленном послеоперационном периоде, без наличия патологий со стороны внутренних органов связаны с нейропатическим болевым синдромом. О подобном состоянии, в любом случае, следует сообщить доктору. Данный специалист может назначить успокоительные средства, физиотерапевтические процедуры, а также специальные мази с анестезирующим эффектом.
Средства народной медицины не очень эффективны в борьбе с болями в районе шрамов.
Для купирования болевых ощущений можно делать компрессы из зеленой либо голубой глины, а также пить фитоотвары, приготовленные по следующим рецептам:
- Календулу (2 ст.л.) заливают кипятком (2 ст.) и настаивают несколько часов. После этого отвар процеживают и пьют по 100 гр. за 30 мин. до еды до тех пор, пока боль не исчезнет.
- Сушенную гвоздику (1 ст.л.) заливают 3 стаканами кипятка и настаивают 1-3 часа. Полученную смесь нужно выпивать по стакану 3 р. в день в течение 15 дней.
- Сушенные листья гингко билобы (4 ст.л.) заливают литром горячей воды и настаивают в термосе 3 часа. Напиток следует выпить на протяжении дня.
Можно также приготовить следующее средство для компрессов:
- Нашатырный спирт – 120 гр.
- Медицинский спирт – 300 гр.
- Морская соль – 1 стакан.
- Камфара – 30 гр.
- Отстоянная вода – 1 л.
Все это помещают в 3-литровую бутыль, взбалтывают и настаивают. При сильных болях марлю пропитывают в полученном средстве — и прикладывают к болезненному участку.
Инфильтрат после операции – это одно из самых частых осложнений после хирургического вмешательства. Развиться оно может после любой операции – если вам вырезали аппендицит, удалили грыжу или даже просто сделали укол.
Поэтому важно очень внимательно следить за своим состоянием после операционного вмешательства. Вылечить такое осложнение довольно просто, если вовремя его диагностировать. Но если затянуть, оно способно перерасти в абсцесс, а это уже чревато прорывом гнойника и заражением крови.
Что это такое?
Сам термин – это слияние двух латинских слов: in – «в» и filtratus – «процеженный». Медики называют этим словом патологический процесс, когда внутри тканей или какого-либо органа скапливаются частички клеток (в том чисел кровяных), сама кровь, лимфа. Внешне это выглядит как плотное образование, а попросту опухоль.
Существует 2 основные формы такого явления – воспалительная (это обычно и есть осложнения после операции) и опухолевая. Внутри второго образования не невинная кровь и лимфа, а опухолевые клетки, и очень часто – раковые. Иногда медики именуют инфильтратом участок на теле, куда при лечении вводят анестетик, антибиотик или другие вещества. Такой вид носит название «хирургический».
Воспалительный процесс может начаться еще до операции. Особо часто диагностируют аппендикулярный инфильтрат, который развивается практически параллельно с воспалением аппендикса. Он встречается даже чаще, чем осложнение после операции аппендицита. Еще один «популярный» вариант — опухоль во рту у ребятишек, причина – фиброзный пульпит.
Разновидности
Воспалительный инфильтрат – основной вид такой патологии, который часто появляется после операционного вмешательства. Различают несколько типов такого воспаления, в зависимости от того, каких клеток внутри опухоли больше всего.
- Гнойный (внутри собрались полиморфноядерные лейкоциты).
- Геморрагический (эритроциты).
- Круглоклеточный, или лимфоидный (лимфоидные клетки).
- Гистиоцитарно-плазмоклеточный (внутри элементы плазмы и гистиоциты).
Воспаление любого характера может развиваться в нескольких направлениях – или рассосаться со временем (за 1-2 месяца), или превратиться в некрасивый рубец, или развиться в абсцесс.
Особой разновидностью воспалительного ученые считают инфильтрат послеоперационного шва. Такое заболевание особо коварно – оно может «выскочить» и через неделю-другую после операции, и через 2 года. Второй вариант бывает, например, после кесарева сечения, и риск, что воспаление перерастет в абсцесс, довольно высок.
Причины
От появления гнойного, геморрагического и других образований после хирургического вмешательства не застрахован никто. Осложнение встречается и у маленьких деток, и у взрослых пациентов, после банального аппендицита и после операции по удалению матки (парацервикальные и другие опухоли).
Специалисты называют 3 основные причины такого явления – травмы, одонтогенные инфекции (в полости рта) и другие инфекционные процессы. Если вы попали к доктору из-за того, что воспалился послеоперационный шов, добавляется еще ряд причин:
- в рану попала инфекция;
- был неправильно проведен послеоперационный дренаж (обычно у пациентов с лишним весом);
- по вине хирурга был поврежден слой подкожной жировой клетчатки, и появилась гематома;
- шовный материал обладает высокой тканевой реактивностью.
Если рубец воспаляется только через несколько месяцев или лет после хирургических манипуляций, виноват именно шовный материал. Такую патологию называют лигатурной (лигатура – это перевязочная нить).
Спровоцировать патологию могут также склонность к аллергии у пациента, слабый иммунитет, хронические инфекции, врожденные заболевания и др.
Симптомы
Послеоперационное осложнение развивается не сразу – обычно на 4-6-й день после часа Х (хирургического вмешательства). Иногда и позже – через полторы-две недели. Основные признаки начинающегося воспаления в ране – это:
- субфебрильная температура (повышается всего на несколько делений, но сбить ее невозможно);
- при надавливании на воспаленное место чувствуется боль;
- если надавить очень сильно, появляется мелкая ямка, которая постепенно выпрямляется;
- кожа в пораженной зоне припухает и краснеет.
Если опухоль возникла после операции по удалению паховой грыжи, могут добавиться и другие симптомы. О патологическом скоплении клеток в брюшной полости скажут:
- ноющие боли в области брюшины;
- проблемы с кишечником (запоры);
- гиперемия (сильный приток крови к больным местам).
При гиперемии возникают отеки и выскакивают фурункулы, учащается сердцебиение, пациента мучают головные боли.
Что такое постинъекционный инфильтрат?
Инфильтрат после укола – одно из самых частых осложнений после инъекции, наряду с гематомами. Выглядит он как небольшая плотная шишечка на том месте, куда втыкали иглу с лекарством. Предрасположенность к такому мини-осложнению обычно индивидуальна: у кого-то уплотнение на коже появляется после каждого укола, а кто-то за всю жизнь ни разу не сталкивался с такой проблемой.
Спровоцировать подобную реакцию организма на банальный укол могут следующие причины:
- медсестра плохо провела антисептическую обработку;
- иголка у шприца слишком короткая или тупая;
- неправильно выбрано место для укола;
- инъекции делают постоянно в одно и то же место;
- лекарство вводят слишком быстро.
Такую болячку можно вылечить обычной физиотерапией, йодной сеткой или компрессами с разведенным димексидом. Помогут и народные методы: компрессы из капустного листа, алоэ, лопуха. Для большей эффективности перед компрессом можно смазывать шишечку медом.
Диагностика
Диагностировать такую послеоперационную патологию обычно труда не составляет. Врач при постановке диагноза опирается, прежде всего, на симптомы: температура (какая и сколько держится), характер и интенсивность боли и др.
Чаще всего опухоль определяется при пальпации – это плотное образование с неровными и нечеткими краями, которое отзывается болью при прощупывании. Но если хирургические манипуляции проводились на брюшной полости, то уплотнение может прятаться глубоко внутри. И при пальцевом осмотре доктор его просто не найдет.
В этом случае на помощь приходят более информативные методы диагностики – УЗИ и компьютерная томография.
Еще одна обязательная диагностическая процедура – это биопсия. Анализ тканей поможет понять природу воспаления, узнать, какие клетки скопились внутри, установить, есть ли среди них злокачественные. Это позволит выяснить причину проблемы и правильно составить схему лечения.
Лечение
Основная цель при лечении постоперационного инфильтрата – снять воспаление и не допустить развития абсцесса. Для этого нужно восстановить кровоток в больном месте, снять отек и ликвидировать болевой синдром. Используют, прежде всего, консервативную терапию:
- Лечение антибиотиками (если инфекция вызвана бактериями).
- Симптоматическая терапия.
- Локальная гипотермия (искусственное снижение температуры тела).
- Физиотерапия.
- Постельный режим.
Эффективными процедурами считаются УФ-облучение раны, лазеротерапия, грязелечение и др. Единственное противопоказание для физиотерапии – это гнойное воспаление. В этом случае прогревание и другие процедуры только ускорят распространение инфекции и могут вызвать абсцесс.
При появлении первых признаков абсцесса сначала используют малоинвазивное вмешательство – дренаж пораженного участка (под контролем ультразвука). В самых сложных случаях гнойник вскрывают обычным способом, используя лапароскопию или лапаротомию.
Лечение послеоперационного шва с осложнениями тоже традиционно проводят с помощью консервативных методов: антибиотики, новокаиновая блокада, физиотерапия. Если опухоль так и не рассосалась, шов вскрывают, очищают и зашивают заново.
Инфильтрат после операции может образоваться у пациента любого возраста и состояния здоровья. Сама по себе эта опухоль обычно никакого вреда не несет, но может послужить начальной стадией абсцесса – тяжелого гнойного воспаления. Опасность еще и в том, что иногда патология развивается через несколько лет после визита в операционную, когда воспаляется рубец. Поэтому необходимо знать все признаки такого заболевания и при малейших подозрениях обращаться к врачу. Это поможет избежать новых осложнений и дополнительных хирургических вмешательств.
Статью для сайта «Рецепты здоровья» подготовила Надежда Жукова.
