Воспаление в заднем проходе у мужчин лечение

Воспаление ануса может возникнуть в любом возрасте. Одинаково подвержены заболеванию мужчины и женщины. Причины многообразные – от элементарного несоблюдения правил гигиены, до сложных заболеваний ЖКТ. Симптомы проявляются индивидуально в каждом случае, но имеются общие характерные черты.

Причины патологии
Воспалительные процессы могут быть внешними, внутренними. В первом случае ситуация не настолько плачевная, лечится быстро и имеет вполне терпимую симптоматику.
Причины внешнего воспаления анального отверстия:
- Несоблюдения правил интимной гигиены. В остатках испражнений, оставшихся на коже анального отверстия, размножаются болезнетворные микроорганизмы, что вызывают воспаление. За этим следуют болезненные ощущения.
- Ношение синтетического нижнего белья. Особенно это касается моделей трусов – стринги, танго, которые непосредственно контактируют с анусом. Постоянное раздражение вызывает контактный дерматит, воспаление анального отверстия.
- Аллергическая реакция на средства гигиены. Спровоцировать аллергию с воспалительным процессом могут гели, лосьоны, кремы, прокладки.
- Анальный половой акт. В процессе секса появляются микротрещинки анального отверстия, которые со временем воспаляются.
- Жесткая туалетная бумага. Ежедневное трение жесткой бумагой анального отверстия со временем может привести к воспалительным процессам.

Внутреннее воспаление анального отверстия всегда является следствием сложных патологических процессов в органах пищеварения, мочеполовой системы. Спровоцировать воспаление ануса могут:
- дисбактериоз кишечника;
- заболевания желудка, двенадцатиперстной кишки;
- воспаление пищевода;
- геморрой;
- патологические процессы в толстом кишечнике;
- воспаление матки, яичников;
- отравление с частой диареей;
- венерические заболевания;
- гельминтоз;
- грибковые поражения.
Способствуют обострению хронических болезней, распространение воспалительного процесса следующие факторы:
- нарушение режима питания;
- злоупотребление спиртными напитками;
- вредная пища;
- соленые, острые, жирные блюда;
- антибиотики;

- медикаменты для приема внутрь;
- снижение иммунитета;
- неудачный аборт;
- беременность;
- малоподвижный образ жизни;
- гормональный сбой.
При внешнем воспалении ануса разобраться в причинах намного проще, а чтобы избавиться от болезни, достаточно ликвидировать действие негативных факторов, воспользоваться медикаментами для наружного применения. Причины внутреннего воспаления устанавливаются путем сложных диагностических процедур, лечение назначается исходя из первопричины. Параллельно лечат другие патологии внутренних органов.
Симптомы болезни
Воспаление ануса сопровождается дискомфортом в прямой кишке, внешними изменениями, ухудшением общего самочувствия. Клиническая картина у каждого больного разная, зависит от причин, спровоцировавших болезнь.
Внешнее воспаление ануса характеризуется:
- жжением, зудом в области заднего прохода;
- покраснением;
- припухлостью.

На фоне этого появляется дискомфорт во время дефекации и после нее. Облегчение наступает после проведения гигиенических процедур. На фоне легкой патологии общее самочувствие не ухудшается, человек и дальше остается активным.
Воспаление ануса, связанное с внутренними патологиями имеет те же симптомы, но к ним присоединяется еще ряд других:
- При геморрое присутствует ощущение инородного тела. После дефекации наблюдается на туалетной бумаге, кале кровь. Болит низ живота. Все это сопровождается ухудшением общего самочувствия.
- При дисбактериозе кишечника ярко выражены симптомы интоксикации. Болит голова, тошнит, появляется слабость. Болит вокруг пупка, вздувается, урчит живот. Меняется кал – запор, жидкий стул с неприятным запахом. На языке налет, неприятный привкус во рту.
- При заболеваниях ЖКТ, появляется боль в характерном месте – низ живота, подреберье, между грудиной. Присутствуют признаки интоксикации, происходит раздражение нервной системы.
Внутреннее воспаление ануса является следственным заболеванием, вылечить его полностью можно в случае устранения первопричины. При первых неприятных симптомах в области заднего отверстия следует обратиться за помощью к специалистам, пройти полное обследование.
Диагностика
Заболеваниями толстой кишки и анального отверстия занимается врач проктолог или колопроктолог. За консультацией следует обращаться к нему. Изначально специалист выслушивает жалобы, выясняет общую клиническую картину, затем проводит осмотр. При необходимости назначает инструментальное исследование, лабораторные анализы.

- В лабораторию сдают кровь, мочу и кал. Материал должен быть свежим. После сбора кала, мочи должно пройти не более 2 часов. Результаты в государственной клинике станут известны через 1-3 дня, в частной клинике быстрее.
- Инструментальное исследование проводится в назначенное время. К нему пациент должен подготовиться соответствующим образом. При исследовании кишечника за 3 дня до этого придерживаться диеты, избегать продуктов, вызывающих вздутие живота. Провести очищение кишечника, подмыться.
- Дополнительно может потребоваться инструментальное исследование желудка. Поскольку первопричиной воспалительных процессов в кишечнике, прямой кишке и анусе могут быть патологии желудка.
Женщины в обязательном порядке посещают гинеколога. Если проблема воспаления ануса связана с гинекологическими патологиями, параллельно лечат их, консультацию по терапии болезни анального отверстия может дать гинеколог.
В больницах, где нет колопроктолога, проктолога обращаются за помощью к гинекологу либо терапевту. Специалист широкого профиля – терапевт может дать рекомендации по лечению, но провести полноценное обследование может в том случае, если на него официально возложены обязанности колопроктолога.
Диагностировать воспаление ануса можно самостоятельно в домашних условиях, но выяснить первопричину поможет врач. При внешнем воспалении и отсутствии сложной болезненной симптоматики, ставят диагноз и назначают лечение уже после осмотра.
Методы лечения

Болезнь может иметь несколько стадий развития, переходить в хроническую форму. Методы терапии зависят от состояния больного, давности заболевания, сложности патологического процесса. Для терапии анального отверстия применяются медикаменты наружного применения – крем, мазь, местного – свечи, таблетки для приема внутрь.
Традиционная терапия сочетается с народными средствами. В некоторых ситуациях можно вылечить патологию народными методами, без использования аптечных препаратов. В сложных ситуациях проводят операцию, если воспаление анального отверстия развивается на фоне других заболеваний кишечника, к примеру, геморроя.
При гельминтозе от воспаления анального отверстия избавляются препаратами от глистов. Если патологию вызвали грибки – назначают антибиотики, противогрибковые медикаменты.
Лечение в большинстве случаев проводится в домашних условиях. Препараты для лечения патологии:
- Свечи с маслом календулы, облепихи, с прополисом, Релиф, Гепатромбин.
- Мазь, крем – Гепариновая мазь, Левомеколь, Ауробин.
Препараты снимают внешние проявления, останавливают воспалительные процессы. Полный курс терапии длится 10 дней. Если терапевтический эффект не наблюдается, следует обратиться за помощью к специалистам.
Народные средства

Чтобы избавиться от дискомфорта в области заднего отверстия, необходимо соблюдать личную гигиену, придерживаться диеты, не употреблять алкогольные напитки, вредную пищу, использовать народные рецепты.
- Подмывание. После каждой дефекации подмываться водой с добавлением пищевой соды или марганца. Раствор из марганцовки должен быть светло-розовым. В противном случае может возникнуть ожог.
- Ванночки. Перед сном рекомендуется делать ванночки. Процедура длится 20 минут. После нее просушивают анус салфетками, смазывают жирным кремом либо маслом облепихи, календулы, оливок. В качестве лекарственного раствора используют отвар из лекарственных трав – ромашки, мелиссы, чабреца, крапивы, календулы. Заливают зелье кипятком, настаивают полчаса.
- Примочки. Складывают в несколько слоев бинт, марлю, пропитывают лекарственным средством, прикладывают к больному месту на 15 минут. В качестве медикамента используют масло облепихи, оливок, календулы, сок картофеля, капусты, моркови, отвар лекарственных трав, раствор марганца.
- Мазь. Самый простой вариант – в мед добавляют корицу, тщательно перемешивают. Смазывать анальное отверстие следует несколько раз в день, обязательно после каждой дефекации. Еще один рецепт – на водяной бане растворяют 10 г прополиса, добавляют глицерин, ложку свежего меда. Смешивают, перекладывают в стеклянную баночку, хранят в холодильнике.
- Свечи. Засахаренный мед складывают в трубочку с помощью пищевой пленки, помещают в морозилку. Смешивают растопленный прополис со сливочным маслом, формируют свечи, замораживают в морозильной камере. Из картофеля вырезают кусочек в форме свечки, смазывают оливковым маслом, используют перед сном. Очищают зубчик чеснока, смазывают вазелином, используют как анальную свечу.
Народные средства хорошо помогают при наружном воспалении ануса. В комплексе с аптечными препаратами помогают быстрее преодолеть болезнь.
Воспаление ситуационное намного легче и быстрее вылечить, чем хроническое. Чтобы не усложнять ситуацию, следует реагировать на проблему своевременно.
Самое простое:
- провести подмывание;
- просушить анальное отверстие бумажной салфеткой;
- смазать больное место жирным кремом, маслом облепихи, календулы либо присыпать тальком;
- надеть нижнее белье из натуральной ткани.
Иногда достаточно минимальных усилий, чтобы предотвратить воспалительные процессы.
Последствия

Неприятное ощущение, зуд, жжение в области анального отверстия не остается незамеченным, но уделяют должное внимание этому моменту не все. Хорошо, если раздражение ануса связано с отсутствием личной гигиены. Тогда, чтобы избавиться от дискомфорта, необходимо принять ванну, присыпать воспаленное место тальком, детской присыпкой, либо воспользоваться кремом.
Если же воспалительные процессы в анусе возникли по причине сложных патологий в органах ЖКТ, половых, возникают осложнения. Появляется кровотечение, сильная боль в животе, наблюдаются трудности с дефекацией. Повышается риск образования свищей, которые требуют оперативного вмешательства.
Наружное воспаление ануса, оставленное без должного внимания, провоцирует развитие геморроя, от которого избавиться намного сложнее. Не трудно догадаться, насколько проблемы с дефекацией и работой органов пищеварительного тракта влияют на самочувствие, самооценку и качество жизни. Чтобы избежать всего этого, следует своевременно пройти лечение, придерживаться рекомендаций по предотвращению патологии.
Профилактика
Чтобы избежать развития патологии следует соблюдать определенные правила. Одни из них просты и элементарны, другие – требуют усилий.
- Следить за личной гигиеной.
- Использовать мягкую туалетную бумагу.
- Носить нижнее белье из натуральных тканей – хлопка.
- Заменить синтетические ежедневные прокладки на натуральные.
- Не злоупотреблять алкоголем.
- Отказаться от вредных продуктов – чипсы, сухарики, орешки с приправой.
- Меньше употреблять продукты, вызывающие расстройство кишечника – газированные напитки, кофе, сладости, шоколад.

- Придерживаться здорового питания с овощами, фруктами.
- В малом количестве употреблять острую пищу, жареную, соленую, либо отказаться от таких блюд вообще.
- Вести активный образ жизни, меньше сидеть.
- Совершать ежедневные пешие прогулки.
- Не перегружать нервную систему, не переутомляться физически.
- Своевременно лечить заболевания.
Крепкий иммунитет и здоровый образ жизни – самая лучшая профилактика болезней!
Воспаление заднего прохода – это очень сложный для диагностики симптом, так как за ним может стоять множество тяжелых болезней. В большинстве случаев причиной такого недуга являются неправильное питание, инфекции или грибок, поэтому так важно регулярно обследоваться у врачей, а не только когда будет невмоготу терпеть дискомфорт. Что же собой представляет данный симптом и что делать, если воспалилось анальное отверстие? Разберем эти вопросы.
Воспаление заднего прохода – это очень сложный для диагностики симптом
Причины и симптомы воспаления заднего прохода
Врачи выделяют несколько основных факторов, которые провоцируют возникновение неприятных ощущений в анальном отверстии.
- Воспаление анального прохода может быть вызвано следующими ЗППП:
- лобковыми вшами,
- трихомониазом,
- хламидиозом или гонореей.
Если у вас недавно был незащищенный половой акт, то вы должны немедленно посетить гинеколога/уролога, а также сообщить о болезни своему партнеру, который может и не догадываться о том, что является переносчиком инфекции.
- Глисты, особенно острицы, очень явно дают о себе знать. Зуд в заднем проходе появляется ближе к ночи. В это время паразиты вылезают из анального отверстия наружу, чтобы отложить яйца. Воспаление является естественной реакцией организма на вещества, которые выделяют глисты. Чтобы быть уверенным в диагнозе, вы должны сдать кал на анализ.
Глисты, особенно острицы могут вызывать воспаление заднего прохода
- Воспаление в заднем проходе может беспокоить больных гастритом, при поражении печени, поджелудочной железы и подагре. Кислотность кала меняется, а это отображается на состоянии слизистых оболочек анальной зоны.
- Геморрой – это болезнь, о которой не принято распространяться. Чаще всего люди стыдятся обращаться со своими подозрениями в больницу, так как заболевание одно из самых деликатных.
Такие симптомы, как зуд и воспаление, появляются уже на втором этапе, когда в заднем проходе сформировались довольно крупные узлы. Пациент испытывает дискомфорт при дефекации, но не более, пока болезнь не переходит границы «дискомфортных ощущений».
На более поздних этапах узлы могут вываливаться наружу из прямой кишки и кровоточить. Это чревато инфекционными заболеваниями и сильной болью при акте дефекации.
- При сахарном диабете страдает весь организм, и наружные половые органы не исключение. Из-за нарушения обмена веществ кожа теряет эластичность, становится сухой, чувствительной и раздражительной. Мучительный зуд в заднем проходе является одним из первых симптомов диабета.
Зуд, боль, жжение являются характерными признаками воспаления в заднем проходе.
При сахарном диабете может быть воспаление ануса
Помните, что вы не должны терпеть любой дискомфорт, который отвлекает вас от нормальной жизни и мешает сосредоточиться. Только квалифицированный врач сможет диагностировать болезнь, в противном случае всегда есть риск, что вы являетесь носителем болезни и можете ее передавать различными путями.
Диагностика болезни
При обращении к специалисту врач учтет множество факторов:
- наследственные заболевания;
- половую жизнь;
- пристрастие к вредным привычкам;
- ваши жалобы.
Любая информация может оказаться полезной. Помимо стандартных анализов мочи, кала и крови, может потребоваться соскоб, а также обязательный визуальный осмотр. Данные инструментальных исследований расскажут врачу гораздо больше, чем все симптомы вместе взятые.
Анализ крови при воспалении заднего прохода
Воспаление заднего прохода: чем лечить?
Любое лечение должно быть направлено на болезнь, спровоцировавшую зуд и дискомфорт в анальном отверстии. Поэтому вас должен волновать не вопрос о том, как снять воспаление заднего прохода, а как ликвидировать саму патологию:
- При заболеваниях, которые передаются половым путем, врач назначает достаточно широкий круг медикаментов: от противогрибковых препаратов до антибиотиков. Это зависит от самой болезни, степени её выраженности, стадии и чувствительности пациента к лечению.
- Гельминтозы требуют комплексного лечения. Это и глистогонные средства, например «Декарис», «Вормил», и препараты, которые повышают иммунитет, и различные витамины. Организм после таких «непрошеных гостей» очень ослаблен, поэтому нуждается в поддержке. Порой стоит пропить курс сорбентов, чтобы вывести токсины из крови и ЖКТ.
- Мази от воспаления заднего прохода часто назначают при геморрое, проктитах, трещинах прямой кишки. Они направлены не только на снятие зуда и облегчение болезни, но и на рассасывание геморроидальных узлов. Представителями являются:
- «Релиф»;
Мазь Релиф при воспалении заднего прохода
- «Проктозан»;
- «Проктогливенол».
Вместе с этим комплексно применяют свечи, ванночки и таблетки.
Профилактика
Следить за своим здоровьем нужно всем, а не только людям, которые находятся в группе риска. Если у вас ослабленный иммунитет, то грибковые инфекции, гельминты могут хорошо размножаться в вашем теле.
Чтобы анус не воспалялся, нужно соблюдать правильный образ жизни: делать частые перерывы в работе, выполнять простейший комплекс физических упражнений и, конечно же, исключить из рациона жирную, острую пищу.
Если у вас неожиданно и без всяких предпосылок воспалился задний проход – не стоит паниковать и придумывать себе сотню болезней. Возможно, виной тому неправильно подобранное средство интимной гигиены или вовсе её отсутствие.
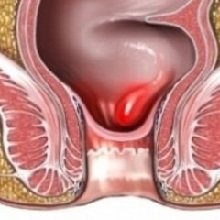 Парапроктит – гнойное воспаление жировой клетчатки, расположенной вокруг прямой кишки и анального сфинктера.
Парапроктит – гнойное воспаление жировой клетчатки, расположенной вокруг прямой кишки и анального сфинктера.
Подкожный парапроктит (см. фото) бывает острым и хроническим. Острый парапроктит заключается в формировании абсцессов (ограниченных полостей с гноем) жировой клетчатки. Хронический парапроктит проявляется параректальными (околопрямокишечными) и перианальными (вокруг анального отверстия) свищами, возникающими нередко после перенесенного острого парапроктита.
Парапроктит является наиболее частым заболеванием прямой кишки после геморроя.
Что это такое?
Парапроктит – это гнойное воспалительное заболевание клетчатки, которая окружает прямую кишку.
Инфекция попадает в клетчатку через крипты (естественные кармашки прямой кишки, которые открываются в околопрямокишечную клетчатку) при снижении местного иммунитета, травматизации слизистой оболочки прямой кишки, запорах.
Также патогенная флора может попадать сюда вместе с кровотоком.
Классификация
Существует несколько различных классификаций острого парапроктита. Рассмотрим каждую из них.
Первая классификация основана на этиологии возникновения данной патологии:
- Обычный острый парапроктит, возникающий вследствие запоров и последующего присоединения инфекции;
- Острая форма анаэробного парапроктита диагностируется в случае присоединения анаэробной инфекции;
- Специфическая форма острого парапроктита;
- Острый парапроктит травматической природы. Возникает в результате химического или механического повреждения тканей.
В основу следующей классификации положена локализация образующихся свищей или инфильтратов:
- Подкожный острый парапроктит. Гнойный инфильтрат локализуется под кожей в области анального отверстия.
- Ишиоректальный острый парапроктит. Встречается в 38-40% случаев.
- Ретроректальный острый парапроктит получил название абсцесса и встречается у 1,5, реже 2% обратившихся пациентов.
- Подслизистый острый парапроктит. Воспалительный процесс локализован непосредственно под слизистым слоем прямой кишки.
- Пельвиоректальный острый парапроктит. Очаг поражения локализован в жировой клетчатке, расположенной над диафрагмой таза.
- Некротический парапроктит.
Существует классификация хронического парапроктита, основанная на анатомических особенностях образовавшихся в результате патологического процесса свищей:
- Полный свищ. Сформировавшееся образование, имеет как один, так и несколько различных ходов, сливающихся в один с общим отверстием на поверхности кожных покровов.
- Неполный свищ. Отсутствует отверстие свища на поверхности кожных покровов. Ход открывается на слизистую оболочку кишечника.
- Наружный свищ. Очаг имеет выход на поверхность кожного покрова.
- Внутренний свищ. Оба выхода открываются в тазовую полость или пространство кишечника.
Следующая классификация основана на направлении отверстия свища:
- Боковой;
- Передний;
- Задний.
В зависимости от характера расположения отверстия свища относительно анального сфинктера выделяют несколько различных типов парапроктита:
- Интрасфинктерный, т.е. свищ локализован до сфинктера со стороны кишечника и диагностируется в 30-35% случаев. Характеризуется наличием очага воспаления без разветвлений свищевых ходов.
- Экстрасфинктерный. Отверстие свища находиться за пределами сфинктера с наружной стороны.
- Транссфинктерный. Врачи находят волокна свища непосредственно в области сфинктера. Характерной особенностью становится наличие нескольких гнойных ходов, осложняющих лечение. Постепенно происходит рубцевание гнойных карманов и образование новых свищевых ходов.
Причины развития болезни
Главные виновники парапроктита — анаэробные бактерии: кишечная палочка, нередко в содружестве со стафилококками и стрептококками.
Инфекция попадает в клетчатку, окружающую прямую кишку, через открывающиеся внутрь анального канала протоки желез (морганиевы крипты) или через микроповреждения слизистой прямой кишки.
Не исключен и гематогенный/лимфогенный путь распространения инфекции. Возбудитель из хронических очагов инфекции (кариес, гайморит, хронический тонзиллит) с током крови или лимфы достигает анальной зоны и размножается в околопрямокишечной клетчатке.
Факторы, провоцирующие развитие парапроктита:
- геморрой,
- неспецифический язвенный колит,
- анальные и прямокишечные трещины,
- болезнь Крона,
- запоры,
- сниженный иммунитет,
- атеросклероз прямокишечных сосудов,
- гинекологические болезни у женщин и простатит у мужчин,
- сахарный диабет,
- оперативное вмешательство на прямой кишке.
Симптомы
Клиническая картина парапроктита (см. фото) существенно варьирует в зависимости от расположения гнойного очага. В начале заболевания отмечается короткий период с недомоганием, слабостью и головной болью. Отмечается повышение температуры выше 37,5°С с ознобом.
При подкожном парапроктите, когда гнойник располагается около анального отверстия под кожей, симптомы наиболее яркие: болезненная опухоль в области заднего прохода, с покраснением кожи над ней. Боли постепенно нарастают, приобретая интенсивный пульсирующий характер, мешая спать, сидеть, дефекация становится крайне болезненной, над опухолью появляется размягчение. Эта форма парапроктита встречается наиболее часто.
Подслизистый абсцесс располагается под слизистой оболочкой прямой кишки. Симптомы при этом виде расположения аналогичны подкожному парапроктиту, однако болевой синдром и кожные изменения менее выражены.
При ишиоректальном абсцессе гнойный очаг располагается над мышцей, поднимающей задний проход. Из-за более глубокого расположения гнойника местные симптомы более неопределенные: тупые пульсирующие боли в малом тазу и прямой кишке, усиливающиеся при дефекации. Изменения со стороны кожи в виде покраснения, отека, припухлости возникают позже на 5-6 день от появления болей. Общее самочувствие тяжелое: температура может повышаться до 38°С, выражена интоксикация.
Наиболее тяжело протекает пельвиоректальный абсцесс. Это редкая форма острого парапроктита, когда гнойный очаг располагается выше мышц, образующих тазовое дно, от брюшной полости его отделяет тонкий слой брюшины. В начале заболевания преобладают выраженная лихорадка, озноб, боли в суставах. Местные симптомы: боли в тазу и внизу живота. Через 10-12 дней боли усиливаются, появляется задержка стула и мочи.
В отдельную группу выделяют некротический парапроктит. Эта форма парапроктита отличается быстрым распротранением инфекции, сопровождается обширными некрозами мягких тканей и требует их иссечения, после чего остаются большие дефекты кожи, требующие кожной пластики.
Хронический парапроктит проявляется гнойными свищами. Устья свищевых ходов могут располагаться около анального отверстия прямой кишки или на отдалении от него на ягодицах. Боль обычно не выражена. Из устья свища часто выделяется гной с примесью фекалий. В ходе развития хронического парапроктита отверстие свища может закрываться, наступает задержка гноя, развитие абсцессов, появляются новые дефекты тканей, прорыв гноя и истечение его в прямую кишку и наружу, некротизация и другие изменения тканей, в значительной степени осложняющие свищи. Таким образом, возникают сложные свищевые системы с разветвлениями свищевого хода, полостными депо и множеством отверстий.
Как острый парапроктит переходит в хронический?
При остром парапроктите, по мере расплавления тканей и увеличения размеров гнойника, состояние больного постепенно ухудшается. Затем гнойник прорывается – образуется свищ, и гной выходит наружу. Состояние пациента улучшается, симптомы стихают. Иногда после этого происходит выздоровление. В других случаях свищ остается – в него постоянно заносится кал и газы, благодаря чему воспалительный процесс поддерживается.
Причины перехода острого парапроктита в хронический:
- отсутствие адекватного лечения;
- обращение пациента к врачу уже после того, как гнойник вскрылся;
- ошибки врачей, недостаточно эффективное лечение.
Парапроктит: фото

Возможные осложнения
Парапроктит – достаточно опасное заболевание, так как протекает с обязательным формированием гнойного абсцесса. Врачи выделяют несколько возможных осложнений рассматриваемого заболевания:
- гнойное расплавление слоев кишечной стенки;
- выход каловых масс в параректальную клетчатку;
- прорыв гноя в забрюшинное пространство;
- перитонит.
Чаще всего перечисленные осложнения заканчиваются развитием сепсиса – попаданием инфекции в кровяное русло, что реально грозит летальным исходом для пациента.
И даже если уже сформирован гнойный абсцесс, но его прорыв осуществился в самостоятельном режиме, то его содержимое попадает на область промежности, заднего прохода. Больному кажется, что весь гной вышел – тем более, что и самочувствие резко улучшается. А на самом деле при отсутствии грамотной очистки абсцесса, установки дренажа высока вероятность образования повторного гнойного абсцесса или свища.
К осложнениям хронического парапроктита относят:
- деформация области анального канала;
- деформация прямой кишки;
- изменения рубцового характера на тканях;
- неполное смыкание анального прохода;
- патологическое рубцевание стенок анального прохода;
- подтекание кишечного содержимого.
Важно: если свищ существует достаточно долго, то его клетки ткани могут переродиться в злокачественные. Врачи говорят, что 5 лет регулярных рецидивов и прогрессирования парапроктитного свища достаточно для диагностики рака.
Диагностика
Диагностика подкожного парапроктита довольно проста – из-за выраженных симптомов заболевания. Проводится в этом случае только пальцевой осмотр, причем палец в прямую кишку вводят осторожно и ведут им по стенке, противоположной той, на которой локализовался гнойник. Диагноз в этом случае ставят на основе жалоб пациента, наружного и пальцевого осмотра. Другие методы исследования парапроктита, в т.ч. инструментальные не применяются ввиду повышенной болезненности в области ануса.
Для определения ишиоректального парапроктита зачастую также обходятся только пальцевым осмотром, при котором обычно обнаруживается уплотнение на уровне или выше аноректальной линии и усиление боли при исследовании толчкообразного характера со стороны промежности. Инструментальные методы диагностирования применяют в крайних случаях.
Так же исследуют и парапроктит, образовавшийся под слизистой прямой кишки.
Гнойник, возникающий при тазо-прямокишечной форме заболевания, распознать можно только при пальцевом исследовании, но учитывая тяжесть и глубину расположения воспаления, в некоторых случаях используют ультрасонографию (УЗИ) или ректороманоскопию (обследование с помощью специального устройства, которое вводят в задний проход).
Лечение парапроктита
Парапроктит требует хирургического лечения. Сразу после установления диагноза острого парапроктита необходимо произвести операцию по вскрытию и дренированию гнойного очага. Поскольку расслабление мышц и качественное обезболивание являются немаловажными факторами, необходима полная анестезия операционной зоны. Операцию проводят в настоящее время под перидуральной или сакральной анестезией, в некоторых случаях (при поражении брюшной полости) дают общий наркоз. Местную анестезию при вскрытии параректальных абсцессов не производят.
Во время операции находят и вскрывают скопление гноя, откачивают содержимое, после чего находят крипту, являющуюся источником инфекции, и иссекают ее вместе с гнойным ходом. После полного удаления очага инфекции и качественного дренирования полости абсцесса можно рассчитывать на выздоровление. Наиболее сложной задачей является вскрытие гнойника, располагающегося в полости малого таза.
При хроническом парапроктите сформировавшийся свищ необходимо иссекать. Однако оперирование по поводу удаления свища в период активного гнойного воспаления невозможно. Сначала производят вскрытие имеющихся абсцессов, производят тщательное дренирование, только после этого можно удалять свищ. В случае имеющихся в канале инфильтрированных областей, в качестве предоперационной подготовки назначают курс противовоспалительной и антибактериальной терапии, нередко сочетающийся с методами физиотерапевтического воздействия. Оперативное вмешательство для удаления свищевого хода желательно провести как можно быстрее, поскольку рецидив воспаления и нагноения может произойти достаточно быстро.
В некоторых случаях (старческий возраст, ослабленный организм, тяжелые декомпенсированные заболевания органов и систем) операция становится невозможной. Однако в таких случаях желательно консервативными методами произвести лечение патологий, улучшить состояние пациента и тогда произвести операцию. В некоторых случаях, когда при длительной ремиссии происходит смыкание свищевых ходов, операцию откладывают, поскольку становится проблематично четкое определение подлежащего иссечению канала. Оперировать целесообразно, когда имеется хорошо визуализируемый ориентир – открытый свищевой ход.
Послеоперационный период в домашних условиях
Основу успешного выздоровления составляет правильное питание в послеоперационный период. Она должна включать в себя:
- В первые 3 дня после операции диета должна быть низкокалорийной, бесшлаковой. Пациентам разрешено употреблять каши на воде (рисовую, манну), паровые котлеты, омлеты.
- Затем рацион можно расширить посредством добавления отварных овощей, печеных яблок, кисломолочных продуктов.
- Полностью запрещаются острые, соленые, жирные продукты, алкоголь. Следует отказаться от сырых овощей, бобовых, капусты, выпечки и газированных напитков.
- Полностью исключаются кофе, чай, шоколад.
При прохождении послеоперационного периода без осложнений, конечно же, пациент может отправляться домой, при этом перевязки он может проводить самостоятельно. Для этого необходимо:
- обработать рану перекисью водорода;
- промывать ее антисептиком (фурацилином, диоксидином);
- наложить стерильную салфетку с антибактериальной мазью (использовать можно, к примеру, «Левомеколь»).
Кроме того, после каждого акта дефекации необходимо проводить туалет послеоперационной раны, гигиенические процедуры. Желательно проводить сидячие ванночки с отварами трав (календулы, одуванчика, облепихи), а также заменять перевозочный материал. После каждого стула необходим тщательный туалет промежности, желательны сидячие ванночки и новая перевязка. Непременно надо оповестить своего лечащего врача при задержке стула, чтобы проводить очистительные микроклизмы.
Советуют использовать гигиенические прокладки в первые дни, поскольку гнойное отделяемое и местные лечебные средства могут пачкать нижнее белье.
Если нет невозможности проводить адекватный туалет раны и уход, стоит обратиться в поликлинику (в хирургический кабинет), где квалифицированные специалисты смогут оказать необходимую помощь.
В домашних условиях придется продолжить прием следующих видов медикаментозных средств:
- антибактериальные препараты;
- противовоспалительные средства;
- обезболивающие медикаменты.
Обычно заживает парапроктит после операции в течение 3-4 недель.
Диета
Специально диеты при парапроктите нет. Но, для быстрого восстановления необходимо соблюдать режим питания, который состоит из следующих рекомендаций:
- Стараться принимать пищу по режиму, не менее 4-5 раз в день, примерно через одинаковое время.
- Необходимо хотя бы 1 раз в день принимать горячую пищу (в обед): суп, бульон.
- Ужин лучше сделать легким, ограничить вечером мясные продукты, большое количество углеводов.
- Лучше, чтобы все продукты были нежирными: мясо нежирных сортов, куриная грудка, индейка, нежирная рыба.
- Готовить лучше на пару, а также отваривать или запекать, но ограничить употребление пищи, жареной на растительном или сливочном масле и других жирах.
- Супы и бульоны должны быть некрепкими, вторичными, а лучше варить супы на овощных бульонах. Если хочется сделать мясной или рыбный суп, то эти продукты отварив?
