Воспаление вен как называется
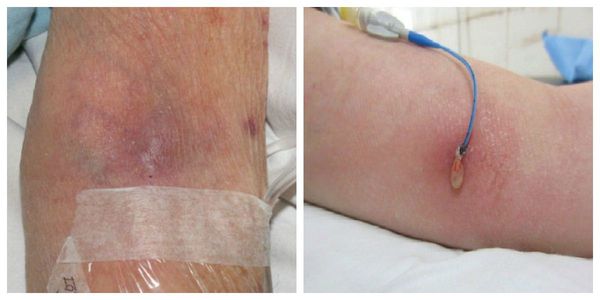
Заболевания кровеносных сосудов относятся к самым часто встречаемым патологиям. Воспалительные процессы при флебите развиваются в поверхностных и глубоких венах, вызывая неприятные симптомы. Заболевание требует обязательного лечения, при его отсутствии не исключены тяжелые последствия.
Что такое флебит
Сосудистые патологии встречаются у 35-60% людей трудоспособного возраста, после 50 лет наблюдаются у женщин в два раза чаще, чем у мужчин.
Флебит – воспаление стенок вен, происходящее в острой и хронической формах. Патология возможна во всех частях тела, в большей степени поражаются нижние конечности.
Механизм развития патологии следующий:
- Через сосудистые стенки, содержащие лимфатические протоки, из соседних, пораженных инфекцией тканей, проникают болезнетворные микроорганизмы.
- Начинается воспаление, охватывающее вены.
- Нарушается структура сосудов.
- Замедляется кровоток, повышается свертываемость крови.
- Могут возникнуть тромбы.
Чем опасно воспаление венозной стенки
Отсутствие лечения, тяжелая форма заболевания угрожают жизни. Первая опасность – тромбоз. Из-за ускоренной свертываемости крови возникают сгустки, перекрывающих русло сосудов. Оторвавшийся тромб вызывает серьезные последствия:
- сосудистую недостаточность;
- тромбоэмболию легочной артерии;
- инфаркт;
- инсульт;
- язвы на ногах.
При заболеваниях венозных стенок возможны такие осложнения:
- абсцессы и флегмоны при бактериальной причине патологии;
- тромбофлебит (воспаление сосуда около тромба);
- венозная недостаточность в хронической стадии;
- воспаления в соседних тканях.
Классификация патологии
В медицине выделяют острую и хроническую фазу заболевания, поражение поверхностных и глубоких вен. Классификация патологии по локализации на стенке:
- Перифлебит. Возникает при переходе воспаления от соседних тканей. Поражается наружная стенка вен.
- Эндофлебит. Причина патологии – травма сосуда или результат длительного нахождения иглы в вене при инфузионном введении препаратов. Нарушается внутренняя стенка.
- Панфлебит – поражаются все сосудистые оболочки.
С учетом этиологии выделяют следующие виды флебита:
- Аллергический. Возникает под действием аллергенов.
- Болевой. Характеризует острое течение. Начинается в нижних конечностях после родов, отличается сильными болями.
- Церебральный. Причина возникновения – воспаления, поражающие сосуды головного мозга.
- Полового члена. Провоцируется варикозом, венерическими инфекциями, сопровождается уплотнением тканей и отечностью.
Классификация заболевания по этиологии включает такие разновидности флебита:
- Мигрирующий. Отличается длительным течением с рецидивами. Воспаляются артерии поверхностные сосуды нижних и верхних конечностей.
- Пилефлебит – поражение воротниковой вены. Появляется как осложнение патологий брюшной полости (холецистита, аппендицита).
- Инфекционный. Вызван действием болезнетворных микроорганизмов. Возникает в любом месте тела.
Признаки флебита
Клиническая картина патологии зависит от формы заболевания. Общие признаки для всех разновидностей флебита:
- болевой синдром по ходу вены;
- пигментация в зоне воспаления;
- уплотнение больного сосуда;
- тяжесть в ногах;
- субфебрильная температура (37,5 °С);
- усталость;
- отеки конечностей;
- покраснение кожи;
- головная боль;
- появление ран в области пораженного сосуда;
- вялость.
Острый и хронический поверхностный флебит
При этом виде заболевания поврежденные вены находятся под кожей, глубина не превышает трех сантиметров. Поверхностный перифлебит в острой форме сопровождают следующие симптомы:
- уплотнение, покраснение кожи над сосудом;
- температура тела выше 37 °С;
- боль, красная полоса по ходу вены (см. на фото);
- головокружение;
- слабость;
- отеки;
- судороги;
- тяжесть в ногах.
Хроническую форму отличает период ремиссии, при котором возможны общая слабость и небольшое повышение температуры тела.
Флебит периодически обостряется под действием провоцирующих факторов (инфекционных патологий, травм, частых инъекций).
Воспаление глубоких вен
Большие нагрузки на нижние конечности вызывают сосудистые нарушения. При поражении глубоких вен внешние симптомы выражены мало – краснота и уплотнения отсутствуют.
Заболевание опасно последствием – развитием тромбофлебита. Возникают такие признаки воспаления:
- тянущие боли;
- молочный оттенок кожи;
- общая гипертермия;
- тяжесть в ногах;
- отечность;
- слабость.
К глубоким сосудам относится воротниковая вена брюшной полости. Ее воспаление нередко сопровождается гнойными процессами. Хронический пилефлебит приводит к почечной, печеночной недостаточностям. Патология имеет такие симптомы:
- режущая боль справа в подреберье;
- продолжительная лихорадка;
- потливость;
- рвота;
- озноб;
- желтуха.
Церебральный флебит
Воспаление сосудов головного мозга угрожает жизни. Возникновение и перемещение тромбов вызывают закупорку вен, приводят к нарушению кровообращения.
Ситуация опасна развитием инфаркта и инсульта. Церебральный флебит сопровождают такие симптомы:
- рост артериального давления;
- тошнота;
- головная боль;
- рвота;
- парез конечностей;
- расстройства памяти и речи;
- судороги;
- головокружение;
- спутанное сознание;
- нарушения походки;
- бессонница.
Почему воспаляются вены
Флебит нижних конечностей возникает по таким причинам:
- беременность;
- лишний вес;
- ограниченная подвижность;
- варикозное расширение вен;
- продолжительный постельный режим;
- долгое пребывание на солнце (провоцирует венозный застой);
- травмы ног;
- иммобилизация (обеспечение неподвижности) при переломах, ушибах;
- занятия спортом с большими нагрузками на ноги.
Постинфузионный или постинъекционный флебит чаще поражает верхние конечности. Патологию провоцируют такие факторы:
- длительное нахождение в сосуде катетера для инъекций;
- попадание инфекции (стрептококка) при нарушении санитарных норм;
- введение препаратов, раздражающих сосудистые стенки, вызывающих химический ожог;
- лечение варикоза способом склеротерапии;
- введение лекарств через капельницу с высокой скоростью.
Причинами возникновения флебитов могут быть:
- наследственные факторы;
- инфекционные заболевания;
- курение, употребление алкоголя;
- высокая вязкость крови;
- слабый иммунитет;
- действие аллергенов;
- выдавливание прыщей (флебит лицевой вены);
- нарушение свертываемости крови;
- травмирование органов;
- укусы насекомых;
- побочные действия лекарств;
- ожирение;
- сахарный диабет;
- пожилой возраст.
Диагностика
Прием пациента начинают с внешнего осмотра конечностей для выявления признаков сосудистого воспаления. Обязательными при флебите являются следующие анализы:
- протромбиновый индекс – соотношение нормальных и индивидуальных значений времени свертывания крови;
- коагулограмма – определяет вероятность тромбообразования;
- тромбоэластограмма – графические показатели гемостаза (сохранения жидкого состояния крови);
- D-димер – оценка свертывающих факторов.
Для диагностики заболевания в нижних конечностях используют инструментальные методы исследования сосудов:
- флебоманометрия (измерение венозного давления);
- флебосцинтиграфия (исследование сосудистой системы с применением радионуклидов – изображение показывается на экране гамма-камеры).
При диагностике глубоко расположенных венозных поражений применяют следующие методики:
- дуплексное ультразвуковое ангиосканирование (определение состояния сосудов, выявление тромбов, оценка кровотока).
- флебография (рентгеновское исследование с применением контрастного вещества);
- УЗИ сосудов конечностей и других органов с инфекционными воспалениями.
Лечение флебита
Тактику терапии выбирают с учетом места воспаления. При флебите глубоких вен необходима госпитализация. Лечение предусматривает такие методы:
- обеспечение покоя ногам;
- обвязывание конечностей эластичным бинтом;
- лекарственная терапия для внутреннего применения;
- нанесение йодом сетки на пораженную область;
- компрессы, мази, гели для местного лечения;
- физиопроцедуры;
- отказ от курения, алкоголя;
- гирудотерапия;
- ношение компрессионного трикотажа.
При отсутствии результатов консервативной терапии, тяжелом состоянии, применяют хирургическое вмешательство такими методами:
- лазерное лечение – в сосуд вводят катетер, луч лазера действует на сосуд, останавливая воспаление;
- тромбэктомия (удаление тромба через небольшой разрез);
- склеротерапия – введение специальных препаратов, склеивающих пораженный сосуд.
Эффективные хирургические методы лечения:
- флебэктомия (устранение части воспаленной вены);
- установка венозного фильтра – в сосуд вставляется ловушка, удерживающая тромб, пропускающая кровь;
- шунтирование – создание обходного пути мимо пораженного участка вены для обеспечения нормального кровотока.
Медикаментозная терапия
Для лечения флебита назначают такие виды лекарственных препаратов:
- Аугментин, Амоксициллин – антибиотики при бактериальной причине болезни;
- Ибупрофен, Кетонал – противовоспалительные, уменьшают боль, отек конечностей;
- Курантил, Актовегин – улучшают микроциркуляцию крови;
- Лоратадин, Супрастин – антигистаминные, устраняют отек и зуд;
- Гепариновая мазь (препятствует тромбообразованию), Вольтарен (противовоспалительный гель) – для местного лечения.
Схема терапии предусматривает использование таких медикаментозных средств:
- Кардиомагнил, Аспирин – антикоагулянты, разжижают кровь, предотвращают тромбообразование;
- Детралекс, Эскузан – флеботоники, активизируют кровоток, устраняют венозный застой;
- Метализелиофилизат, Урокиназа – фибринолитики, способствуют растворению тромбов;
- Варфарекс, Фенилин – уменьшают показатели протромбина (уменьшают время свертывания крови).
Физиотерапевтические процедуры
Устранить воспаление при флебите, активизировать кровообращение, улучшить обменные процессы, уменьшить болевой синдром и отеки помогают такие методы лечения:
- иглоукалывание – повышает мышечный тонус стенок вен;
- воздействие лазером – снимает боль, улучшает кровоснабжение тканей;
- магнитотерапия – активизирует кровоток, укрепляет стенки сосудов;
- грязевые обертывания – купируют боль.
Эффективные физиотерапевтические процедуры при венозных патологиях:
- инфракрасное облучение – действие длинных волн света обезболивает, повышает местный иммунитет;
- светолечение – облучение лампой соллюкс уменьшает воспаление;
- лечебные ванны (радоновые) – способствуют расширению сосудов.
Народные средства от воспаления вен
Домашние лекарства – дополнение к основной терапии. Их применение необходимо согласовывать с врачом. Лечение флебита народными средствами проводят с помощью компресса из мать-и-мачехи:
- Измельчите ложку травы (сухой или свежей).
- Добавьте 2 стакана кипятка, оставьте на полтора часа.
- Процедите, смочите составом хлопчатобумажную салфетку.
- Привяжите на ночь к воспаленному участку.
- Продолжайте лечение до устранения симптомов.
Уменьшить боль и отек поможет привязанный на ночь лист свежей капусты или компресс с полынью:
- Измельчите траву, разотрите до состояния кашицы.
- Добавьте такое же количество кефира, перемешайте.
- Нанесите на салфетку, приложите к больному месту, зафиксируйте повязкой, оставьте на ночь.
- Проводите лечение 4 дня, через неделю повторите.
Прогноз и профилактика
При своевременной диагностике и начале терапии флебит поддается излечению. Запущенное заболевание может привести к образованию тромбов с тяжелыми последствиями, вплоть до летального исхода.
Опасность представляет гнойное воспаление воротной вены, которое часто имеет неблагоприятный прогноз.
Предотвратить заболевание помогут такие рекомендации:
- Повышайте двигательную активность (ходите пешком, плавайте).
- Прекратите курение.
- Откажитесь от алкогольных напитков.
- Повышайте иммунитет лекарствами и закаливанием.
- Исключите физические перегрузки.
- Своевременно лечите инфекции, варикоз.
- Предотвращайте травмы.
- Применяйте кроворазжижающие препараты по назначению врача.
- При нарушениях свертываемости крови периодически сдавайте анализы.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Внимание! Информация,
представленная в статье, носит ознакомительный характер. Материалы статьи не
призывают к самостоятельному лечению. Только квалифицированный врач может
поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных
особенностей конкретного пациента.
Дата публикации 10 декабря 2019Обновлено 10 декабря 2019
Определение болезни. Причины заболевания
Флебит — это воспаление стенки венозного сосуда, зачастую возникающее на фоне варикозно трансформированных вен и сопровождающееся формированием тромбоза. Данное состояние называется «тромбофлебит поверхностных вен», или «варикотромбофлебит». Также флебит является распространённым осложнением периферической внутривенной терапии, которая проводится через венозную канюлю (катетер), — забора венозной крови и внутривенного вливания [1].
В различных исследованиях выявлено множество факторов риска развития флебита. Их можно разделить на несколько групп: причины флебита, относящиеся к пациентам, канюле, назначенной терапии, и другие факторы [1][2].
К наиболее распространённым факторам риска, связанным с пациентом, относятся возраст, пол и сопутствующие болезни. Заболеваемость флебитом увеличивается с возрастом: большинство исследований показали, что явные признаки флебита присутствовали примерно у 50 % пациентов старше 60 лет [3]. Также установлено, что флебит чаще всего встречается среди женщин, но удовлетворительного объяснения этой статистике до сих пор нет [4][5]. Кроме того, риск флебита увеличивают состояния, которые ухудшают кровообращение (заболевание периферических сосудов, курение), болезни, снижающие чувствительность (периферическая невропатия), и сахарный диабет [3].
К причинам, связанным с внутривенной канюлей, относят физико-химические свойства материала и её размер [6]. Чаще всего на развитие флебита влияют канюли, сделанные из производных тефлона, например фторэтиленпропилен-кополимера.
Другие факторы риска развития флебита связаны с переносимостью вводимых растворов. Она зависит от pH лекарства, его осмолярности (концентрации кинетически активных частиц) и скорости введения в вену. Вероятность появления флебита значительно повышается, если pH и осмолярность растворов отличаются от этих же показателей крови пациента [7]. Также риск развития флебита увеличивает использование антибактериальных препаратов, в основном из группы бета-лактамов, из-за их высокой активности [8].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы флебита
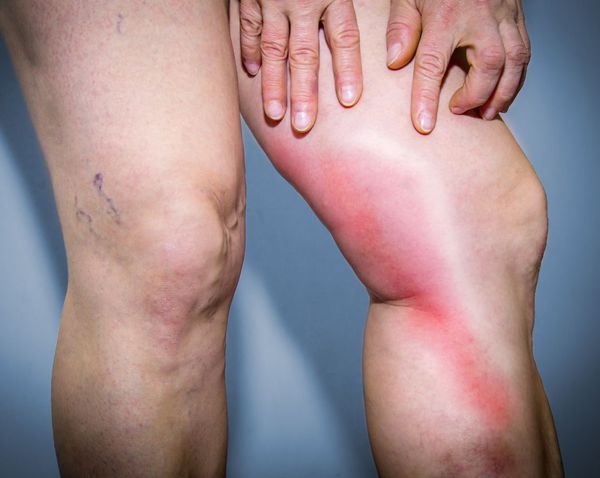
В месте поражения можно прощупать болезненный уплотнённый, напряжённый участок воспалённой вены. Боль бывает различного характера и возникает по ходу вены сразу при развитии флебита. Кожа в зоне воспаления становится гиперемированной (покрасневшей), температура поражённого участка повышается.

В редких случаях при развитии флебита верхней конечности наступает онемение. Отёк руки, как правило, не наблюдается. Иногда данный процесс сопровождается общим ухудшением самочувствия, развитием слабости, недомогания.
При флебите спинной вены полового члена также наблюдаются покраснение, уплотнение, отёк и резкая боль по ходу вены. Половой орган приобретает синюшный цвет.
При флебите вен головного мозга возникает постоянная головная боль, повышается артериальное давление, появляются неврологические симптомы — нарушение зрения.
Воспалению воротной вены характерна выраженная гнойная интоксикация. Состояние пациента ухудшается, возможна слабость, рвота, головная боль, режущие боли в правом подреберье, желтуха, лихорадка. Есть опасность летального исхода.
Патогенез флебита
Наружный клеточный слой вены называется адвентицией. Он представляет собой эластичную мембрану, содержит большое количество коллагеновых волокон, образующих каркас вены, и некоторое количество мышечных волокон, располагающихся вдоль её русла. В средней — мышечной — оболочке вены имеется наибольшее количество гладкомышечных волокон. Они расположены спирально вокруг просвета сосуда и заключены в сеть извитых коллагеновых волокон. При сильном растяжении вены коллагеновые волокна распрямляются, и её просвет увеличивается. Внутренний клеточный слой называется интимой. Он состоит из эндотелиальных клеток, а также гладкомышечных и коллагеновых волокон.
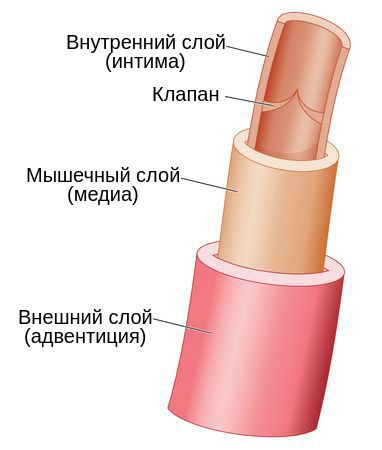
Воспалительный процесс при флебите может начаться как во внешнем, так и во внутреннем слое вены. Механизм развития патологии может быть связан с одной из причин:
- внешней травмой;
- внутренней прямой эндотелиальной травмой;
- воспалением стенки вены;
- первичным нарушением свёртывания крови.
Внешняя травма может быть результатом прямого внешнего воздействия из-за тупой травмы либо внешних повязок [8]. Вена сжимается, нарушается ширина её просвета. В результате этого кровоток замедляется, что приводит к развитию тромбоза и флеботромбоза, а локальное длительное воздействие провоцирует появление местного флебита. Снижение скорости течения крови и венозный застой также наблюдается при видимых варикозных венах и локальных внешних повреждениях — трофических язвах.
Повреждение внутренней стенки включает в себя прямое нарушение клеток адвентиция. Оно активирует тот же воспалительный ответ, что и внешняя травма, с аналогичными последствиями. Повреждение часто связано с рутинными внутривенными процедурами, включая флеботомию (рассечение вены) и внутривенные вливания через катетер (действие растворов, повреждение вен иглами).
Время расположения катетера в вене связано со скоростью появления воспаления. Чем дольше он там находится, тем выше риск и скорость развития флебита, а также вероятность присоединения бактериальной инфекции, в ходе которой может возникнуть гнойный поверхностный венозный тромбоз.
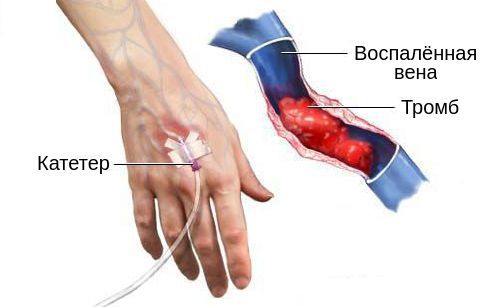
Кроме того, непосредственно повредить эндотелий может вливание гипертонических растворов. Обычно это касается диазепама и пентобарбитала. Они способны вызвать химическое воспаление, которое нарушает нормальную работу вены и приводит к образованию тромбов вокруг кончика катетера, вторичному инфицированию и сепсису. Также с большей вероятностью к тромбозу поверхностных вен приводит вливание растворов в области с более медленным венозным возвратом.
Классификация и стадии развития флебита
В зависимости от причины флебит разделяют на большие группы:
- Флебит, возникший на фоне варикозного расширения вен.
- Флебит, не связанный с варикозным расширением вен — вероятнее всего вызван генетическими нарушениями свёртывания крови:
- Постинъекционный флебит — развивается вследствие химического раздражения вены введённым раствором или механической травмы. Чаще всего сопровождается появлением боли по ходу вены и на месте катетера, а также наличием покраснения.
- Аллергический флебит — развивается в связи с реакцией вены на аллерген (лекарственный препарат, материал катетера). По симптомам схож с постинъекционным флебитом.
По расположению воспалённой вены выделяют следующие виды флебита:
- Флебит полового члена — связан с варикозным расширением вен или инфекционной болезнью (например, гонореей). Вызывает покраснение и отёк кожи, образование объёмного болезненного уплотнения на тыльной поверхности пениса.
- Флебит воротной вены (или пилефлебит) — связан с осложнённым течением воспалительных процессов в брюшной полости (циррозом печени, панкреатитом, синдромом Бадда — Киари и др.). Отличается признаками гнойной интоксикации. Может привести к смерти.
- Церебральный флебит — развивается в венах головного мозга на фоне инфекции или гнойного воспаления (абсцесса или флегмоны). Проявляется постоянной головной болью, повышением артериального давления, нарушением зрения.
- Флебит вен верхних конечностей — в области поражения на руке появляется боль, покраснение кожи, наблюдается шнуровидное уплотнение вены.
- Флебит в бассейне малой подкожной вены — сопровождается напряжённостью мышц, болью и покраснением кожи, повышением температуры и появлением полос по ходу воспалённой вены.
- Флебит в бассейне большой подкожной вены — по проявлениям схож с флебитом малой подкожной вены.
- Мигрирующий флебит — развивается в венах ног, отличается длительным рецидивирующим течением, чаще встречается у молодых мужчин. Может затрагивать также стенки артерий. Когда мигрирующий тромбофлебит ассоциирован с раком, он может возникать за годы до постановки диагноза. Проявляется появлением покраснения, уплотнения, тяжа по ходу вены на различных участках тела.
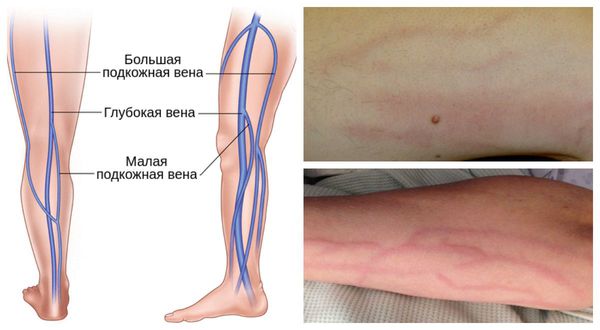
Флебит также может быть классифицированы по патофизиологии:
- Первичный флебит — непосредственное воспаление в венах.
- Вторичный флебит — системный воспалительный процесс. К этой группе относится септический тромбофлебит — воспаление вены, возникающее в условиях инфекции.
По месту локализации воспаления в вене различают три формы болезни:
- эндофлебит — воспаление внутренней оболочки вены;
- перифлебит — воспаление наружной оболочки вены;
- панфлебит — воспаление всех оболочек вены [13].
Осложнения флебита
Основным осложнением флебита является венозный тромбоз — образование кровяного сгустка в просвете вены. Частота этого заболевания в 40-летнем возрасте и раньше составляет примерно один случай на 10 000 человек в год; после 45 лет заболеваемость увеличивается и к 80 годам достигает 5-6 случаев на 1000 человек в год [22]. Причины увеличения риска развития тромбоза с возрастом не совсем ясны, но могут связаны с наличием заболеваний сердечно-сосудистой системы, печени и других органов, увеличивающих коагуляцию (свёртываемость крови).
Частота венозного тромбоза в несколько выше у мужчин, чем у женщин. Около двух третей эпизодов проявляются как тромбоз глубоких вен. Основными исходами венозного тромбоза являются повторное появление тромбов, посттромботический синдром, сильное кровотечение из-за разжижающих препаратов, смерть.
Тромбоз приводит к ухудшению качества жизни, особенно при развитии посттромботического синдрома, который сопровождается хроническим отёком конечности, изменением цвета кожи голени, трофическими нарушениями [18][19]. Смерть наступает в течение одного месяца после эпизода примерно у 6 % пациентов с тромбозом глубоких вен и у 10 % пациентов с эмболией — попадание сгустков крови в жизненно важные органы [20]. В 30 % случаев человек умирает от тромбоэмболии ещё до постановки диагноза [21]. Показатели смертности ниже среди пациентов с венозным тромбозом, возникающим без очевидной причины, и наиболее высоки среди тех, у кого тромбоз развивается в условиях имеющейся онкологии.
Также флебит может способствовать развитие таких инфекционных осложнений, как абсцесс и флегмона. Оба состояния могут привести к летальному исходу.
В центре поверхностного абсцесса кожа истончается, иногда кажется белой или жёлтой из-за «созревшего» гноя внутри, готова спонтанно прорваться. При глубоких абсцессах типична локальная боль, лихорадка, потеря веса, утомляемость.
Флегмона представляет собой болезненную припухлость с разлитым покраснением кожи. Быстро развивается, сопровождается высокой температурой (40°С и больше), нарушением работы поражённой части тела. При распространении на окружающие ткани флегмона может спровоцировать развитие гнойного артрита, тендовагинита и других гнойных заболеваний.
Диагностика флебита
Локальные флебиты можно обнаружить непосредственно в зоне постоянного венозного катетера или при опросе пациента, когда выясняется, что эта область была травмирована или в неё вводился препарат [4].
Пациентам с подозрением на поверхностный венозный тромбоз и флебит необходимо проводить дуплексное ультразвуковое сканирование. При подозрении на флебит полового члена нужно пройти ультразвуковое исследование сосудов полового члена и мошонки.
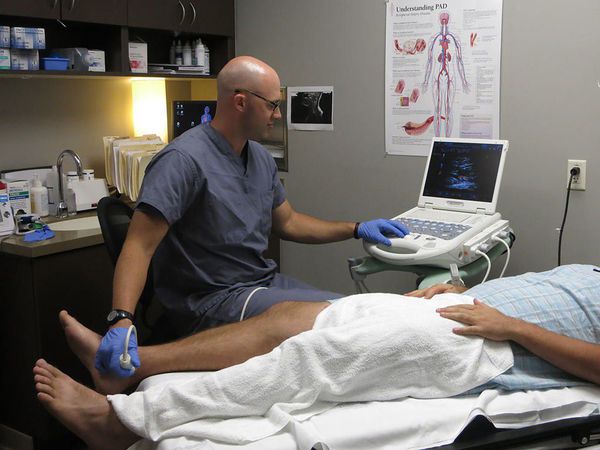
Также всем пациентам необходимо оценить вероятность развития тромбоэмболии лёгочной артерии и тромбоза глубоких вен. Для этого используются шкалы Wells и Женевской классификации. Они учитывают возраст, предшествующие заболевания и операции. При большой сумме баллов требуется выполнить компьютерную томографию лёгких для исключения тромбоэмболии лёгочной артерии.
Пациентам с периферическим венозным тромбозом верхних конечностей, связанным с катетером, или незначительным флебитом, вызванным прямой травмой, дуплексное ультразвуковое сканирование может не потребоваться из-за наличия подкожного воспаления и возможности постановки диагноза клинически, т. е. по признакам заболевания. Степень поверхностного тромбоза с оценкой тромбоза глубокий вен должна быть задокументирована.
Некоторым пациентам требуется сделать лабораторный анализ для определения гиперкоагуляции — изменения свёртываемости крови — или подтверждения онкозаболевания, особенно когда поверхностный венозный тромбоз не связан с катетером или варикозным расширением вен. Гиперкоагуляция выявляется с помощью коагулограммы, иногда — гемостазиограммы. Если выявлены отклонения от нормы в сторону повышения или снижения, необходима консультация гематолога для совместного определения тактики дальнейшей диагностики. На эту оценку влияют признаки заболевания, факторы риска и семейная история болезни. В некоторых случаях она может включать в себя простой скрининг на наследственные тромбофилии или более обширный онкопоиск или скрининг васкулита (по рекомендации ревматолога) [15][22].
Лечение флебита
Большинство пациентов с флебитом проходят симптоматическое лечение с помощью противовоспалительных средств и компрессии. Оно направлено на уменьшение боли и воспаления, предотвращение осложнений и рецидивов. Лечение зависит от места воспаления, наличия сопутствующего острого тромбоза глубоких вен и варикозного расширения.
Важное значение на раннем этапе лечения имеет дуплексное ультразвуковое сканирование конечности, особенно при флебитах, связанных с местным варикозом, внутривенным катетером или другим устройством. Если исследование подтвердит наличие варикозно расширенных вен и рефлюкса (обратного тока крови), то такие пациенты могут первоначально лечиться без операции [12]. При прогрессировании заболевания в глубокую венозную систему принимается решение об оперативном лечении или терапии антикоагулянтами.
Для лечения пациентов со спонтанным тромбозом поверхностных вен используются профилактические или промежуточные дозы низкомолекулярного гепарина или промежуточные дозы нефракционированного гепарина. Их необходимо применять минимум в течение четырёх недель.
Хирургическое удаление вены проводится при рецидивирующих случаях поверхностного венозного тромбоза [22]. Вену нужно удалять, если флебит возник хотя бы во второй раз.
После лечения пациентам рекомендовано использовать компрессионный трикотаж. Период ношения определяется лечащим врачом.
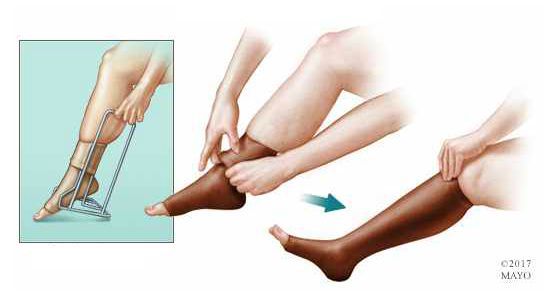
Прогноз. Профилактика
При своевременном обращении к сосудистому хирургу прогноз флебита относительно благоприятный, особенно при флебите верхних конечностей — он проходит практически бесследно. Гирудотерапия (лечение пиявками) может привести к резкому прогрессированию болезни в связи с травмой сосудистой стенки.
Если воспаление распространилось в систему глубоких вен, лечение занимает более длительное время. В последующем развивается посттромботическая болезнь. В 5-10 % случаев она приводит к инвалидизации, снижению качества жизни и сохранению постоянного отёка конечности.
Основным способом профилактики является соблюдение двигательной активности, особенно в путешествиях. Сидение во время долгого полёта или поездки на автомобиле может привести к отёку лодыжек, икр и увеличить риск тромбофлебита. Чтобы предотвратить загустевание крови в этих случаях, стоит прогуливаться по проходу один раз в час. При долгой поездке за рулём нужно останавливаться каждый час и двигаться по 10-15 минут. Стоит выполнять венозную гимнастику: сгибать лодыжки или поднимать-опускать голени на носки хотя бы 10 раз в час.
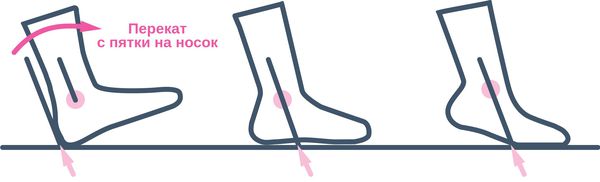
Нужно стараться носить свободную одежду, не стягивающую голени, пить много жидкости, чтобы избежать обезвоживания. При приёме гормональных контрацептивов следует раз в год проходить ультразвуковое триплексное сканирование и наблюдаться у врача-гинеколога [11][20].
Если есть один или несколько факторов риска, необходимо обсудить стратегию профилактики с лечащим врачом перед длительными перелётами, поездками или плановой операцией, после которой придётся соблюдать постельный режим.
