Воспаление восходящей ободочной кишки лечение
Ведущими факторами развития заболеваний ободочной кишки являются малоподвижный образ жизни, неправильный режим и рацион питания (отсутствие растительной клетчатки, преобладание белковой пищи и жиров), чрезмерное употребление лекарственных средств и вредные привычки.
Симптомы патологии ободочной кишки
Заподозрить, что с ободочной кишкой возникли проблемы, можно по следующим симптомам:
- Боли. Они бывают ноющими, спазмирующими. Локализация неприятных ощущений – левая и правая нижние области живота, зона выше и ниже пупка. Спазмы и болезненность заставляют больного идти в туалет, так как акт дефекации приносит облегчение. Связи между едой и появлением болей обычно нет, исключение – воспалительные процессы в поперечной ободочной кишке, которая расположена под желудком и реагирует рефлекторными сокращениями на его чрезмерное наполнение.
- Хронические запоры. Отмечается редкий стул (менее 3 раз в неделю), затрудненная дефекация, чувство неполного опорожнения кишечника.
- Диарея. Беспокоит постоянно, либо появляется эпизодически, чередуясь с запорами.
- Вздутие живота. Возникает после употребления пищи, которая обычно не вызывает появление этого симптома.
- Метеоризм — избыточное скопление и выделение газов в кишечнике.
- Прожилки крови и слизи в кале.
Заболевания ободочной кишки
Болезни ободочной кишки делят на следующие категории:
- врожденные (болезнь Гиршпрунга и пороки развития – удвоение, сужение, заращение части кишечника);
- приобретенные (все заболевания ободочной кишки, которые возникают на протяжении жизни);
- воспалительные (язвенный колит, болезнь Крона, инфекционный колит);
- невоспалительные (полипоз, дивертикулез, дискинезия);
- предраковые (болезнь Крона, язвенный колит, семейный полипоз);
- злокачественные (рак ободочной кишки).
Неспецифический язвенный колит
Неспецифический язвенный колит – хроническое воспаление ободочной кишки, которое проявляется язвами и зонами некроза, не выходящими за пределы слизистой оболочки. Точные причины этого заболевания неизвестны, но факторы, которые провоцируют развитие язвенного воспаления, определены:
- генетическая предрасположенность;
- дисбаланс кишечной микрофлоры;
- пищевая аллергия;
- стрессы.
Болеют неспецифическим язвенным колитом преимущественно молодые люди. Характерные симптомы недуга:
- кровь и гной в испражнениях;
- поносы;
- ложные позывы сходить в туалет.
Болезнь Крона
Болезнь Крона – воспалительный процесс, распространяющийся на все отделы кишечной трубки и затрагивающий все ее слои (слизистый, мышечный, серозный), приводит к формированию язв и рубцовых изменений в стенке толстой кишки. Среди возможных причин этого заболевания присутствуют:
- аутоиммунные нарушения;
- генетические мутации;
- инфекционные факторы.
Ведущие симптомы болезни Крона:
- хроническая диарея (длится более 6 месяцев);
- потеря веса и аппетита;
- разнохарактерная боль в животе.
Полипы ободочной кишки
Полипы – доброкачественные выросты слизистой оболочки, которые могут перерождаться в рак. Если полипов обнаруживается много, больному диагностируют полипоз кишечника. Причины:
- хронический воспалительный процесс в ободочной кишке;
- склонность к запорам;
- любовь к тяжелой мясной пищи и рафинированным жирам;
- наследственность, которая играет основную роль при семейном полипозе.
Больные могут длительное время не ощущать патологии, но с увеличением количества и размеров новообразований появляются следующие симптомы:
- «кишечный дискомфорт»;
- кровь в кале;
- хронические поносы и запоры.
Дивертикулез ободочной кишки
Дивертикулез толстого кишечника – множественные выпячивания стенки ободочной кишки в сторону брюшной полости, сформированные слизистой и серозной оболочкой. Основные причины данного заболевания:
- неправильное питание;
- гиподинамия;
- застой каловых масс;
- метеоризм.
Дивертикулез может осложняться воспалением, кровотечением и прободением (прорывом) с развитием перитонита. Специфической симптоматики дивертикулез не имеет – больных беспокоит периодическая боль и вздутие живота, проблемы с опорожнением кишечника.
Болезнь Гиршпрунга
Болезнь Гиршпрунга – нарушение иннервации части ободочной кишки врожденного характера, сопровождающееся задержкой отхождения кала. Проявляется это заболевание вскоре после рождения сильным метеоризмом и беспокойством новорожденного. С возрастом, когда ребенок начинает кушать плотную пищу, появляются упорные запоры. Опорожнить кишечник без клизмы больной не может. На фоне длительного застоя кала развивается интоксикация организма.
Инфекционный колит
Инфекционный колит – воспаление ободочной кишки, вызванное попаданием в пищеварительный тракт болезнетворных микробов (шигелл, «плохих» кишечных палочек) из окружающей среды или же активацией условно-патогенной микрофлоры, которая живет в кишечнике. Ведущие симптомы патологии:
- болезненные спазмы в животе;
- урчание;
- повторяющаяся диарея;
- повышение температуры тела, озноб;
- выраженная слабость.
При обильном поносе развивается обезвоживание.
Врожденные аномалии
Эта группа заболеваний развивается внутриутробно из-за действия на эмбрион тератогенных факторов (радиации, лекарственных средств, наркотиков и т.п.). Чаще всего встречается неправильное размещение ободочной кишки, удлинение отдельных ее частей, проявляющееся после рождения запорами и сильными коликами. Реже обнаруживаются сужения и полные заращения кишечной трубки, которые диагностируются у новорожденных по отсутствию отхождения мекония (первородного кала).
Дискинезия ободочной кишки
Дискинезия кишечника – расстройство моторики функционального характера, не связанное с какими-либо поражениями кишечной стенки. Основными причинами данной патологии являются:
- хронические стрессы;
- нарушения со стороны вегетативной нервной системы.
Больные с дискинезией ободочной кишки жалуются на:
- периодический дискомфорт (болезненность, тяжесть) в животе;
- разжижение стула;
- большое количество слизи в кале.
Рак ободочной кишки
Основная статья: Рак кишечника
Рак ободочной кишки – наиболее часто встречающееся онкологическое заболевание среди людей старшего возраста.
Факторами риска являются:
- Предраковые процессы в кишечнике.
- Наследственная склонность.
- Преобладание в рационе жирной белковой пищи.
- Злоупотребление алкоголем.
На ранней стадии рак ободочной кишки протекает бессимптомно. С прогрессированием недуга у больных появляется ряд жалоб:
- кровь в кале;
- запоры;
- постоянный дискомфорт в животе;
- выраженная слабость.
Диагностика
Выявлением и лечением патологий ободочной кишки занимается проктолог. В план обследования пациентов с симптомами заболеваний этого органа входит:
- Колоноскопия. Эндоскопическое исследование толстого кишечника осуществляется через задний проход. Эндоскопист в реальном времени осматривает слизистую оболочку органа и производит забор материала с подозрительных участков для гистологического анализа.
- Ирригоскопия. Этот метод рентгенологической диагностики с контрастированием позволяет хорошо визуализировать дефекты кишечной стенки, выявить новообразования и пороки ободочной кишки.
- Гистологическое исследование. Изучение морфологии взятого в кишечнике образца ткани является самым достоверным способ диагностирования рака, язвенного колита, болезни Крона и Гиршпрунга.
- Копрограмма. Исследование мазков кала под микроскопом проводится для выявления признаков и возможных причин воспалительного процесса в тонком кишечнике, оценки эвакуаторной функции кишечного тракта.
- Посев кала на микрофлору. При подозрении инфекционной природы воспалительного процесса этот анализ дает возможность поставить точный диагноз и выделить возбудителя, что крайне важно для подбора антибактериального лечения.
Рекомендации по профилактике и терапии
Каждое из перечисленных заболеваний ободочной кишки имеет свою тактику лечения. При язвенном колите и болезни Крона больным показаны салицилаты, гормоны и иммуносупрессанты. Если воспаление кишечника имеет инфекционную природу – антибактериальная терапия. При дискинезии ободочной кишки пациента направляют для лечения к невропатологу или психотерапевту. Выраженный дивертикулез, полипоз, аномалии ободочной кишки, болезнь Гиршпрунга – это показания для оперативного лечения. При раковой опухоли проводится комплексное лечение с учетом стадии злокачественного процесса.
Чтобы свести к минимуму риск развития заболеваний ободочной кишки необходимо включать в рацион растительную пищу, избегать вредных жиров, своевременно принимать меры для устранения запора и быть внимательным к своему здоровью.
В случае появления описанных в статье симптомов следует сразу же обращаться к проктологу. После 50 лет желательно ежегодно посещать этого специалиста и регулярно проходить колоноскопию, даже если со стороны работы кишечника нет никаких жалоб.
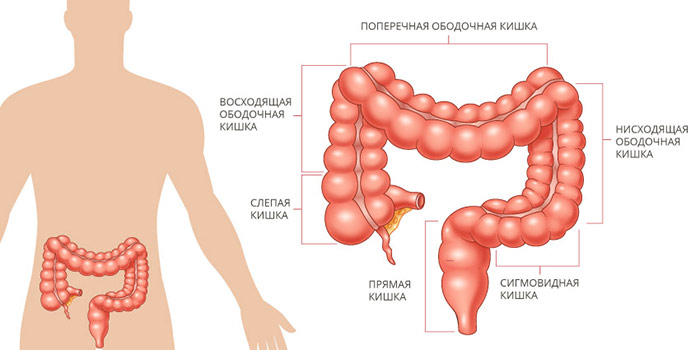
Ободочная кишка составляет примерно 4/5 от общей длины толстой кишки. В ней выделяют четыре отдела: восходящую, поперечную, нисходящую и сигмовидную ободочную кишку. Последняя переходит в прямую кишку.

Рак ободочной кишки входит в число наиболее распространенных онкологических заболеваний. Обычно эту патологию обозначают термином «рак толстой кишки». Опухолевые новообразования толстой и прямой кишки объединяют в одну группу онкологических заболеваний и называют колоректальным раком.
Обычно возникновению злокачественной опухоли ободочной кишки предшествует возникновение доброкачественного новообразования — полипа. Существуют разные типы полипов, они обладают различным потенциалом к озлокачествлению. Риски повышаются с возрастом, поэтому всем, кому 50 лет и больше, рекомендуется проходить скрининговое эндоскопическое исследование — колоноскопию.
В зависимости от того, в каком анатомическом отделе возникла опухоль, выделяют рак в поперечной ободочной кишке, восходящей и нисходящей, сигмовидной.
Причины развития рака ободочной кишки
Нельзя точно сказать, почему у конкретного человека в ободочной кишке возникла злокачественная опухоль. Рак всегда является результатом определенного набора мутаций в клетке, но что к этим мутациям привело — вопрос, на который сложно ответить.
Выделяют некоторые факторы риска, которые повышают вероятность развития колоректального рака:
- Возраст. Риск заболеть возрастает после 50 лет. Видимо, это связано с тем, что со временем в клетках тела человека накапливается всё больше генетических дефектов.
- Наследственность. Если у ваших близких родственников (родители, сестры, братья, дети) были диагностированы злокачественные опухоли ободочной кишки, ваши риски также повышены.
- Нездоровое питание. Развитию рака способствует «западный» рацион, в котором присутствует много красного и переработанного мяса, фастфуда, полуфабрикатов, мало фруктов, овощей и клетчатки. Особенно много канцерогенов в пище, приготовленной путем жарки, на гриле, барбекю.
- Низкая физическая активность. В группе повышенного риска люди, которые ведут «сидячий» образ жизни.
- Лишний вес. Люди, которые имеют избыточную массу тела или ожирение, чаще болеют раком ободочной кишки, и у них хуже прогноз.
- Курение. Развитию злокачественных опухолей в кишечнике способствует курение, чрезмерное увлечение алкоголем.
- Наследственные болезни. Родители могут передавать детям некоторые мутации, которые делают их более предрасположенными к развитию рака. Наиболее распространенные наследственные заболевания из этой группы: синдром Линча, а также семейный аденоматозный полипоз.
- Хроническое воспаление ободочной кишки: язвенный колит, болезнь Крона.
Ни один из этих факторов не вызовет рак ободочной кишки со стопроцентной вероятностью. Каждый из них лишь в определенной степени повышает риски. На некоторые из этих факторов можно повлиять, например, начать правильно питаться, отказаться от алкоголя и сигарет, заняться спортом.
На другие факторы, такие как наследственность, воспалительные заболевания кишки, возраст, повлиять нельзя. Нужно знать о своих рисках и регулярно проверяться. Вы можете пройти скрининг на современном оборудовании в Европейской клинике.
Классификация
Самая распространенная разновидность рака ободочной кишки и вообще колоректального рака — аденокарцинома. Она развивается из железистых клеток, которые находятся в слизистой оболочке. Аденокарциномами представлено более 96% злокачественных новообразований толстой кишки. В этой группе опухолей выделяют ряд подгрупп. Наиболее агрессивные из них — муцинозный и перстневидноклеточный рак. Такие пациенты имеют самый неблагоприятный прогноз.
Стадии рака ободочной кишки
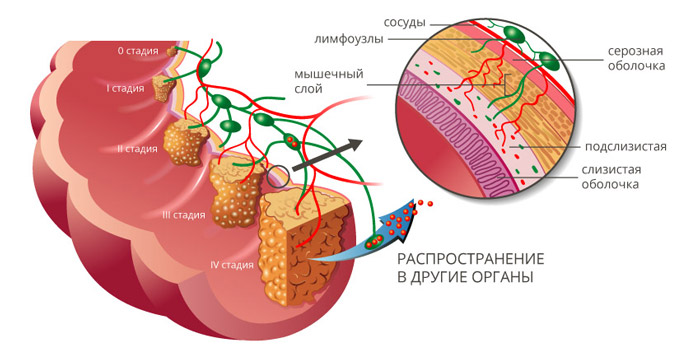
Рак ободочной кишки классифицируют по стадиям, в зависимости от размеров и глубины прорастания первичной опухоли (T), наличия очагов в регионарных лимфатических узлах (N) и отдаленных метастазов (M). Выделяют пять основных стадий:
- Стадия 0 — «рак на месте». Небольшая опухоль, которая находится в пределах слизистой оболочки, не прорастает глубже.
- Стадия I — опухоль, которая проросла в подслизистую основу или в мышечный слой стенки кишки.
- Стадия II — опухоль, которая проросла в глубокие слои стенки ободочной кишки (IIA), проросла ее насквозь и распространилась в соседние органы (IIB), либо есть небольшая опухоль, как на стадии I, и очаги в 1–3 близлежащих лимфатических узлах (IIIC).
- Стадия III делится на три подстадии: IIIA, IIIB и IIIC, в зависимости от того, насколько глубоко опухоль проросла в стенку кишки, и сколько затронуто лимфатических узлов.
- Стадия IV: имеется метастаз в одном органе (например, печени или легких) или в группе лимфоузлов, которая находится далеко от кишечника (IVA), либо имеются метастазы более чем в одном органе или группе лимфатических узлов (IVB), либо рак распространился по поверхности брюшины (IVC). При этом не важен размер первичного новообразования, и насколько глубоко оно проросло в стенку ободочной кишки.
Как происходит метастазирование рака из ободочной кишки?
Рак ободочной кишки может распространяться в другие органы разными способами:
- Имплантационный путь — когда раковые клетки проникают в соседние органы, которые контактируют с кишкой, «расползаются» по поверхности брюшины.
- Некоторые раковые клетки отделяются от первичной опухоли, проникают в кровеносные или лимфатические сосуды, мигрируют по ним в лимфатические узлы или в другие органы. Такие пути метастазирования называются гематогенным и лимфогенным.
Чаще всего метастазы при раке толстой кишки обнаруживаются в легких и печени, реже — в костях, головном мозге.
Симптомы
Рак толстой ободочной кишки зачастую существует длительное время, не вызывая каких-либо симптомов. Но даже когда симптомы возникают, они неспецифичны и напоминают признаки многих других заболеваний. Если вас беспокоят расстройства из этого списка, скорее всего, у вас не рак, но нужно обязательно посетить врача и пройти обследование:
- запоры или диарея, которые сохраняются в течение нескольких дней;
- изменение внешнего вида стула: если он стал темным, как деготь, или тонким, как карандаш;
- примеси крови в стуле;
- после посещения туалета возникает ощущение, что кишка опорожнилась не полностью;
- боли, спазмы в животе;
- беспричинная слабость, чувство усталости, необъяснимая потеря веса.
Осложнения рака ободочной кишки
Если опухоль блокирует просвет ободочной кишки, у больного развивается кишечная непроходимость. Это состояние проявляется в виде отсутствия стула, сильных болей в животе, тошноты, рвоты, сильного ухудшения общего состояния. Больному немедленно требуется медицинская помощь, иначе может произойти некроз (гибель) участка кишки, разовьется перитонит.
Если опухоль приводит к постоянным кровотечениям, развивается анемия. Пациент становится бледным, постоянно испытывает слабость, его беспокоят головные боли, головокружения. В тяжелых случаях требуется переливание крови.
Метастазирование рака кишки в печень грозит нарушением оттока желчи и развитием механической желтухи — состояния, при котором кожа и слизистые оболочки приобретают желтоватый оттенок, беспокоит кожный зуд, боли в животе, ухудшается общее состояние. Пока не восстановлен отток желчи, становится невозможным проведение активного противоопухолевого лечения.
Состояние, при котором раковые клетки распространяются по поверхности брюшины, называется канцероматозом, при этом развивается асцит — скопление жидкости в животе. Это осложнение развивается при раке ободочной кишки стадии IVC. Асцит ухудшает состояние пациента, затрудняет лечение и резко негативно сказывается на прогнозе.
В Европейской клинике есть всё необходимое для эффективной борьбы с осложнениями злокачественных опухолей ободочной кишки. При неотложных состояниях пациенты получают лечение в полном объеме в отделении интенсивной терапии. Наши хирурги выполняют паллиативные операции, устанавливают стенты при кишечной непроходимости. При механической желтухе мы проводим дренирование, стентирование желчевыводящих путей. При асците наши доктора выполняют лапароцентез (эвакуацию жидкости через прокол), устанавливают перитонеальные катетеры, проводят системную и внутрибрюшинную химиотерапию.
При IVC стадии рака ободочной кишки, когда развивается канцероматоз брюшины, хирурги в Европейской клинике применяют инновационный метод лечения — гипертермическую интраперитонеальную химиотерапию (HIPEC). Удаляют все крупные опухоли, затем брюшную полость промывают раствором химиопрепарата, подогретым до определенной температуры — это помогает уничтожить мелкие очаги. Согласно результатам мировой практики, HIPEC может продлить жизнь онкологического больного до нескольких лет.
Методы диагностики
Если пациента беспокоят симптомы, которые могут указывать на рак ободочной кишки, врач первым делам назначит УЗИ органов брюшной полости и колоноскопию. Эти исследования помогут обнаружить опухоль, а во время колоноскопии можно провести биопсию — получить фрагмент патологически измененной ткани и отправить в лабораторию. Биопсия — самый точный метод диагностики рака.
Колоноскопия — эффективный скрининговый метод. Она помогает обнаружить полипы и рак кишки на ранних стадиях. Её рекомендуется проходить всем людям старше 50 лет. В Европейской клинике колоноскопию выполняют врачи экспертного уровня на новейшем оборудовании от ведущих производителей. У нас процедура проходит в состоянии «медикаментозного сна», поэтому вы не будете испытывать неприятных ощущений.
После того, как рак диагностирован, нужно установить его стадию. Для этого применяют КТ, МРТ, ПЭТ-сканирование. Метастазы в легких выявляют с помощью рентгенографии грудной клетки. Если имеются метастазы в печени, применяют ангиографию — рентгенологическое исследование, во время которого в кровеносные сосуды вводят контрастный раствор.
Дополнительно врач может назначить анализ стула на скрытую кровь, общий и биохимический анализ крови, чтобы выявить анемию, оценить функции печени. Анализы крови на онкомаркеры обычно проводят в процессе лечения, чтобы проконтролировать его эффективность.
Дифференциальная диагностика
Симптомы, возникающие при раке ободочной кишки, могут беспокоить при многих других патологиях. Чаще всего злокачественную опухоль приходится дифференцировать с такими заболеваниями, как кишечные инфекции, хронические воспалительные процессы, геморрой, синдром раздраженного кишечника.
Методы лечения
При раке ободочной кишки возможны разные варианты лечения. Врач выбирает оптимальную тактику, в зависимости от стадии злокачественной опухоли, ее локализации, общего состояния пациента, наличия у него тех или иных осложнений, сопутствующих заболеваний. Выполняют хирургические вмешательства, применяют разные типы противоопухолевых препаратов, проводят курсы лучевой терапии.
Химиотерапия
Химиотерапия при злокачественных опухолях ободочной кишки может преследовать разные цели:
- Неоадъювантную химиотерапию назначают до хирургического вмешательства, чтобы сократить размеры опухоли и упростить ее удаление.
- Адъювантная химиотерапия проводится после хирургического вмешательства, чтобы уничтожить оставшиеся раковые клетки и снизить риск рецидива.
- В качестве основного метода лечения химиотерапию применяют при поздних стадиях рака, в паллиативных целях.
При злокачественных новообразованиях толстой кишки применяют разные типы химиопрепаратов: капецитабин, 5-фторурацил, оксалиплатин, иринотекан, трифлуридин/типирацил (комбинированный препарат). Чаще всего одновременно используют два или более препаратов, это помогает повысить эффективность лечения.

Таргетные препараты воздействуют более прицельно по сравнению с классическими химиопрепаратами: они направлены на определенные молекулы-мишени, которые помогают раковым клеткам бесконтрольно размножаться и поддерживать свою жизнедеятельность. Чаще всего при злокачественных опухолях кишки применяют две группы таргетных препаратов:
- Ингибиторы VEGF — вещества, с помощью которого раковые клетки стимулируют ангиогенез (образование новых кровеносных сосудов). К этой группе относятся: Зив-афлиберцепт (Залтрап), Рамуцирумаб (Цирамза), Бевацизумаб (Авастин). Их применяют при прогрессирующем раке ободочной кишки, вводят внутривенно раз в 2 или 3 недели, обычно сочетают с химиотерапией.
- Ингибиторы EGFR — белка-рецептора, который находится на поверхности раковых клеток и заставляет их бесконтрольно размножаться. В эту группу входят такие препараты, как Цетуксимаб (Эрбитукс), Панитумумаб (Вектибикс). Ингибиторы EGFR вводят внутривенно раз в неделю или через неделю.
В некоторых случаях применяют препараты из группы ингибиторов контрольных точек. Они блокируют молекулы, которые мешают иммунной системе распознавать и атаковать раковые клетки. К этой группе препаратов относятся: Пембролизумаб (Кейтруда), Ниволумаб (Опдиво), Ипилимумаб (Ервой). Обычно их применяют при неоперабельном, метастатическом раке, когда неэффективна химиотерапия, если произошел рецидив.
Для того чтобы разобраться, какие препараты будут эффективны у конкретного пациента, нужно понимать, какими свойствами обладают раковые клетки, какие в них произошли мутации, и за счет каких веществ они приобрели способность к бесконтрольному размножению. В этом помогает молекулярно-генетический анализ — составление «молекулярного портрета» рака. Благодаря нашему сотрудничеству с ведущими зарубежными лабораториями, в Европейской клинике может быть выполнено такое исследование. Мы знаем, как повысить эффективность противоопухолевого лечения и что делать, если оно перестало помогать.
Хирургия
В некоторых случаях (стадия 0 — «рак на месте», иногда стадия I) рак ободочной кишки можно удалить во время колоноскопии. К сожалению, такая возможность имеется редко. Чаще всего приходится выполнять колэктомию — частичное или полное удаление ободочной кишки. Объем хирургического вмешательства зависит от локализации, и размеров опухоли. Обычно одновременно удаляют не менее 12 близлежащих лимфатических узлов. Оставшиеся концы кишки сшивают — накладывают анастомоз.
Колэктомия может быть выполнена открытым способом (через разрез) или лапароскопически (через проколы в брюшной стенке).
Иногда анастомоз не получается наложить сразу. В таких случаях накладывают временную колостому или илеостому — участок ободочной или подвздошной кишки подшивают к коже и формируют отверстие для отхождение стула. В дальнейшем стому закрывают.
Если опухоль блокирует просвет кишечника, и ее нельзя удалить, накладывают постоянную колостому. Проходимость кишечника можно восстановить с помощью стента — металлического каркаса в виде полого цилиндра с сетчатой стенкой. Такие операции называются паллиативными: они направлены не на удаление рака, а на борьбу с симптомами, улучшение состояния пациента.
Хирурги в Европейской клинике выполняют различные типы радикальных и паллиативных вмешательств. Специалисты нашего отделения эндоскопии имеют большой опыт установки стентов в кишке, желчных протоках и других полых органах. В отделении интервенционной хирургии выполняется радиочастотная абляция, химиоэмболизация при метастазах в печени.
Лучевая терапия
Лучевая терапия может быть назначена до (неоадъювантная), после (адъювантная) операции на кишке или в качестве основного метода лечения при метастатическом раке, для борьбы с симптомами.
Если лучевую терапию сочетают с химиотерапией, то такое лечение называется химиолучевой терапией.
Прогноз
Основной показатель, с помощью которого определяют прогноз при онкологических заболеваниях ободочной кишки и других органов — пятилетняя выживаемость. Он показывает процентную долю пациентов, которые остались живы спустя пять лет после того, как им был установлен диагноз.
Пятилетняя выживаемость при колоректальном раке зависит от стадии:
- При локализованном раке (не распространился за пределы кишечной стенки — стадии I, IIA и IIB) — 90%.
- При раке, распространившемся на соседние органы и регионарные лимфатические узлы (стадия III) — 71%.
- При метастатическом раке (стадия IV) — 14%.
Как видно из этих цифр, наиболее успешно лечатся злокачественные опухоли ободочной кишки на ранних стадиях, а при возникновении метастазов прогноз резко ухудшается. Однако, данные показатели носят лишь ориентировочный характер. Они рассчитаны на основе статистики среди пациентов, у которых рак в толстой кишке был диагностирован пять лет назад и ранее. За это время в онкологии произошли некоторые изменения, появились новые технологии, препараты.
Никогда нельзя опускать руки. Даже при запущенном раке с метастазами больному можно помочь, продлить его жизнь, избавить от мучительных симптомов. Врачи Европейской клиники берутся за лечение любых пациентов. Мы знаем, как помочь.
