Воспаление жира в животе

Панникулит является прогрессирующим процессом воспаления подкожной клетчатки, что разрушает жировые клетки, они замещаются соединительной тканью, образуются узлы, инфильтраты и бляшки. При висцеральном типе болезни поражаются жировые клетки почек, печени, поджелудочной железы, жировая клетчатка сальника или области за брюшиной. Примерно в 50 % случаев патология принимает идиопатическую форму, которая преимущественно наблюдается у женщин 20-50 лет. Другие 50 % — вторичный панникулит, развивающийся на фоне системных и кожных болезней, иммунологических расстройств, влияния разного рода провоцирующих факторов (холод, некоторые лекарства). В основе формирования панникулита – дефект перекисного липидного окисления.

Причины появления
Такое воспаление подкожной клетчатки может быть вызвано разными бактериями (преимущественно стафилококками и стрептококками). В большинстве случаев развитие его происходит на нижних конечностях. Заболевание может появиться после грибкового поражения, травмы, дерматита, формирования язвы. Самые уязвимые участки кожи – те, которые имеют избыток жидкости (к примеру, при отеке). Также панникулит может появиться в зоне рубцов после операций.
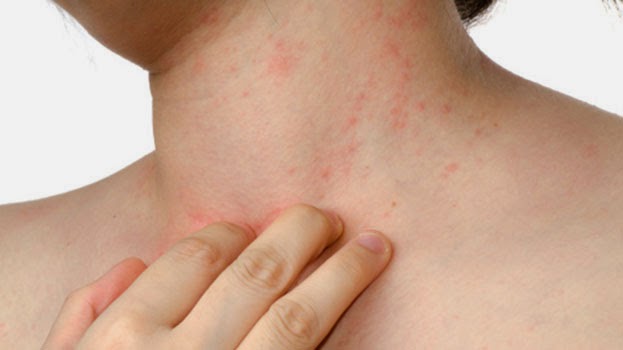
На фото воспаление подкожной клетчатки сложно заметить.
Симптоматика панникулита
Главное проявление спонтанного панникулита – это узловые формирования, расположенные на различной глубине в подкожно-жировой клетчатке. Они обычно появляются на ногах и руках, редко – на животе, груди и лице.
После узлового разрушения остаются атрофированные очаги жировой клетчатки, имеющие форму круглых областей западения кожи. Узловой вариант отличается появлением типичных узлов в клетчатке под кожей размером от трех миллиметров до пяти сантиметров.
Покровы кожи над узлами могут окрашиваться в обычный цвет или быть ярко-розовыми. При бляшечном типе воспаления подкожной жировой клетчатки появляются отдельные узловые скопления, которые срастаются и формируют бугристые конгломераты.
Над такими образованиями кожа может быть бордово-синюшной, бордовой или розовой. В некоторых случаях узловые скопления распространяются полностью на клетчатку плеча, голени или бедра, сдавливая сосудистые и нервные пучки. Из-за этого появляется явная болезненность, развивается лимфостаз, конечности отекают.
Инфильтративный тип болезни проходит с расплавлением узлов и их конгломератов. В области узла или бляшки кожа ярко-красного или бордового цвета. Затем возникает флюктуация, которая свойственна абсцессам и флегмонам, однако при вскрытии узлов выделяется желтая маслянистая масса, а не гной. На месте раскрывшегося узла будет оставаться долго не заживающая язва.
При смешанном типе панникулита узловая форма переходит в бляшечную, затем – в инфильтративную. Такой вариант отмечается в редких случаях. В начале болезни могут быть повышение температуры, мышечные и суставные боли, тошнота, головные боли, общая слабость. При висцеральном типе заболевания происходит системное воспаление жировой клетчатки во всем организме человека с образованием специфических узлов в клетчатке за брюшиной и сальнике, панкреатита, гепатита и нефрита. Панникулит может продолжаться от двух-трех недель вплоть до нескольких лет.
Способы диагностики
Воспаление подкожной клетчатки, или панникулит, диагностируется на совместном осмотре дерматолога и нефролога, ревматолога, гастроэнтеролога. Применяются анализы мочи и крови, исследование ферментов панкреатина, проба Реберга, печеночные пробы. Определение узлов при панникулите висцерального типа происходит благодаря ультразвуковому исследованию брюшных органов и почек. Кровяной посев на стерильность способствует исключению септической направленности заболевания. Точный диагноз ставится после получения биопсии образования с гистологическим анализом.
Классификация
Существует первичная, спонтанная и вторичная формы воспаления подкожной клетчатки. Вторичным панникулитом являются:
- иммунологический панникулит – возникает часто при системных васкулитах;
- люпус-панникулит (волчаночный) – при глубоком поражении системной красной волчанкой;
- панникулит ферментативный – связан с влиянием панкреатических ферментов;
- панникулит пролиферативно-клеточный – при лимфоме, гистиоцитозе, лейкемии и т. д.;
- холодовой панникулит – местная форма, которая развивается как реакция на воздействие холодом;
- панникулит стероидный – появляется у детей после завершения кортикостероидного лечения;
- искусственный панникулит – вызван введением лекарственных средств;
- кристаллический панникулит – появляется при почечной недостаточности, подагре из-за отложения в клетчатке кальцификатов, уратов;
- наследственный панникулит, который обусловлен недостатком α1-антитрипсина.
По форме узлов выделяются узловой, бляшечный и инфильтративный типы болезни.

Действия пациента
Если появились первые признаки панникулита, нужно обратиться к врачу. Помимо прочего, следует при обнаружении новых симптомов прибегать к медицинской помощи (постоянный жар, сонливость, высокая усталость, образование волдырей и расширение области покраснения).
Особенности лечения
Способ лечения воспаления подкожной клетчатки определяется его течением и формой. При панникулите узловом хронического типа используют противовоспалительные нестероидные средства («Ибупрофен», «Диклофенак натрия»), антиоксиданты (витамины Е и С); обкалывают узловые формирования глюкокортикороидами. Эффективны еще и физиотерапевтические процедуры: фонофорез гидрокортизона, ультразвук, УВЧ, лазеротерапия, озокерит, магнитотерапия.
При бляшечном и инфильтративном типе подострое течение болезни отличается применением глюкокортикостероидов («Гидрокортизон» и «Преднизолон») и цитостатиков (препарат «Метотрексат»). Вторичные формы болезни лечатся терапией заболевания на фоне васкулита, подагры, панкреатита и красной системной волчанки.
От панникулита профилактической мерой является своевременная диагностика и терапия первичных патологий – бактериальной и грибковой инфекции, недостатка витамина Е.
Как проявляется воспаление подкожной клетчатки на ногах?
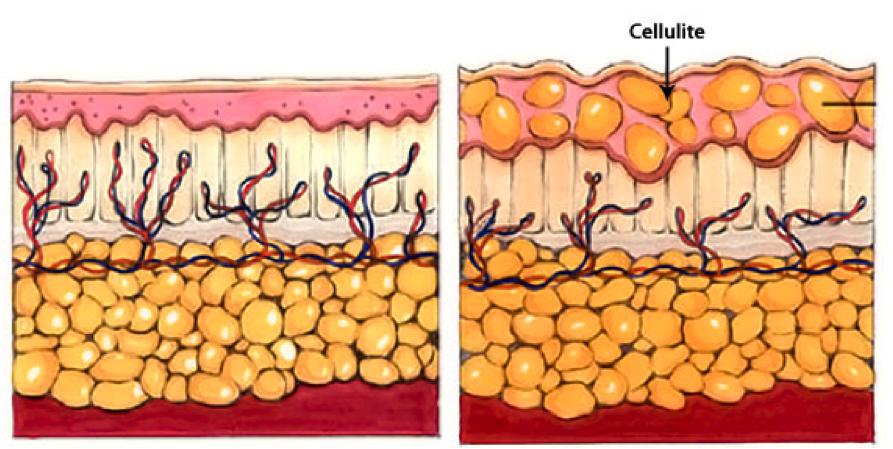
Целлюлит
Целлюлит, или гиноидная липодистрофия, обусловлен структурными изменениями жировой ткани, приводящими часто к сильному ухудшению кровяной микроциркуляции и застою лимфы. Не все специалисты считают заболеванием целлюлит, но настаивают на том, чтобы его можно было назвать косметическим дефектом.
Такое воспаление подкожной жировой клетчатки на фото представлено.

Преимущественно целлюлит возникает у женщин в итоге гормональных сбоев, которые периодически происходят: подростковый период, беременность. В некоторых случаях его появление способен спровоцировать прием контрацептивов гормонального типа. Большое значение принадлежит фактору наследственности и специфике рациона.
Как избавиться?
Липодистрофия ткани под кожей лечится обязательно комплексно. Для достижения успеха нужно питаться правильно, пить поливитамины, антиоксиданты. Очень важная часть лечения – спортивные занятия и активное дыхание.
Врачи советуют курс процедур для улучшения циркуляции крови и лимфы – биорезонансная стимуляция, массаж, прессо- и магнитотерапия. Жировые клетки становятся меньше после мезотерапии, ультразвука, электролиолиза и ультрафонофореза. Используют особые кремы против целлюлита.
Болезни подкожной жировой ткани — это болезни эластичной соединительной ткани мышц, костей скелета, а также ткани, которая располагается под эпидермисом и дермой (собственно кожей). Жировая ткань состоит из жировых клеток, чередующихся с волокнами соединительной ткани, нервными волокнами и лимфатическими сосудами. В подкожной клетчатке находятся также и кровеносные сосуды, питающие кожу человека. Жиры откладываются в подкожной жировой клетчатке тела человека. Если жиры попадают в окружающие ткани, то химическая структура последних изменяется, что вызывает воспалительную реакцию с появлением плотных узелков (так называемых гранулем). Вследствие возникновения этих узелков атрофируется подкожная жировая ткань, формируются рубцы. Узелки могут нагнаиваться и открываться фистулами, из которых может вытекать кровяная или прозрачная жидкость. Нередко вокруг уже имеющихся гранулем формируются новые. После заживления поражений на коже остаются крупные углубления. Иногда в воспалительный процесс вовлекаются руки, бедра, голени, туловище, подбородок и щеки.
Симптомы:
Покрасневшая, воспаленная, горячая на ощупь кожа.
Узловатые уплотнения.
Рыхлая кожа.
Рубцы.
Иногда боль в суставах, лихорадка.
Причины болезней подкожной жировой ткани:
Болезни подкожной жировой ткани делятся на панникулиты, опухоли и разрастания тканей. Узлы, состоящие из соединительной ткани, могут воспаляться, например в результате травмы. После введения в пораженные места инсулина и глюкокортикоидов соединительная ткань атрофируется. Тот же результат наблюдается и после инъекций в подкожную клетчатку масляных растворов, применяемых в косметологии. Покраснение кожи, флегмона, узелки, рубцевание кожи — все эти симптомы наблюдаются и при болезнях поджелудочной железы. Эти изменения возникают в области пупка и на спине. Часто причину воспаления подкожной жировой ткани установить не удается. Причиной формирования узелков у новорожденных считается механическая травма во время родов, однако эта версия не доказана. Это так называемый некроз подкожной клетчатки новорожденных. Прогноз в данном случае благоприятный и в специфическом лечении нет необходимости. Известен спонтанный панникулит.
Лечение болезней подкожной жировой ткани:
Если человек не страдает какой-либо другой болезнью, нуждающейся в специфическом лечении, то ему назначают примочки и повязки с противовоспалительными мазями. Лишь в исключительных случаях пациенту приходится принимать лекарства (например, преднизолон).
Как помочь себе?
Пациенты, страдающие тяжелым заболеванием (например, сахарным диабетом) и регулярно делающие себе инъекции лекарств, должны менять место уколов. После введения лекарства в мышцу необходимо внимательно следить за кожей в местах уколов.
В каких случаях следует обращаться к врачу?
Заметив какие-либо изменения кожи (покраснения, болезненные при надавливании подкожные узелки или уплотнения), следует обратиться к врачу. Сначала врач расспросит пациента о всех общих недомоганиях, затем тщательно осмотрит его кожу. Возможно, понадобится специальный анализ крови. При подозрении на болезнь подкожной жировой ткани врач выполнит специальные диагностические процедуры.
Очаговые болезни:
Многие болезни сопровождаются поражением подкожной клетчатки. Возникающие узелки могут быть следствием ревматической патологии или болезней кровеносных сосудов. Если человек страдает узловой эритемой, то в подкожной клетчатке возникают рыхлые болезненные очаги синюшного цвета. Они могут наблюдаться и при пороках сердца, венерических болезнях, увеличении лимфатических узлов, воспалении кишечника. Возникают боли в суставах и лихорадка.

Что такое панникулит?
— это воспалительная реакция, в основном подкожной жировой клетчатки, вызванная некрозом липоцитов. Может касаться жировой ткани в любом месте, а также протекатьс симптомами со стороны различных систем и органов. Причина неизвестна. Провоцирующие факторы: травмы (также связанные с умышленным калечением), химические вещества с внешним воздействием, биохимические нарушения в организме (например, повышение активности ферментов железы поджелудочной), инфекции. Может сопровождать другие системные заболевания ткани соединительной (СКВ), лимфопролиферативные синдромы, гистиоцитоз.
Клиническая картина и типовое течение панникулита
Наиболее частой является идиопатическая форма (болезнь Вебера-Крисчена); обычно развивается у женщин белой расы. Основной симптом: очень болезненные узловатые патологические образования в жировой подкожной клетчатке, расположенной преимущественно на конечностях, реже в области туловища. Обострению болезни часто предшествуют боли в суставах и мышцах и субфебрилитет. Патологические образования в подкожной жировой клетчатке сохраняются в течение нескольких недель, заживают с формированием «тарелкообразных» шрамов. Реже возникают свищи, из которых выделяется масляное асептическое содержание. Иногда сопутствующе проявляются артрит, серозит, нефрит, поражение печени и системы крови. Узлы в подкожной жировой клетчатке могут быть сопутствующими болезням поджелудочной железы (панкреатиту, псевдокисте, посттравматическим повреждениям, ишемии), а в некоторых случаях присоединяется артрит и тогда формируется триада заболеваний — панникулит (panniculitis), артрит (arthritis), панкреатит (pancreatitis).
Диагностика панникулита
Вспомогательные исследования панникулита при диагностике:
1. Лабораторные исследования: при обострениях болезни наблюдается значительное повышение СОЭ, лейкоцитоз с преимуществом нейтрофилов, анемия, иногда протеинурия и повышенное количество эритроцитов и лейкоцитов в осадке мочи, повышенная активность липазы в сыворотке (у больных с изменениями в поджелудочной железе).
2. Гистологическое исследование биоптата, взятого с места с воспалительными изменениями на ранней стадии заболевания, выявляет некроз липоцитов, наличие макрофагов, содержащих фагоцитированные липиды, тромботические изменения в сосудах, а на более поздней стадии фиброз.
3. РГ пораженных суставов: сужение щелей суставных и очаги остеолиза.
Диагностические критерии панникулита
Диагноз устанавливают на основе типичных изменений в гистологической картине. Существенным (кроме изменений в подкожной жировой клетчатке) является определение наличия других поражений, которые могли бы иметь связь с панникулитом (например, это может быть первое проявление заболевания поджелудочной железы); а также решение вопроса, является заболевание идиопатическим или составным иного патологического синдрома. Необходимо исключить умышленное повреждение кожи у лиц с психическими расстройствами.
Дифференциальная диагностика панникулита
Узловая эритема, инфекция подкожной жировой клетчатки.
Лечение панникулита
Идиопатическую форму лечат НПВП, а обострения с тяжелым течением — ГК или иммуносупрессантами (циклоспорин, циклофосфамид).
Установка точечных светильников своими руками
Пожилые люди более подвержены инфекционным заболеваниям, так как возможности их иммунной системы непрерывно снижаются с возрастом. Это становится особенно очевидным во время сезонных вспышек гриппа или возникновения других вирусных заболеваний, таких как COVID-19.
Поскольку эффективность вакцинации в пожилом возрасте сильно снижается, эта возрастная группа особенно уязвима к инфекциям, что видно через высокий уровень смертности.
Висцеральный жир расположен внутри живота за брюшной мышечной стенкой
Важная роль жира в животе при старении
Ученые из Кафедры биомедицинских исследований (DBMR) Института патологии Бернского университета, а также Университетской больницы Берна, поставили перед собой задачу определить новые подходы к улучшению состояния здоровья у пожилых людей и пристарении.
В течение многих лет ученые предполагали, что хроническое незначительное воспаление ускоряет процессы старения и развитие возрастных заболеваний.
Группа исследователей из Бернского университета показала, что висцеральная жировая ткань (visceral adiposity), известная как брюшной жир, вносит основной вклад в развитие хронического воспаления. Стоит заметить, что висцеральный жир находится внутри живота и обволакивает кишечник и внутренние органы тела. Это не тот жир, который вы можете пощупать своими пальцами через кожу.
Одновременно ученые определили какие иммунные клетки в этой жировой ткани живота играют решающую роль в регуляции этого хронического воспаления. Такими клетками оказались — эозинофилы.
Различные виды накопления жира на животе. Самый опасный вариант — висцеральный жир (visceral adiposity)
Жир в животе — источник постоянного воспаления
Команда ученых смогла продемонстрировать, что эозинофилы, которые преимущественно находятся в кровотоке, также присутствуют в брюшном жире как людей, так и у мышей.
Хотя классически известно, что эозинофилы обеспечивают защиту от паразитарной инфекции и способствуют развитию аллергии в дыхательных путях, эозинофилы, расположенные в жировой ткани живота, отвечают за поддержание местного иммунного гомеостаза.
Со старением количество эозинофилов в брюшном жире снижается, в то время как количество провоспалительных макрофагов увеличивается. Благодаря этой дисбалансу иммунных клеток, жир в животе превращается в источник воспалительных молекул, постоянно накапливающихся в пожилом возрасте.
Ученые считают, что для сохранения здоровья пожилым людям кроме уменьшения количества висцерального жира может потребоваться и получение эозинофилов от доноров или стимулирование численности эозинофилов.
Лечение эозинофилами приводит к улучшению здоровья в пожилом возрасте
Терапия эозинофилами способствует омоложению организма
На следующем этапе ученые изучали возможность обратить вспять возрастные нарушения путем восстановления баланса иммунных клеток в висцеральной жировой ткани (внутри живота).
Проведя множество экспериментов, ученые смогли показать, что перенос эозинофилов от молодых мышей к пожилым снижал не только местное, но и общее воспаление в организме.
Такой подход оказал омолаживающее действие на состарившийся организм. Как следствие, у пожилых животных наблюдалось значительное улучшение физической активности по результатам тестов на выносливость и силу мышц. Кроме того, терапия оказала омолаживающий эффект на иммунную систему, проявляющийся в улучшении реакции пожилых мышей на прививки.
Физические упражнения помогают уменьшать количество висцерального жира с помощью выработки цитокина IL-6. Синтетический IL-6 не приводит к подобному результату.
Что помогает снизить количество висцерального жира
- Постоянная физическая нагрузка, в основном — аэробные упражнения (ходьба, бег, плавание, велосипед, ходьба на лыжах)
- Низкое количество углеводов в питании (низкоуглеводные диеты)
- Увеличение в питании растворимых растительных волокон (растворимой клетчатки)
- Увеличение белка в диете (осторожно, могут быть противопоказания)
- Уменьшение или полный отказ от сахара в пище
- Ограничение потребления алкоголя
- Отказ от трансжиров в продуктах питания (отказ от фаст-фуд, полуфабрикатов, печенья, кексов…)
- Нормализация сна (непрерывный, до 7-8 часов ежедневно)
- Снижение уровня и частоты психологического стресса
- Пробиотики: Lactobacillus fermentum, Lactobacillus amylovorus и особенно Lactobacillus gasseri
- Периодическое голодание
Источник информации: https://www.nature.com
————————
