Все о воспалении парауретральных желез у женщин

Скинеит — это острое или хроническое рецидивирующее инфекционное воспаление парауретральных (скиниевых) желез. Проявляется дизурией, диспареунией, хронической тазовой болью. Диагностируется при помощи вагинального исследования, уретроскопии, посева мазка из мочеиспускательного канала, ПЦР-диагностики, ИФА, РИФ. Консервативная терапия скинеита включает назначение антибактериальных средств, НПВС, иммуномодулирующих и иммуностимулирующих препаратов. Оперативное лечение основано на проведении лазерной, диатермической, радиоволновой коагуляции пораженных желез.
Общие сведения
Точные данные о распространенности скинеита (парауретрита) отсутствуют. Обычно воспаление парауретральных желез диагностируется с запозданием, пациентку долго лечат от цистита, что в ряде случаев имеет хороший эффект, поскольку подходы к терапии этих заболеваний практически одинаковы. По мнению ряда специалистов в сфере урогинекологии, скинеит может быть достаточно распространенным заболеванием, все клинические случаи поражения нижних мочевыделительных путей, манифестирующие болью и дизурией при чистых уретральных смывах, являются именно парауретритом. Чаще заболевают 20-45-летние женщины с высокой сексуальной активностью.
Скинеит
Причины скинеита
Парауретрит развивается вследствие инфицирования малых вестибулярных желез условно-патогенной и специфической патогенной микрофлорой. Наиболее часто воспаление провоцируют стафилококки, кишечная и синегнойная палочки, клебсиеллы, стрептококки, в обычных условиях обитающие во влагалище и перианальной зоне. У некоторых пациенток заболевание становится осложнением острых и хронических урогенитальных инфекций — гонореи, хламидиоза, трихомониаза, уреаплазмоза, микоплазмоза, сифилиса. Основными факторами, способствующими возникновению скинеита, являются:
- Травмы уретры. Вероятность инфицирования повышается при повреждении уретрального канала в проекции скиниевых желез. Травмирование слизистой возможно при проведении инвазивных урологических манипуляций (бужировании уретры, катетеризации мочевого пузыря, уретроскопии, цистоскопии), бурном половом акте.
- Неупорядоченная половая жизнь. Незащищенные сексуальные контакты с малознакомыми партнерами являются основной причиной распространения специфических урогенитальных инфекций, осложняющихся парауретритом. В подобных ситуациях также возрастает риск травматического повреждения уретрального канала.
- Снижение иммунитета. Угнетение иммунной системы — ведущий фактор в развитии скинеита, вызванного активизацией условно-патогенных микроорганизмов. Нарушение иммунитета может наблюдаться при сахарном диабете, переохлаждении, рецидивах хронических соматических заболеваний, ВИЧ-инфекции, иммуносупрессивной терапии.
Определенную роль в возникновении воспаления играют анатомические особенности скиниевых желез, выводные протоки которых открываются либо в преддверии влагалища (экстрауретральное расположение), либо в нижних отделах уретры (интрауретральная локализация). Разветвленная сеть извитых парауретральных ходов становится хорошим морфологическим субстратом для персистирования инфекции.
Патогенез
Механизм развития скинеита основан на возникновении местной воспалительной реакции в ответ на обсеменение слизистой парауретральных желез бактериями, простейшими или другими инфекционными агентами. Основной путь заражения — контактный. Микроорганизм попадает в устье скиниевой железы с биологическими секретами полового партнера или передается через загрязненный медицинский инструмент.
Инфекция также может распространяться по слизистым при уретрите, цистите, вульвовагините, бактериальном вагинозе, кольпите, цервиците, эндометрите, аднексите. При травмировании ситуация усугубляется появлением участков неспецифического воспаления и поврежденного эпителия, который легче обсеменяется патогенной флорой.
Под действием экзотоксинов и других факторов адгезии, инвазии, агрессии, производимых микроорганизмами, колонизировавшими эпителий желез Скина, наступает первичная альтерация клеток. Выделение из поврежденных эпителиоцитов многочисленных протеаз и медиаторов воспаления способствует нарушению местной циркуляции.
Расширение сосудов, замедление кровотока, выход в просвет железы и окружающие ткани плазмы крови, лейкоцитов, макрофагов приводит к возникновению отека и болевого синдрома. В последующем скинеит может разрешиться самостоятельно или принять затяжное рецидивирующее течение с персистированием микроорганизмов в протоке или просвете железы. В зависимости от характера экссудата возможно серозное или гнойное воспаление.
Симптомы скинеита
Обычно клиника парауретрита возникает на фоне воспалительных заболеваний близлежащих органов (уретры, мочевого пузыря) либо после их травмирования. При мочеиспускании отмечаются неприятные ощущения, жжение, болезненность. Позывы к мочеиспусканию становятся частыми (более 10 в сутки), за один раз выделяются маленькие порции мочи. Симптоматика усугубляется нарушениями в интимной сфере: болями, дискомфортом при сексуальных контактах, обострениями после полового акта. При рецидивирующем течении возможны тазовые боли. Общие симптомы в виде повышения температуры, слабости, ухудшения общего состояния при скинеите наблюдаются крайне редко.
Осложнения
Закупорка выводных протоков воспаленной железы со скоплением в ее просвете секрета и экссудата способна привести к формированию парауретральной кисты. В дальнейшем объемное образование может инфицироваться и нагноиться, вследствие чего развивается абсцесс. При распространении микроорганизмов, персистирующих в очаге воспаления, на смежные органы, скинеит осложняется хроническими рецидивирующими циститами и уретритами. При вовлечении в воспалительный процесс вышележащих отделов мочевыводящего тракта возможно возникновение уретерита и пиелонефрита. Наиболее редкое осложнение – образование дивертикула уретры.
Диагностика
Постановка диагноза зачастую затруднена из-за неспецифичности клинической картины скинеита и отсутствия специальных методов, позволяющих визуализировать воспаленные железы Скина. В большинстве случаев диагностический поиск проводится путем исключения урогинекологической патологии со сходной клинической картиной. План обследования может включать такие методы, как:
- Гинекологический осмотр. При осмотре на кресле пораженные скиниевы железы определяются в виде болезненного уплотнения на передней стенке нижней трети влагалища. О наличии гнойного процесса свидетельствует выделение небольшого количества гноя из мочеиспускательного отверстия при надавливании на парауретральные железы со стороны влагалища. Иногда при осмотре видны воспаленные устья желез.
- Уретроскопия. Поскольку скинеит часто развивается на фоне острого или хронического воспаления уретры, информативность и чувствительность уретроскопии являются низкими. При отсутствии эндоскопических признаков уретрита симптомом возможного воспалительного процесса в железах Скина является точечная гиперемия эпителия на задней стенке мочеиспускательного канала, расширение устьев протоков.
Результаты общего анализа мочи неспецифичны – обычно выявляется лейкоцитурия, бактериурия. Для исключения других урогинекологических болезней проводятся УЗИ органов малого таза, цистоскопия. Важную роль играет посев мазка из уретры на микрофлору, который позволяет идентифицировать возбудителя, вызвавшего скинеит, и определить его чувствительность к антибиотикам.
При подозрении на развитие воспаления парауретральных желез на фоне специфических инфекций рекомендована ПЦР-диагностика, РИФ, ИФА. Парауретрит дифференцируют с острыми и хроническими уретритами, циститами, в том числе с посткоитальным воспалением мочевого пузыря, дивертикулезом уретры, кистами и абсцессами скиниевых желез. Кроме врача-уролога пациентку по показаниям консультирует гинеколог, венеролог, инфекционист.
Лечение скинеита
Основными задачами терапии при ведении женщин с подозрением на парауретрит является купирование воспалительного процесса, предупреждение осложнений и хронизации заболевания. В сомнительных случаях, когда затруднена дифференциальная диагностика скинеита с другими уроинфекциями, схема лечения аналогична назначениям при цистите. При диагностированном воспалении парауретральных желез рекомендованы:
- Антибактериальные средства. Выбор препарата зависит от возбудителя, вызвавшего воспалительный процесс. При выявлении венерического заболевания назначают медикаменты, предусмотренные соответствующим стандартом медицинской помощи. Для элиминации условно-патогенной флоры обычно используют антибиотики широкого спектра действия с уроантисептическим эффектом (фосфомицины, нитрофураны, фторхинолоны II-III поколения, пероральные цефалоспорины III поколения).
- Симптоматическая терапия. При выраженном местном воспалении и болевом синдроме применяют нестероидные противовоспалительные препараты, которые угнетают синтез простагландинов, тромбоксана, повышают болевой порог рецепторов, оказывают центральное анальгезирующее действие. Для укрепления иммунитета назначают общие иммуномодуляторы и иммуностимуляторы, активирующие Т-лимфоцитов и магрофагов, усиливающие интерфероногенез, синтез интерлейкинов и Ig А.
На весь период лечения пациенткам, страдающим скинеитом, рекомендован половой покой. При неэффективности лекарственной терапии, частом рецидивировании с осложнением парауретрита другими хроническими урологическими инфекциями показано диатермическое, лазерное или радиоволновое прижигание скиниевых желез и их протоков.
Прогноз и профилактика
Исход заболевания зависит от своевременности лечения и правильности подбора медикаментозных средств. Прогноз обычно благоприятный, зачастую воспаление удается быстро купировать с помощью антибактериальной терапии. Эффективность хирургических вмешательств при хроническом рецидивирующем скинеите достигает 95%.
Для профилактики парауретрита женщине необходимо избегать переохлаждений и ношения тесной сдавливающей одежды, отказаться от беспорядочных половых связей и незащищенного секса. Поскольку длительный застой мочи способствует микробному обсеменению тканей мочевыделительных органов, важно следить за своевременностью опорожнения мочевого пузыря. Существенную роль в предупреждения скинеита играет регулярное наблюдение у гинеколога для своевременного выявления и лечения генитальных инфекций.
Известно, что в женском организме нет простаты и теоретически простатит развиться не может. Но у женщин есть орган, напоминающий по строению недоразвитую предстательную железу.
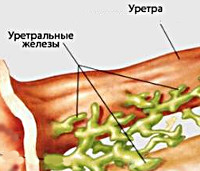
Это скопление парауретральных желез, которые называют малыми вестибулярными, или железами Скина. Они расположены, как и мужская простата, вокруг мочеиспускательного канала.
При воспалении этой области возникает заболевание скинеит, которое иногда называют женским простатитом.
Какую функцию выполняют скиниевы железы
Необычные органы были названы в честь врача Александра Скина, впервые описавшего их в медицинской литературе. Расположены железы на передней стенке женских половых путей, в области, непосредственно примыкающей к нижней части мочеиспускательного канала.
Через устья скиниевых желез выделяется специальная смазка, напоминающая по составу жидкость, вырабатываемую предстательной железой. Назначение ее до конца неизвестно, но предположительно она нужна для увлажнения слизистой.
Отсутствие точных данных о функции этих органов обусловливается различием их размера и расположения у разных желез женщин. Иногда железы полностью отсутствуют и скинеит развиться не может.
Причины воспаления парентеральных желез
Основная причина скинеита – инфицирование женской простаты микроорганизмами – кокками, кишечной и синегнойной палочкой, грибком молочницы, гарднереллой. Поэтому заболевание вызывается:
- Проникновением возбудителей, способных вызывать воспаление из половых путей и прямой кишки.
- Попаданием болезнетворных микробов из мочевыводящей системы при цистите, уретрите, микробном поражении почек. Особенно часто такая ситуация возникает при ощелачивании мочи, вызванной выработкой микробами специального вещества уреазы. В результате моча теряет свои бактерицидные свойства и патогенные микроорганизмы могут спокойно проникать в любые ткани, в том числе в железистые протоки.
- Венерические заболевания, при которых скиниевы железы инфицируются гонококками, трихомонадами, хламидиями, микоплазмами.
- Травмы уретры, возникающие при медицинских манипуляциях и прохождении по уретре мочевых камней, царапающих в слизистую.
Заболевание провоцируют:
- Сниженный иммунитет – болезнь часто возникает на фоне сахарного диабета, различных инфекций и хронических поражений мочевыделительной системы. Провоцируют заболевание переохлаждение и перегревание интимной зоны, вызванное ношением одежды, не соответствующей погодным условиям и содержащей большое количество синтетических волокон.
- Недостаточная гигиена, способствующая попаданию инфекции в железистые устья с поверхности кожи и слизистых.
- Дисбактериоз половых путей – состояние, при котором погибает здоровая микрофлора, а вместо нее развиваются грибок и болезнетворные микробы. Поэтому скинеит часто возникает на фоне приема антибиотиков, особенно если больная не использовала для лечения антигрибковые препараты и лекарственные средства, нормализующие микробную флору.
- Расположение желез, которые могут находиться ближе или дальше к концу уретры. Чем глубже находятся эти органы, тем реже они воспаляются.
Симптомы
Заболевание зачастую развивается на фоне различных инфекционных и воспалительных процессов, протекающих в половых путях и мочевыделительной системе. Поэтому женщины принимают симптомы скинеита за цистит или уретрит, не всегда своевременно обращаясь к врачу.
Воспалительный процесс, развившийся в железах, приводит к отеку тканей, сопровождающемуся жжением, болью и дискомфортом, усиливающимися при мочеиспускании. Позывы в туалет учащаются до 10 и более раз в сутки, при этом выделяются небольшие порции мочи. Иногда возникают безрезультатные ложные позывы, сопровождающиеся сильной болью.
Болезненность отдает в низ живота и прямую кишку. Могут возникать достаточно сильные тазовые боли. При переходе заболевания с мочеиспускательного тракта на половую систему появляются слизистые или гнойные выделения, иногда с неприятным запахом.
При отсутствии лечения болезнь переходит в хроническую форму, обостряясь во время переохлаждения, перегревания, критических дней. Симптомы усиливаются при употреблении кислой, соленой, острой пищи и алкоголя.
Осложнения скинеита
Длительный воспалительный процесс может приводить к появлению дивертикулов уретры – мешкообразных выпячиваний, соединяющихся с мочеиспускательным каналом с помощью узкой шейки. В этих образованиях скапливается моча, которая постоянно подтекает, пачкает белье и вызывает неприятный запах.
Нарушение оттока содержимого из воспаленной железы приводит к ее растяжению и образованию парауретральной кисты. У женщины возникают сильные боли в интимной зоне и гнойные выделения из уретры. Крупная киста может закрыть мочеиспускательный канал, вызвав острую задержку урины.
Воспаленные железы нагнаиваются с формированием гнойников – абсцессов, которые впоследствии прорываются в половые пути или уретру с возникновением свищей. В этом случае помочь женщине можно только проведением операции.
Диагностика скинеита
Для диагностики болезни проводятся:
- Гинекологический осмотр, во время которого виден уплотненный очаг в области выхода из половых путей. При надавливании на него выделяются гной или слизь. Иногда врач может увидеть воспаленные устья парауретральных желез.
- Уретроскопия – исследование уретры, при котором на его стенках в области расположения желез обнаруживаются участки воспаления.
- Анализ мочи, в котором при скинеите появляются лейкоциты и бактерии, а кислотность изменяется со слабокислой на щелочную.
- Посев мочи на флору и чувствительность к антибиотикам позволяет выявить возбудителя, вызвавшего заболевание, и подобрать наиболее подходящее лекарство для лечения болезни.
- Для обнаружения скрытых и вялотекущих инфекций применяется анализ Фемофлор, выявляющий микроорганизмы, которые могли инфицировать железы.
- При подозрении на переход инфекции с почек или мочевого пузыря проводится УЗИ-исследование этих органов.
Полноценная диагностика позволяет не только определить источник инфекции, но и подобрать наиболее подходящее лечение.
Лечение
Основные цели лечения – устранение воспаления, болей и инфекции в железах. Для этого применяются:
- Антибактериальные и антигрибковые препараты, подобранные с учетом результатов посева. При разрастании условно-патогенной флоры, которая в небольших количествах не вредит организму, а в больших – вызывает инфицирование, применяются уроантисептические антибиотики, специально разработанные для борьбы с инфекциями мочевыводящих путей.
- Местное воспаление снимают с помощью противовоспалительных средств. Хороший эффект дают иммуномодуляторы – средства, усиливающие активность иммунной системы.
Поэтому, чтобы не запустить болезнь, при симптомах неполадок в мочеполовой сфере нужно обращаться к гинекологу. Попытки самостоятельно лечиться приводят к серьезным осложнениям и тяжелым последствиям.
Поделиться ссылкой:
Скинеит представляет собой воспалительный процесс, имеющий острый или хронический характер и локализующийся в области парауретральных желез. С клинической точки зрения такая патология чрезвычайно похожа на воспаление мочевого пузыря. Она сопровождается неприятными ощущениями во время мочеиспускания, учащением позывов к нему и так далее. Своевременная диагностика и правильно подобранная терапия позволяют свести риск развития каких-либо осложнений к минимуму. В противном же случае данное заболевание может сопровождаться образованием парауретральной кисты с последующим ее нагноением и возникновением абсцесса. К другим возможным осложнениям относится распространение инфекционной флоры на рядом расположенные органы, в том числе и на почки.
Скинеит также называется парауретритом. В настоящее время точные сведения о том, насколько распространено такое воспаление, отсутствуют. Предположительно это связано с тем, что, как мы уже сказали, данная патология очень легко может быть спутана с циститом. В результате больной человек получает лечение, направленное на купирование воспалительного процесса в мочевом пузыре, которое оказывается эффективным и при скинеите. Замечено, что наиболее часто с этим заболеванием сталкиваются представительницы женского пола, находящиеся в возрастном диапазоне от двадцати до сорока пяти лет.
Воспаление парауретральных желез имеет инфекционный характер. При этом свою роль в развитии данного патологического процесса могут сыграть как условно-патогенные, так и патогенные бактерии. Наиболее часто такое заболевание бывает ассоциировано со стрептококковой или стафилококковой флорой, кишечной или синегнойной палочкой. В ряде случаев поражение парауретральных желез бывает обусловлено инфекциями, передающимися половым путем. В качестве примера можно привести гонорею, трихомониаз, хламидиоз и так далее.
Основным фактором, предрасполагающим к возникновению данной болезни, является сниженный уровень иммунной защиты. На фоне пониженного иммунитета создаются благоприятные условия для активации условно-патогенной флоры. Способствовать этому могут переохлаждения, вредные привычки, имеющиеся хронические соматические патологии, сильные стрессы, прием лекарственных препаратов, обладающих иммуносупрессивным эффектом, и так далее.
Еще одним важным моментом в развитии парауретрита являются травмирующие воздействия на уретру. Наиболее часто воспалительному процессу в области парауретральных желез предшествуют различные инвазивные манипуляции, например, установка катетера или цистоскопия. В том случае, если женщина ведет беспорядочную половую жизнь и практикует незащищенные половые акты, она также находится в группе риска по возникновению такого воспаления.
Отдельно стоит сказать об анатомических особенностях парауретральных желез. Зачастую в ходе обследования можно обнаружить, что их протоки открываются в области преддверия влагалища или в нижнем отделе мочеиспускательного канала. В этом случае создаются благоприятные условия для проникновения инфекционной флоры с последующим формированием болезни.
Стоит заметить, что очень часто скинеит развивается на фоне какого-либо другого воспалительного заболевания со стороны мочеполовой системы. В этом случае патогенная флора мигрирует из первично пораженной области по слизистым оболочкам к парауретральным железам. В качестве примера можно привести вульвовагинит, цервицит, уретрит и так далее. При этом в зависимости от характера воспаления принято выделять его серозную и гнойную формы. Гнойная форма сопровождается более выраженной клинической картиной и в некоторой степени хуже поддается лечению.
Симптомы, характерные для скинеита

Ранее мы уже говорили о том, что парауретрит не имеет каких-либо специфических симптомов. Как правило, клиническая картина нарастает остро, однако общий интоксикационный синдром с повышением температуры тела не характерен для данной патологии. Однако в отдельных случаях он все же может наблюдаться.
В первую очередь возникают такие симптомы, как чувство дискомфорта и жжения, а также болезненность при процессе мочеиспускания. Больная женщина указывает на то, что у нее стало чаще возникать желание помочиться. Как правило, количество мочеиспусканий доходит до десяти и более раз за сутки. Однако объем разовой порции мочи значительно снижается.
В том случае, если данный патологический процесс приобретает хроническое течение, сопутствующие симптомы то затихают, то вновь обостряются. Нередко отмечается наличие постоянной слабо выраженной ноющей боли в области таза. На фоне происходящих изменений присоединяются и проблемы со стороны интимной сферы. Они представлены болезненностью во время полового акта, а также возникновением обострений после него.
Диагностика и лечение воспаления

В первую очередь данная болезнь может быть заподозрена на основании тщательного гинекологического осмотра. В ходе такого осмотра можно обнаружить небольшие уплотнения в области преддверия влагалища, сопровождающиеся болезненностью при пальпации. Важным моментом в плане диагностики является бактериологическое исследование мазка. При подозрении на специфическую природу воспалительного процесса показаны ПЦР-диагностика, различные серологические анализы.
Лечение при таком воспалении складывается из антибактериальных препаратов, выбираемых на основании чувствительности выделенной флоры. Для купирования болевого синдрома назначаются нестероидные противовоспалительные средства. Дополнительно показаны иммуномодуляторы и витаминотерапия. Иногда при неэффективности консервативной терапии парауретральные железы могут прижигаться с помощью лазерного или радиоволнового воздействия.
