Железистый полип цервикального канала с хроническим воспалением
Полипозные образования в полости матки и цервикальном канале — область исследования современной гинекологии и онкологии. Основная опасность полипов заключается в рисках их перерождения в аденоматозные очаги с последующим озлокачествлением. При появлении патологических наростов рекомендуется их плановое удаление. Несмотря на то, что не все полипы озлокачествляются, клиницисты рекомендуют начать раннюю профилактику малигнизации клеток опухоли.
Железистый полип как патология
Железистый нарост в просветах цервикального канала — патологическое новообразование, структурным содержанием которого является железы и другие соединительнотканные компоненты. Преобладание желёз в морфологическом строении тела полипа отражает и название типа полипозного очага.
Строма или основание полипа состоит из слизистой ткани цервикального канала. Железистые полипы обычно на длинной ножке, имеют небольшое грибовидное или шарообразное тело, не более 1,5 см.
Локализация полипозных очагов многообразна:
- просвет цервикального канала,
- основание шейки матки,
- выход во влагалищную полость.
Крайнее расположение полипов повышает риски ущемления, постоянной травматизации, внутренних кровотечений. По структуре полипы мягкие, эластичные, склонны к выраженной травматизации.
Железистые разрастания слизистой — распространённая гинекологическая ситуация, которая встречается у женщин репродуктивного возраста от 25 до 35 лет. Преимущественно, это локализованные одиночные наросты слизистой, однако встречаются и множественные виды. В одном просвете может быть до 10 таких наростов.
Обратите внимание! Крайнее расположение полипов повышает риски ущемления, постоянной травматизации, внутренних кровотечений.
Особенности железисто-фиброзного нароста
При выделении особенностей фиброзно-железистого полипа важно отметить морфологическую сочетанность патологического разрастания слизистых оболочек цервикального канала:
- Фиброзная ткань. Фиброз — особая реакция слизистых оболочек на различные воспаления, хронические заболевания, хирургические или диагностические манипуляции. Фиброзная ткань характеризуется уплотнением, рубцеванием, утратой любых функциональных особенностей. При возникновении фиброзных изменений снижается функциональность органа или ткани.
- Железистые структуры. Железы могут быть нефункциональными или секретирующими, выделяющими капельножидкую воду и другие ферменты.
Морфологическая структура этих тканей обычно и представляет собой сочетание железистой и фиброзной ткани в равных соотношениях. Размеры таких полипов могут варьировать от 0,5 мм до 3 см. Обычно фиброзно-железистые разрастания имеют широкое основание и плоское тело, возвышающееся над поверхностью слизистых.
Все типы опухолевидных наростов образуются на фоне повреждения слизистых оболочек и эпителиальной ткани, поэтому носят, преимущественно, вторичный характер.
Важно! Опасность железисто-фиброзного полипа заключается в высоких рисках малигнизации клеток и трансформации в аденоматозы с последующим образованием раковой опухоли.
Предрасполагающие факторы
Механизмы формирования полипозных очагов обусловлены экзогенными и эндогенными факторами. В основе риска онкологии лежит наследственность и отягощённый гинекологический анамнез.
Выделяют несколько распространённых причин формирования полипозных новообразований:
- гормональные расстройства;
- естественные роды;
- искусственное прерывание беременности;
- регулярные гинекологические манипуляции;
- постоянные стрессы;
- психические расстройства, психоэмоциональная нестабильность;
- возрастные изменения и нарушения цикличности менструации;
- хронические воспалительные процессы;
- венерические заболевания.
Достоверно невозможно определить истинную причину патологического разрастания слизистых, ровно, как и оценить степень влияния какого-либо фактора. Обычно образованию полипа способствуют сразу несколько негативных факторов.
Практические в 70% всех клинических случаях псевдоэрозивные очаги, а также эрозия и полипы шейки матки сочетаются с поликистозом яичников, эндометриозом матки и цервикального канала, атрофическим кольпитом.
Информация к размышлению: причиной возникновения железистых разрастаний могут быть нарушение влагалищной микрофлоры в результате инфекций, передающихся половым путём:
- микоплазмоз,
- уреаплазмоз,
- генитальный герпес.
Диагностические направления
Традиционная диагностика полипа цервикального канала заключается в обычном осмотре влагалищной полости и зева цервикса при помощи гинекологических зеркал.
Окончательный диагноз выставляют на основании жалоб женщины, её клинического анамнеза, возраста и некоторых физикальных критериев, а также после проведения следующих методов диагностики:
- ультразвуковое исследование (интравагинальное и поверхностное);
- цервикоскопия (эндоскопический метод исследования);
- кольпоскопия (осмотр влагалища и стенок шеечного канала при помощи кольпоскопа);
- диагностическое выскабливание (гистероскопия);
- биопсия (что может показать результат биопсии полипа шейки матки узнайте здесь).
Все эти методы в полной мере отражают состояние внутреннего зева половых органов. Дополнительно назначают анализы крови, кала, мочи для определения сопутствующих заболеваний. Эффективным методом исследования полипов является гистероскопическое исследование и биопсия.
Гистология после забора биопсии позволяет:
- Достоверно оценить характер патологического нароста;
- Определить степень онкогенных рисков;
- Построить дальнейшую тактику ведения пациента.
Клинические проявления
К сожалению, основная опасность полипозных структур в цервикальном канале кроется в бессимптомном течении полипоза на ранних этапах развития патологии. При этом, чем меньше полип, тем меньше его клинические проявления.
Обычно полипы диагностируют случайно при профилактическом обследовании женщины или на предмет других жалоб.
По мере роста полипа возможно появление следующих симптомов:
- Нетипичные мажущие выделения;
- Межменструальные кровотечения;
- Сильные боли внизу живота;
- Болезненные менструации (особенно, если подобного ранее не отмечалось);
- Боли после полового акта;
- Невозможность зачатия ребёнка.
Обратите внимание! Внутренние кровотечения могут отражаться в виде сукровичных или коричневатых выделений, провоцировать развитие железодефицитной анемии. При появлении настораживающих симптомов следует обязательно обратиться к специалисту.
Лечение фиброзно-железистого полипа эндоцервикса
Лечение фиброзно-железистого предполагает обязательное его удаление. Операция носит плановый характер. Перед лечением проводят курс медикаментозной терапии, особенно при наличии воспалительных процессов.
Показаниями к хирургическому удалению являются:
- Крупные разрастания слизистой (могут являться причиной закупорки шеечного просвета, препятствовать беременности);
- Возраст женщины более 35 лет (риски возникновения множественных полипов и полипоза);
- Неэффективность медикаментозного лечения, включая гормонозаместительную терапию;
- Бесплодие женщины, обусловленное патологическим разрастанием тканей;
- Риски озлокачествления.
Учитывая плановый характер удаления, у женщины есть возможность тщательно подготовиться, а у врача — составить правильную тактику удаления и выбор метода.
Основные виды оперативного вмешательства
Эффективными в отношении полипов являются следующие манипуляции:
- Лазерная коагуляция. Метод предполагает удаление полипа за счёт иссечения ножки и выпаривания патологической ткани под воздействием лазерного луча. По ходу операции происходит одновременное спаивание сосудов, что предупреждает развитие кровотечений. Недостатком метода является сильная задымленность во время операции и невозможность удаления крупных или множественных полипов.
- Полипэктомия. Удаление патологического нароста путём иссечения или выкручивания из стенок цервикса. Метод эффективен при полипах до 2,5-3 см. После удаление раневая поверхность ложа прижигается электродами или лазером.
- Диатермоэксцизия. Петлевое удаление, которое предполагает наложение петли на нарост и его иссечение с последующим прижиганием электрическим током. Применяется при выраженной дисплазии стенок цервикального просвета, а также при рисках спаечной болезни, эрозивных очагов.
- Криодеструкция. Метод подразумевает замораживание ножки или тела полипа при помощи жидкого азота. После замораживания полип извлекается наружу. Основным преимуществом является малотравматичность и быстрое восстановление. После манипуляции отсутствует риск образования рубцовой ткани.
- Радиоволновая коагуляция. Удаление производится при помощи особого оборудования — аппарата Сургитрон. Отличается малоинвазивностью, малой травматичность и быстротой выполнения.
- Резекция. Полостная операция, подразумевающая удаление части маточной полости или весь орган. Радикальное решение принимается при озлокачествлении опухоли во избежание метастазирования в другие отделы органов малого таза.
Тип вмешательства избирается, исходя из размера и симптоматической картины полипозного очага, а также на основании особенностей истории болезни женщины.
Возможные осложнения
Несмотря на небольшой объём большинства методов удаления, риск развития осложнений все равно сохраняется. Основным осложнением операции является возникновение новых очагов. Практически в 12% всех клинических случаев возникает рецидив.
Другими осложнениями считаются:
- Образование спаечных процессов и рубцовой ткани;
- Инфекционное поражение;
- Озлокачествление не полностью удалённого полипа;
- Кровоточивость при повреждении стенок канала;
- Аллергические реакции, сильная отёчность;
- Гематометра — сильное внутреннее кровотечение с последующим застоем крови в полости матки.
Правильное поведение пациента после операции и следование всем врачебным предписаниями — залог успешного постоперационного восстановления без осложнений.
Медикаментозная терапия после удаления
Учитывая, что матка, яичники, придатки, цервикальный канал относятся к гормонозависимым органам, важно восстановление гормонального фона женского организма. После операции возможен дисбаланс прогестерона и эстрогена, что может привести к неприятным последствиям.
После удаления полипа назначают следующие лекарственные препараты:
- Гормональные препараты (Утрожестан, Дюфастон, Три-мерси);
- Антибактериальные препараты (Диклофенак, Пироксикам, Целекоксиб, Цифран-ОД);
- Спринцевания антисептиками (Мирамистин, Хлоргексидин, Фурацилин).
После удаления женщинам показан охранительный режим, половой покой и точное соблюдение схемы приёма некоторых медикаментов. После операции следует проходить УЗИ не менее 2 раз в год, сдавать анализы крови, вовремя лечить инфекционные заболевания.
Прогноз при своевременном удалении фиброзно-железистых полипов благоприятный. При обнаружении по результатам гистологии атипичных клеток прогностические критерии определяются степенью распространенности онкогенного процесса.
Записаться на приём к врачу вы можете непосредственно на нашем ресурсе.
Будьте здоровы и счастливы!
Разрастание клеток эндоцервикса. Железистый полип цервикального канала возникает на фоне гормональных нарушений и может стать основой для формирования предракового состояния.
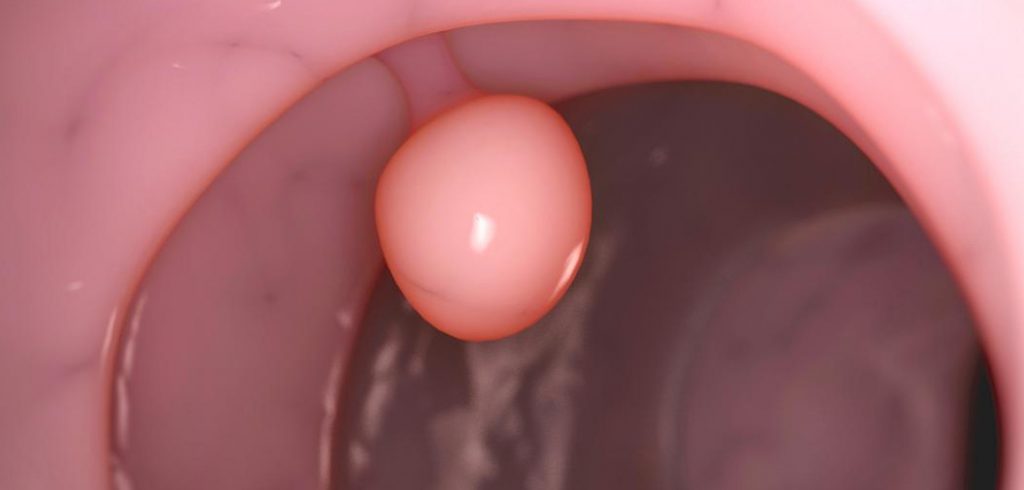 Полип на ножке в средней трети эндоцервикса
Полип на ножке в средней трети эндоцервикса
Полипы шейки матки
Доброкачественные
новообразования. Выросты из цилиндрического эпителия шейки матки выявляются при
стандартном врачебном осмотре или при ультразвуковом сканировании. Выделяют следующие
варианты:
- Железистый
полип цервикального канала; - Железисто-фиброзный;
- Фиброзный;
- Децидуальный
(на фоне беременности); - Аденоматозный.
Первые
четыре варианта безопасны с точки зрения онкологии. Аденоматозный полип
относится к предраковому состоянию, при котором необходимо максимально быстро
выполнить все необходимые лечебные мероприятия по предупреждению рака шейки
матки.
Железистый полип цервикального канала
Самый частый вариант – железистый полип эндоцервикса – формируется из внутреннего эпителия шейки матки, располагаясь на выходе из канала, в средней трети или в верхней части близко к маточной полости. Важная особенность – наличие ножки, в которой проходят сосуды, или новообразование имеет широкое основание. Не всегда у женщины будут какие-либо жалобы. К возможным симптомам заболевания относятся:
- Постоянные
тянуще-болевые ощущения; - Незначительные
сукровичные выделения или кровомазанье; - Контактное
кровотечение (после полового акта); - Нарушение
месячных; - Бесплодие.
Врач-гинеколог при осмотре обратит внимание на наличие новообразования, находящегося в области выхода из шейки матки. Чаще всего это розовый или красный вырост, гладкий и подвижный на внешний вид. Кроме осмотра, надо сделать УЗИ детородных органов и кольпоскопию, чтобы исключить возможность того, что ножка полиповидного выроста начинается в полости матки.
Основные причины возникновения
Не
всегда есть возможность понять, почему возник полипоз в эндоцервиксе, но чаще
всего причинами заболевания являются:
- Гормональные
расстройства; - Хроническое
воспаление в шейке и полости матки (эрозия, цервицит, эндометрит); - Частые
травмы стенок цервикального канала (аборты, диагностические исследования).
Вне
зависимости от причин, в каждом конкретном случае надо удалить разрастание в
шеечном канале и отправить удаленный материал на исследование. Железистый полип
цервикального канала – это гистологический диагноз: только после получения результата
из лаборатории можно уверенно говорить о том, что этот вырост не является
предраком шейки матки.
Железистый полип цервикального канала – каков риск
Вероятность обнаружения предопухолевого состояния крайне низка, но любое новообразование в области эндоцервикса может стать основой для возникновения CIN и рака шейки матки. Железистый полип цервикального канала – это в тотальном большинстве случаев доброкачественная опухоль, но нельзя недооценивать это гинекологическое заболевание. Помимо хирургического удаления под контролем кольпоскопии или гистероскопии с последующим обязательным гистологическим исследованием, необходимо провести лечение для предупреждения рецидива полипоза и восстановления детородной способности женщины.
Железистый полип цервикального канала – это минимальный онкологический риск у молодых женщин. И это предраковое состояние для пожилых пациенток: у женщин в постменопаузе от 50 лет и старше любой полиповидный вырост из шейки или в матке надо оценивать с позиций онконастороженности.
Запись опубликована в рубрике Гинекология с метками гинекология, опухоль, предрак, причины. Добавьте в закладки постоянную ссылку.
Полипы цервикального канала – опухолевидные образования, исходящие из цилиндрического эпителия эндоцервикса и растущие в просвет шейки матки. Полипы цервикального канала обычно проявляют себя белями, контактными кровотечениями, тянущими болями. Диагностика полипов шейки матки включает проведение влагалищного осмотра, кольпоскопии, цервикоскопии, гистологический анализ соскоба шейки матки. Удаление полипа цервикального канала производится путем откручивания его ножки и прижигания ложа с последующим выскабливанием слизистой шейки матки.
Общие сведения
Полипы цервикального канала образуются в результате очаговой пролиферации клеток эндоцервикса и представляют собой древовидные соединительнотканные выросты на тонкой или широкой ножке. Полипы цервикального канала могут расти в просвет шеечного канала или выступать за его пределы. Полипы вырастают в любом отделе шейки матки, но чаще локализуются в области смены зон эпителия или наружного зева. В случае множественных разрастаний говорят о полипозе цервикального канала.
В структуре доброкачественной патологии шейки матки полипы составляют около 20-25%. Наряду с лейкоплакией шейки матки, эритроплакией, остроконечными кондиломами, эпидермоидными папилломами, эрозиями и псевдоэрозиями полипы цервикального канала относят к фоновым процессам, повышающим риск развития рака шейки матки и требующим постоянного наблюдения гинеколога.

Кольпоскопия. Полип слизистой цервикального канала, выступающий за пределы наружного зева
Классификация полипов цервикального канала
Клиническая гинекология использует несколько классификаций полипов цервикального канала. По гистологическому типу, в зависимости от соотношения железистого, стромального и сосудистого компонента, различают железистые, железисто-фиброзные, фиброзные, аденоматозные, ангиоматозные полипы.
По различиям в структуре эпителиального покрова выделяют полипы, покрытые цилиндрическим, плоским многослойным, а также высоким цилиндрическим либо незрелым эпителием с метапластическими изменениями. С учетом преобладания процессов пролиферации и эпидермизации дифференцируют простые, пролиферирующие и эпидермизирующиеся полипы цервикального канала.
Наряду с истинными полипами цервикального канала, выделяют децидуальные полипы, или псевдополипы, возникновение которых связано с беременностью. Псевдополипы лишены сосудистой ножки и представлены децидуальной тканью — трансформированным эндометрием. Если наличие децидуальных полипов цервикального канала сопряжено с угрозой прерывания беременности, то производится их удаление во время гестации.
Макроскопически истинные полипы цервикального канала представляют структуры диаметром от 2 до 40 мм, имеющие овальную или округлую форму, гладкую поверхность. Интенсивность васкуляризации и просвечивающие сквозь покровный эпителий сосуды обусловливают окраску полипов от бледно-розового до бордового цвета. По консистенции полипы цервикального канала могут быть мягкими или плотными, в зависимости от содержания в них фиброзной ткани.
По микроскопическому строению полипы эндоцервикса сходны со слизистой оболочкой шеечного канала. В основании или центральной части истинных полипов цервикального канала проходят питающие опухоль кровеносные сосуды.
Причины образования полипов цервикального канала
Вопросы генезиса полипов цервикального канала недостаточно ясны. Чаще полипы эндоцервикса диагностируются у пациенток старше 40 лет. Считается, что в основе развития полипов шейки матки могут лежать гормональные расстройства, возрастные изменения в женском организме, иммунные нарушения, стрессовые факторы. Благоприятным фоном для возникновения полипов цервикального канала служит механическое травмирование шейки матки во время абортов, родов, диагностических выскабливаний, гистероскопии, а также хронические эндоцерцивиты — воспаление слизистой шеечного канала.
В 70-75% наблюдений полипы цервикального канала сочетаются с эрозией или псевдоэрозией шейки матки, миомой матки, кистами яичников, эндометриозом, дисфункцией яичников, полипами эндометрия, атрофическим кольпитом. Также отмечается корреляционная зависимость частоты встречаемости полипов шейки матки с нарушением микробиоценоза влагалища и ИППП: кандидозом, гарднереллезом, папилломавирусной инфекцией, генитальным герпесом, уреаплазмозом, микоплазмозом, хламидиозом, трихомониазом, смешанными инфекциями.
Симптомы полипов цервикального канала
Мелкие и одиночные полипы цервикального канала часто не вызывают симптоматики и выявляются случайно. Обычно манифестация клинических проявлений связана с вторичными изменениями в полипах — травмами, инфицированием, воспалением, изъязвлением. В этом случае отмечается появление дискомфортных и тянущих болевых ощущений внизу живота, патологических серозных или серозно-гнойных белей. При травматизации полипа цервикального канала возникают выделения сукровичного характера или контактные кровотечения.
Нарушение менструального цикла и бесплодие при полипах цервикального канала, как правило, связано с сопутствующей патологией либо причинами, обусловившими образование полипов. В относительно редких случаях отмечается малигнизация шеечных полипов.

Возможно, здесь скрыты откровенные изображения половых органов
Цервикальный полип на ножке, выступающий из влагалища у пациентки на 21 неделе беременности
У беременных полипы цервикального канала виду рефлекторного раздражения шейки матки могут создавать угрозу самопроизвольного прерывания беременности с ранних сроков. Среди других гестационных осложнений могут быть низкое расположение плаценты, истмико-цервикальная недостаточность (ИЦН).
Диагностика полипов цервикального канала
Основными принципами диагностики полипов цервикального канала служат их визуальное обнаружение, изучение с помощью кольпоскопии или цервикоскопии, УЗИ, ножевой биопсии шейки матки с выскабливанием цервикального канала.
При гинекологическом осмотре в зеркалах визуализируется утолщение и гипертрофия шейки матки и выступающие из цервикального канала ярко-розовые полиповидные образования округлой или гроздьевидной формы. Полипы, покрытые многослойным эпителием с процессами кератинизации, имеют белесую окраску; при нарушении кровообращения в полипе он приобретает темно-бардовый или фиолетовый цвет. У пролабирующих в просвет влагалища полипов в зависимости от количества стромальных элементов определяется мягкая или твердо-эластическая консистенция.

Кольпоскопия. Полип цервикального канала
Кольпоскопия и цервикоскопия позволяют увидеть мелкие полипы цервикального канала, более детально рассмотреть их структуру, наличие воспаления, некроза, изъязвления поверхности, а также другие имеющиеся изменения шейки матки. Для исключения эндометриальных полипов в полости матки выполняется гинекологическое УЗИ.
После визуального обследования производится биопсия с фракционным выскабливанием стенок шейки матки и гистологическим исследованием материала. Перед оперативным удалением полипов цервикального канала проводится исследование мазков на инфекции методами бакпосева и ПЦР. В случае выявления ЗППП показана их предварительная курсовая терапия с контролем излеченности.

Гистологический препарат. Полип цервикального канала с наботовыми кистами. Расширенные эндоцервикальные железы, миксоидная строма с утолщенными стенками кровеносных сосудов в основании полипа
Лечение полипов цервикального канала
Любые полипы цервикального канала являются показанием к удалению. В асептических условиях после обнажения шейки матки зеркалами полип цервикального канала захватывают окончатым зажимом и удаляют, производя откручивающие движения. Затем производят выскабливание шеечного канала кюреткой, добиваясь тщательного удаления ножки полипа. Ложе полипа дополнительно обрабатывается криогенным или радиочастотным методом. При эхографических признаках изменений эндометрия выполняют гистероскопию с диагностическим выскабливанием полости матки.

Возможно, здесь скрыты шокирующие фото медицинских операций
Эндоцервикальная полипэктомия
Полипы, расположенные близко к наружному зеву, клиновидно иссекаются с наложением кетгутового шва. Полипы, локализующиеся в верхних отделах цервикального канала требуют прицельного удаления под гистероскопическим контролем. Удаленный материал отправляется на гистологическое исследование для изучения доброкачественности полипа цервикального канала. В дальнейшем в зависимости от лабораторных данных может назначаться противовоспалительная или гормональная терапия.
Рецидивирующий полипоз шеечного канала служит показанием к конусовидной ампутации шейки матки. Удаление полипов цервикального канала во время беременности производится в том случае, если размеры образования превышают 10 мм, отмечается его быстрый рост, кровотечения, признаки некроза или начальной малигнизации (дискариоза) полипа.

Удаленный полип шейки матки. Макропрепарат
Осложнения полипов цервикального канала
Рецидивы полипов цервикального канала развиваются при неполном удалении ножки новообразования. В редких случаях отмечаются термические ожоги вследствие прижигания ложа полипа, стриктуры и стенозы шейки матки. Неудаленные полипы цервикального канала могут провоцировать кровотечение, поддерживать инфекции половых путей, обусловливать шеечный фактор бесплодия, малигнизироваться. Ведение беременности у пациенток с полипами цервикального канала требует профилактики самопроизвольного выкидыша, ИЦН, преждевременных родов, дистоции шейки матки.
Профилактика
Условиями профилактики полипов цервикального канала служат: прохождение регулярного диспансерного осмотра, предупреждение и своевременная терапия гинекологической и эндокринной патологии, исключение травмирующих воздействий на шейку матки. При появлении подозрительных симптомов следует немедленно пройти обследование у гинеколога.
